Содержание
- 2. ИБС. КЛАССИФИКАЦИЯ.СТЕНОКАРДИЯ.
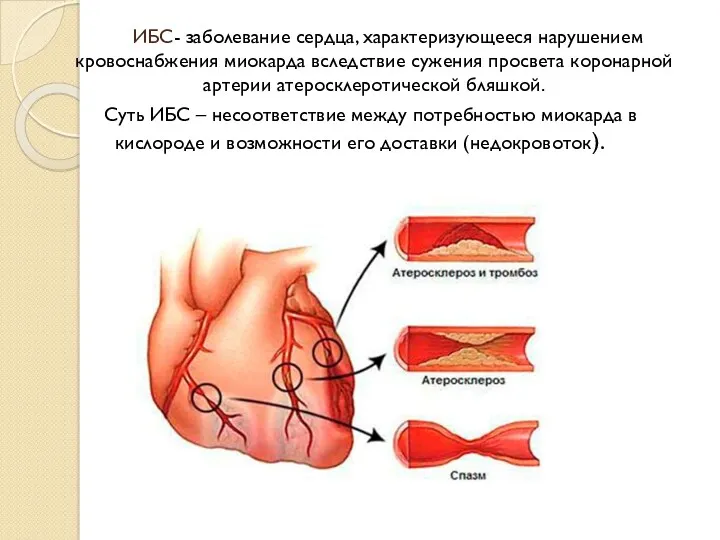
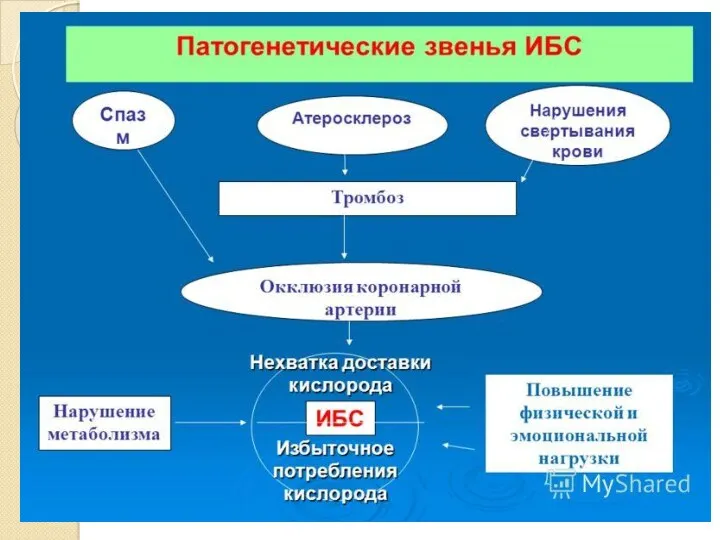
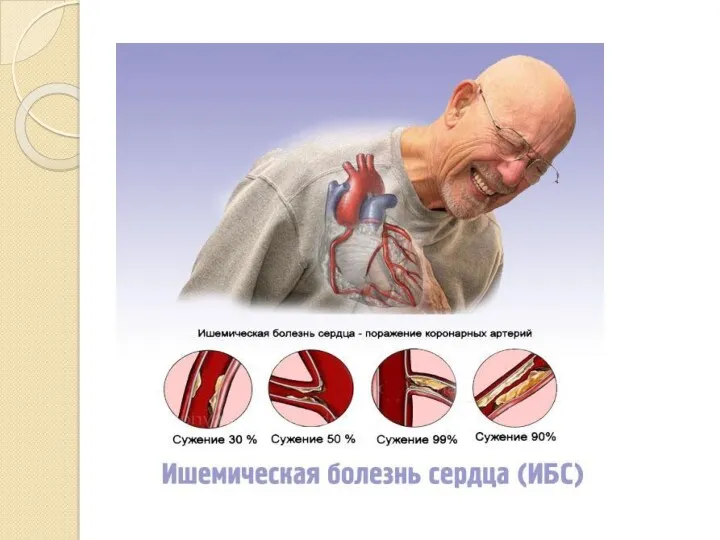
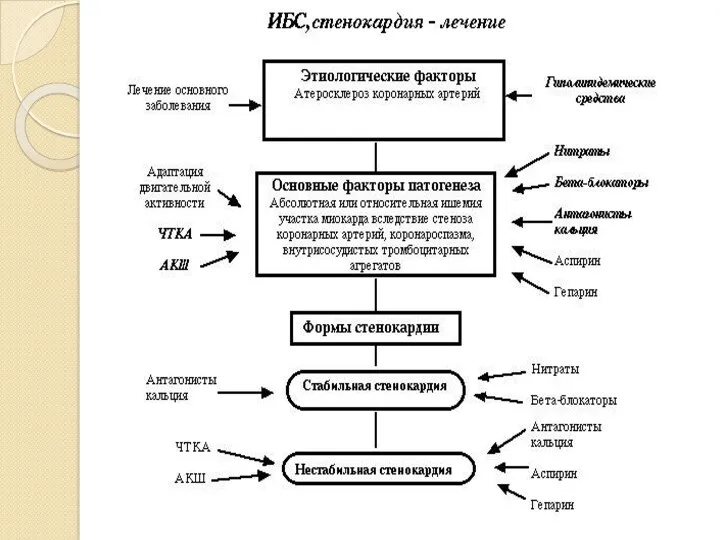
- 3. ИБС- заболевание сердца, характеризующееся нарушением кровоснабжения миокарда вследствие сужения просвета коронарной артерии атеросклеротической бляшкой. Суть ИБС
- 6. ФАКТОРЫ РИСКА: Более 35 факторов риска, из которых 3 самых главных- Гиперхолестеринемия Артериальная гипертензия Курение Избыточная
- 7. КЛАССИФИКАЦИЯ ИБС 1. Внезапная сердечная смерть (первичная остановка сердца) 2. Стенокардия 2.1 Стабильная стенокардия напряжения (
- 8. 5. Инфаркт миокарда 5.1 Инфаркт миокарда с зубцом Q (трансмуральный, крупноочаговый,Q- позитивный ) 5.2 Инфаркт миокарда
- 9. К числу видов стенокардии, не указанных в российских рекомендациях, относятся следующие ее формы: Декубитальная (связанная с
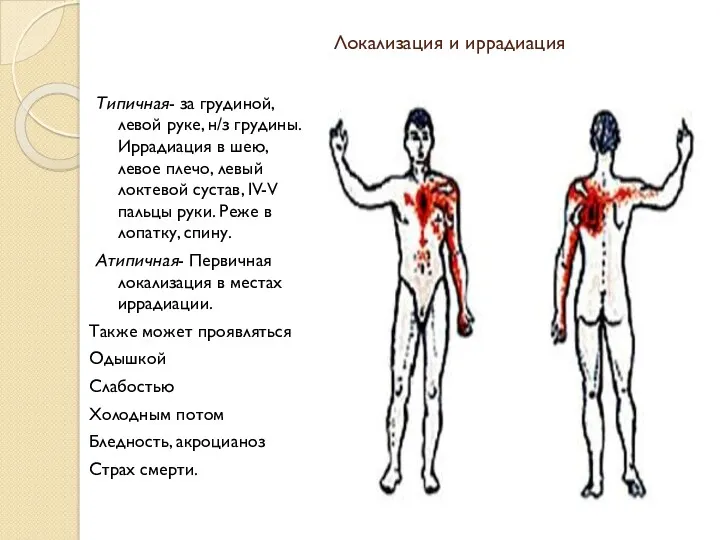
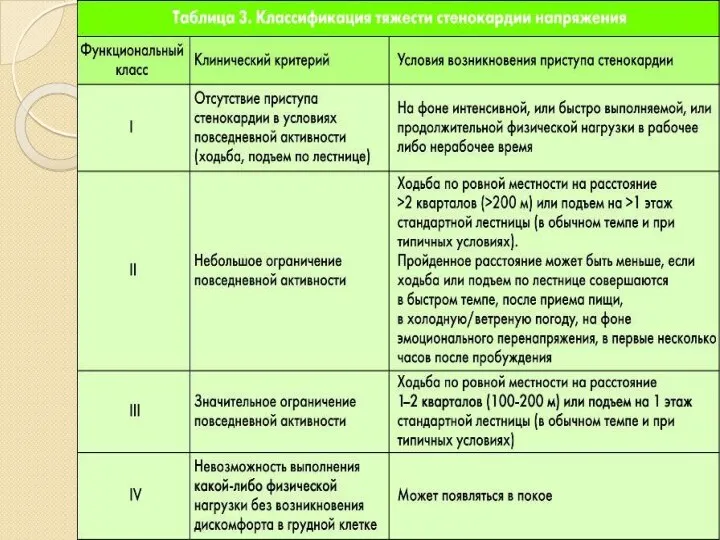
- 13. Локализация и иррадиация Типичная- за грудиной, левой руке, н/з грудины. Иррадиация в шею, левое плечо, левый
- 15. Стабильной стенокардией считают приступы загрудинных болей у больного с давностью приступов более одного месяца, возникающие при
- 16. Дифференциальный диагноз ИБС Сердечно-сосудистые неишемические: расслаивающая аневризма аорты; перикардит; ГКМП; Климактерическая кмп; Лёгочные: ТЭЛА; плеврит; пневмоторакс;
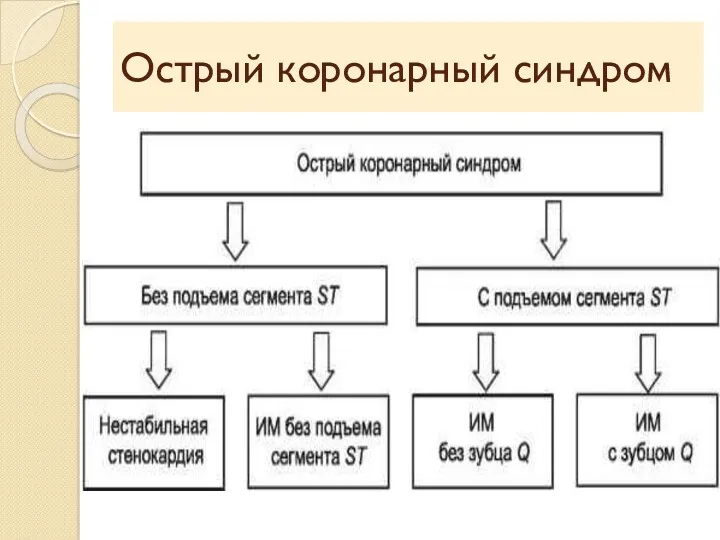
- 21. Острый коронарный синдром (ОКС) – это любая группа клинических признаков или симптомов, позволяющих заподозрить ОИМ или
- 22. По клиническим и ЭКГ признакам ОКС подразделяется на две основные формы: ОКС с подъемами сегмента ST
- 23. Основные причины ОКС Неокклюзирующий тромб в области поврежденной покрышки атеросклеротической бляшки Динамическая обструкция (вазоконстрикция, вазоспазм) Прогрессирующая
- 24. Состояния, провоцирующие ишемию Увеличение потребления кислорода Несердечные: гипертермия, гипертиреоидизм, интоксикация симпатомиметиками (кокаин), гипертензия, возбуждение, артериовенозная фистула
- 25. Объем и адекватность неотложной помощи на догоспитальном этапе в значительной степени определяет прогноз заболевания. Одним из
- 27. Острый коронарный синдром
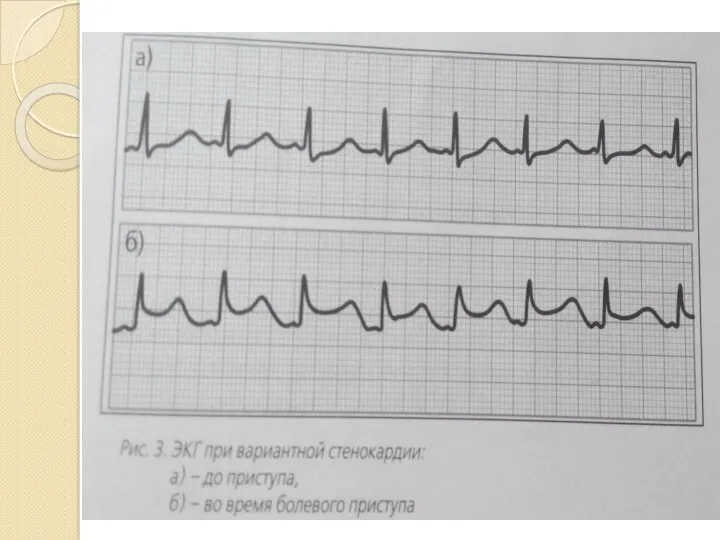
- 28. Нестабильная стенокардия 1. Впервые возникшая стенокардия 2. Прогрессирующая стенокардия 3. Ранняя постинфарктная 4. Спонтанная (вариантная, спастическая,
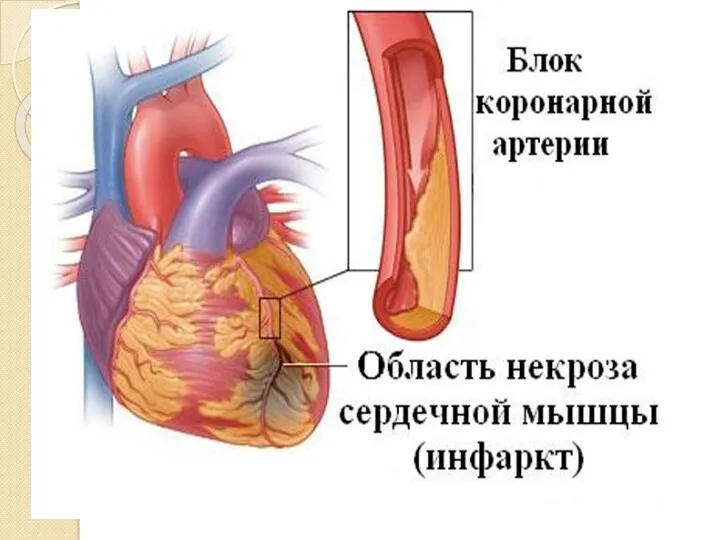
- 29. ОСТРЫЙ ИНФАРКТ МИОКАРДА
- 31. Классификация ОИМ А. По глубине поражения Б. По локализации В. По стадии Г. По наличию осложнений
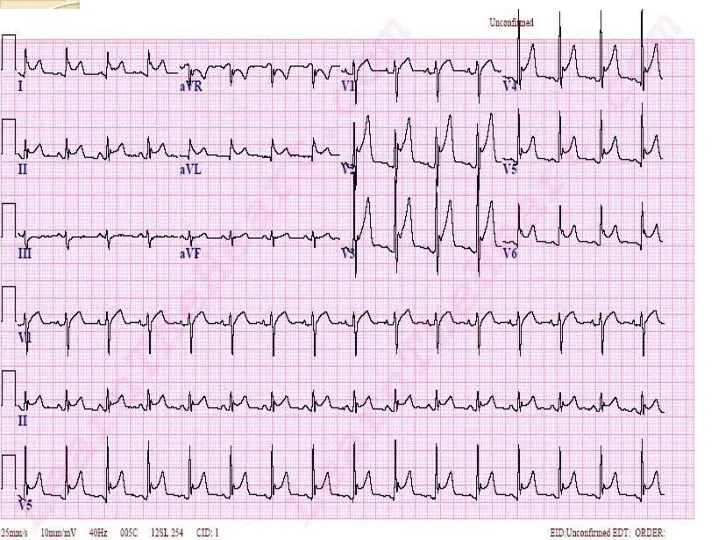
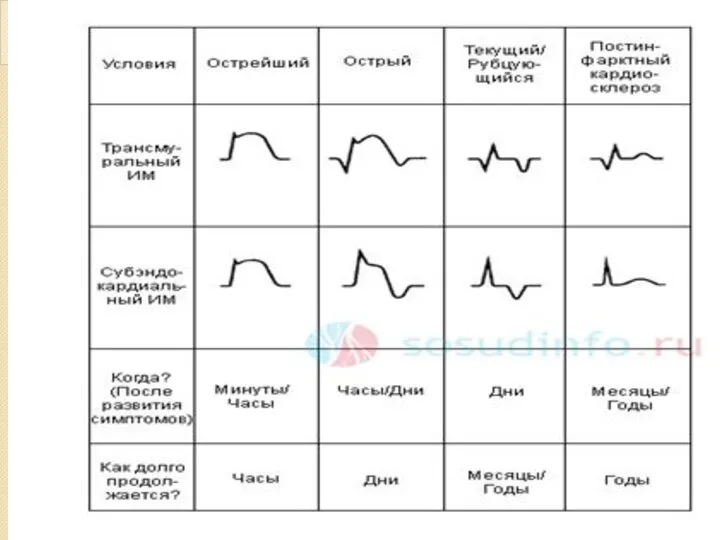
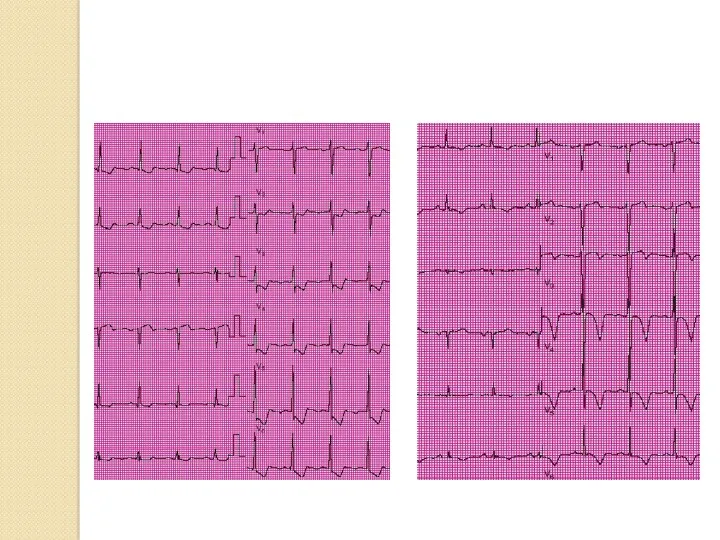
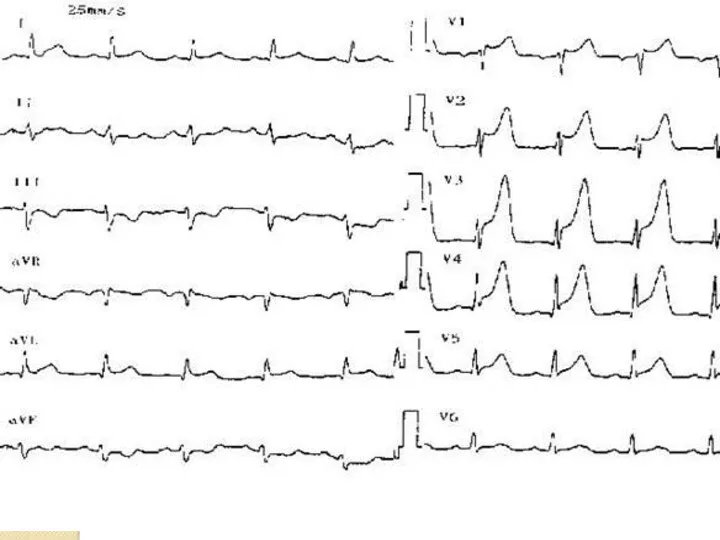
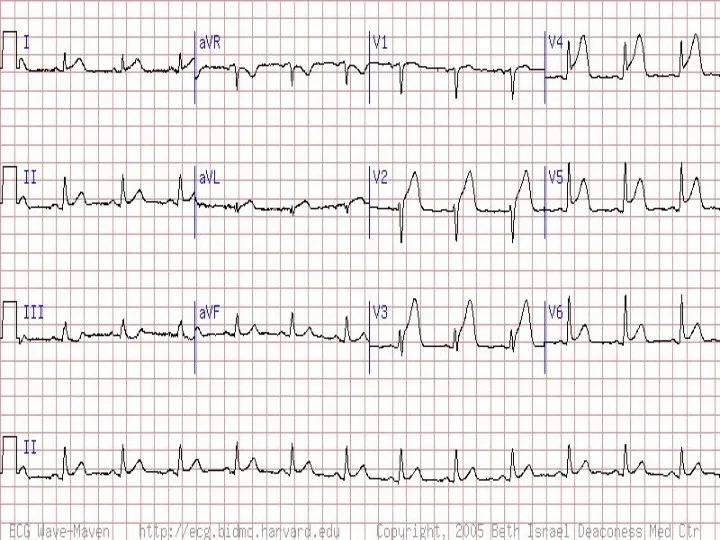
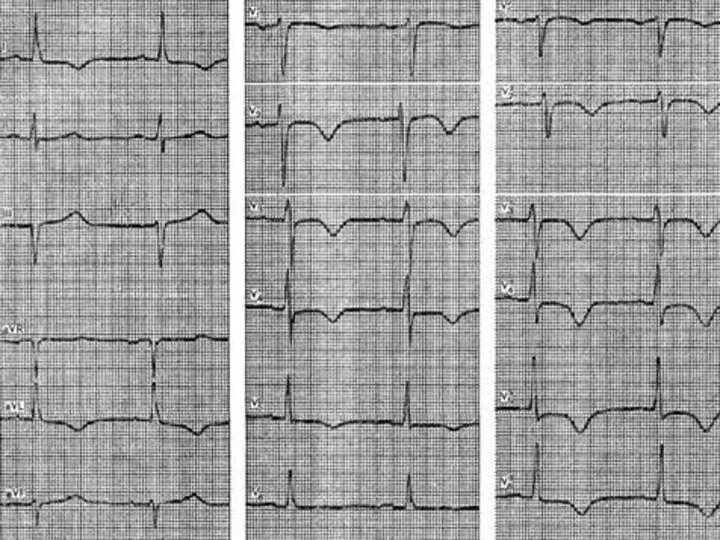
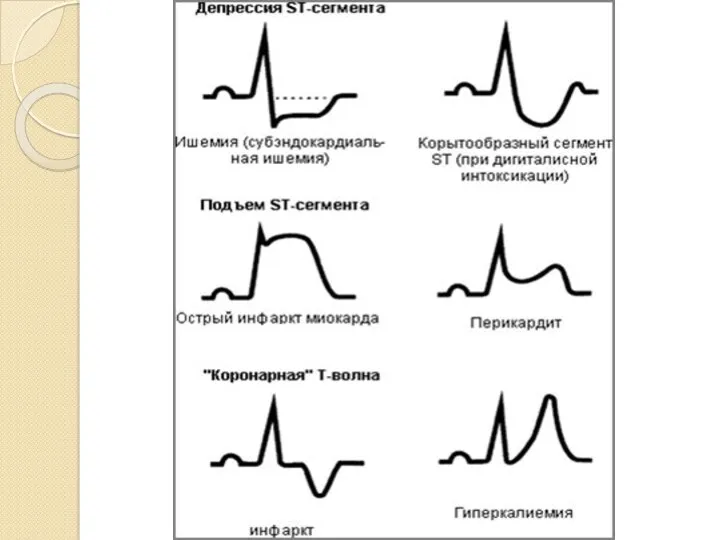
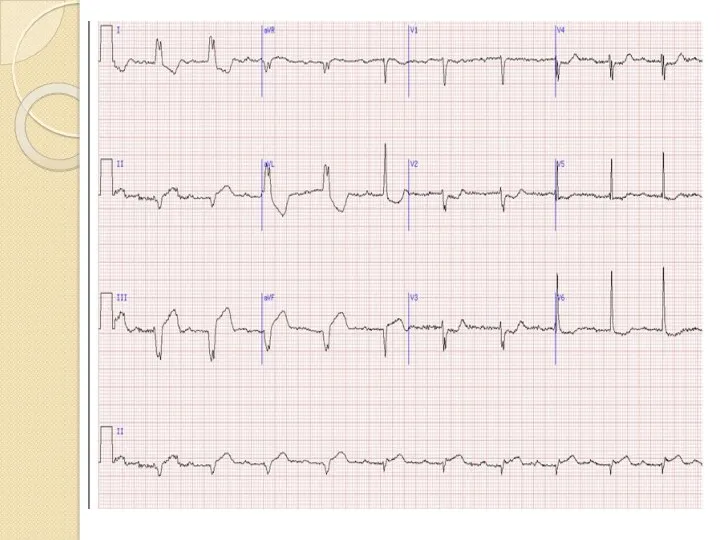
- 32. Интерпретация ЭКГ при инфаркте миокарда ЭКГ отражает: Вид поражения мышечной ткани: некроз, повреждение, ишемию. Некроз отражает
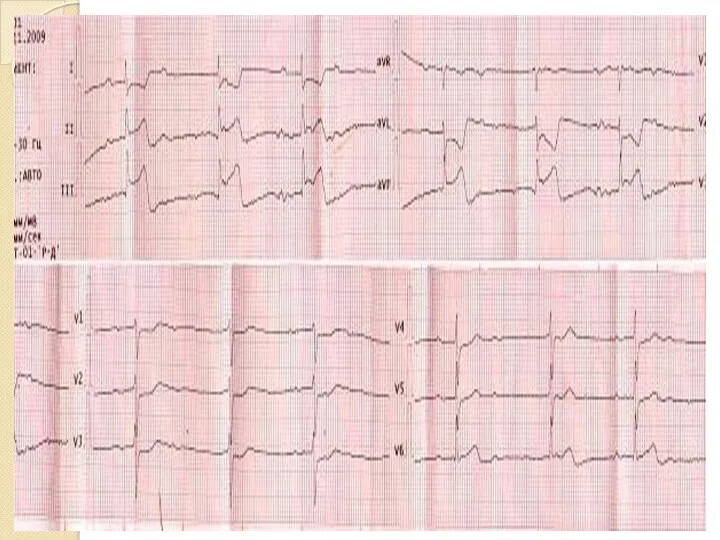
- 33. Повреждение отражает сегмент ST. Он смещается выше изолинии, выпуклостью вверх, в противоположных отведениях – смещен вниз,
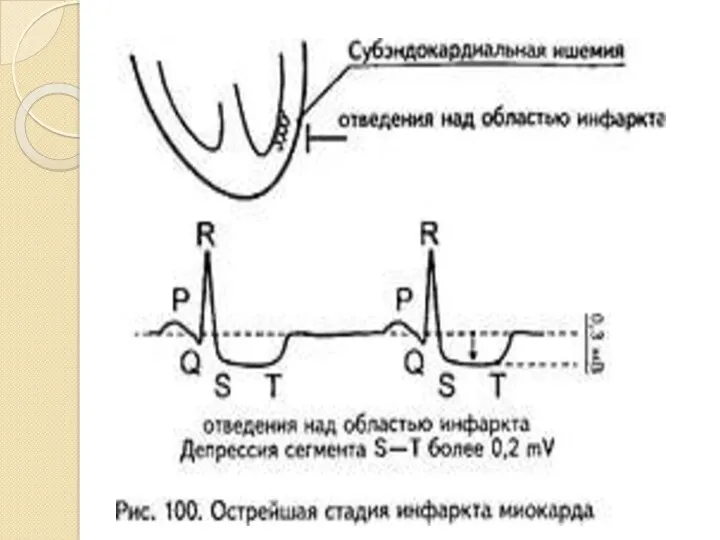
- 34. Ишемию отражает зубец Т (высокий, симметричный, узкий – субэндокардиальная ишемия; отрицательный симметричный узкий – субэпикардиальная ишемия).
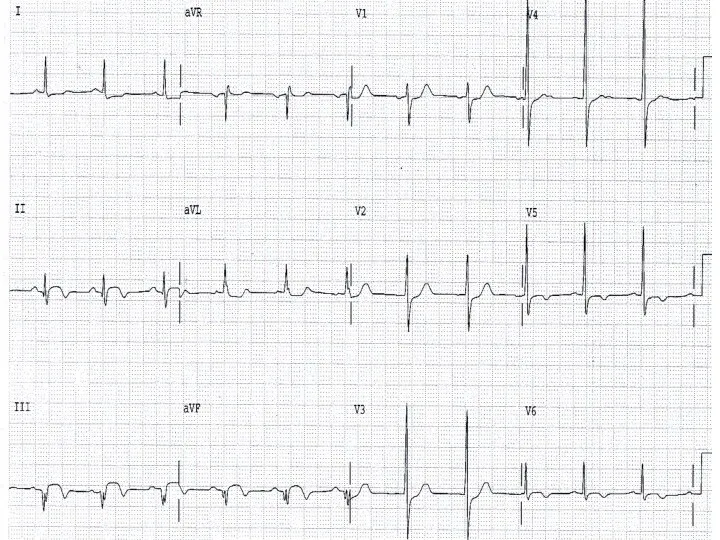
- 35. II. Глубину поражения: субэндокардиальные, трансмуральные. Глубину инфаркта миокарда характеризует форма комплекса QRS. Чем более выражено поражение
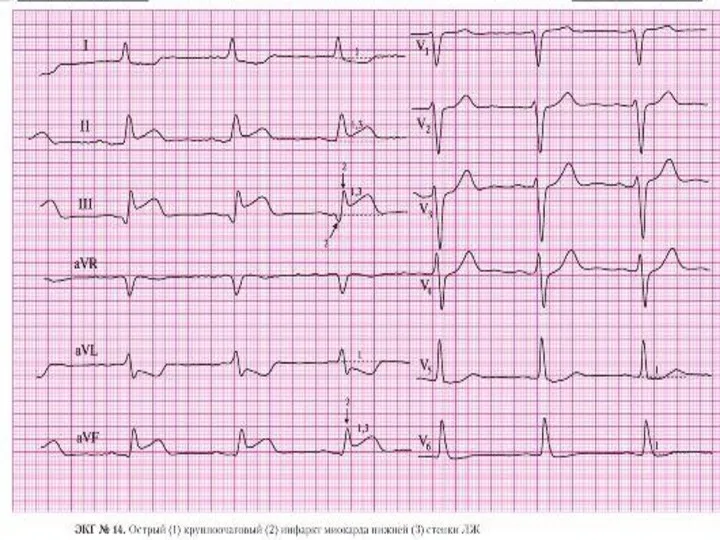
- 36. Для крупноочагового ИМ характерны: Глубокий зубец Q, интервал S-T выше изоэлектрической линии и отрицательный зубец Т.
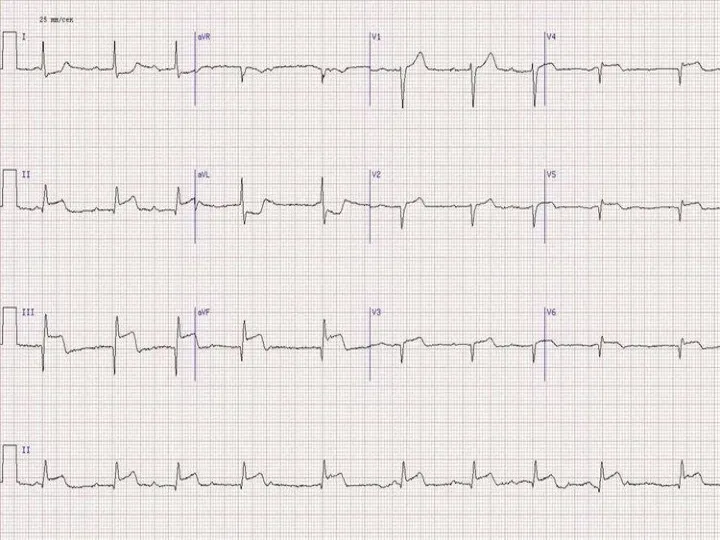
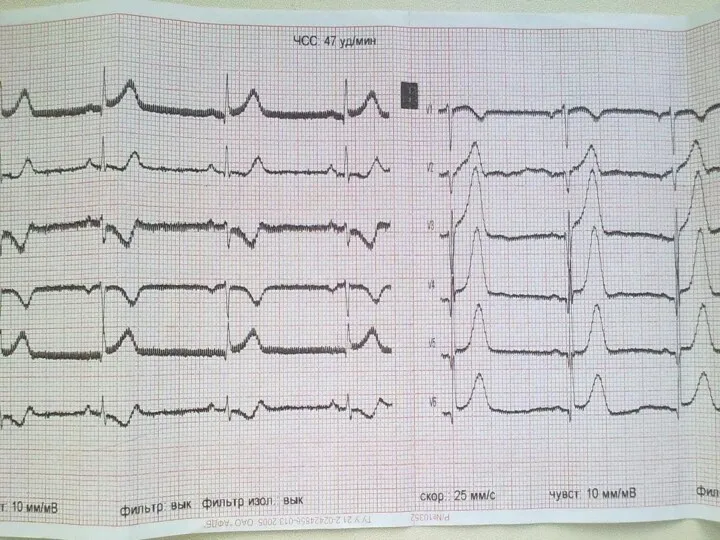
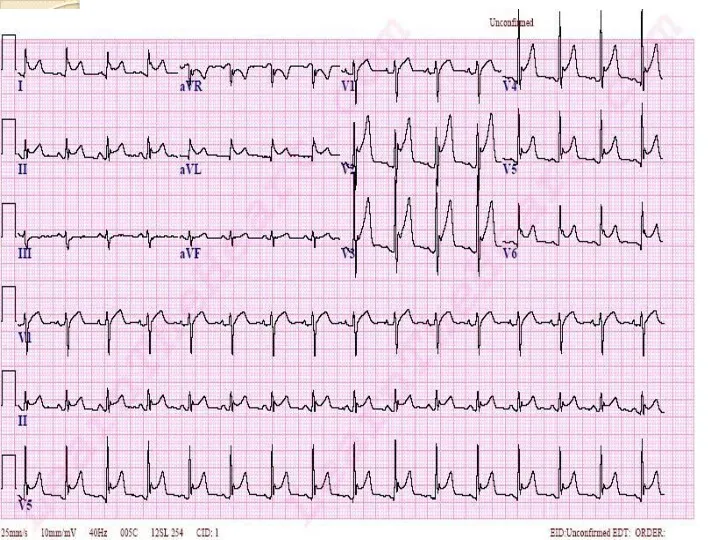
- 40. III. Локализацию и объем инфаркта миокарда. Отражают отведения, в которых регистрируются характерные изменения: AVL – верхняя
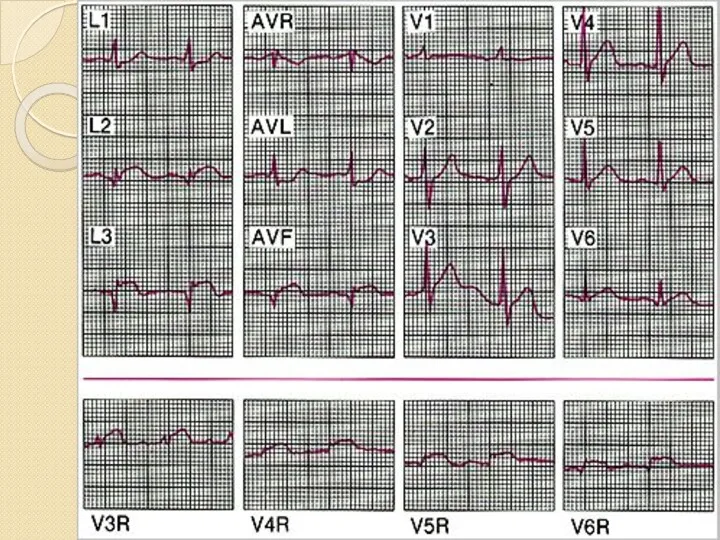
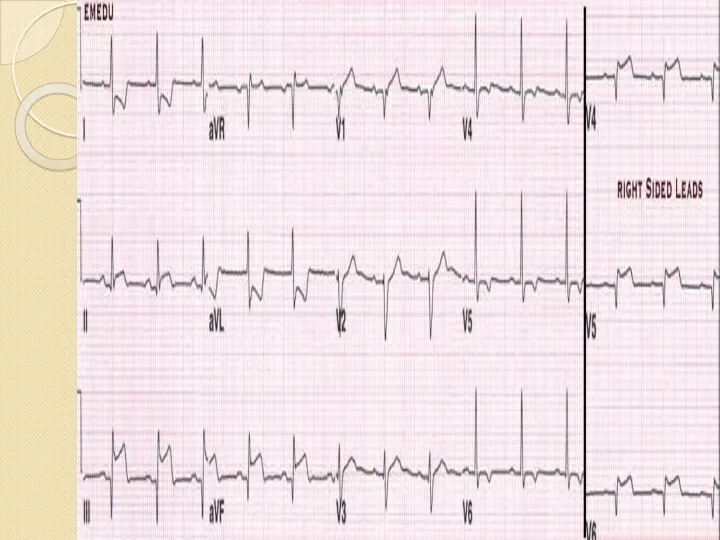
- 41. В неясных случаях регистрируем ЭКГ в дополнительных отведениях: V7-V9 – для выяснения задне-базального ИМ; Дополнительные высокие
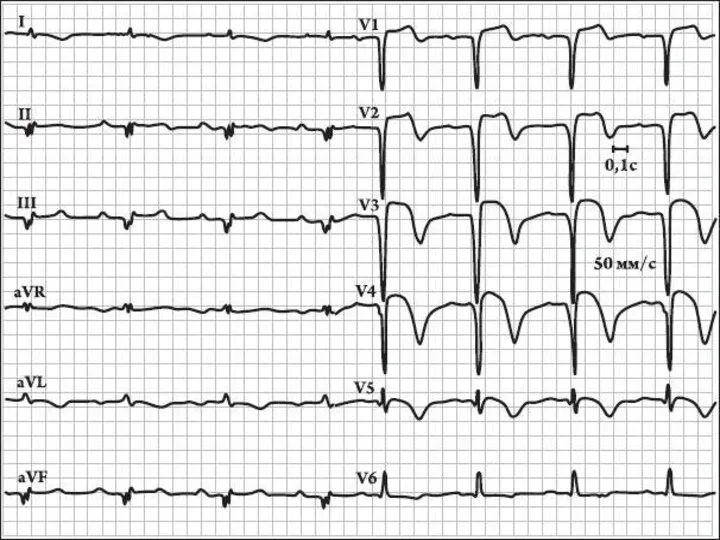
- 59. Инфаркт миокарда с распространением на правый желудочек Распространение некроза на правый желудочек в подавляющем большинстве случаев
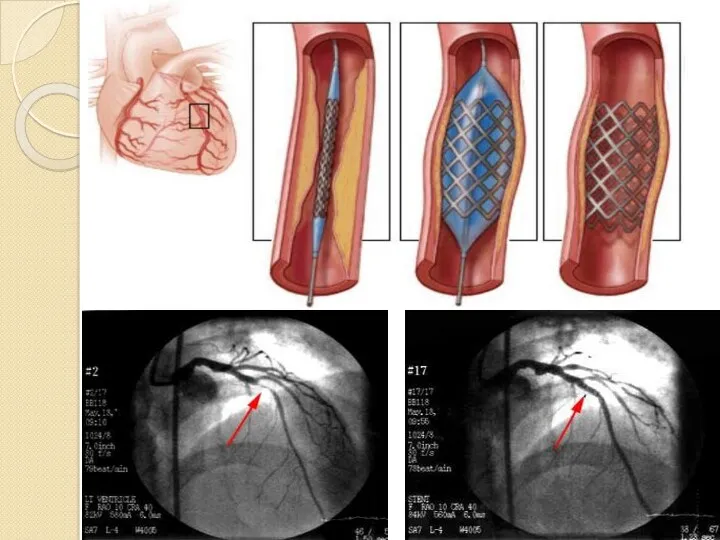
- 63. Лечение ОКС включает: Общие мероприятия: Срочная госпитализация в ОРИТ, мониторирование ЭКГ, контроль диуреза и водного баланса,
- 64. ОКС и антитромбоцитарная терапия Значительное снижение случаев смерти и ИМ при приеме аспирина (6%), при отсутствии
- 65. Аспирин При ИМ снижает риск смерти на 20-25% При НС снижает риск фатального или нефатального ИМ
- 66. Антитромбоцитарная терапия Назначение клопидогреля (нагрузочная доза – 300 мг и затем 75 мг/сут) дополнительно к аспирину
- 67. Антитромбоцитарная терапия Назначение клопидогреля (нагрузочная доза – 300 мг и затем 75 мг/сут) дополнительно к аспирину
- 68. Антикоагулянты нефракционированный гепарин Наиболее широко используемый антитромботический препарат; Рекомендован к применению на основании доказанной эффективности во
- 69. Нефракционированный гепарин Недостатки препарата Низкая биодоступность; Зависимость от антитромбина III; Необходимость частого мониторирования АЧТВ для поддержания
- 70. Низкомолекулярный гепарин Фракция стандартного НФГ; Преимущества перед НФГ; Высокая биодоступность; Нет необходимости мониторирования Низкая частота гепарин-индуцированных
- 71. КЛАССИФИКАЦИЯ НАРКОТИЧЕСКИХ (ОПИОИДНЫХ) АНАЛЬГЕТИКОВ ПО ОСОБЕННОСТЯМ ПОЛУЧЕНИЯ Галеновые препараты *Настойка и экстракт опия Новогаленовые препараты *Омнопон
- 72. Влияние наркотических анальгетиков на ЦНС: Анальгезия Эйфория →пристрастие → зависимость (психическая, физическая) Седативный эффект (высокие дозы
- 73. ПЕРИФЕРИЧЕСКИЕ ЭФФЕКТЫ НАРКОТИЧЕСКИХ АНАЛЬГЕТИКОВ ССС - брадикардия - АД в терапевтических дозах – не изменяется в
- 74. СРАВНИТЕЛЬНАЯ ХАРАКТЕРИСТИКА НАРКОТИЧЕСКИХ АНАЛЬГЕТИКОВ
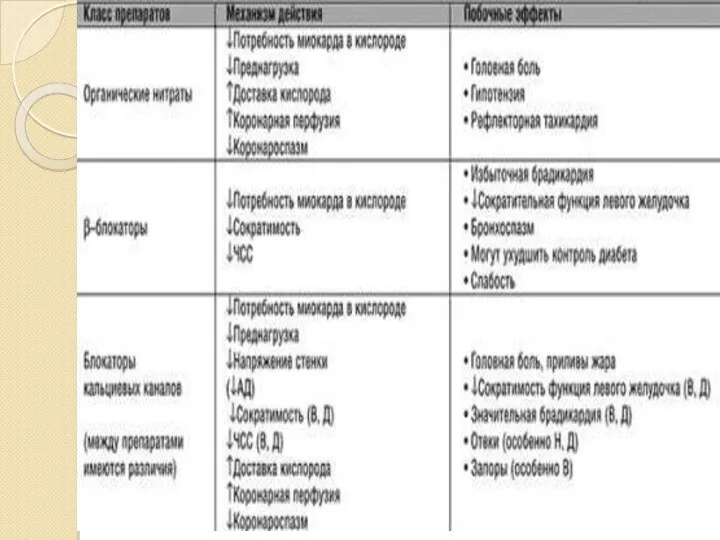
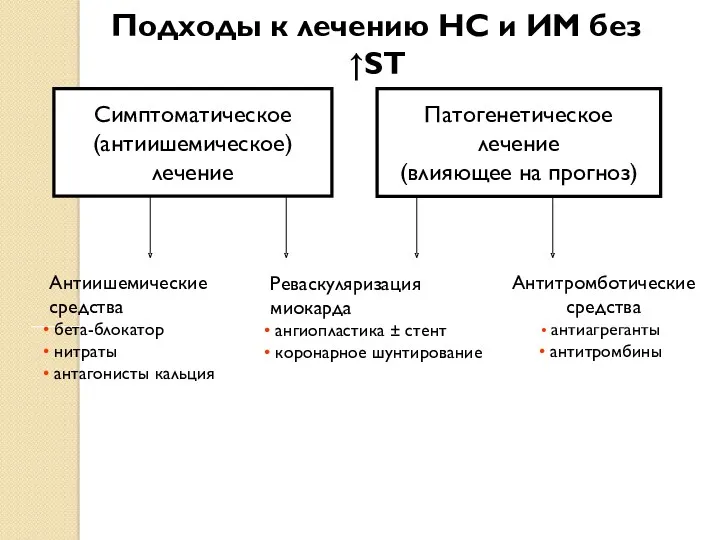
- 75. Подходы к лечению НС и ИМ без ↑ST Симптоматическое (антиишемическое) лечение Патогенетическое лечение (влияющее на прогноз)
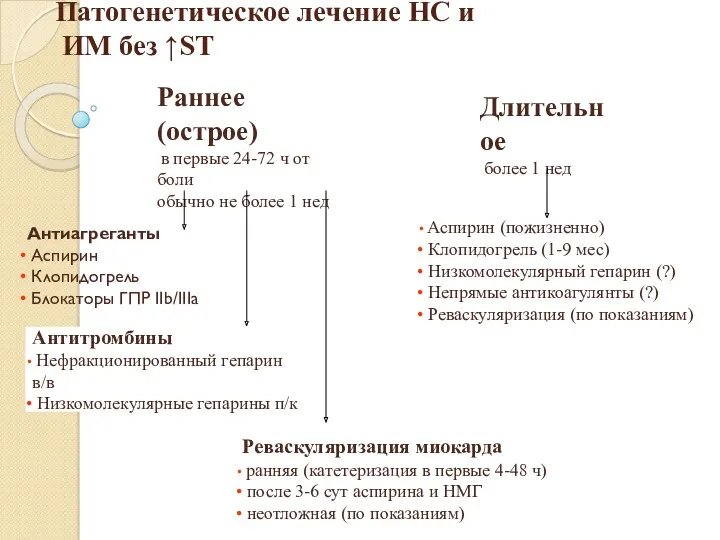
- 76. Раннее (острое) в первые 24-72 ч от боли обычно не более 1 нед Длительное более 1
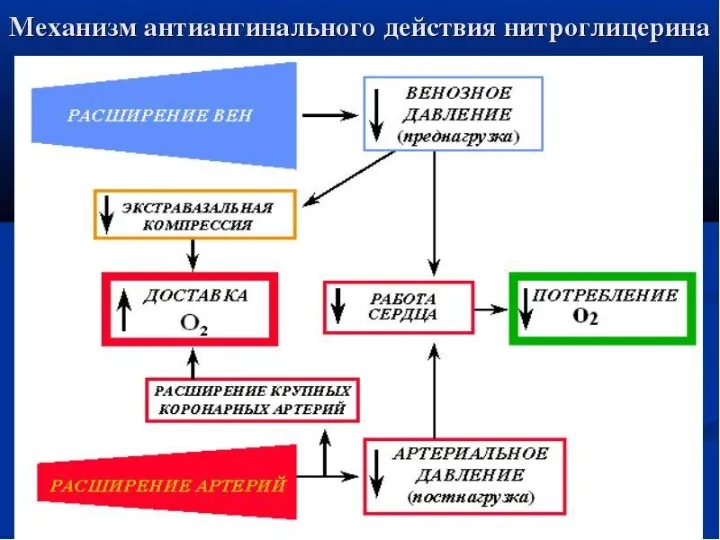
- 77. Лечение ОКС БЕЗ ПОДЪЕМА ST 1. Ограничение зоны некроза: При АД ≥100 мм.рт.ст. НИТРОСПРЕЙ 0,4 мг
- 78. Лечение ОКС С ПОДЪЕМОМ ST 1. Обезболивание: МОРФИН 2-4 мг каждые 5 минут до купирования болевого
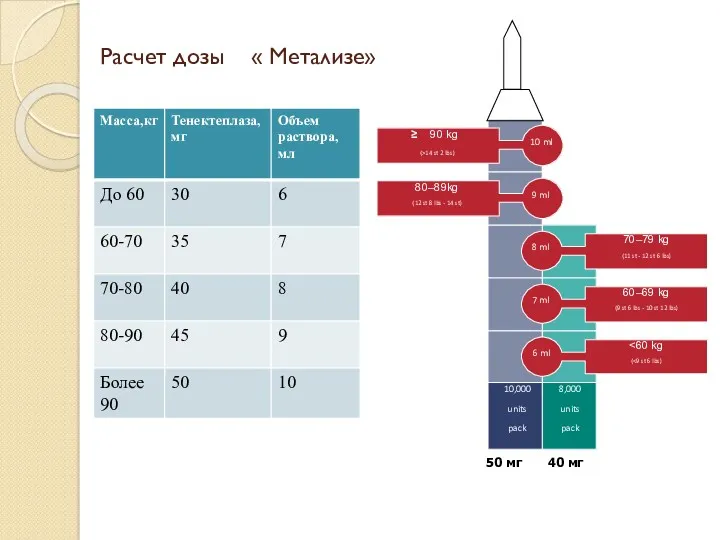
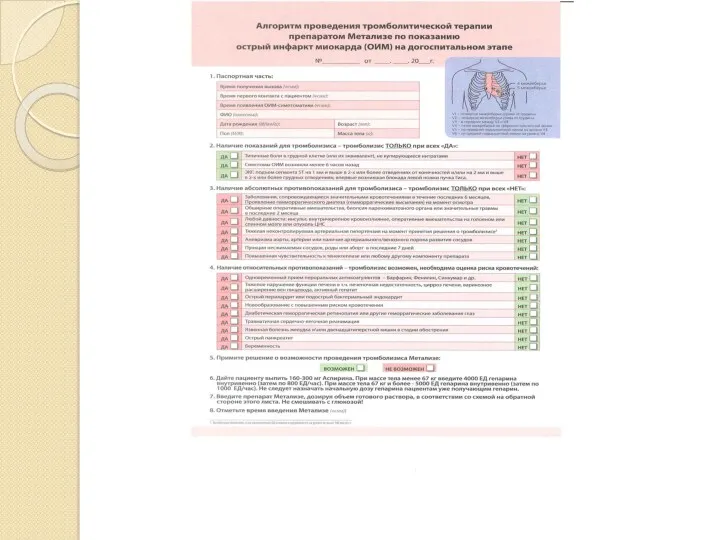
- 79. Расчет дозы « Метализе»
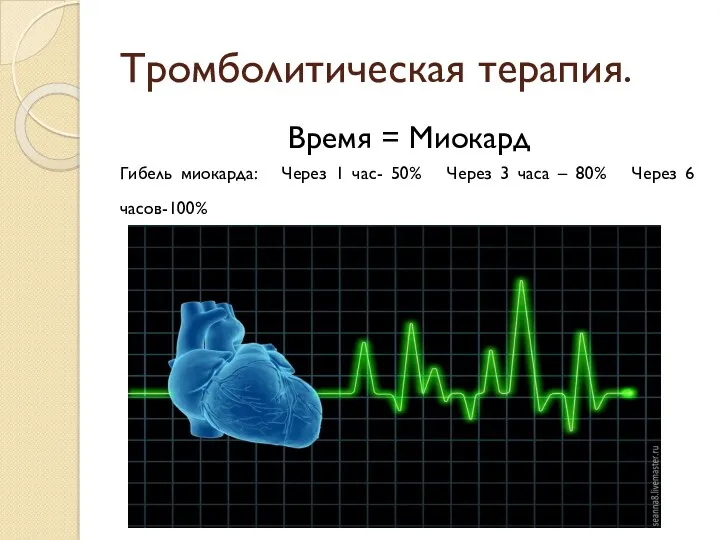
- 80. Тромболитическая терапия. Время = Миокард Гибель миокарда: Через 1 час- 50% Через 3 часа – 80%
- 81. Показания к ТЛТ Ангинозная боль от 30 минут до 12 часов Подъем ST в отведениях от
- 82. Противопоказания к ТЛТ
- 85. Первоочередные мероприятия: 5 минут
- 86. Через MAX. 10 мин. - мероприятия 2 – й очереди: подготовительные (не более 5 минут до
- 87. Мероприятия 3 – й очереди: тромболитик,антикоагулянт, продолжение обезболивания по потребности При наличии показаний и отсутствии противопоказаний
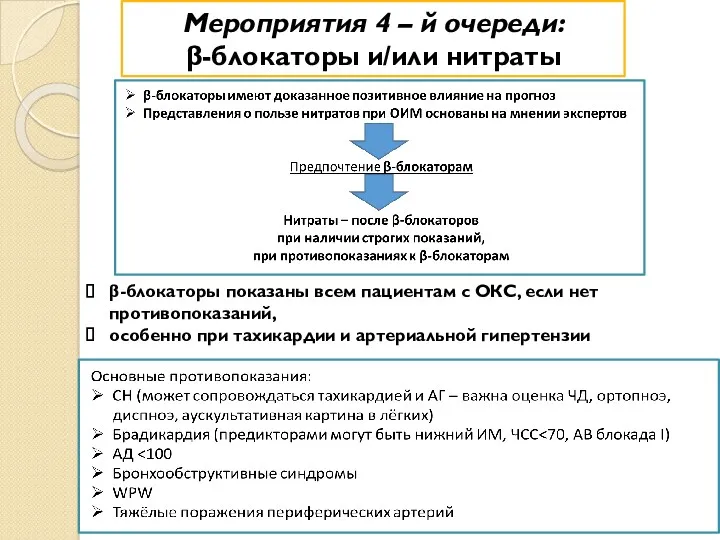
- 88. Мероприятия 4 – й очереди: β-блокаторы и/или нитраты β-блокаторы показаны всем пациентам с ОКС, если нет
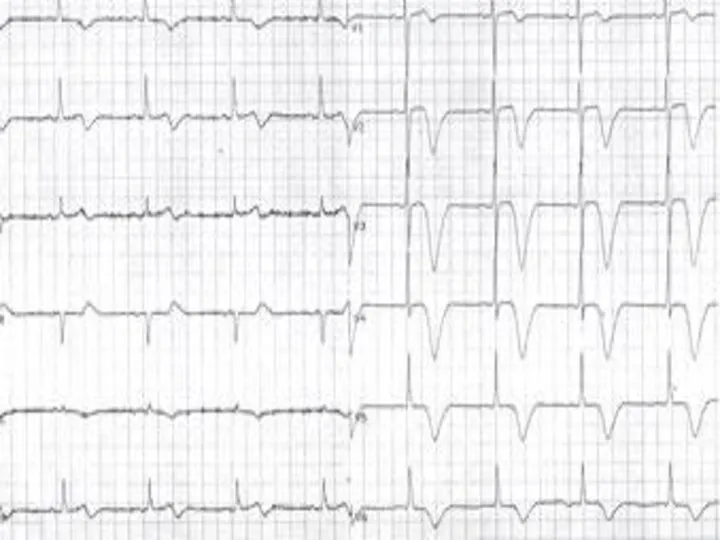
- 90. Реперфузионный синдром (клинические проявления) Нарушения ритма и проводимости Угнетение сократительной способности миокарда Рецидив болевого синдрома Изменения
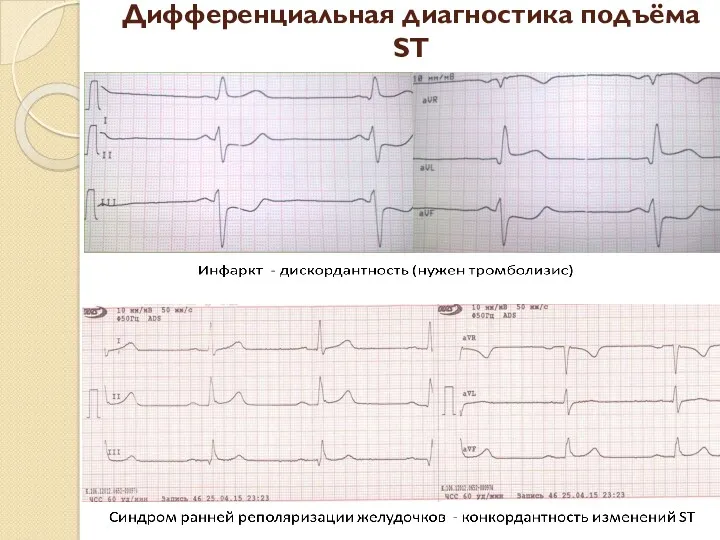
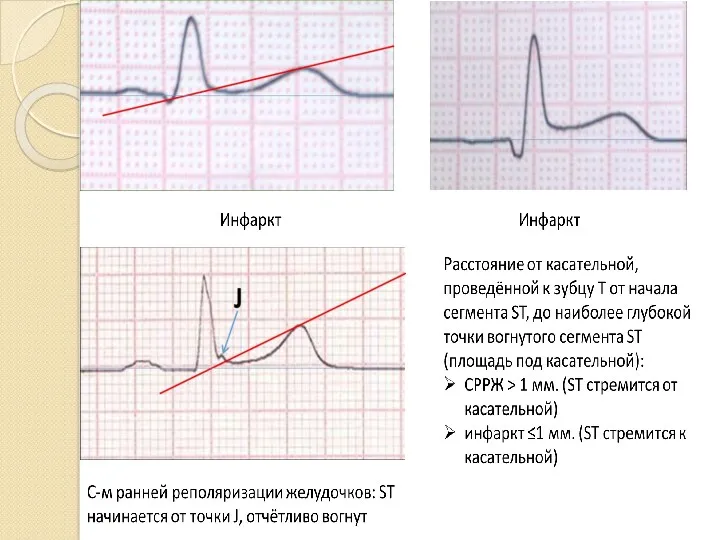
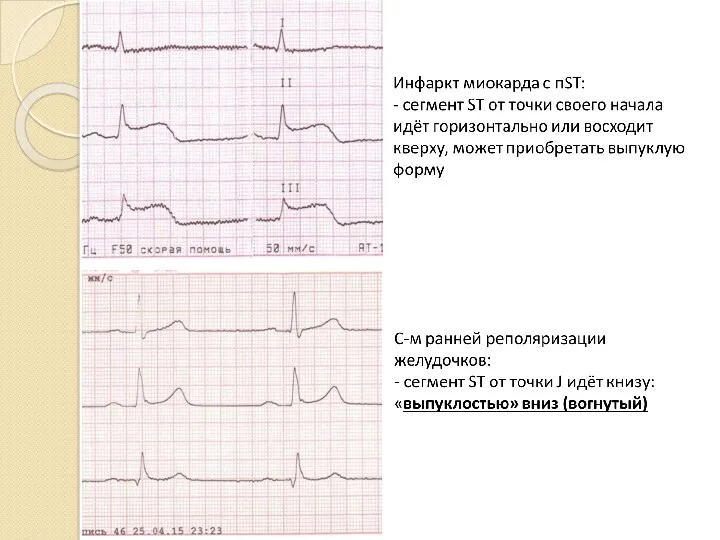
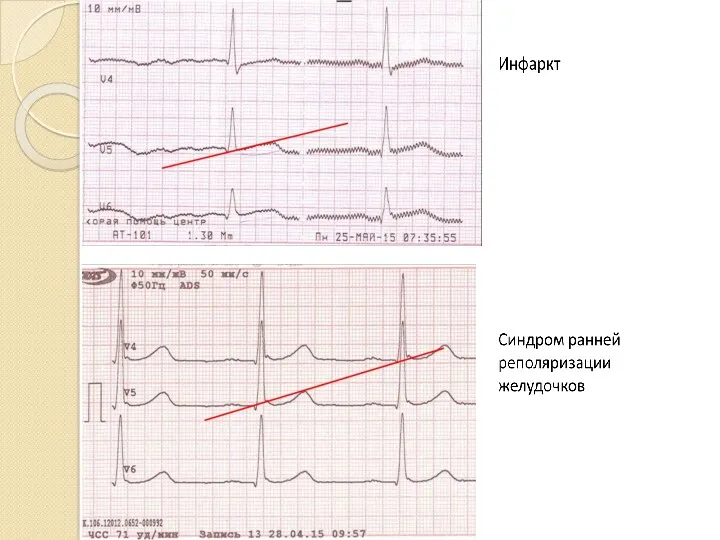
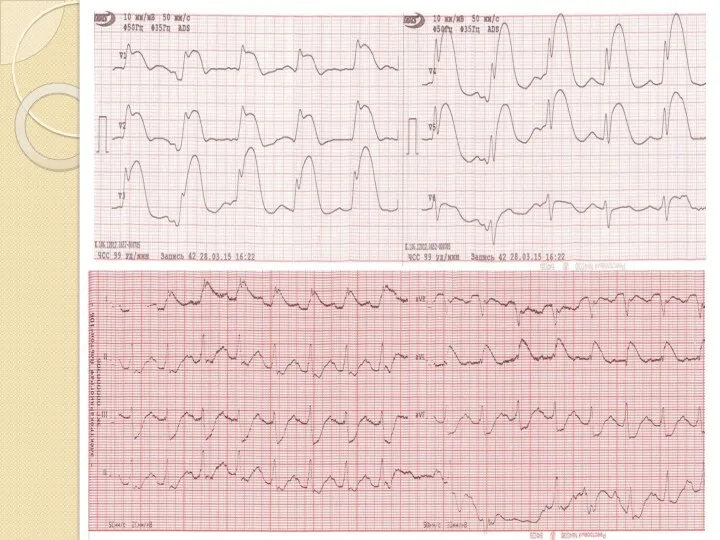
- 91. Дифференциальная диагностика подъёма ST
- 98. Классификация ОСН при ОИМ по Killip Используется для определения тяжести и прогноза ОИМ I класс ---
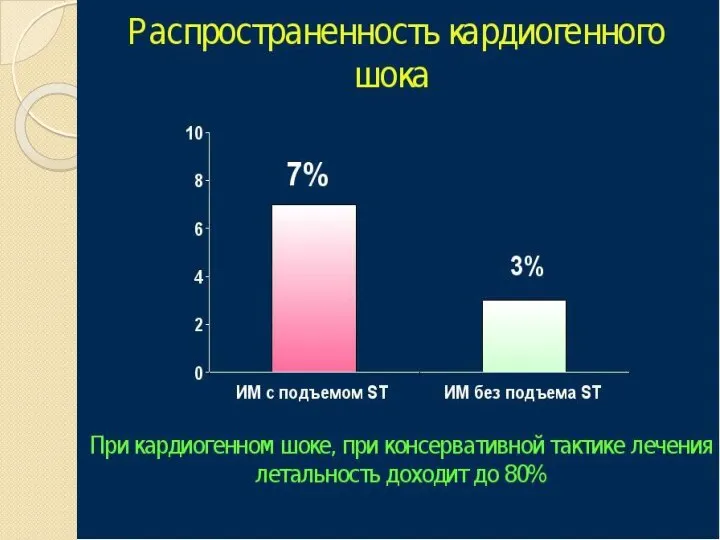
- 99. Кардиогенный шок Клинический синдром, характеризующийся гипоперфузией тканей в результате снижения сердечного выброса, приводящей к острой недостаточности
- 103. Прогноз. Прогноз больного, перенесшего инфаркт, зависит от трех основных факторов: Степени нарушения насосной функции сердца; Состояния
- 109. Скачать презентацию































































 Современные представления о миоме матки
Современные представления о миоме матки Лекарственные средства, применяемые при заболеваниях ЖКТ
Лекарственные средства, применяемые при заболеваниях ЖКТ Виды повязок
Виды повязок Методы диагностики гипертрофии миокарда
Методы диагностики гипертрофии миокарда Модели врачевания
Модели врачевания Желтухи новорождённых и детей раннего возраста
Желтухи новорождённых и детей раннего возраста Современный подход к лечению метастатической меланомы кожи
Современный подход к лечению метастатической меланомы кожи Исследовательская работа на тему: Здоровый образ жизни и нетрадиционная медицина
Исследовательская работа на тему: Здоровый образ жизни и нетрадиционная медицина Вирусы и бактериофаги
Вирусы и бактериофаги Жарақат, түрлері, негізгі белгілері, инфицирленуі, асқынулары, ағымы, жазылу этаптары, емі, асқынудың алдын алу шаралары
Жарақат, түрлері, негізгі белгілері, инфицирленуі, асқынулары, ағымы, жазылу этаптары, емі, асқынудың алдын алу шаралары Гомеопатия
Гомеопатия Гипогонадизм. Гирсутизм
Гипогонадизм. Гирсутизм Травматизм и профессиональные заболевания в отрасли
Травматизм и профессиональные заболевания в отрасли Неотложная помощь при бронхообструктивном синдроме
Неотложная помощь при бронхообструктивном синдроме Ауруларды зерделеудегі эпидемиологиялық тәсіл. Жұқпалы және паразитарлы ауруларды тіркеу және есепке алу
Ауруларды зерделеудегі эпидемиологиялық тәсіл. Жұқпалы және паразитарлы ауруларды тіркеу және есепке алу Презентация Шестакова Ф-21
Презентация Шестакова Ф-21 ҚР бала тұрғындарына амбулаторлық көмек көрсетуді ұйымдастыру. Ана және нәресте қлімін
ҚР бала тұрғындарына амбулаторлық көмек көрсетуді ұйымдастыру. Ана және нәресте қлімін Метод использования виртуальной реальности для коррекции осанки у детей с синдромом гипермобильности суставов
Метод использования виртуальной реальности для коррекции осанки у детей с синдромом гипермобильности суставов Инфекционный контроль и профилактика внутрибольничных инфекций (ВБИ)
Инфекционный контроль и профилактика внутрибольничных инфекций (ВБИ) Қазақстандағы әлеуметтік медициналық сақтандыру туралы
Қазақстандағы әлеуметтік медициналық сақтандыру туралы Синдром респираторных расстройств у новорожденных
Синдром респираторных расстройств у новорожденных Протезирование на имплантатах
Протезирование на имплантатах Кардиотоники. Сердечные гликозиды
Кардиотоники. Сердечные гликозиды Здоровое питание
Здоровое питание Физиология вегетативной нервной системы
Физиология вегетативной нервной системы Сердечный цикл, проводящая система сердца, распространение возбуждения по миокарду
Сердечный цикл, проводящая система сердца, распространение возбуждения по миокарду Ортаңғы және ішкі құлақ аурулары. Саңыраулық және мылқаулық орта кұлактың жедел және созылмалы кабынуы мастоидит
Ортаңғы және ішкі құлақ аурулары. Саңыраулық және мылқаулық орта кұлактың жедел және созылмалы кабынуы мастоидит Особенности операции удаления временных и постоянных зубов у детей
Особенности операции удаления временных и постоянных зубов у детей