Содержание
- 2. Терминальные состояния (от лат. «terminalis» - относящиеся к концу, пограничные). Это пограничное состояние между жизнью и
- 3. Одним из основных факторов, влияющих на уровень выживаемости, является длительность интервала времени с момента внебольничной остановки
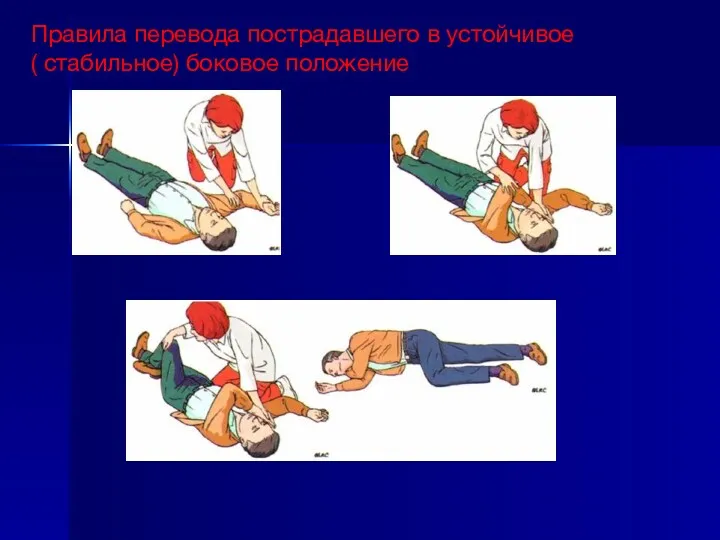
- 4. Правила перевода пострадавшего в устойчивое ( стабильное) боковое положение
- 5. I Стадия. Первичные мероприятия по поддержанию жизни. Базовый комплекс. (Basic Life Support — BLS). Этапы: А.
- 6. Причины остановки кровообращения Наиболее частые причины ОК у детей -обструкция дыхательных путей -аспирация инородного тела; -острый
- 7. ПРИЧИНЫ ОСТАНОВКИ КРОВООБРАЩЕНИЯ у взрослых ишемическая болезнь сердца острый инфаркт миокарда аритмии различного генеза эндокардит, миокардит
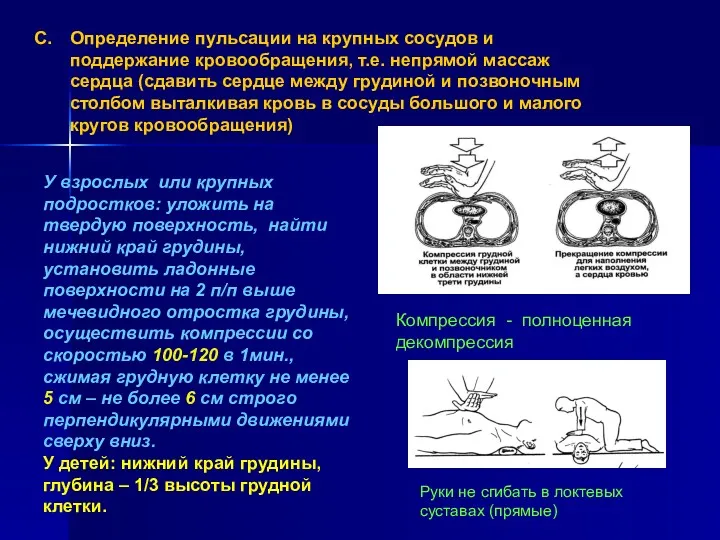
- 8. Определение пульсации на крупных сосудов и поддержание кровообращения, т.е. непрямой массаж сердца (сдавить сердце между грудиной
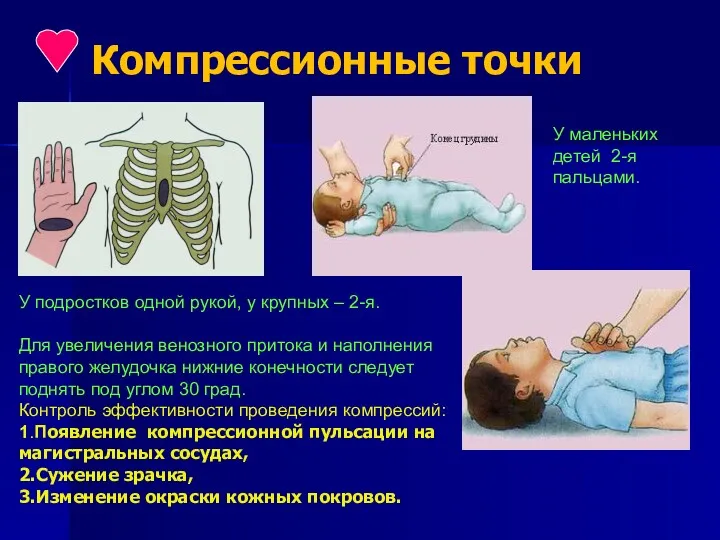
- 9. Компрессионные точки У маленьких детей 2-я пальцами. У подростков одной рукой, у крупных – 2-я. Для
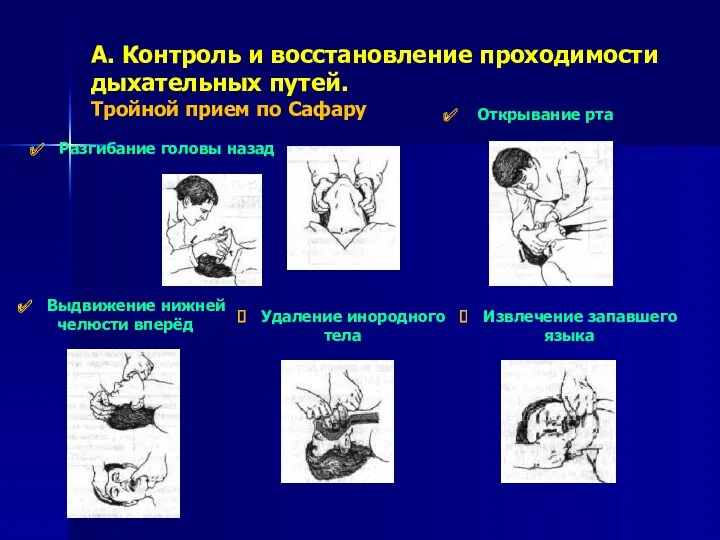
- 10. А. Контроль и восстановление проходимости дыхательных путей. Тройной прием по Сафару Разгибание головы назад Открывание рта
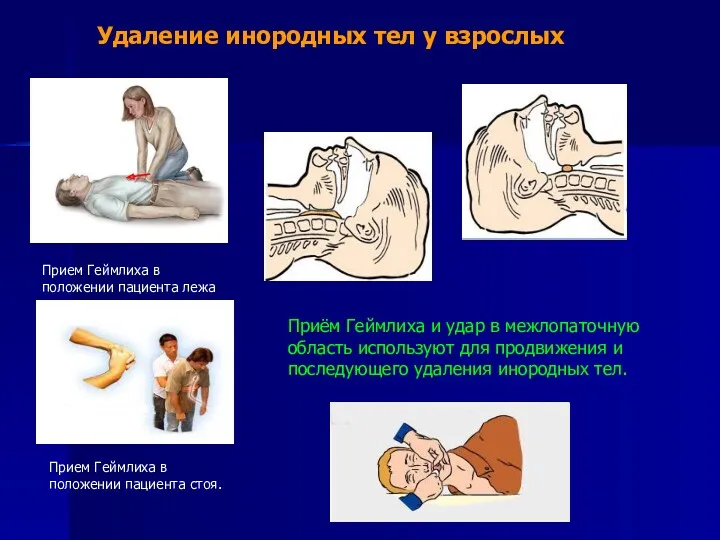
- 11. Прием Геймлиха в положении пациента стоя. Прием Геймлиха в положении пациента лежа Удаление инородных тел у
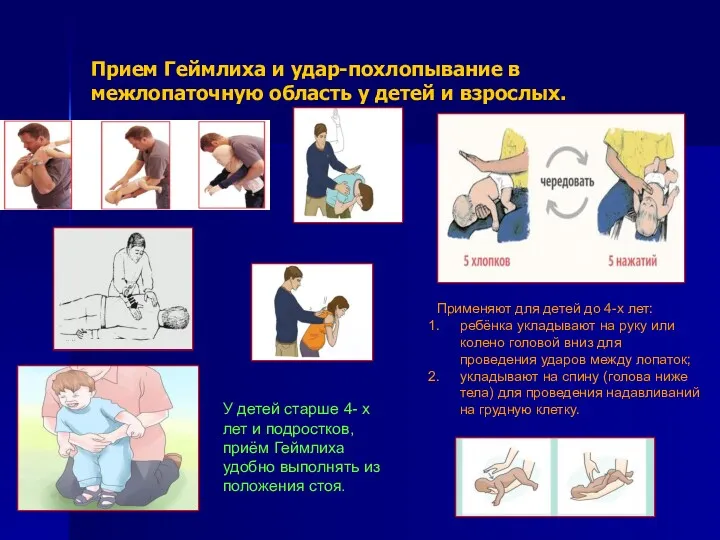
- 12. Прием Геймлиха и удар-похлопывание в межлопаточную область у детей и взрослых. Применяют для детей до 4-х
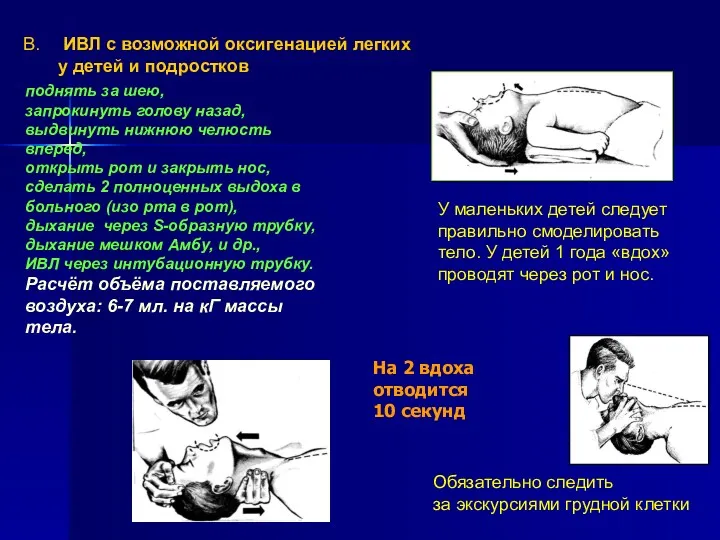
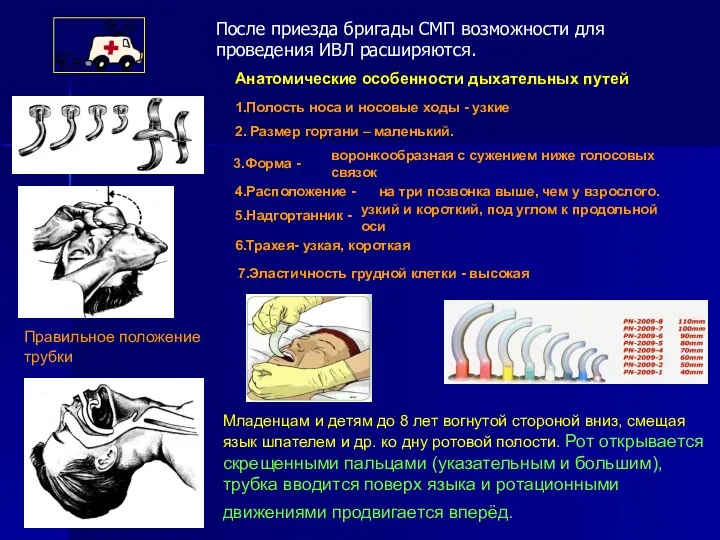
- 13. ИВЛ с возможной оксигенацией легких у детей и подростков поднять за шею, запрокинуть голову назад, выдвинуть
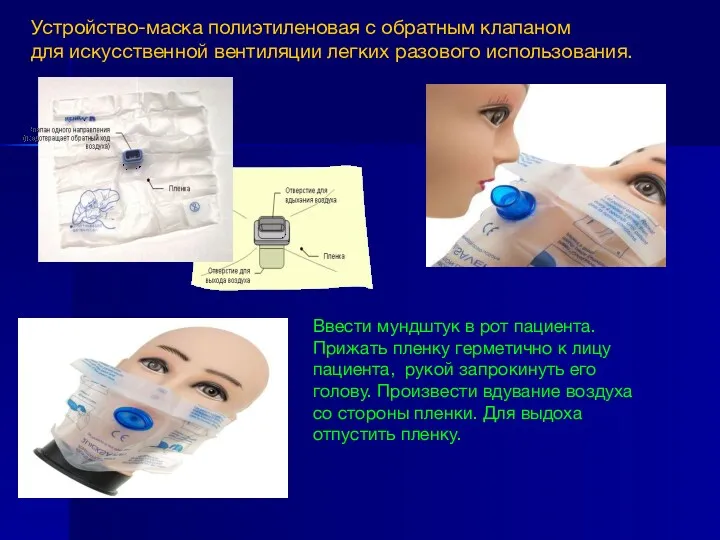
- 14. Ввести мундштук в рот пациента. Прижать пленку герметично к лицу пациента, рукой запрокинуть его голову. Произвести
- 15. Младенцам и детям до 8 лет вогнутой стороной вниз, смещая язык шпателем и др. ко дну
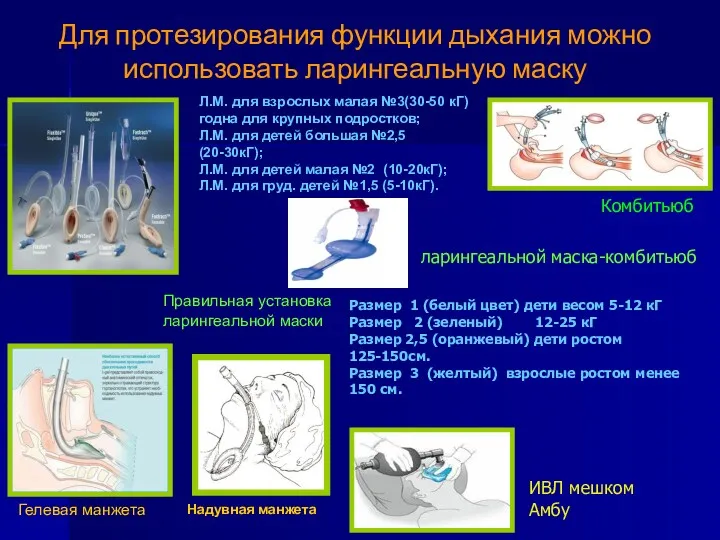
- 16. Для протезирования функции дыхания можно использовать ларингеальную маску Правильная установка ларингеальной маски Надувная манжета Гелевая манжета
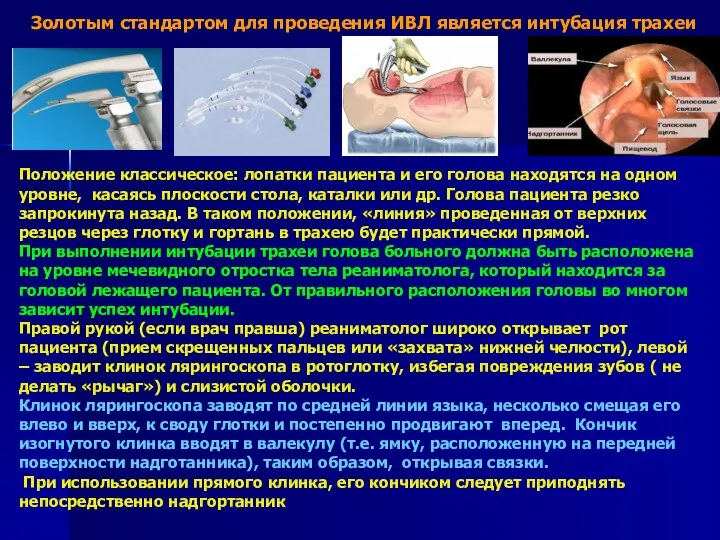
- 17. Золотым стандартом для проведения ИВЛ является интубация трахеи Положение классическое: лопатки пациента и его голова находятся
- 18. Формула расчёта диаметра трубки: =(возраст в годах + 16):4. Формула расчёта длины, на которую трубка вводится
- 19. II стадия – дальнейшие мероприятия по восстановлению самостоятельного кровообращения и стабилизации деятельности сердечной и легочной систем;
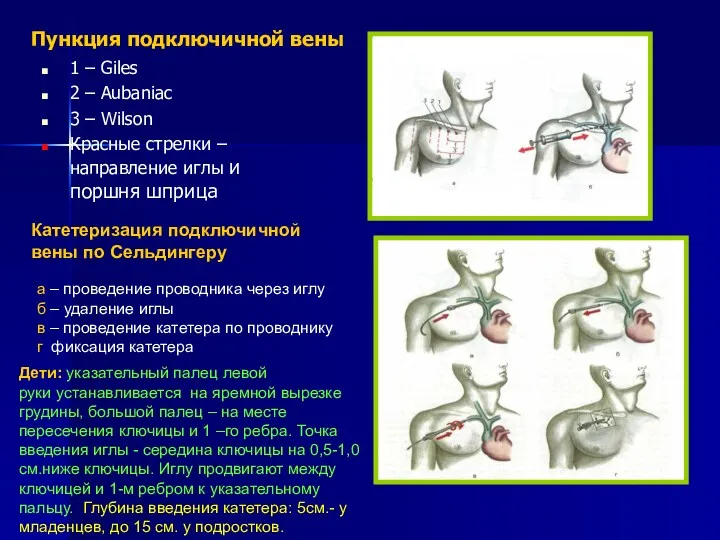
- 20. Пункция подключичной вены 1 – Giles 2 – Aubaniac 3 – Wilson Красные стрелки – направление
- 21. Дети Оптимальным вариантом для катетеризации периферической вены у младенцев – катетер 25-27 G, для детей 4-5
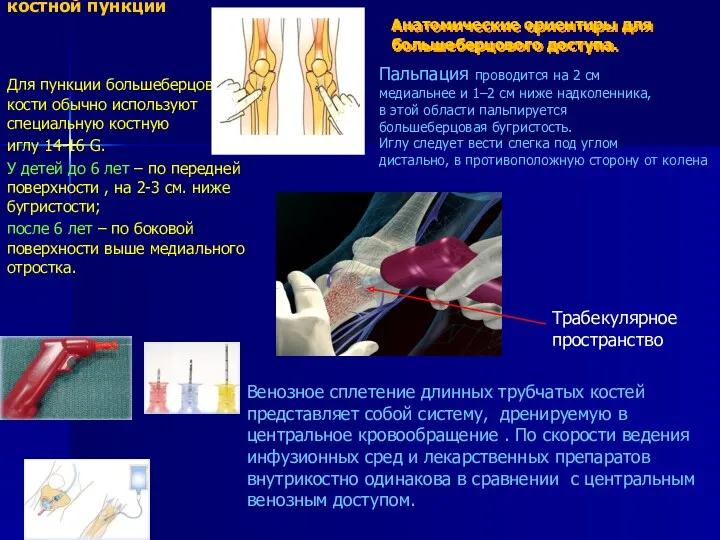
- 22. Оборудование для костной пункции Для пункции большеберцовой кости обычно используют специальную костную иглу 14-16 G. У
- 23. Этап E. Электрокардиография (ECG) По патогенезу выделяют несколько варианта остановки кровообращенияОК: - Фибрилляция желудочков (ФЖ). -Желудочковой
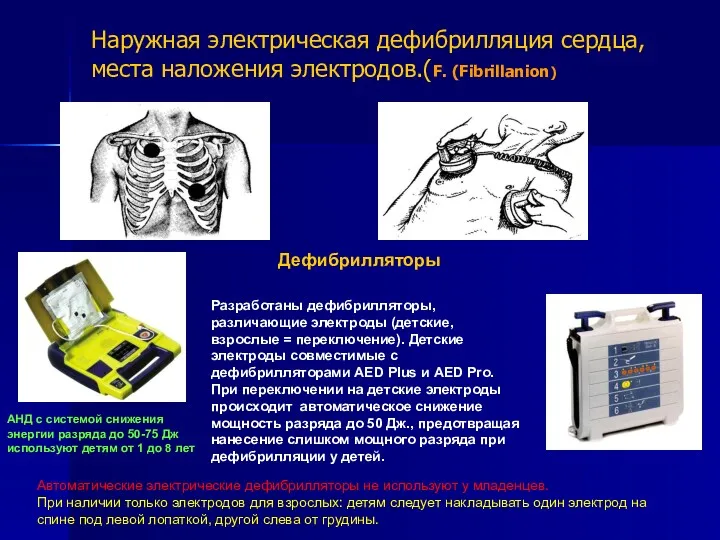
- 24. Наружная электрическая дефибрилляция сердца, места наложения электродов.(F. (Fibrillanion) . Дефибрилляторы Автоматические электрические дефибрилляторы не используют у
- 25. Этап F. (Fibrillanion) ФИБРИЛЛЯЦИЯ ЖЕЛУДОЧКОВ ( шоковый ритм) Один электрод справа, ниже ключицы, второй слева в
- 26. Бикарбонат натрия. Его рутинное введение в процессе СЛР за счёт генерации Со₂, диффундирующей в клетки может
- 27. ٧ Постреанимационное повреждение головного мозга ٧ Постреанимационная миокардиальная дисфункция ٧ Системные ишемические - реперфузионные реакции ٧
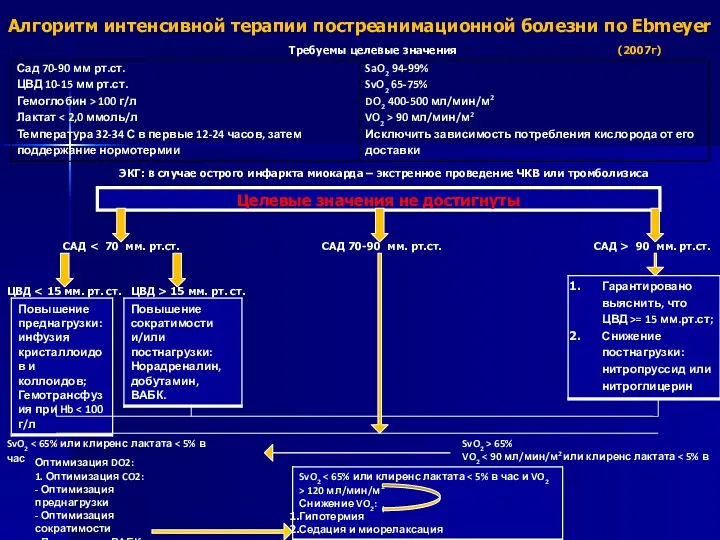
- 28. ЭКГ: в случае острого инфаркта миокарда – экстренное проведение ЧКВ или тромболизиса Требуемы целевые значения (2007г)
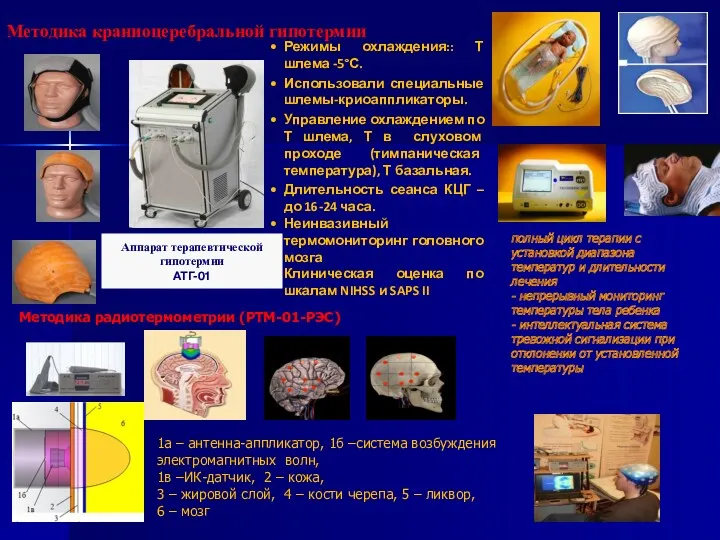
- 29. Методика краниоцеребральной гипотермии Режимы охлаждения:: Т шлема -5°С. Использовали специальные шлемы-криоаппликаторы. Управление охлаждением по Т шлема,
- 30. Расположение манжет Подложка гидрогеля является связующим звеном между теплообменным и адгезивным слоями; адгезивный слой гидрогеля обеспечивает
- 31. Экстракорпоральная мембранная оксигенация - процедура продленного экстракорпорального кровообращения для пациентов с остро возникшими ситуациями, сопровождающими критическими
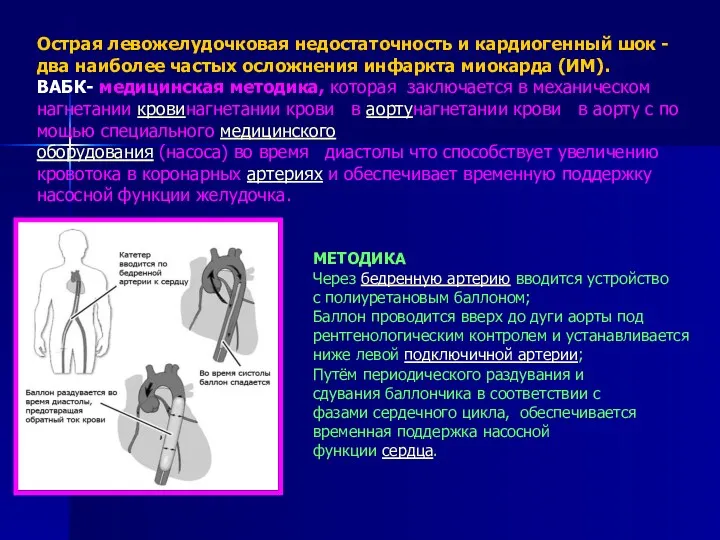
- 32. Острая левожелудочковая недостаточность и кардиогенный шок - два наиболее частых осложнения инфаркта миокарда (ИМ). ВАБК- медицинская
- 33. В настоящее время, лечение инфаркта миокарда проводится с помощью интервенционных технологий (малоинвазивных методов вмешательства) – уже
- 34. Таким образом, пациентов для лечения постреанимационной болезни необходимо госпитализировать в многопрофильные клинические больницы, поскольку они нуждаются
- 35. Особенности реанимации при поражении электрическим током Тяжесть поражения зависит от: тока (постоянный, переменный), напряжения, частоты, силы
- 36. Утопление Истинное утопление (70-80%) Аспирация воды в верхние дыхательные пути и легкие ⇒ гипоксия и гипоксемия
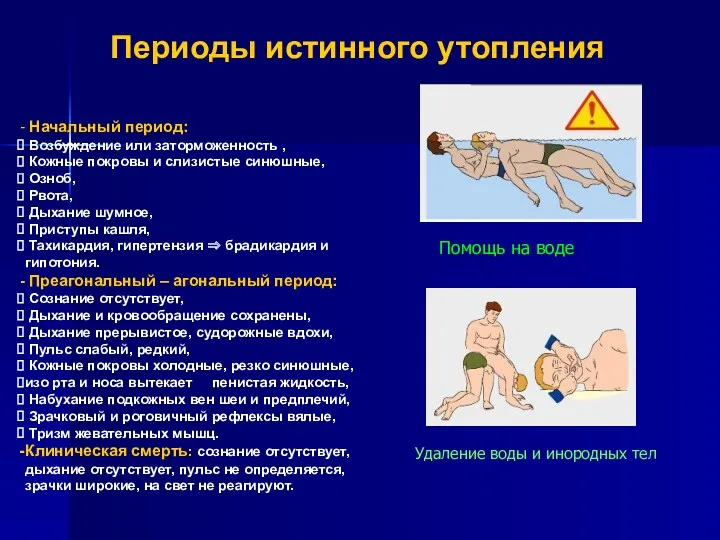
- 37. Периоды истинного утопления Начальный период: Возбуждение или заторможенность , Кожные покровы и слизистые синюшные, Озноб, Рвота,
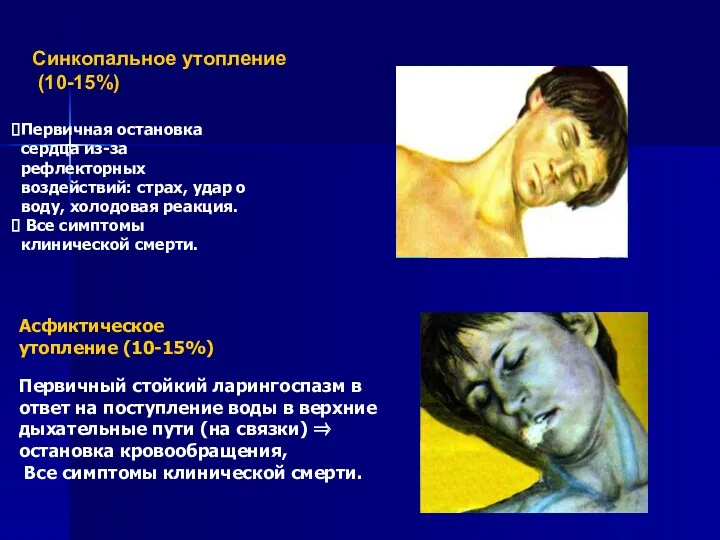
- 38. Синкопальное утопление (10-15%) Первичная остановка сердца из-за рефлекторных воздействий: страх, удар о воду, холодовая реакция. Все
- 40. Скачать презентацию


















 Биоэквивалентность лекарственных средств
Биоэквивалентность лекарственных средств Острый мастит
Острый мастит Метод лактационной аменорреи
Метод лактационной аменорреи Оба қоздырғышы
Оба қоздырғышы Дитячі інфекційні захворювання. Лекція 19
Дитячі інфекційні захворювання. Лекція 19 Диагностика и удаление инородных тел глотки
Диагностика и удаление инородных тел глотки Врожденные расщелины верхней губы
Врожденные расщелины верхней губы Физиология спинного мозга. (Лекция 7)
Физиология спинного мозга. (Лекция 7) Травматизм и профессиональные заболевания в отрасли
Травматизм и профессиональные заболевания в отрасли Профилактические прививки. Реакции и осложнения
Профилактические прививки. Реакции и осложнения Рак печени
Рак печени Сәулемен қатаятын композитті пломбалық материалдар
Сәулемен қатаятын композитті пломбалық материалдар Дентальная имплантация в стоматологии. (Лекция 3)
Дентальная имплантация в стоматологии. (Лекция 3) Жүктіліктің УД зерттеу әдісі
Жүктіліктің УД зерттеу әдісі Переломы. Классификация переломов
Переломы. Классификация переломов Пероральные сахароснижающие ЛС
Пероральные сахароснижающие ЛС Виды бега и их влияние на здоровье человека
Виды бега и их влияние на здоровье человека Парапроктит (параректальный абсцесс)
Парапроктит (параректальный абсцесс) Rheumatic endocarditis
Rheumatic endocarditis Жарықтар. Іш жарығы (кіндік және ақ сызық)
Жарықтар. Іш жарығы (кіндік және ақ сызық) Гипотиреоз
Гипотиреоз Профилактика внутрисосудистых тромботических осложнений при травмах
Профилактика внутрисосудистых тромботических осложнений при травмах Неотложные состояния в урологии и андрологии
Неотложные состояния в урологии и андрологии Аутоимунный гепатит
Аутоимунный гепатит Діагностика та лікування дифтерії у дітей
Діагностика та лікування дифтерії у дітей Предмет і завдання дефектології. Поняття норма і відхилення в розвитку дитини. Лекція 1-2
Предмет і завдання дефектології. Поняття норма і відхилення в розвитку дитини. Лекція 1-2 Клиническая анатомия тройничного и лицевого нерва. Особенности анестезии в стоматологии
Клиническая анатомия тройничного и лицевого нерва. Особенности анестезии в стоматологии Асептика. Антисептика
Асептика. Антисептика