Содержание
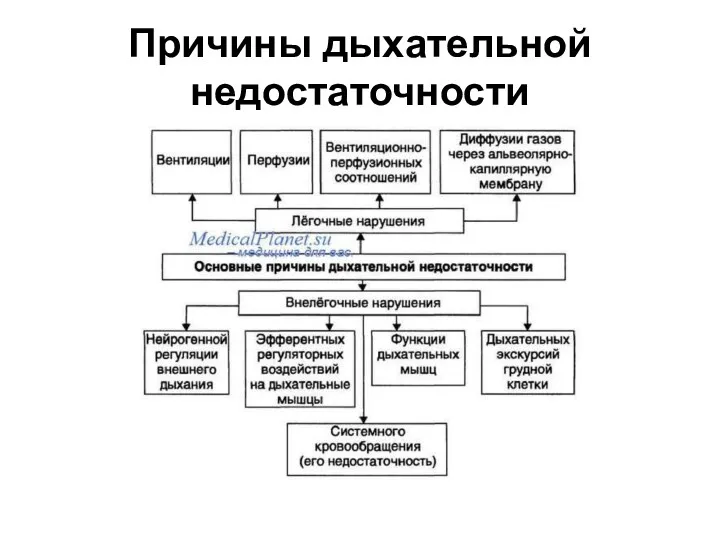
- 2. Причины дыхательной недостаточности
- 3. 1 группа причин дыхательной недостаточности 1 группа причин дыхательной недостаточности Легочные нарушения: • Пневмонии • Пневмосклероз
- 4. 2 группа причин дыхательной недостаточности Внелегочные нарушения: • Нарушения нервной регуляции внешнего дыхания (при ЧМТ, инсульте,
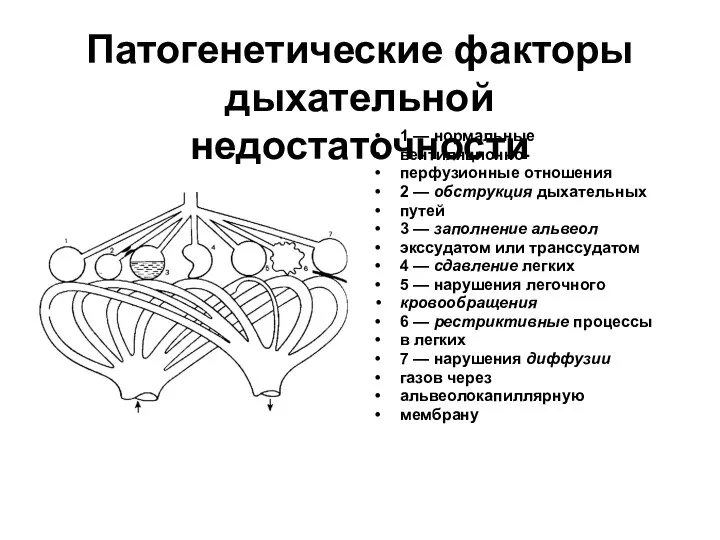
- 5. Патогенетические факторы дыхательной недостаточности 1 — нормальные вентиляционно- перфузионные отношения 2 — обструкция дыхательных путей 3
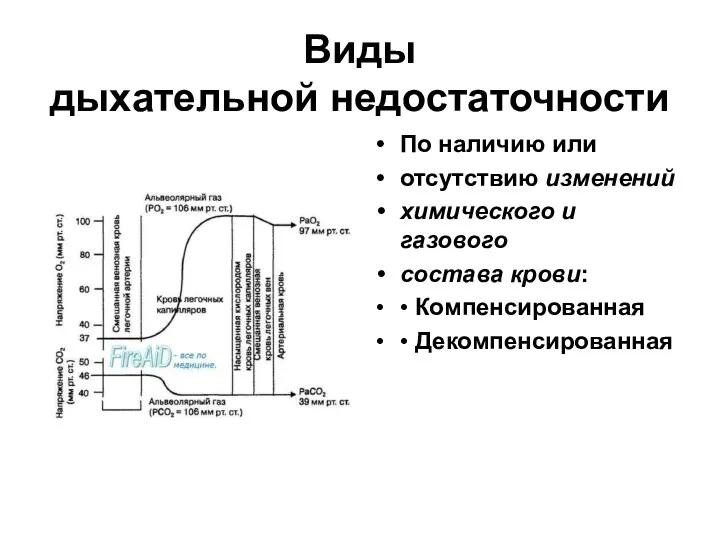
- 6. Виды дыхательной недостаточности По наличию или отсутствию изменений химического и газового состава крови: • Компенсированная •
- 7. В зависимости от величины парциального давления газов в артериальной крови: • Гипоксемическая • Гиперкапническая • Смешанная
- 8. Гипоксемическая дыхательная недостаточность Причины 1) Тяжёлые повреждения паренхимы лёгких: • ателектаз • отёк лёгких • аспирация
- 9. Гиперкапническая дыхательная недостаточность Обусловлена первичным уменьшением эффективной лёгочной вентиляции (альвеолярная гиповентиляция), что затрудняет выведение СО2 и
- 10. Гиперкапническая дыхательная недостаточность Патогенетические факторы гиперкапнии: • повышение образования углекислоты • снижение минутной вентиляции лёгких (гиповентиляция)
- 11. Смешанная дыхательная недостаточность Встречается при: • пневмонии • абсцессе легкого • эмфиземе • бронхоэктатической болезни •
- 12. Виды дыхательной недостаточности По скорости развития: • Острая (минуты, часы) • Подострая (сутки, недели) • Хроническая
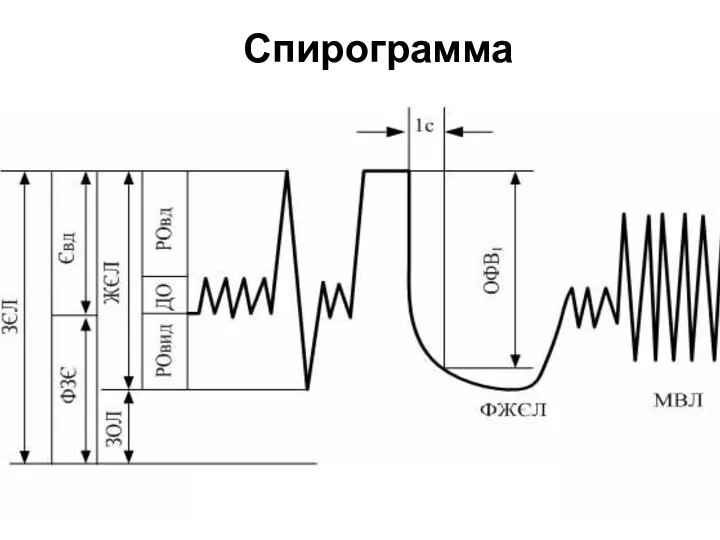
- 13. Спирограмма
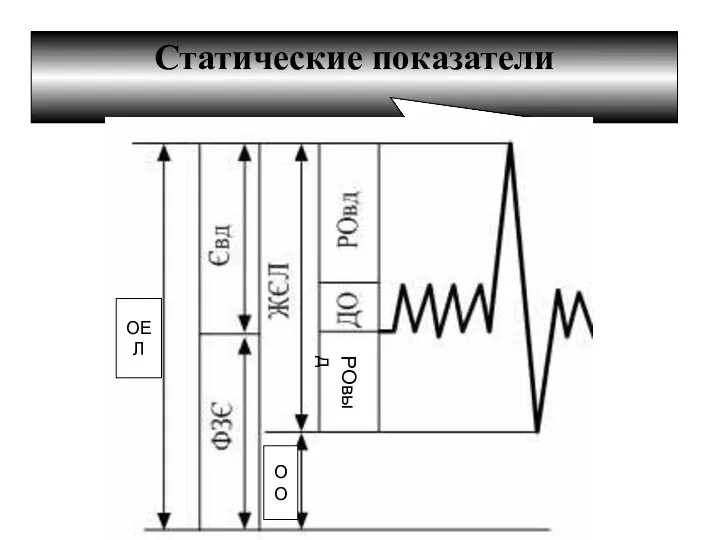
- 14. Статические показатели ОЕЛ ОО РОвыд
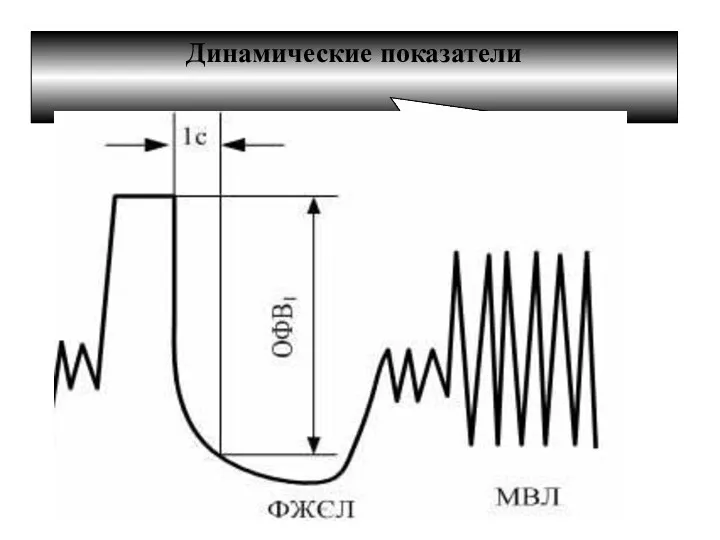
- 15. Динамические показатели
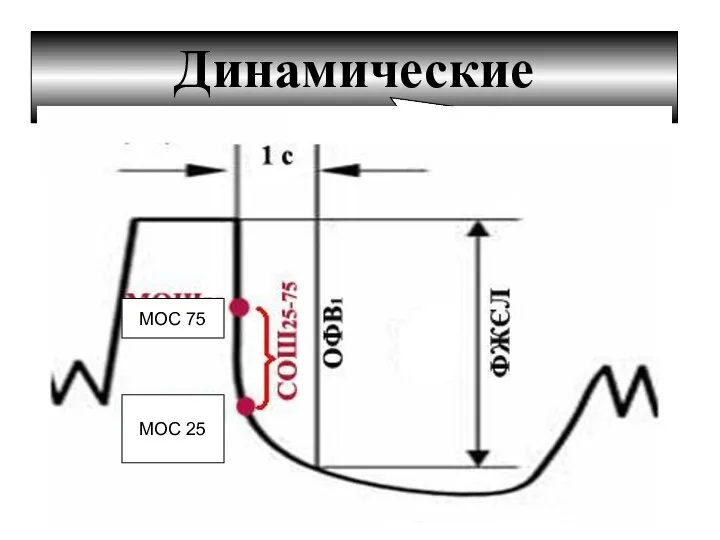
- 16. Динамические показатели МОС 75 МОС 25
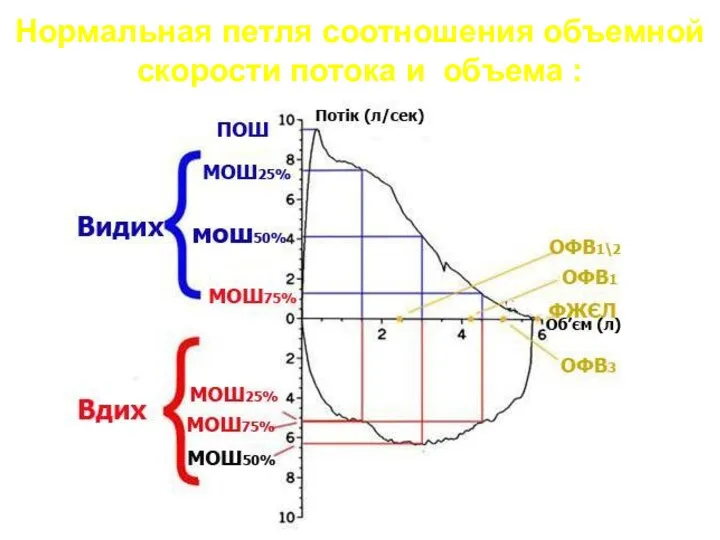
- 17. Нормальная петля соотношения объемной скорости потока и объема :
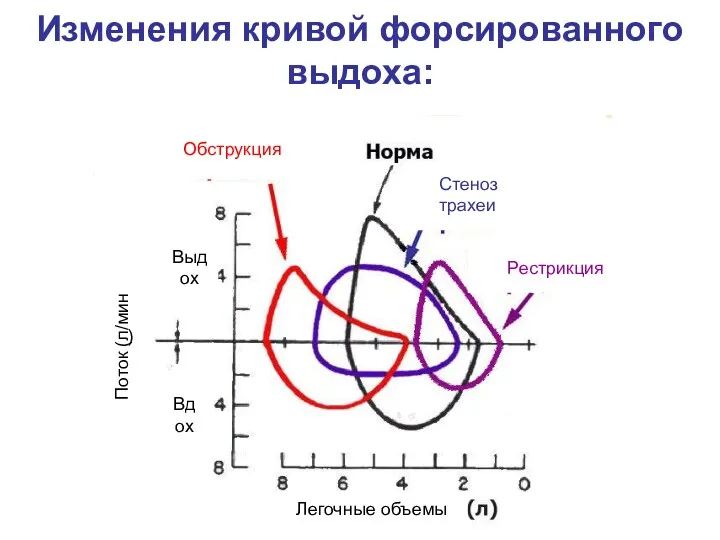
- 18. Изменения кривой форсированного выдоха: Обструкция Рестрикция Стеноз трахеи ) Поток (л/мин Выдох Вдох Легочные объемы
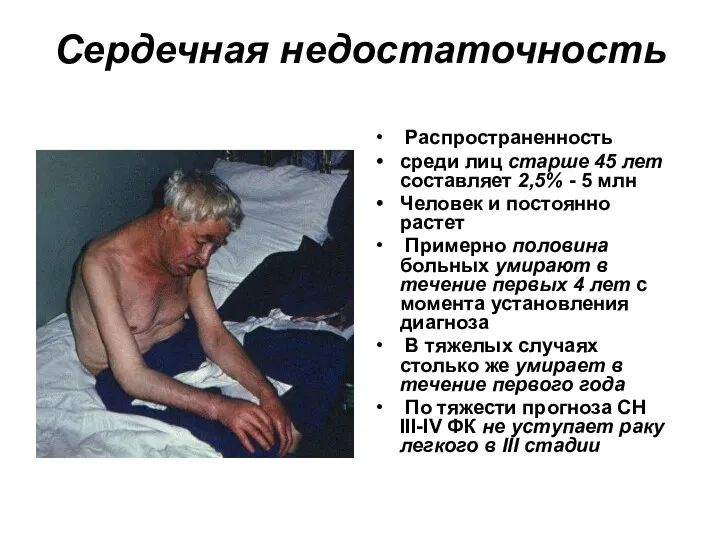
- 19. Сердечная недостаточность Распространенность среди лиц старше 45 лет составляет 2,5% - 5 млн Человек и постоянно
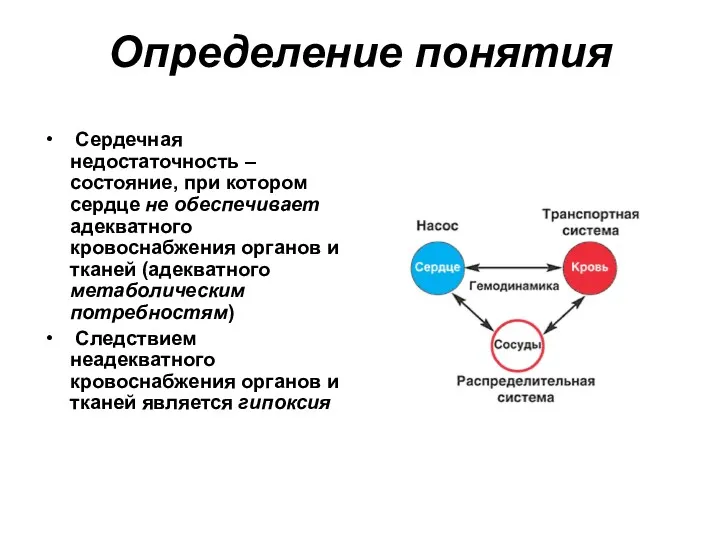
- 20. Определение понятия Сердечная недостаточность –состояние, при котором сердце не обеспечивает адекватного кровоснабжения органов и тканей (адекватного
- 21. Этиология СН В основе СН лежит снижение производительной (насосной) функции сердца Производительная функция сердца обеспечивается 4
- 22. Соответственно 4 группы причин СН: Непосредственное поражение миокарда Пороки сердца Гемодинамически значимые нарушения сердечного ритма Уменьшение
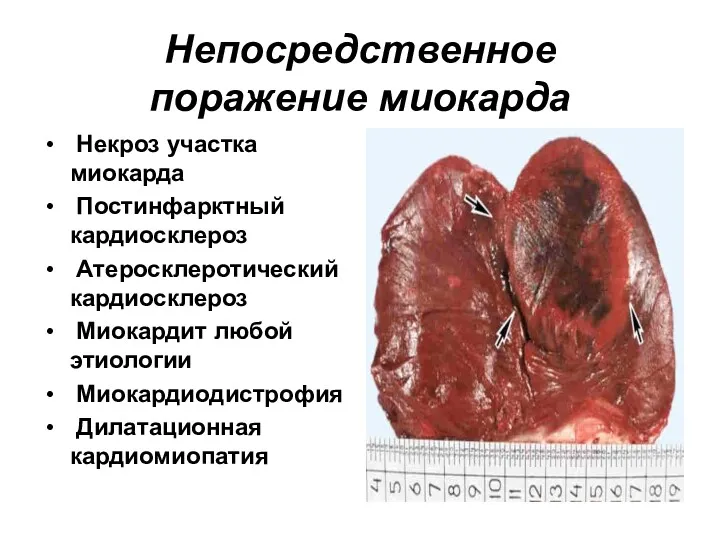
- 23. Непосредственное поражение миокарда Некроз участка миокарда Постинфарктный кардиосклероз Атеросклеротический кардиосклероз Миокардит любой этиологии Миокардиодистрофия Дилатационная кардиомиопатия
- 24. Пороки сердца Врожденные и приобретенные пороки cердечных клапанов, при которых возникает гемодинамическая перегрузка сердца при интактном
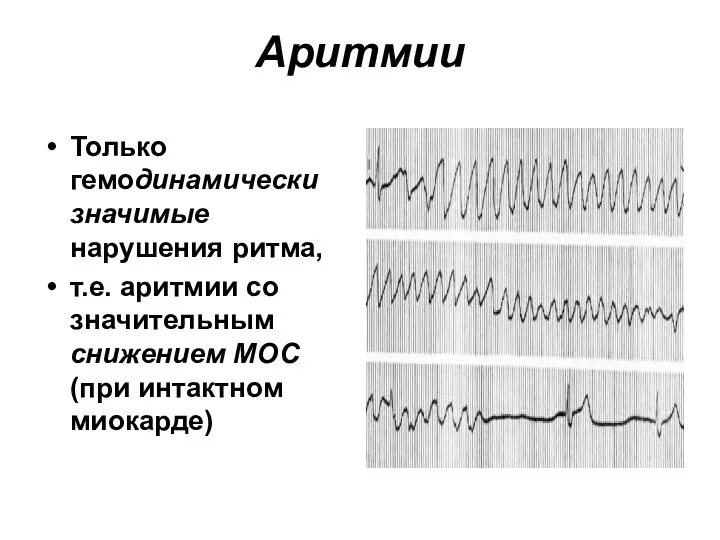
- 25. Аритмии Только гемодинамически значимые нарушения ритма, т.е. аритмии со значительным снижением МОС (при интактном миокарде)
- 26. Уменьшение наполнения желудочков Гипертрофическая кардиомиопатия Гипертоническая болезнь Перикардит ТЭЛА Напряженный пневмоторакс
- 27. Причиной развития СН являются факторы, непосредственно поражающие сердце или вызывающие его перегрузку Это может быть как
- 28. Примеры: Ишемическая болезнь сердца –непосредственноепоражение миокарда Клапанные пороки – перегрузка сердца при неповрежденном миокарде • Артериальная
- 29. Виды СН по происхождению (Ф.З. Меерсон) 1. Миокардиальная 2. Перегрузочная: а) от перегрузки объемом б) от
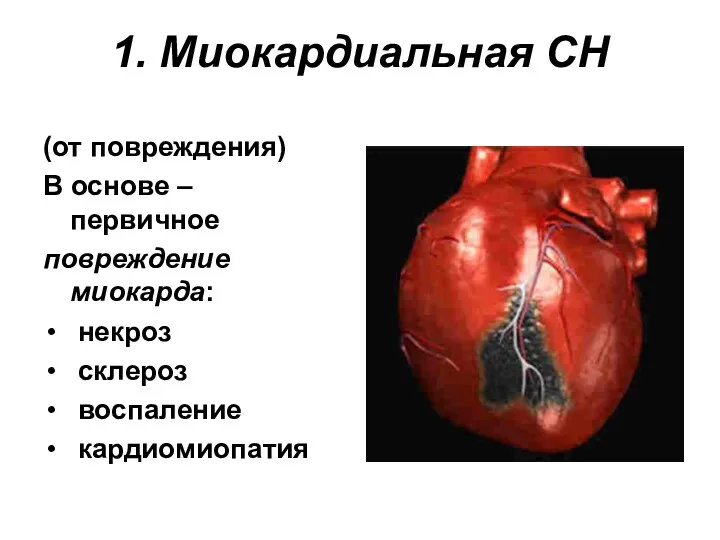
- 30. 1. Миокардиальная СН (от повреждения) В основе – первичное повреждение миокарда: некроз склероз воспаление кардиомиопатия
- 31. 2. Перегрузочная СН (от перегрузки) Миокард интактен Однако сердце вынуждено работать в условиях повышенной нагрузки (перегрузки):
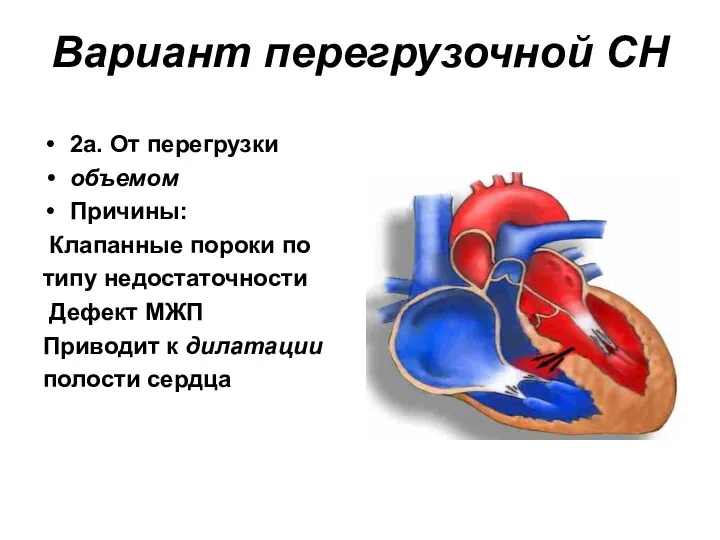
- 32. Вариант перегрузочной СН 2а. От перегрузки объемом Причины: Клапанные пороки по типу недостаточности Дефект МЖП Приводит
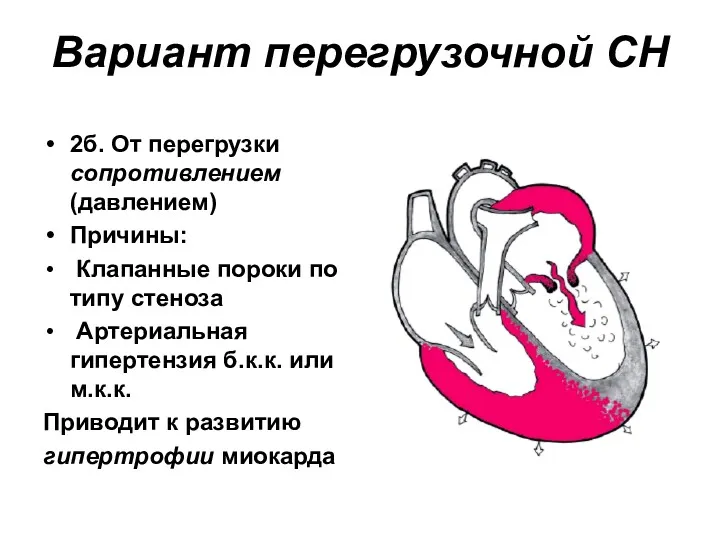
- 33. Вариант перегрузочной СН 2б. От перегрузки сопротивлением (давлением) Причины: Клапанные пороки по типу стеноза Артериальная гипертензия
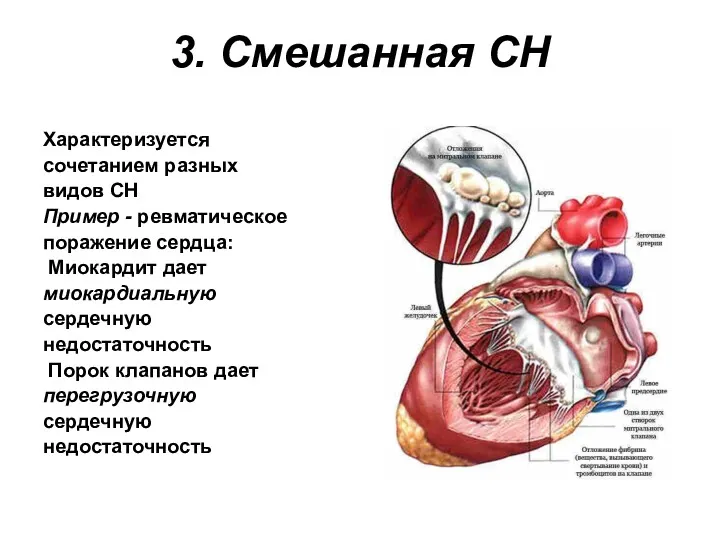
- 34. 3. Смешанная СН Характеризуется сочетанием разных видов СН Пример - ревматическое поражение сердца: Миокардит дает миокардиальную
- 35. Виды СН в зависимости от фазы сердечного цикла • Систолическая • Диастолическая • Смешанная
- 36. Систолическая СН • Страдает систола - сердце не может обеспечить нормальный сердечный выброс • Причины –
- 37. Диастолическая СН Страдает диастола - сердце не может полноценно расслабиться Нарушается наполнение желудочков из-за ухудшения их
- 38. Смешанная (систолодиастолическая) СН Пример: при гипертонической болезни вначале развивается диастолическая СН, затем присоединяется систолическая
- 39. Виды СН по величине МОС (МОС=УО×ЧСС) низким МОС -подавляющее число случаев СН С высоким МОС –
- 40. Клиническая классификация СН (по тяжести) В.Х. Василенко, Н.Д. Стражеско
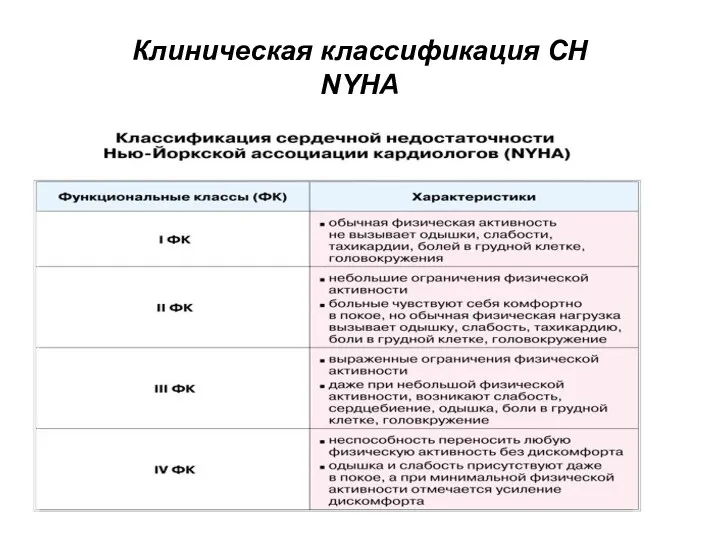
- 41. Клиническая классификация СН NYHA
- 42. Хроническая сердечная недостаточность (ХСН)
- 43. Патогенез ХСН Патогенез ХСН – сложный многофакторный процесс, представляющий собой тесное сочетание: проявлений воздействия на ССС
- 44. Концептуальные модели патогенеза ХСН Кардиальная (1950-1960) Кардиоренальная (1960-1970) Кардиоциркуляторная (1970-1980) Теория нейрогуморальной гиперактивации (1980-1990) Концепция ≪кардиомиопатииперегрузки≫
- 45. Кардиальная (систолическая) модель ХСН является следствием гемодинамических расстройств, обусловленных снижением сократительной функции миокарда -Систолической дисфункцией Основу
- 46. Кардиоренальная модель Основная роль в патогенезе ХСН принадлежит снижению сократительной функции миокарда (систолической дисфункции), а также
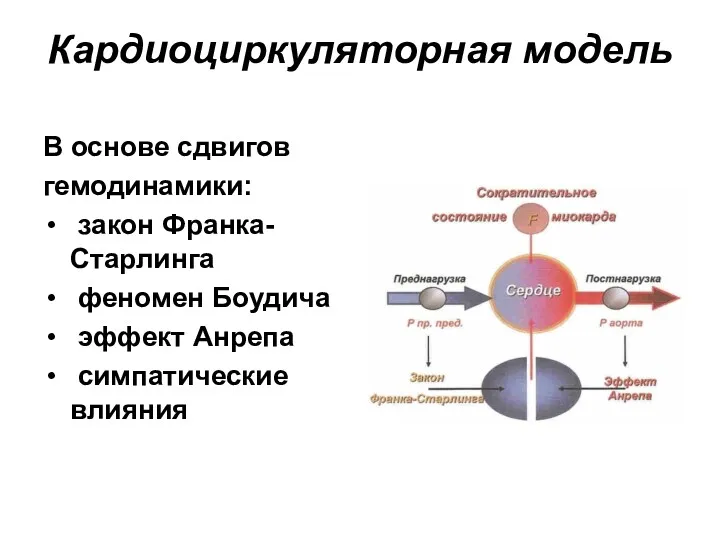
- 47. Кардиоциркуляторная модель При нарушении функции миокарда развиваются компенсаторные сдвиги гемодинамики, которые изменяют пред- и постнагрузку Основа
- 48. Кардиоциркуляторная модель В основе сдвигов гемодинамики: закон Франка-Старлинга феномен Боудича эффект Анрепа симпатические влияния
- 49. Нейрогуморальная теория (нейрогуморальной гиперактивации) Прогрессирование ХСН – результат негативного влияния на органы- мишени длительной нейрогуморальной гиперактивации,
- 50. Как формируется феномен нейрогуморальной гиперактивации? Почти все компенсаторные гемодинамические механизмы включаются посредством повышения функционирования нейрогуморальных механизмов:
- 51. Вывод: патогенетически обоснована медикаментозная нейрогуморальная разгрузка сердца (ИАПФ, антагонисты рецепторов к альдостерону, блокаторы рецепторов к ангиотензину
- 52. Концепция ≪кардиомиопатии перегрузки≫ (миокардиальная, систоло-диастолическая) Суть: в ответ на утрату части жизнеспособного миокарда включаются гемодинамические и
- 53. С позиций концепции ≪кардиомиопатии перегрузки≫ был пересмотрен один из постулатов фармакотерапии ХСН (о необходимости инотропной стимуляции):
- 55. Скачать презентацию

































 Презентация Учитель- перед именем твоим...
Презентация Учитель- перед именем твоим... Пам'ятки архітектури та культури Львова
Пам'ятки архітектури та культури Львова Всемирная паутина
Всемирная паутина Сертификация. Оценка соответствия
Сертификация. Оценка соответствия Районный конкурс экологических проектов Влияние антропогенных загрязнений на здоровье человека Родному селу – нашу заботу
Районный конкурс экологических проектов Влияние антропогенных загрязнений на здоровье человека Родному селу – нашу заботу Конспект логопедического занятия на тему Лето
Конспект логопедического занятия на тему Лето Эксплуатация электрооборудования
Эксплуатация электрооборудования Топ 10 ең биік ғимараттар
Топ 10 ең биік ғимараттар Понятие о системах электроснабжения и потребителях электрической энергии. Лекция 1
Понятие о системах электроснабжения и потребителях электрической энергии. Лекция 1 Музей поэта XIX века Александра Ивановича Полежаева
Музей поэта XIX века Александра Ивановича Полежаева Духовная жизнь и развитие мировой культуры в первой половине XX века
Духовная жизнь и развитие мировой культуры в первой половине XX века Очистим пляжи
Очистим пляжи Вплив засобів масової інформаціі на здоров'я людини
Вплив засобів масової інформаціі на здоров'я людини Інструментальні матеріали у сучасному машинобудуванні
Інструментальні матеріали у сучасному машинобудуванні Правила поведения в школе
Правила поведения в школе Закон Кулона
Закон Кулона презентации к урокам в 5 классе. Математика. Виленкин. Диск Диск Диск
презентации к урокам в 5 классе. Математика. Виленкин. Диск Диск Диск Презентация для воспитанников младшего возраста, мам и бабушек Женский день 8 Марта
Презентация для воспитанников младшего возраста, мам и бабушек Женский день 8 Марта Палеография. Этапы развития письма
Палеография. Этапы развития письма Прохоров Евгений Павлович - Социолог, филолог, создатель советской и современной российской теорий журналистики
Прохоров Евгений Павлович - Социолог, филолог, создатель советской и современной российской теорий журналистики Семинар - практикум для педагогов с элементами тренинга Скоро в школу
Семинар - практикум для педагогов с элементами тренинга Скоро в школу Правила поведения в воде и возле водоёмов
Правила поведения в воде и возле водоёмов Хирургическая инфекция
Хирургическая инфекция Навигатор дополнительного образования Московской области
Навигатор дополнительного образования Московской области Гидроочистка нефтяных фракций
Гидроочистка нефтяных фракций Головоломки на разрезание
Головоломки на разрезание Федеративная республика Мексика. (11 класс)
Федеративная республика Мексика. (11 класс) Алканы. Гомологический ряд предельных углеводородов
Алканы. Гомологический ряд предельных углеводородов