Содержание
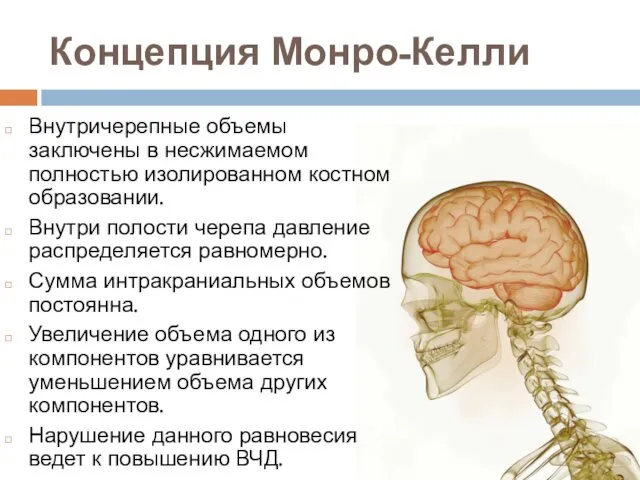
- 2. Концепция Монро-Келли Внутричерепные объемы заключены в несжимаемом полностью изолированном костном образовании. Внутри полости черепа давление распределяется
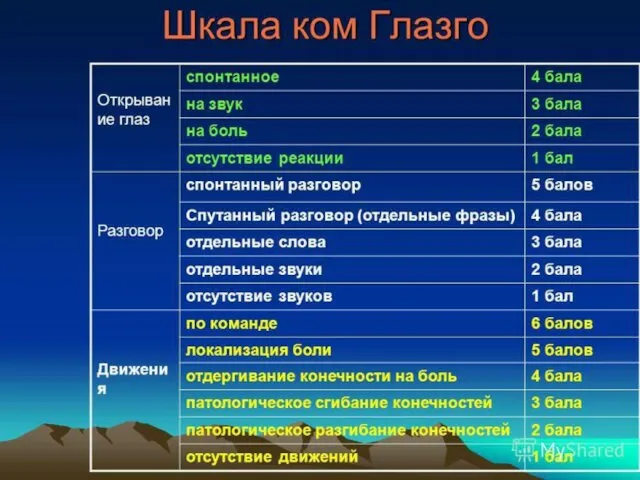
- 3. Мониторинг основных функций ЦНС (проводится каждые 4-8 часов в зависимости от тяжести состояния больного): Мониторинг сознания
- 5. Мониторинг внутричерепного давления: мониторинг ВЧД рекомендован пациентам с тяжелой ЧМТ, имеющим патологию, выявляемую на КТ-исследовании при
- 6. Лечение и предоперационная подготовка, послеоперационное ведение пациентов предполагают борьбу с церебральными и экстрацеребральными патологическими факторами.
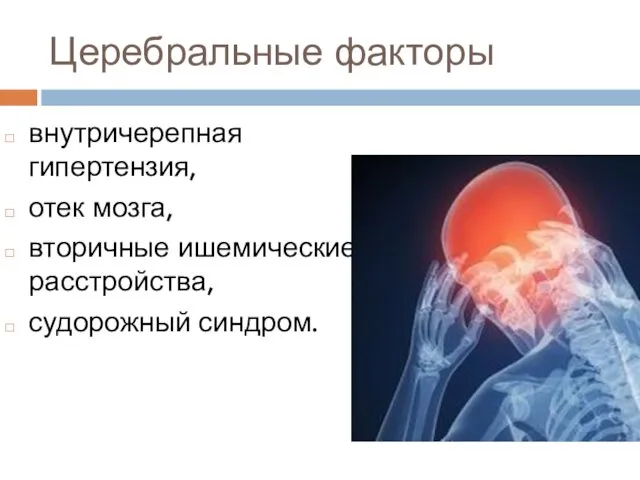
- 7. Церебральные факторы внутричерепная гипертензия, отек мозга, вторичные ишемические расстройства, судорожный синдром.
- 8. Экстрацеребральные факторы артериальная гипотензия, нарушения электролитного баланса, гипертермия.
- 9. Проходимость верхних дыхательных путей и профилактика пневмонии. Учитывая возможность внезапного развития нарушений дыхания, особенно у больных
- 10. Инфузионная терапия больным с ЧМТ При условии стабильности гемодинамики и отсутствия признаков шока, инфузионная терапия основывается
- 11. Инфузионная терапия больным с ЧМТ Мониторинг адекватности инфузии осуществляется на основании данных фотоплетизмографии, почасового диуреза и
- 12. Управление церебральным перфузионным давлением. Следует поддерживать ЦПД на уровне не ниже 60 мм.рт.ст. В отсутствии ишемии
- 13. Применение маннитола: Маннитол эффективен для контроля ВЧД при ЧМТ в дозах от 0,25 до 1 г/кг/сут.,
- 14. Применение нимодипина и сульфата магния при травматическом субарахноидальном кровоизлиянии: Эффективность магнезии в предотвращении отсроченного неврологического дефицита,
- 15. Антибиотикотерапия и профилактика Антибиотикопрофилактика при ЧМТ показана только при проникающей травме. Она заключается в однократном введении
- 16. Несахарный диабет развивается достаточно часто вследствие травматического повреждения гипоталамической области. Признаками данного осложнения являются повышение диуреза,
- 17. Поддержание адекватности кровообращения. Рекомендуемые границы поддержания систолического АД — от 100 до 130 мм рт. ст.
- 18. Триада Кушинга 1. Гипертензия 2. Брадикардия 3.Диспноэ N.B. Полная триада Кушинга встречается только у 33% пациентов
- 19. Гипертензия в послеоперационном периоде у нейрохирургических больных должна рассматриваться как возможная реакция на повышение внутричерепного давления.
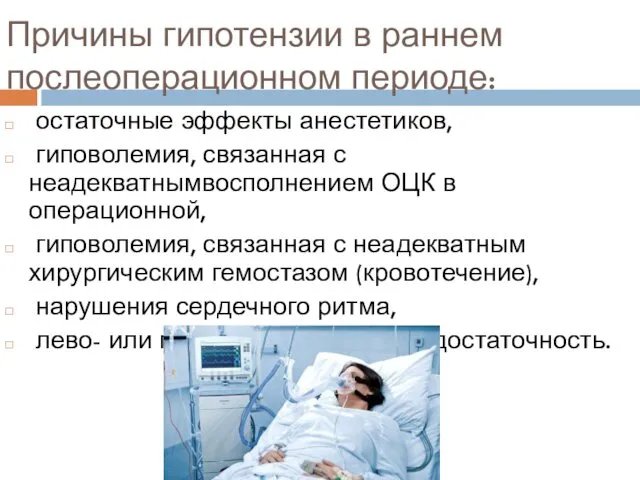
- 20. Причины гипотензии в раннем послеоперационном периоде: остаточные эффекты анестетиков, гиповолемия, связанная с неадекватнымвосполнением ОЦК в операционной,
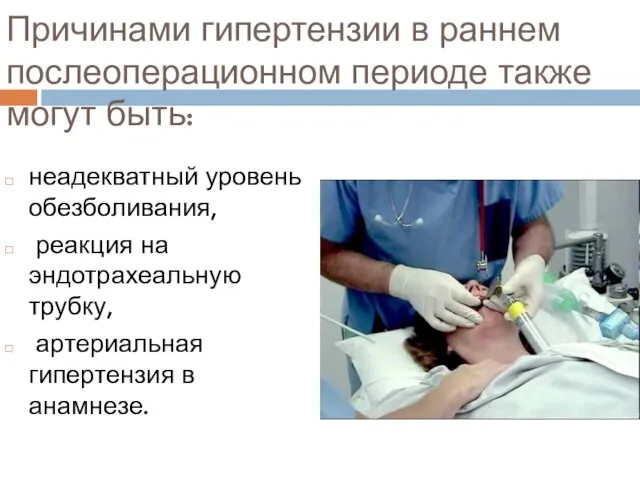
- 21. Причинами гипертензии в раннем послеоперационном периоде также могут быть: неадекватный уровень обезболивания, реакция на эндотрахеальную трубку,
- 22. Гиповолемический шок Больной в состоянии гиповолемического шока ведется согласно принципам лечения шока, невзирая на ограничения объема
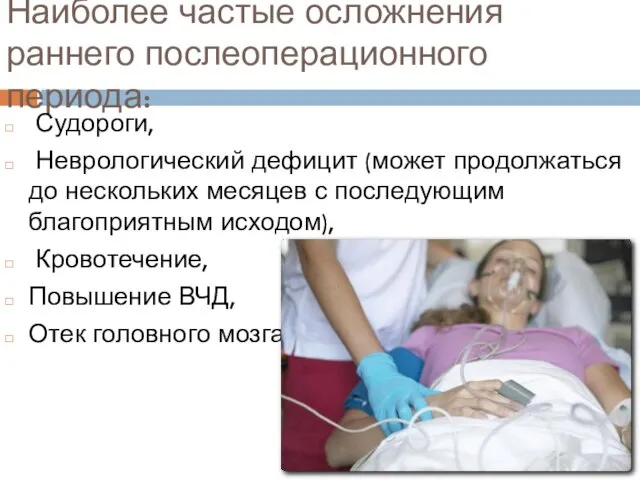
- 23. Наиболее частые осложнения раннего послеоперационного периода: Судороги, Неврологический дефицит (может продолжаться до нескольких месяцев с последующим
- 24. Отёк мозга — патологический процесс, проявляющийся избыточным накоплением жидкости в клетках головного или спинного мозга (в
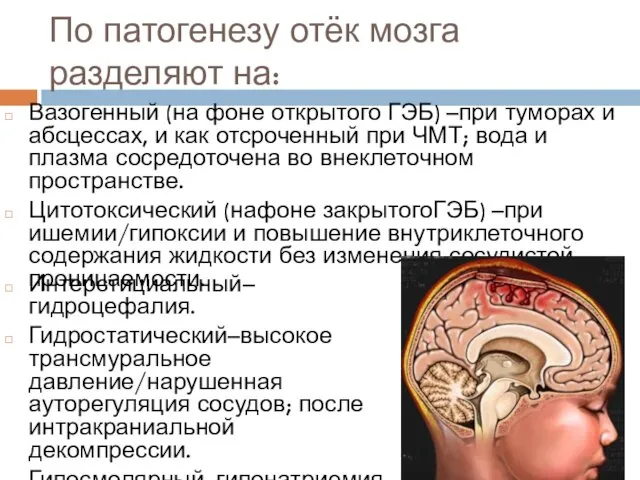
- 25. По патогенезу отёк мозга разделяют на: Вазогенный (на фоне открытого ГЭБ) –при туморах и абсцессах, и
- 26. Отек мозга при ЧМТ исходно является вазогенным (сосуды - основной источник воды, избыточно накапливающейся в ткани
- 27. Отек мозга Чаще всего первоначальным моментом отека мозга выступает внутримозговое кровотечение с появлением гематомы в результате
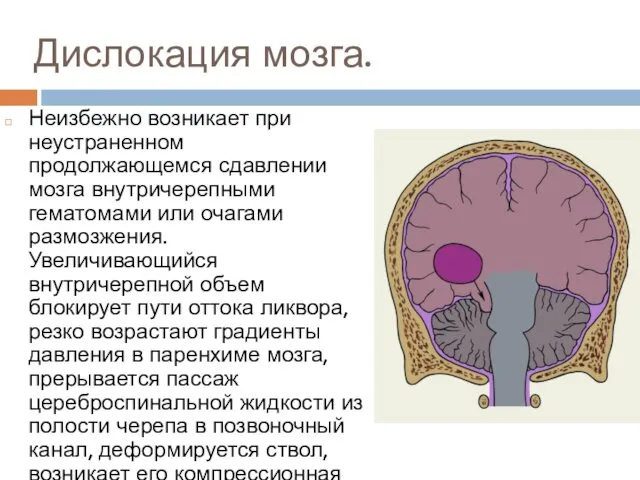
- 28. Дислокация мозга. Неизбежно возникает при неустраненном продолжающемся сдавлении мозга внутричерепными гематомами или очагами размозжения. Увеличивающийся внутричерепной
- 29. Ущемление ствола мозга Ущемление ствола чаще отмечается на уровне отверстия мозжечкового намета (возникновение или нарастание пареза
- 30. Профилактика и терапия отека мозга Профилактика и терапия отека мозга обязательны при общем состоянии больных ниже
- 32. Скачать презентацию
















 Право собственности и другие вещные права на жилые помещения. Общее имущество собственников помещений многоквартирного дома
Право собственности и другие вещные права на жилые помещения. Общее имущество собственников помещений многоквартирного дома Ресторанная управляющая и консалтинговая компания RestoStart
Ресторанная управляющая и консалтинговая компания RestoStart Рекомендации по выполнению курсовой работы: основы экономики и управления фармацевтическим производством
Рекомендации по выполнению курсовой работы: основы экономики и управления фармацевтическим производством Бланк документа
Бланк документа Семинар для воспитателей Введения ФГОС в городе Москве
Семинар для воспитателей Введения ФГОС в городе Москве адаптация первоклассника в школе
адаптация первоклассника в школе Своя игра. Общая биология
Своя игра. Общая биология Подземный урбанизм
Подземный урбанизм Терапия наночастицами: новый способ лечения рака
Терапия наночастицами: новый способ лечения рака Строительство жилого дома переменной этажности в г. Череповце
Строительство жилого дома переменной этажности в г. Череповце презентация для подготовки к ЕГЭ по обществознанию. Блок Политология
презентация для подготовки к ЕГЭ по обществознанию. Блок Политология Модели психики и интеллекта человека
Модели психики и интеллекта человека Лепим пряники
Лепим пряники Создание собственного медиа-пространства на всех платформах социальных сетей
Создание собственного медиа-пространства на всех платформах социальных сетей История и работа музейной комнаты школы №44
История и работа музейной комнаты школы №44 Создание изделий из текстильных материалов. Производство текстильных материалов
Создание изделий из текстильных материалов. Производство текстильных материалов Разбор заданий ЕГЭ по русскому языку (информационная обработка текстов, орфоэпические, лексические нормы, орфография)
Разбор заданий ЕГЭ по русскому языку (информационная обработка текстов, орфоэпические, лексические нормы, орфография) Книжная выставка Подвиг Сталинграда
Книжная выставка Подвиг Сталинграда Религии мира
Религии мира 20230416_na_rmo_vystuplenie
20230416_na_rmo_vystuplenie Пасха. Символы Пасхи
Пасха. Символы Пасхи Прощальная беседа Иисуса Христа с учениками
Прощальная беседа Иисуса Христа с учениками Катетеризация центральных вен
Катетеризация центральных вен The common cold
The common cold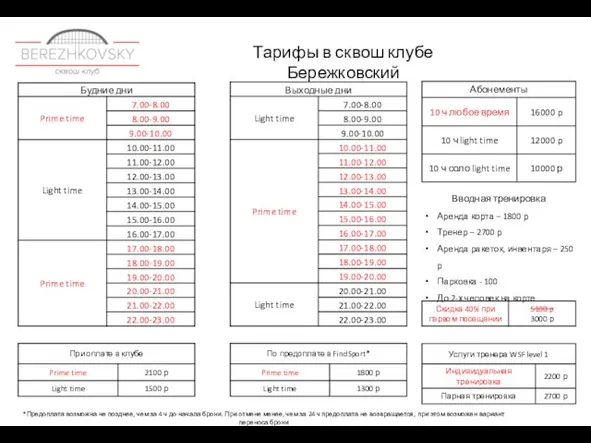 Тарифы, сертификаты и объявления
Тарифы, сертификаты и объявления Сбалансированная система показателей (BSC). Группы компаний ПРОТЕК
Сбалансированная система показателей (BSC). Группы компаний ПРОТЕК Почему трудно определиться с выбором будущей профессии?
Почему трудно определиться с выбором будущей профессии? Энергосбережение в строительстве. Япония
Энергосбережение в строительстве. Япония