Содержание
- 2. Cодержание занятия Острый стенозирующий ларингит Эпиглоттит Бактериальный трахеит Дифтерия гортани Аспирация инородного тела Заглоточный абсцесс Врожденный
- 3. Синдром крупа - симптомокомплекс, клинически проявляющийся стридором (шумным стенотическим дыханием), инспираторной одышкой с участием вспомогательной мускулатуры,
- 4. Анатомо-физиологические особенности гортани и трахеи, предрасполагающие развитию крупа: малый диаметр, мягкость и податливость хрящевого скелета; короткое
- 5. Острый стенозирующий ларинготрахеит МКБ-10: J 05.0 – острый обструктивный ларингит (круп)
- 6. Факторы риска развития острого стенозирующего ларинготрахеита ранний возраст ребенка, мужской пол, экссудативно-катаральный или тимико-лимфатический диатез, предшествующая
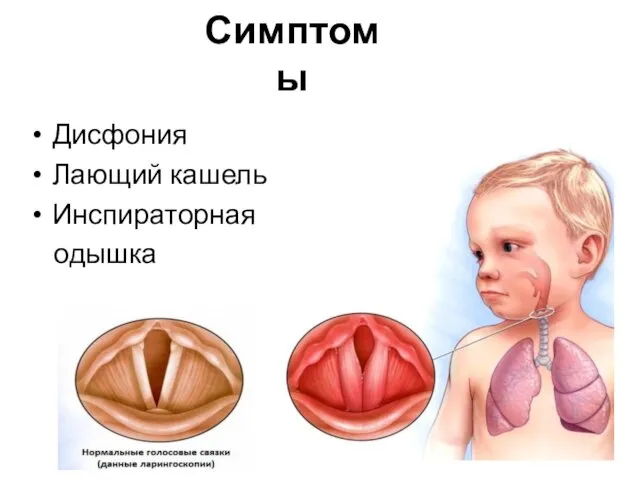
- 7. Симптомы Дисфония Лающий кашель Инспираторная одышка
- 8. I степень стеноза гортани легкая охриплость с сохранением голоса, периодический «лающий» кашель. при беспокойстве, физической нагрузке
- 9. II степень стеноза гортани стенотическое дыхание, которое хорошо слышно на расстоянии, отмечается в покое. постоянная одышка
- 10. III степень стеноза гортани общее состояние тяжелое. декомпенсация дыхания и недостаточности кровообращения развитие гипоксемии, гипоксии, гиперкапнии,
- 11. IV степень стеноза гортани (асфиксия) крайне тяжелое состояние развивается глубокая кома, могут быть судороги, температура тела
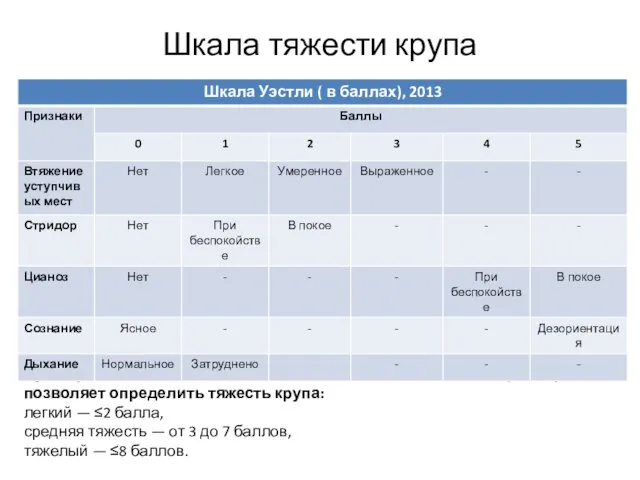
- 12. Шкала тяжести крупа Суммарная балльная (от 0 до 17 баллов) оценка основных параметров позволяет определить тяжесть
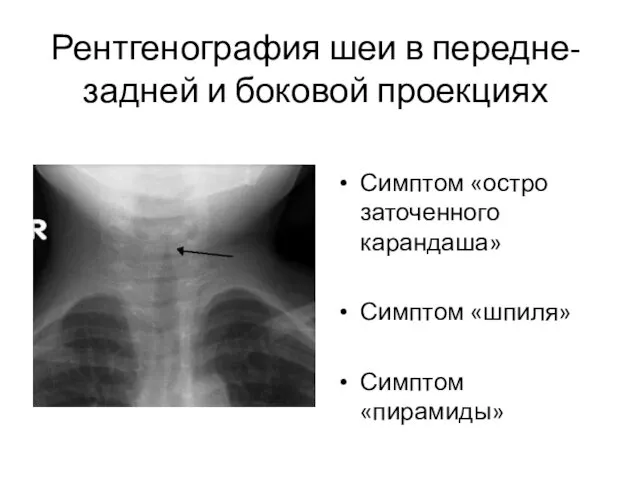
- 13. Рентгенография шеи в передне-задней и боковой проекциях Симптом «остро заточенного карандаша» Симптом «шпиля» Симптом «пирамиды»
- 14. Показания к госпитализации II и последующие степени крупа; возраст до 1 года независимо от степени стеноза;
- 15. Лечение* Ингаляционные ГКС Суспензия будесонида через компрессорный небулайзер в дозировке 0,5 – 2 мг на 1
- 16. Лечение
- 17. Дифтерия гортани («истинный круп»)
- 18. Диагностика Анамнез и клиническая картина Бактериологическое исследования (слизь и пленки) с определением токсигенности Определение уровня антитоксического
- 19. Лечение дифтерии гортани Госпитализация, постельный режим Введение антитоксической противодифтерийной сыворотки 15-20 тыс. МЕ при локализованном крупе
- 20. Дифференциальный диагноз - инородное тело в дыхательных путях; - бактериальный трахеит (трахеобронхит); - дифтерия; - эпиглоттит;
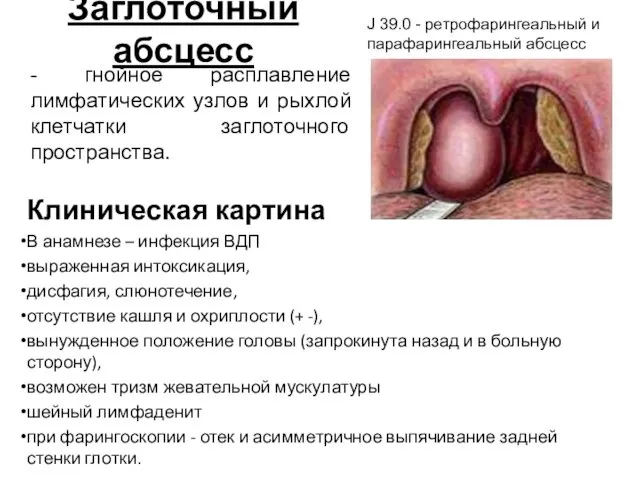
- 21. Заглоточный абсцесс Клиническая картина В анамнезе – инфекция ВДП выраженная интоксикация, дисфагия, слюнотечение, отсутствие кашля и
- 22. Диагностика и лечение заглоточного абсцесса Данные анамнеза и осмотра Общий анализ крови Пальцевое исследование глотки Фарингоскопия
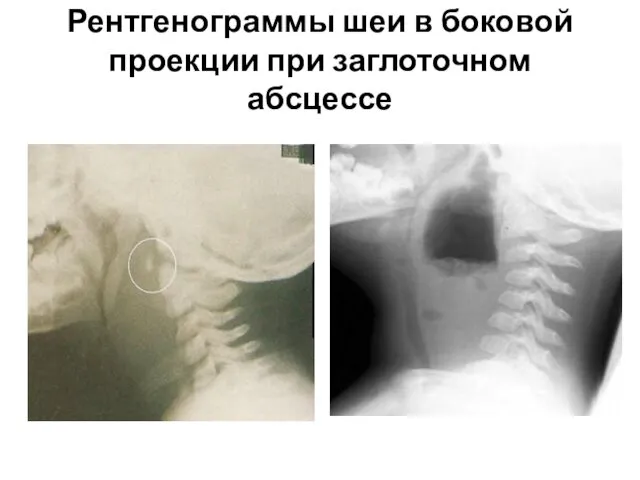
- 23. Рентгенограммы шеи в боковой проекции при заглоточном абсцессе
- 24. Эпиглоттит - острое воспаление надскладочного отдела гортани, преимущественно обусловленное гемофильной палочкой (реже стрептококковой, стафилококковой), которое сопровождается
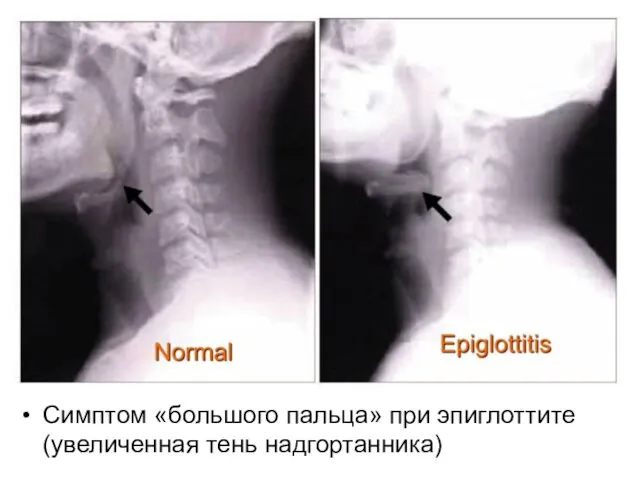
- 25. Симптом «большого пальца» при эпиглоттите (увеличенная тень надгортанника)
- 26. Лечение эпиглоттита Экстренная госпитализация в положении сидя Кислородотерапия При необходимости интубация трахеи или трахеостомия. Антибактериальная терапия
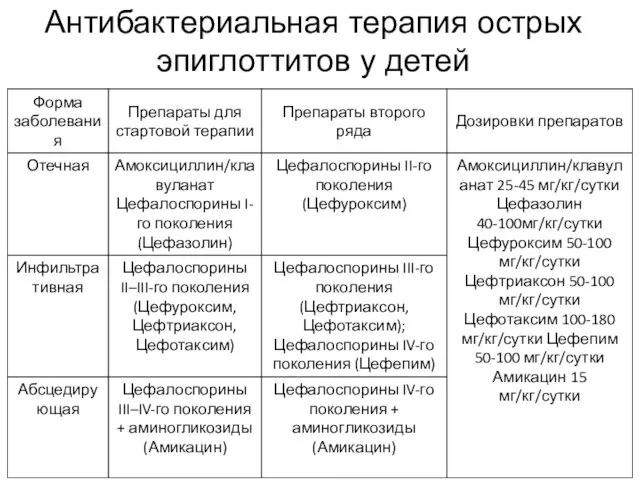
- 27. Антибактериальная терапия острых эпиглоттитов у детей
- 28. Бактериальный трахеит Эпидемиология: Около 2% детей, госпитализированных в связи с крупом Наиболее часто у детей до
- 29. Лечение бактериального трахеита Лечение в условиях стационара Частое питание малыми порциями, теплое питье Теплый влажный воздух
- 30. Врожденный стридор Q31.4 Врожденный стридор гортани Наиболее частые причины, вызывающие стридор у новорожденных и детей грудного
- 31. Диагностика врожденного стридора Анамнез и клиническая картина Эндоскопические методы обследования: фиброскопия; прямая ларингоскопия под наркозом, трахеобронхо-
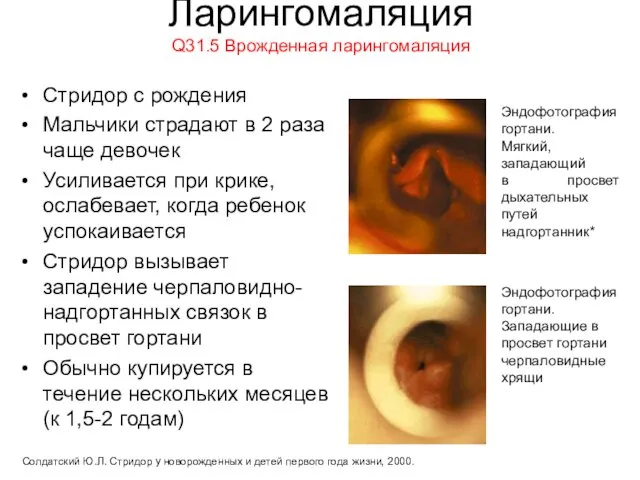
- 32. Ларингомаляция Q31.5 Врожденная ларингомаляция Стридор с рождения Мальчики страдают в 2 раза чаще девочек Усиливается при
- 33. Лечение ларингомаляции Течение чаще доброкачественное, самопроизвольно исчезает, требует наблюдения, мониторирования роста ребенка, терапии ГЭР и сложностей
- 34. Аспирация инородного тела: особенности анамнеза и клинической картины Этиология – мелкие предметы Возраст – любой, обычно
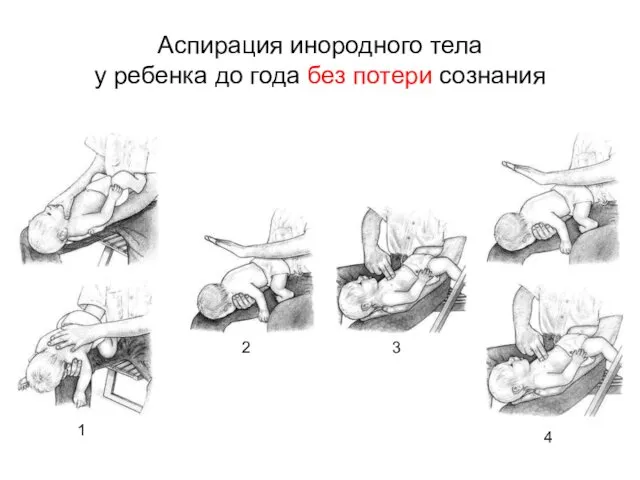
- 35. Аспирация инородного тела у ребенка до года без потери сознания 1 2 3 4
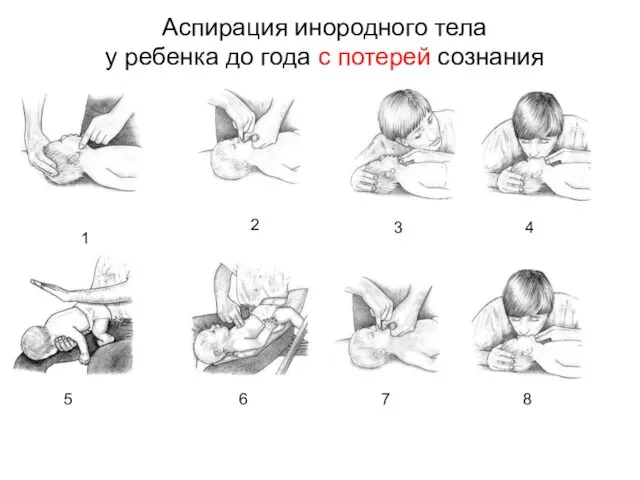
- 36. Аспирация инородного тела у ребенка до года с потерей сознания 7 2 3 4 5 6
- 37. Отек Квинке морфологический вариант крапивницы, представляет собой ограниченный отек кожи и подкожно-жировой клетчатки. Отек гортани возникает
- 38. Синдром обструктивного апноэ сна (СОАС) состояние, характеризующееся наличием храпа, периодическим спадением верхних дыхательных путей на уровне
- 39. Клиническая картина СОАС храп эпизоды остановки дыхания беспокойный сон, энурез, раздражительность, дефицит внимания, снижение памяти, головные
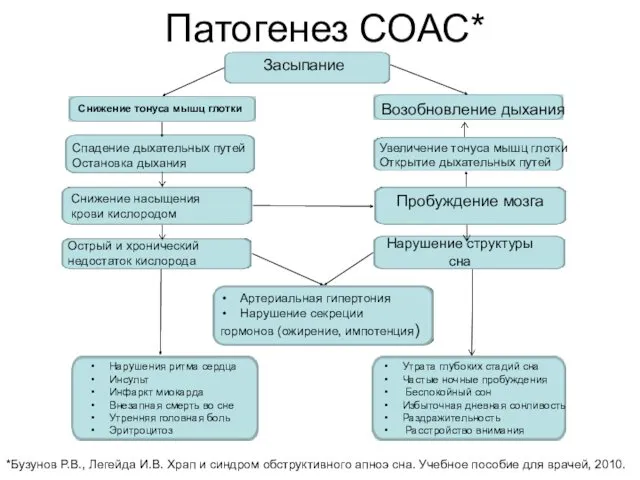
- 40. Патогенез СОАС* *Бузунов Р.В., Легейда И.В. Храп и синдром обструктивного апноэ сна. Учебное пособие для врачей,
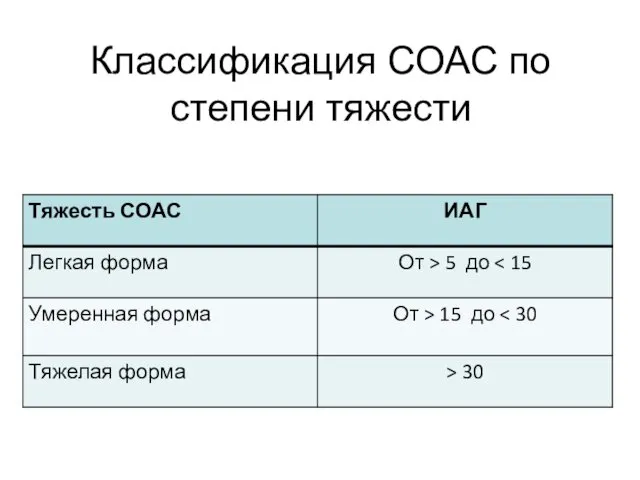
- 41. Классификация СОАС по степени тяжести
- 42. Диагностика и лечение СОАС Диагностика: Клиническая картина Компьютерная мониторинговая пульсоксиметрия Полисомнография Обследование у ЛОР-врача (эндоскопия носоглотки,
- 43. Практикум часть 2, глава 9, задача 1 У мальчика 2-х лет после длительной прогулки в прохладную
- 44. Практикум часть 2, глава 9. Задача 2 У девочки 3-х лет после контакта с больным ОРВИ
- 45. Практикум часть 2, глава 9. Задача 3 В приемное отделение больницы доставлен мальчик 3-х лет с
- 46. Практикум часть 2, глава 9. Задача 4 Мальчик 7 лет. Заболел остро, повысилась температура тела до
- 47. Практикум часть 2, глава 9. Задача 5 В приёмное отделение самотеком поступил мальчик 5 лет. Со
- 48. Практикум часть 2, глава 9. Задача 6 Мальчик 4-х лет поступил в стационар на 3-й день
- 49. Практикум часть 2, глава 9. Задача 7 У девочки 4-х лет во время обеда на фоне
- 50. Практикум часть 2, глава 9. Задача 8 Мальчик 3-х лет осмотрен в приемном отделении больницы, куда
- 52. Практикум часть 2, глава 9. Задача 9 Родители мальчика 6 мес обратились в поликлинику в связи
- 53. Практикум часть 2, глава 9. Задача 11 Девочка 9 лет. Анамнез жизни: с 3-х месяцев жизни
- 54. Практикум часть 2, глава 9. Задача 12 Мальчик 6 лет поступил в отделение с жалобами на
- 55. Вопросы: Поставьте диагноз на основании жалоб при поступлении, объективного осмотра и результатов проведенного обследования. Определите индекс
- 57. Задача 13 Врачом бригады «скорой помощи» осмотрен мальчик 6 лет, вынесенный спасателем из горящей квартиры. Состояние
- 59. Скачать презентацию





































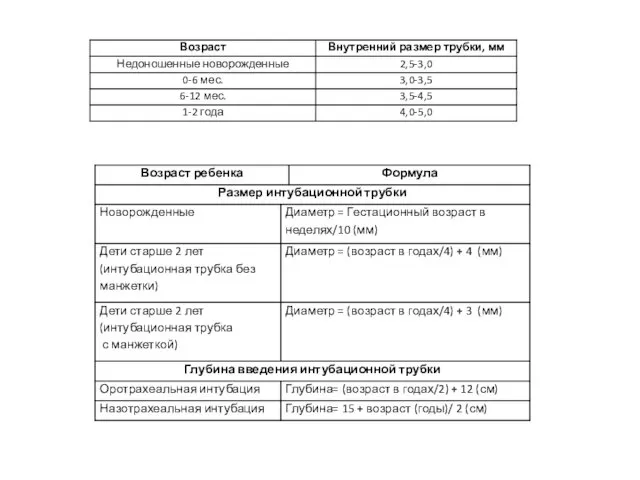






 Автоматизированное проектирование информационных систем. Лекция 27
Автоматизированное проектирование информационных систем. Лекция 27 Территориальная структура хозяйства Африки
Территориальная структура хозяйства Африки Эссе Мой путь в профессию,или история о сбывшейся детской мечте.
Эссе Мой путь в профессию,или история о сбывшейся детской мечте. Презентация.Знакомство детей с элементами национальной культуры народов, проживающих на территории Крутинского района
Презентация.Знакомство детей с элементами национальной культуры народов, проживающих на территории Крутинского района Думай, смекай, разгадывай РЕБУСЫ (презентация)
Думай, смекай, разгадывай РЕБУСЫ (презентация) ПРЕЗЕНТАЦИЯ ПРИРОДНЫЕ ЗОНЫ
ПРЕЗЕНТАЦИЯ ПРИРОДНЫЕ ЗОНЫ Компрессорные машины
Компрессорные машины Теория автоматов и формальных языков. Лекция 4
Теория автоматов и формальных языков. Лекция 4 Кольчатые черви. Общая характеристика
Кольчатые черви. Общая характеристика To be going to
To be going to Обучение первой помощи
Обучение первой помощи Средство передвижения автобус
Средство передвижения автобус Объединение и пересечение промежутков
Объединение и пересечение промежутков Школы Древнего Рима. Педагогика эпохи Возрождения
Школы Древнего Рима. Педагогика эпохи Возрождения Эффективность медицинской помощи. (Лекция 4)
Эффективность медицинской помощи. (Лекция 4) Қазақстандағы негізгі темір кен орындары
Қазақстандағы негізгі темір кен орындары Мостовые переходы через постоянные водотоки
Мостовые переходы через постоянные водотоки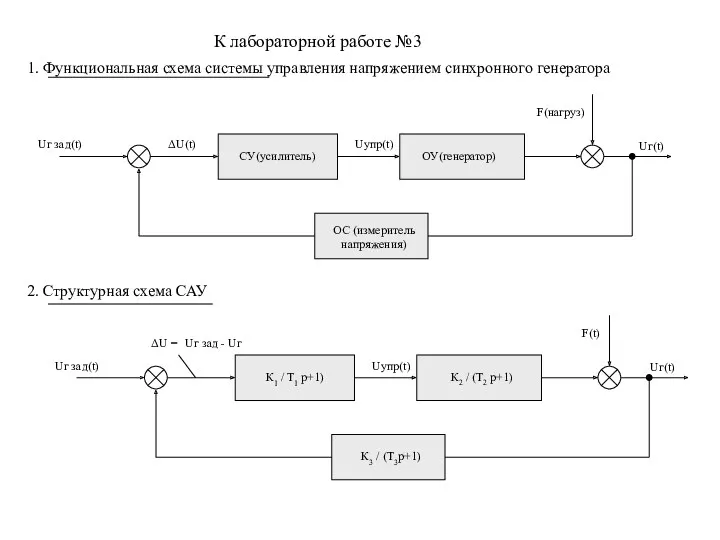 К лаб №3
К лаб №3 В концертном зале. Московская консерватория им. П.И. Чайковского
В концертном зале. Московская консерватория им. П.И. Чайковского Психотропные препараты
Психотропные препараты Обмен веществ и энергии
Обмен веществ и энергии Системы мониторинга ВОЛС
Системы мониторинга ВОЛС кроссворды для младших школьников
кроссворды для младших школьников Обробка кишені з відрізним бочком-підзором на передніх половинках чоловічих штанів
Обробка кишені з відрізним бочком-підзором на передніх половинках чоловічих штанів Как подобрать породу собаки
Как подобрать породу собаки Дорога к доброму здоровью…
Дорога к доброму здоровью… Основные виды и роль ценностей в обществе
Основные виды и роль ценностей в обществе День открытых дверей
День открытых дверей