Содержание
- 2. Особенности анамнеза детей с патологией дыхательной системы Характерные жалобы пациента: Насморк, чихание. Заложенность носа. Боли в
- 3. Боли в горле Недоразвитость миндалин – редкие ангины. Многочисленные лимфоузлы в заглоточном пространстве – причина пар-,
- 4. Изменения голоса у детей Осиплость голоса может быть связана с вялостью и легкой утомляемостью мышц голосовой
- 5. Кашель Кашлевой рефлекс вызывается с рецепторов эпителия гортани, трахеи (особенно задней стенки), бронхов (особенно зон бифуркации),
- 6. Одышка Термин "одышка" как правило применяется для обозначения как тахипноэ, так и диспноэ (затрудненного дыхания). Диагностика
- 7. Боли в грудной клетке Болезненность (при пальпации) –невралгия межреберных нервов, травма, воспалительные поражения мягких тканей грудной
- 8. Цианоз Цианоз центрального характера (акроцианоз) как правило, признак СН. Для ДН более характерен периферический цианоз с
- 9. Тип дыхания По участию брюшной и грудной клетки С рождения до 2 лет – брюшной С
- 10. Основные патологические типы дыхания гиперпноэ - увеличенная амплитуда при нормальной частоте (лихорадка, анемия, метаболический ацидоз, респираторный
- 11. Ринит (насморк) – воспаление слизистой оболочки носа ОСОБЕННОСТИ У ДЕТЕЙ ГРУДНОГО ВОЗРАСТА: Затруднение носового дыхания Вследствие
- 12. Характер отделяемого из носа: Серозное отделяемое (водянистое, прозрачное) Слизистое отделяемое (вязкая слизь) Кровянистое отделяемое (геморрагическое) Гнойное
- 13. Острый ринофарингит (назофарингит) – воспаление слизистой носоглотки, часто сопровождает течение ОРВИ Дебютные симптомы: Чихание, заложенность носа,
- 14. Аденоиды, или аденоидные вегетации, - это патологическое увеличение (гипертрофия) носоглоточной миндалины, которая может быть изолированной или
- 15. Синуситы – воспаление придаточных пазух носа. Редкость таких заболеваний, как гайморит, фронтит, этмоидит в раннем детском
- 16. Острый средний отит – воспаление слизистой среднего уха (барабанной полости) Различают катаральный, гнойный, перфоративный. Чаще болеют
- 17. Острый ларингит – воспаление слизистой оболочки гортани, вовлечение в процесс голосовых связок и подсвязочного пространства. Характерна
- 18. Стеноз гортани – сужение ее просвета на фоне воспалительной реакции (при остром ларингите) – круп! Круп
- 19. Ложный круп – острый стенозирующий ларинготрахеит Является следствием воспалительных процессов в гортани и трахее и характеризуется
- 20. Основной механизм развития стеноза – воспалительный отек тканей + гиперсекреция слизи, скопление в суженом просвете просвете
- 21. Клинические проявления стеноза Субфебрильная или фебрильная лихорадка Катаральные явления в течение 1-3 дней до развития крупа
- 23. Диагностические критерии стеноза Анамнез – внезапное начало крупа на фоне ОРВИ Быстрое развитие симптомов, часто ранним
- 24. Бронхит воспалительное поражение бронхов любого калибра (без поражения легочной ткани!) различной этиологии (инфекционной, аллергической, токсической), развившееся
- 25. Этиология острого бронхита Чаще всего этиологический фактор острого бронхита - различные вирусы (гриппа, парагриппа, риновирусы, энтеровирусы),
- 26. Клиническая картина острого бронхита Кашель сухой и навязчивый в начале заболевания, в дальнейшем – более влажный
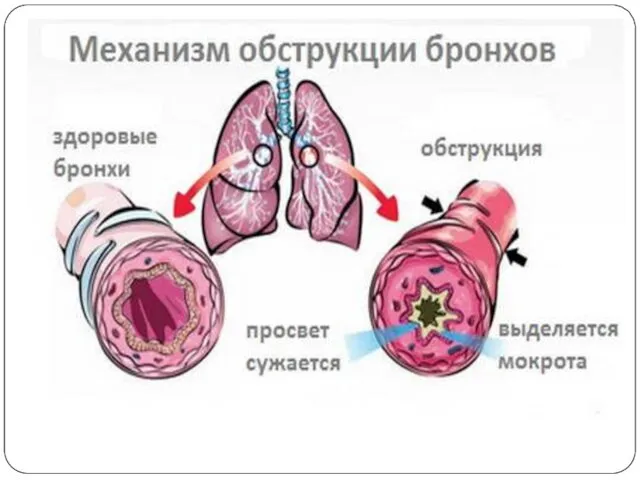
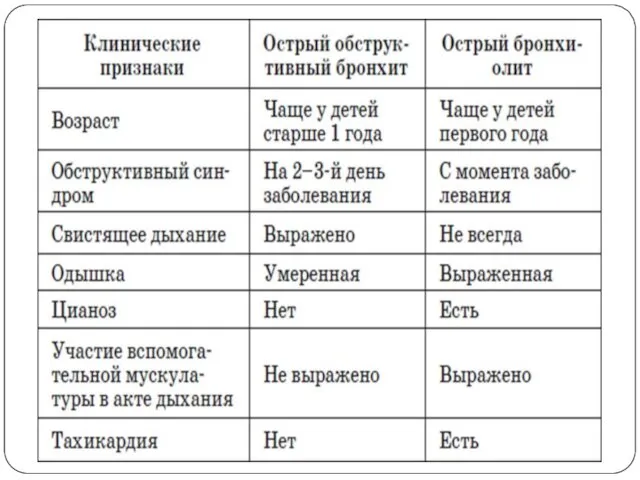
- 27. Острый обструктивный бронхит - это бронхит, протекающий с синдромом обструкции бронхов. Возникает у детей на 2-3
- 28. Синдром бронхиальной обструкции - это патофизиологическое понятие, характеризующее нарушение бронхиальной проходимости на фоне острых и хронических
- 31. Клиническая картина обструктивного бронхита Начало заболевания острое на фоне ОРВИ. Признаки бронхиальной обструкции нередко развиваются уже
- 32. Клиническая картина острого бронхиолита: Характерно острейшее начало заболевания! Выражены признаки дыхательной недостаточности: цианоз носогубного треугольника, одышка
- 33. Острая пневмония - острое инфекционное воспаление легочной паренхимы, преимущественно бактериальной этиологии, диагностика которого основана на характерных
- 34. Классификация пневмоний у детей Морфологические формы: 1.Очаговая пневмония - один или несколько очагов инфильтрации размером 1-2
- 35. . 4.Полисегментарная - инфильтрация в пределах нескольких сегментов. Вариантом полисегментарной пневмонии является лобарная (долевая) пневмония. 5.Крупозная
- 36. Классификация пневмоний По времени возникновения: Внутриутробная Постнатальная : внебольничная, госпитальная По течению: Острое - до 6
- 38. Госпитальная пневмония. Критерии диагностики - пневмония развивается через 48-72 часа пребывания ребенка в стационаре или в
- 39. Редкие этиологические факторы Подростковые атипичные пневмонии чаще вызывают внутриклеточные бактероиды - хламидии и микоплазмы. Аспирационные пневмонии
- 40. Клинические признаки заболевания 1.Для пневмонии характерна следующая комбинация клинических признаков: острое начало с лихорадкой более 38,5
- 42. Критерии диагностики пневмонии 1. Достоверные: Выявление на рентгенограмме грудной клетки инфильтрации легочной ткани + наличие 2
- 43. Диагностика пневмонии Исследования в стационаре (приказ МЗ РФ № 151): общий анализ крови и мочи, рентгенография
- 44. Подтверждение (верификация) диагноза Рентгенограмма легких - золотой стандарт диагностики пневмонии. Основным рентгенологическим признаком пневмонии является локальная
- 45. Показания для госпитализации: Дети первого полугодия жизни (до 6 мес); Дети всех возрастов с осложненным течением
- 46. Дыхательная недостаточность – это нарушение всего процесса дыхания, в том числе: Поступления О2 в организм Распределения
- 47. Клинические признаки дыхательной недостаточности: Тахипноэ выше возрастных норм Одышка с втяжением уступчивых мест грудной клетки (межреберий,
- 48. Стадии развития ДН Компенсация - ДН І ст. Симптомы возникают при физической нагрузке: умеренная одышка, периоральный
- 49. Стадии развития ДН Декомпенсация – ДН ІІІ ст. Выраженная одышка, дыхание поверхностное, цианоз с землистым оттенком,
- 50. Практическая реализация принципов классификации ОДН Компенсация - ДН І ст. До госпитализации можно отказаться от лечения
- 52. Локальное усиление(ослабление) голосового дрожания Ощущение, которое получают руки (ладони) исследователя, положенные симметрично на грудную клетку ребенка,
- 53. Снижение эластичности грудной клетки («резистентная» грудная клетка Определяется по ощущению упругости или податливости грудной клетки при
- 54. Локальная усиленная бронхофония Бронхофония – проведение голоса с бронхов на грудную клетку, определяемое при помощи аускультации.
- 55. Хрипы: Хрипы являются добавочными шумами и образуются при передвижении или колебании в воздухоносных полостях секрета, крови,
- 56. Актуальными задачами функциональных исследований (спирография, пневмотахометрия) при болезнях легких являются определение основных синдромов нарушения функции внешнего
- 57. Основные синдромы нарушений функции внешнего дыхания: Вентиляционная недостаточность (обструктивная-ОВН, рестриктивная-РВН, комбинированная). ОВН - повышение сопротивления потоку
- 58. Спирография Цель: диагностика ДН, уточнение ее формы у детей с установленной или предполагаемой легочной патологией; контроль
- 59. В дифференциальной диагностике форм вентилляционной недостаточности большое значение имеет параллельное изучение состояния форсированных вентилляционных потоков по
- 60. Пульсоксиметрия Пульсоксиметрия – неинвазивный метод измерения процентного содержания оксигемоглобина в артериальной крови (SpO2). В клинической практике
- 61. Показания к бронхоскопии Удаление инородных тел Исследование причин кашля, кровохарканье Оценка рентгенологических изменений Получение диагностического материала
- 63. Скачать презентацию


























































 Инфузии и основы гемотрансфузиологии. Возможные осложнения. Кровезаменители. Тема 7
Инфузии и основы гемотрансфузиологии. Возможные осложнения. Кровезаменители. Тема 7 Вечная слава
Вечная слава Инновационные технологии и технические средства для высокоскоростного железнодорожного движения в Российской Федерации
Инновационные технологии и технические средства для высокоскоростного железнодорожного движения в Российской Федерации Расчетные методы определения необходимой площади и толщины предохранительной мембраны
Расчетные методы определения необходимой площади и толщины предохранительной мембраны Искусство витража. 5 класс
Искусство витража. 5 класс Победители и призеры конкурсов различного уровня
Победители и призеры конкурсов различного уровня 20231102_izmeneniya_ege_2022
20231102_izmeneniya_ege_2022 Прикольные коты
Прикольные коты Презентация Сорок сороков Диск
Презентация Сорок сороков Диск Сикстинская капелла
Сикстинская капелла Предмети, мақсади ва вазифалари
Предмети, мақсади ва вазифалари Коммерческое предложение для ПАО Газпром. Гусеничный бульдозер ДСТ-Урал ТМ10.11 ГСТ10
Коммерческое предложение для ПАО Газпром. Гусеничный бульдозер ДСТ-Урал ТМ10.11 ГСТ10 Закон о занятости населения в Российской Федерации
Закон о занятости населения в Российской Федерации Факторы и условия, повышающие эффективность тренировочной и соревновательной деятельности
Факторы и условия, повышающие эффективность тренировочной и соревновательной деятельности Формат статуса ИП для ООЭ КОЭ
Формат статуса ИП для ООЭ КОЭ Игра Совет мудрейших (часть 1)
Игра Совет мудрейших (часть 1) Довгастий мозок та вароліїв міст
Довгастий мозок та вароліїв міст Ласкаво просимо до Черкас
Ласкаво просимо до Черкас Miami hotels
Miami hotels МОЁ ПОРТФОЛИО
МОЁ ПОРТФОЛИО Родительское собрание на тему: Как помочь ребенку стать внимательным.
Родительское собрание на тему: Как помочь ребенку стать внимательным. Урок по этнографии коренных народов Западной Сибири
Урок по этнографии коренных народов Западной Сибири Фотоальбом-презентация Учимся играя
Фотоальбом-презентация Учимся играя Как помочь детям стать внимательнее
Как помочь детям стать внимательнее Средства профилактики болезней нервной системы
Средства профилактики болезней нервной системы Подборка презентаций
Подборка презентаций Кролики – хобби или бизнес?
Кролики – хобби или бизнес? Переработка мусора
Переработка мусора