Содержание
- 2. Основные факторы оказывающие негативное влияние на течение пневмонии у военнослужащих Недооценка тяжести состояния больных с ОРИ,
- 3. Пневмонии – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым
- 4. Наиболее практически значимым является подразделение пневмоний на внебольничные и нозокомиальные. Соответственно, под ВП понимают острое заболевание,
- 5. Этиология ВП Основным возбудителем ВП является Streptococcus pneumoniae (30-50% случаев заболевания). Существенное значение имеют так называемые
- 6. Этиологическая структура ВП Этиологическая структура ВП может различаться в зависимости от возраста больных, тяжести заболевания, наличия
- 7. К группе лиц с повышенным риском заболевания пневмонией относятся: часто болеющие острыми инфекциями верхних дыхательных путей
- 8. Диагностика Подозрение на пневмонию должно возникать при наличии у больного лихорадки, в сочетании с жалобами на
- 9. Диагностика пневмонии “золотой стандарт” острое начало лихорадка сухой (впоследствии малопродуктивный) кашель Ro выявляемая инфильтрация легочной ткани
- 10. при лихорадке более 3-4 суток; при появлении второй волны лихорадки; при кашле в сочетании с болью
- 11. Критерии диагноза Диагноз ВП является определенным при наличии у больного рентгенологически подтвержденной очаговой инфильтрации легочной ткани
- 12. Критерии ВП тяжелого течения
- 13. Таблица 3. IDSA/ATS критерии тяжелой ВП
- 14. Тактика ведения пациентов на этапе войскового звена Предполагает проведение мероприятий позволяющих установить диагноз ВП: сбор жалоб,
- 15. Тактика ведения пациентов с нетяжелой ВП Диагностический минимум исследований при поступлении пациента в стационар предполагает установление
- 16. Ведение больных ВП нетяжелого течения
- 17. Неадекватный выбор АМП для эмпирической терапии
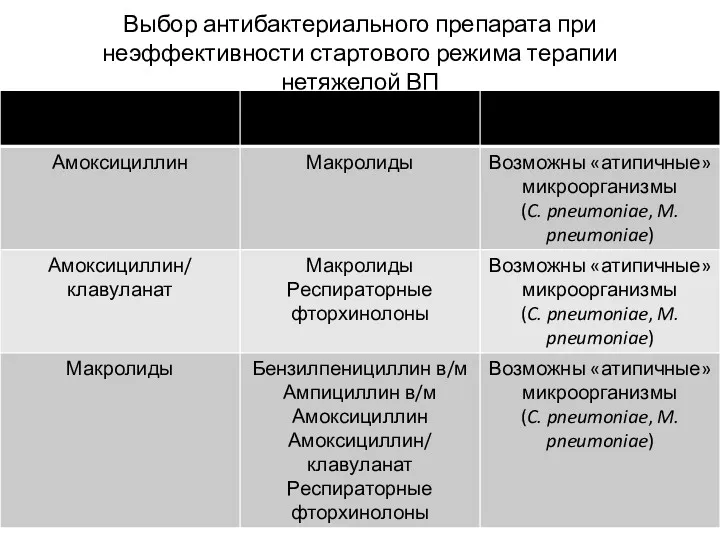
- 18. Выбор антибактериального препарата при неэффективности стартового режима терапии нетяжелой ВП
- 19. Критерии достаточности антибактериальной терапии ВП: температура отсутствие интоксикации; отсутствие дыхательной недостаточности (частота дыхания менее 20 в
- 20. Тактика ведения пациентов с тяжелой пневмонией Диагностический минимум обследования больного с тяжелой ВП включает следующие лабораторные
- 21. Протокол ведения больных в ОРИТ - Мониторинг ЭКГ, ЧСС, ЧДД, АД, SpO2, термометрия – ежечастно -
- 22. Лечение больного с тяжелой ВП Необходимо проводить в ОРИТ, при положительной динамике клинико-рентгенологических симптомов и достижении
- 23. Рекомендации по эмпирической терапии тяжелой ВП . Рекомендуемые режимы терапии тяжелой ВП: цефалоспорин III(цефотаксим, цефтриаксон), амоксициллин/клавуланат
- 24. При крайне тяжелой ВП в случае отсутствия эффекта от цефалоспиринов III поколения, амоксициллина/клавуаланта в комбинации с
- 25. Осложненное течение внебольничной пневмонии У пациентов с тяжелой пневмонией, возникшей на фоне гриппозной инфекции (клинико-эпидемиологические данные,
- 26. Больным с внегоспитальными пневмониями, ассоциированными с вирусами гриппа Если анамнестически сроки развития гриппозной инфекции не превышают
- 27. Основные направления лечения тяжелых вирус -ассоциированных пневмоний
- 28. Начальная терапия тяжелой вирус -ассоциированной внебольничной пневмонии (1 вариант) Противовирусная терапия: Рибавирин (200 мг 3-4 раза
- 29. Мероприятия по профилактике ВП и ОРЗ Исключить случаи амбулаторного лечения больных с признаками ОРИ (лихорадка, кашель,
- 30. Антибактериальная терапия ВП в ВЛУ. Основные ошибки: Неадекватный выбор режимов антибактериальное терапии; Отсутствие преемственности при выборе
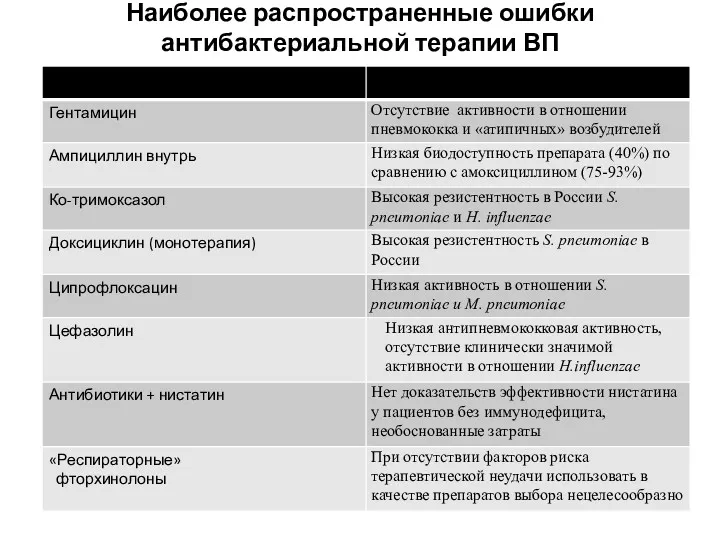
- 31. Наиболее распространенные ошибки антибактериальной терапии ВП
- 32. По выбору антибиотика (тяжелая ВП)
- 33. По выбору пути введения
- 34. По срокам начала терапии
- 35. По длительности терапии
- 36. Цефтаролин - первый в списке 10 новых антибиотиков Цефтаролин характеризуется высокой степенью сродства к ПСБ 2а,
- 38. Скачать презентацию

































 A116 specificaion product
A116 specificaion product Возникновение искусства и религиозных верований
Возникновение искусства и религиозных верований Современные представления о преэклампсии, эклампсии у беременных
Современные представления о преэклампсии, эклампсии у беременных Ключевые бизнес-процессы в организации
Ключевые бизнес-процессы в организации Алгоритм заполнения ИОМ в конструкторе (1)
Алгоритм заполнения ИОМ в конструкторе (1) Аккордеон. История музыкального инструмента
Аккордеон. История музыкального инструмента Обзор языка C#
Обзор языка C# Алгоритм работы на холодном рынке. Тема 3
Алгоритм работы на холодном рынке. Тема 3 Пласт-скважина-исследования
Пласт-скважина-исследования Интернет. Поисковые системы. 4 класс
Интернет. Поисковые системы. 4 класс Скорость химических реакций
Скорость химических реакций Корал. Общие сведения о системе
Корал. Общие сведения о системе Дополнительное занятие русский язык
Дополнительное занятие русский язык Мануфактурный капитализм в Англии
Мануфактурный капитализм в Англии Презентация к проекту Мороженое
Презентация к проекту Мороженое мама - солнышко мое
мама - солнышко мое Травмы опорно-двигательной системы
Травмы опорно-двигательной системы ВЛИЯНИЕ ЧЕЛОВЕКА НА ГИДРОХИМИЧЕСКИЙ СОСТАВ РЕКИ ВОРОНЕЖ
ВЛИЯНИЕ ЧЕЛОВЕКА НА ГИДРОХИМИЧЕСКИЙ СОСТАВ РЕКИ ВОРОНЕЖ  Домашняя аптечка
Домашняя аптечка Отработка порядка приема Военной присяги
Отработка порядка приема Военной присяги супер проект
супер проект Основные направления работы с одаренными детьми
Основные направления работы с одаренными детьми Электрические машины постоянного тока
Электрические машины постоянного тока Мой дом
Мой дом Уильям Шекспир
Уильям Шекспир Кладовая педагогического мастерства
Кладовая педагогического мастерства Локальные и глобальные компьютерные сети
Локальные и глобальные компьютерные сети Задержка речевого развития
Задержка речевого развития