Дифференциальная диагностика эпидермофитии, руброфитии, кандидоза, пуриго, буллезном дерматозе презентация
Содержание
- 2. Кандидоз вызывают дрожжеподобные грибы рода Candida. Эти микроорганизмы входят в состав нормальной микрофлоры рта, влагалища и
- 3. Кандидоз – это заболевание кожи, ногтей и слизистых оболочек, иногда – внутренних органов, вызываемое дрожжеподобными грибами.
- 4. Классификация по МКБ
- 5. По клиническому течению различают: Острый кандидоз: псевдомембранозный; атрофический. Хронический кандидоз: гиперпластический; атрофический. По степени поражения: поверхностный;
- 6. Факторы, способствующие развитию кандидоза прием антибиотиков широкого спектра действия; ослабление общего иммунитета (из-за резкой смены климата,
- 7. Различают следующие разновидности кандидоза: 1) поверхностный кандидоз (рта, гениталий, кожи, ногтевых валиков и ногтей); 2) хронический
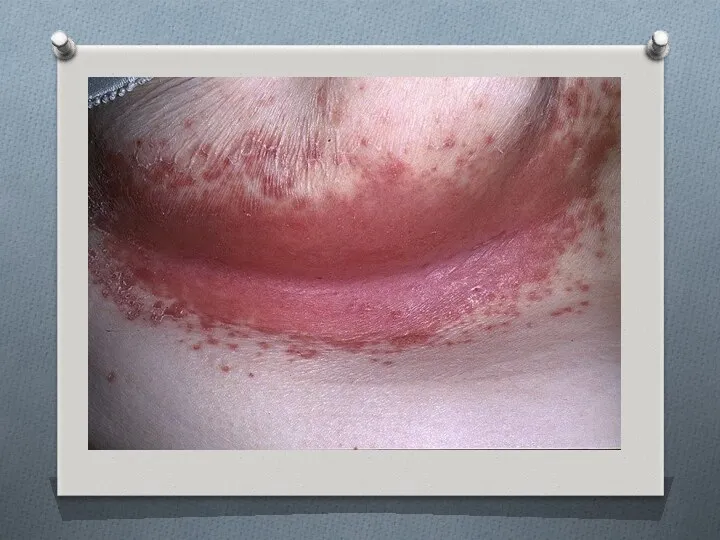
- 8. Кандидоз крупных складок кожи встречается чаще в детском возрасте, сочетается с поражением слизистых. Кожа паховых, бедренных,
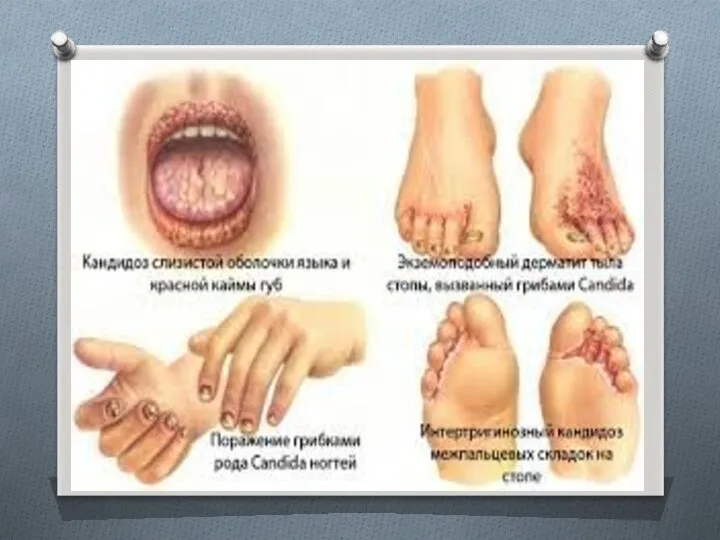
- 10. Поверхностный кандидоз Кандидоз кожи: поражаются мелкие складки на коже конечностей. Кандидоз крупных складок или дрожжевая опрелость:
- 11. Кандидозный дерматит ладоней и подошв: резкое утолщение, огрубение и усиление поперечной исчерченности кожи ладоней и стоп.
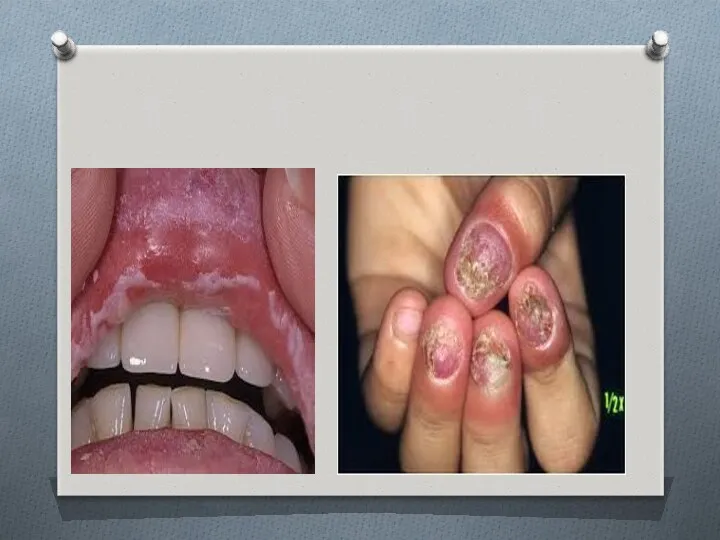
- 12. Кандидоз слизистых оболочек Кандидоз слизистых оболочек полости рта: в начале заболевания на слизистой оболочке щек, деснах,
- 14. Кандидозный вульвовагинит: субъективно больные женщины отмечают зуд и жжение во влагалище, не редко процесс сопровождается болезненным
- 16. Кандидозный глоссит При чутком кандидозном глоссите обозначается бездушность, красочная гиперемия слизистой оболочки стиля и напластование на
- 17. Генерализованный (системный) кандидоз Наиболее часто в процесс вовлекаются слизистые оболочки дыхательных путей, мочеполовых органов и желудочно-кишечного
- 18. Диагностика Кандидоза Общий анализ крови. Общий анализ мочи. Глюкоза крови. Биохимические исследования (общий и прямой билирубин,
- 19. Лечение Кандидоза Лечение Кандидоза При поверхностных поражениях кожи и слизистых оболочек: устранение факторов провоцирующих инфекцию (воздействие
- 20. При длительных и более распространенных кандидозах: нистатин или леворин в суточной дозировке 2 – 3 млн
- 21. Почесуха (пруриго) — заболевание из группы зудящих дерматозов, характеризующееся появлением отечных узелков с резким зудом.
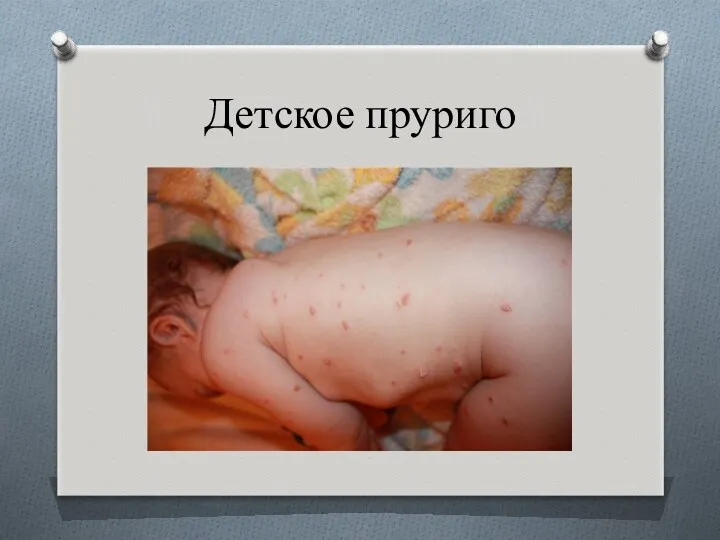
- 23. Детское пруриго (строфулюс) наблюдается в возрасте от 5 мес. до 5 лет и обычно является кожным
- 24. Детское пруриго
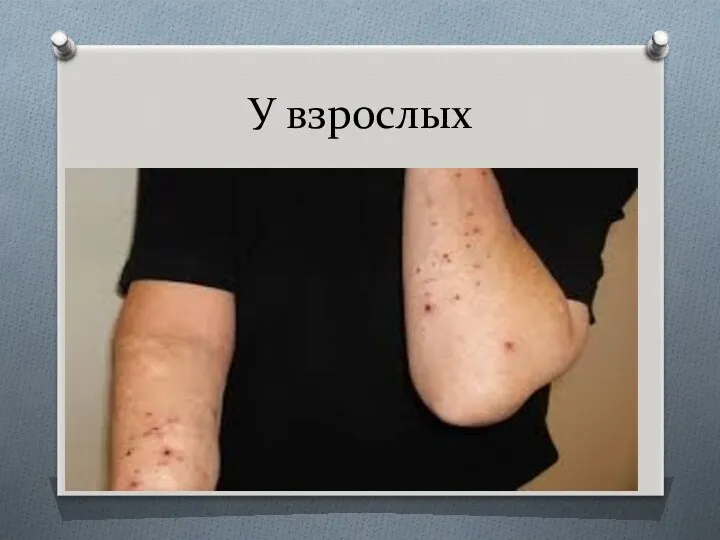
- 25. Пруриго взрослых чаще встречается у женщин Среднего возраста. Заболевание может вызываться пищевыми раздражителями (острые, копченые и
- 26. У взрослых
- 27. Другие причины почесухи: наследственная склонность к аллергическим реакциям; глистные инвазии; дисбактериоз; нарушение деятельности желчевыводящих путей; неврастения;
- 28. Множественные высыпания, зуд, язвочки заставляют ребёнка страдать. Развивается: нервозность; нарушение сна; повышенная возбудимость. Тяжёлые формы могут
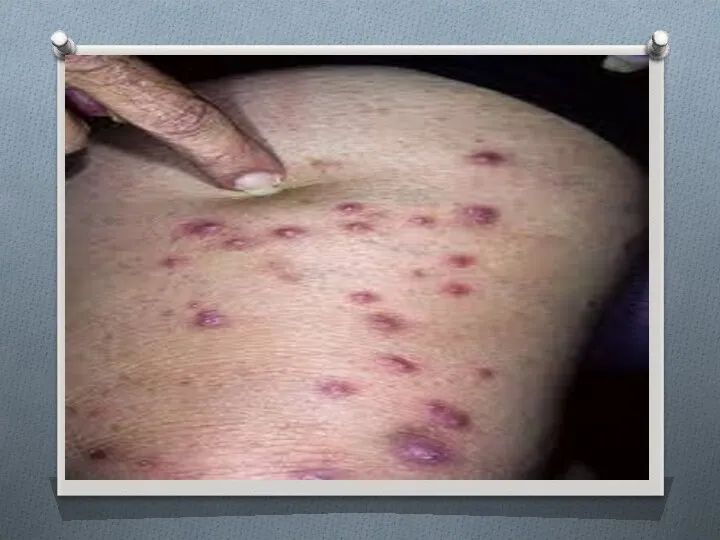
- 29. Детская почесуха. Как правило, возникает у детей в возрасте 6 месяцев-5 лет, особенно часто диагностируется у
- 30. Узловатая почесуха. . Очень редкий вид рассматриваемого заболевания, чаще диагностируется у мужчин в возрасте 40 лет
- 32. Общие рекомендации по лечению почесухи: Общие рекомендации по лечению почесухи: пациентам назначают антигистаминные и седативные лекарственные
- 33. Лечение Терапия у детей начинается с изменения рациона: грудничкам в дополнение к материнскому молоку дают 10
- 34. Пузырные дерматозы-Эта группа заболеваний кожи, различных по патогенезу, клинике, лечению и прогнозу, объединяется первичным элементом в
- 35. Классификация пузырных дерматозов Группа пузырчаток Вульгарная пузырчатка (вегетирующая пузырчатка – разновидность) Листовидная пузырчатка (себорейная – локализованная
- 36. Пузырчатка (пемфигус) Пузырчатка - хроническое аутоиммунное заболевание кожи, проявляющееся образованием интраэпидермальных пузырей вследствие акантолиза. В зависимости
- 37. Болеют пузырчаткой лица обоего пола, преимущественно старше 40 лет. Редко могут болеть и дети. По данным
- 38. пузырчатка вульгарная (истинная) Этиология и патогенез. Непосредственные доказательства аутоиммунной природы истинной пузырчатки были получены в 1960-х
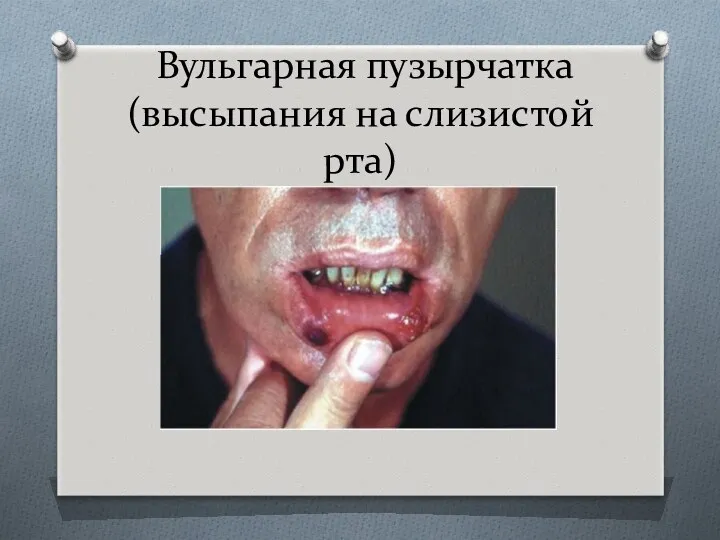
- 39. Клиническая картина Дерматоз, как правило, начинается с поражения слизистых оболочек полости рта и зева, а затем
- 40. Вульгарная пузырчатка (высыпания на слизистой рта)
- 41. диагностика морфологической основой важного клинико-диагностического признака, получившего название симптома (феномена) Никольского. Он заключается в том, что
- 42. Вегетирующая пузырчатка В начале развития эта форма пузырчатки клинически сходна с вульгарной и нередко начинается с
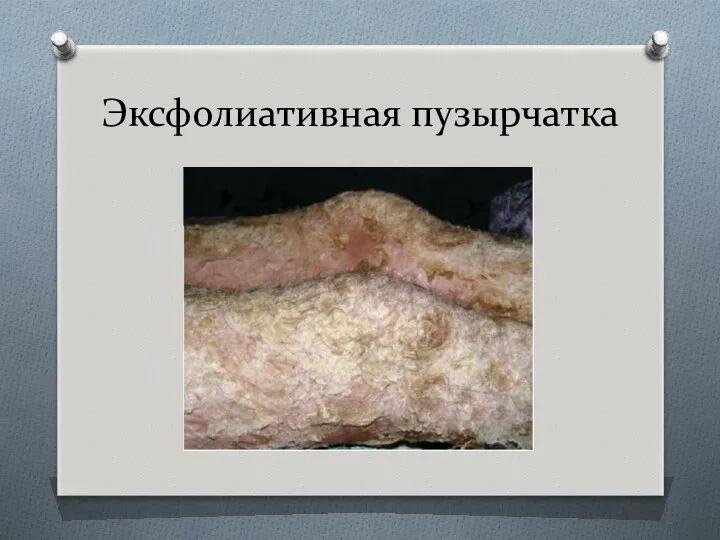
- 43. Листовидная (эксфолиативная) пузырчатка Заболевание проявляется резким акантолизом, приводящим к образованию поверхностных щелей, часто сразу же под
- 45. Эксфолиативная пузырчатка
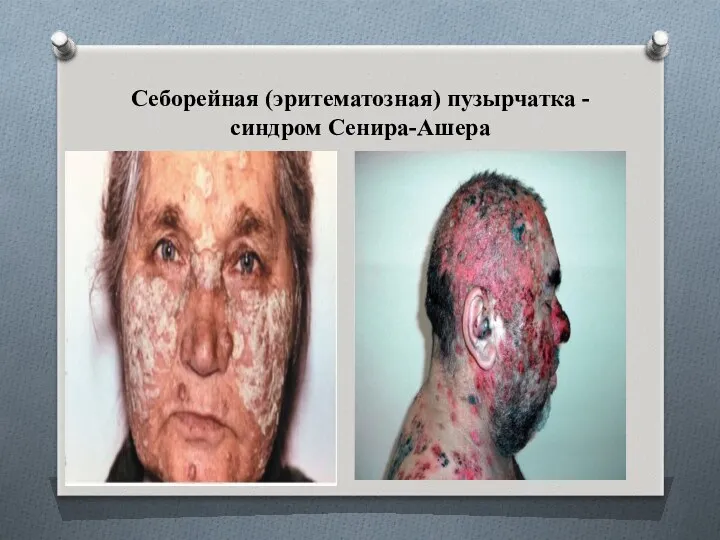
- 46. Себорейная (эритематозная) пузырчатка - синдром Сенира-Ашера
- 47. Себорейная пузырчатка относится к истинной пузырчатке, так как достоверно доказана возможность ее перехода в листовидную или
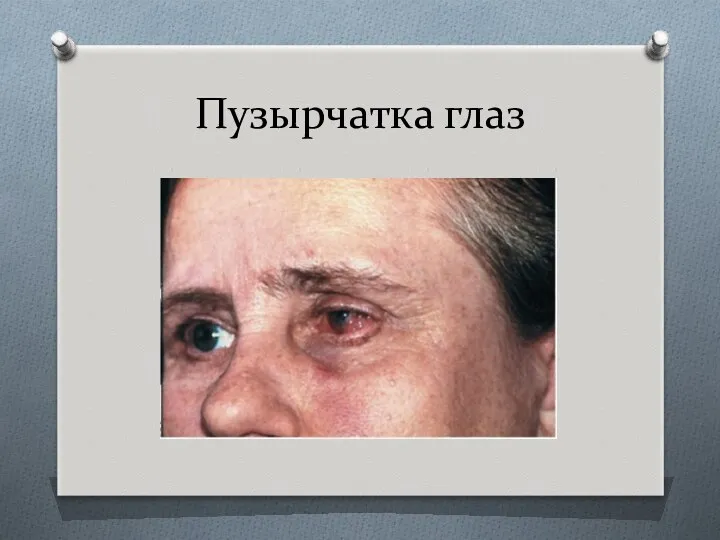
- 48. Пузырчатка глаз
- 49. Диагностика истинной пузырчатки Диагностика истинной пузырчатки основана на типичной клинической картине четырех ее типов, а также
- 50. трение видимо здоровой кожи между пузырями приводит к отслоению эпидермиса. Симптом Асбо-Хансена: при осторожном надавливании на
- 51. Цитологический метод диагностики Сухие, обезжиренные спиртом стекла плотно прикладывают к свежей эрозированной поверхности на месте бывшего
- 52. Дифференциальная диагностика Вульгарную пузырчатку дифференцируют от дерматита Дюринга, буллезной формы красного плоского лишая, токсикодермии; вегетирующую пузырчатку
- 53. Лечение Лечение начинают с назначения «ударных» доз глюкокортикоидов - 80-120-200 мг преднизолона (дексаметазон, триамцинолон в эквивалентных
- 54. Уход за кожей • Общие ванны ежедневно с температурой 38 °С. • Пузыри следует прокалывать. На
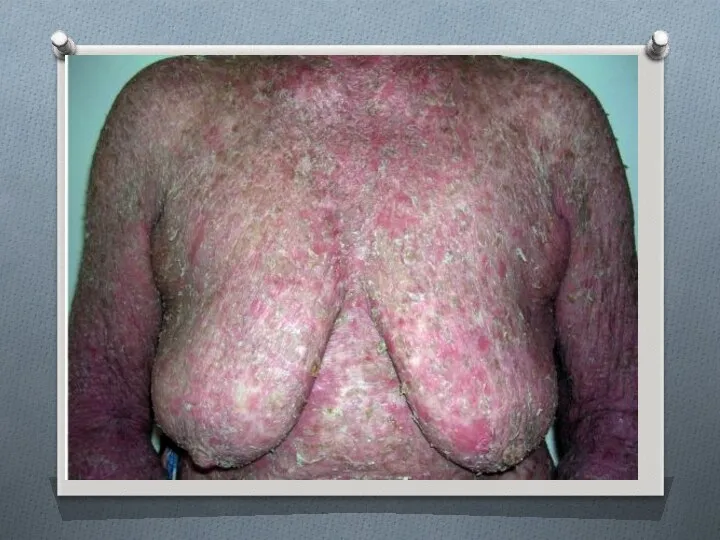
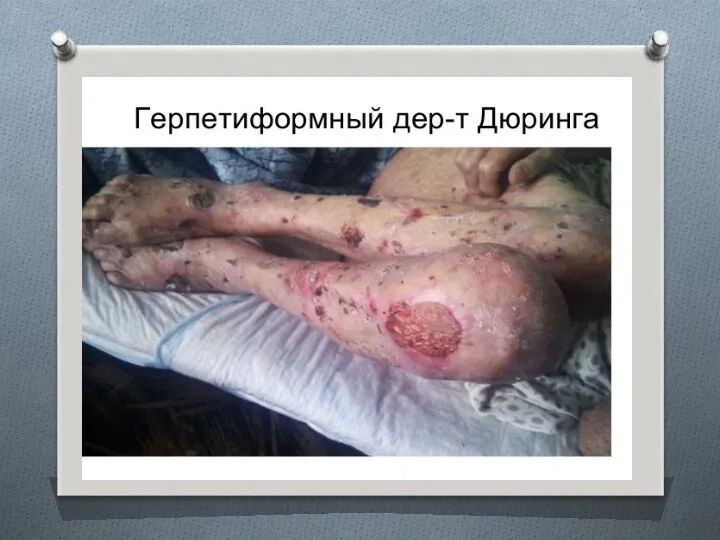
- 55. ГЕРПЕТИФОРМНЫЙ ДЕРМАТИТ ДЮРИНГА Герпетиформный дерматит Дюринга (dermatitis herpetiformis Durhing) - хронический доброкачественный дерматоз, проявляющийся полиморфизмом морфологических
- 56. Этиология и патогенез В патогенезе имеют значение синдром мальабсорбции, обусловленный повышенной чувствительностью организма по отношению к
- 58. Клиническая картина Заболевание начинается в любом возрасте и продолжается годами с ремиссиями от нескольких месяцев до
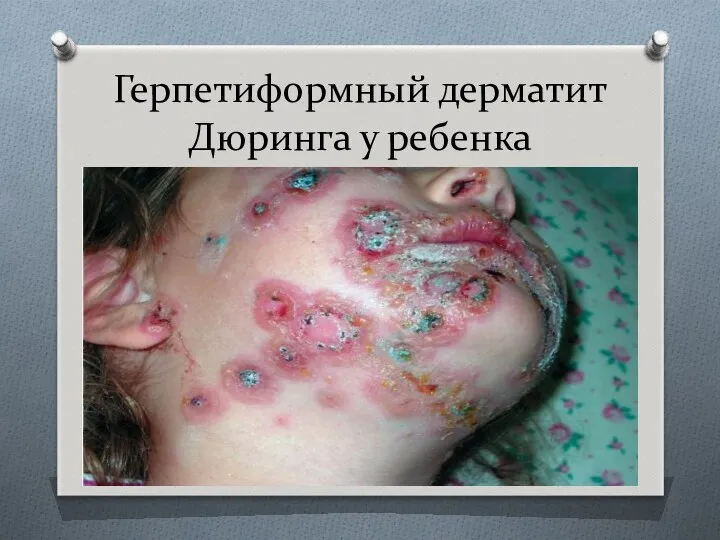
- 59. Герпетиформный дерматит Дюринга у ребенка
- 60. Особенности течение у детей Начинается всегда остро. • Возможно развитие двух клинических форм заболевания: типичной буллезной
- 61. Диагностика Диагностика основана на отрицательном симптоме Никольского, большом количестве эозинофилов (20% и более) в содержимом пузыря,
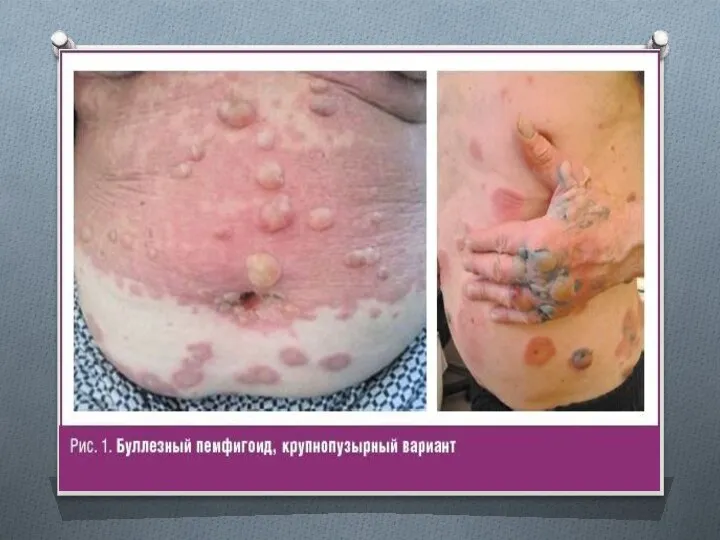
- 62. ПЕМФИГОИД Пемфигоид (pemphigoid) - хронический доброкачественный дерматоз, встречающийся чаще у пожилых людей.
- 64. Этиология и патогенез Этиология не известна. Патогенез: выработка аутоантител к антигенам буллезного пемфигоида (ВР230 и ВР180),
- 65. Диагностика При пемфигоиде симптом Никольского отрицательный, Асбо- Хансена - положительный, периферический рост эрозий не происходит. Акантолитические
- 66. Дерматомикозы – это группа грибковых заболеваний, обусловленных дерматофитами, которые паразитируют на человеке и животных. У людей
- 67. К группе дерматомикозов относятся : микроспория трихофития фавус рубромикоз
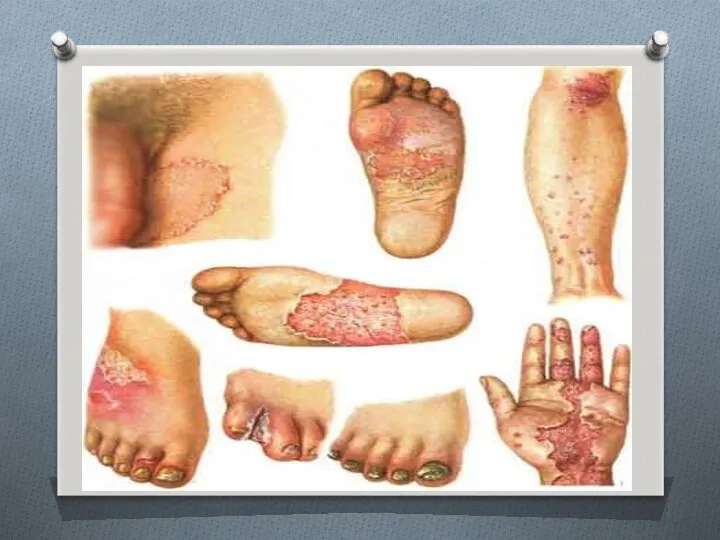
- 68. Описание Эпидермофития является грибковым заболеванием кожи, при этом сегодня различаются эпидермофитию стоп и паховую эпидермофития. Чаще
- 70. Симптомы При начале развития паховой эпидермофитии происходит образование воспалительных пятен, характеризующихся округлыми очертаниями, они могут иметь
- 71. В результате того, что начинается интенсивный процесс периферического роста пятен, они могут между собой сливаться и
- 72. В случае образования эпидермофитии стоп, при развитии начальной либо стертой формы заболевания, начинается образование на поврежденных
- 73. Специфические методы обследования Паховая эпидермофития: характерная симптоматика и локализация грибкового поражения; при микроскопическом исследовании чешуек, взятых
- 74. Лечение При развитии паховой эпидермофитии, лечение будет проводиться амбулаторно дерматологом-микологом. В том случае, если заболевание протекает
- 75. Лечение ПЭ Паховая эпидермофития Противогрибковые препараты: кетоконазол крем – 2 раза в сутки. Курс лечения 3
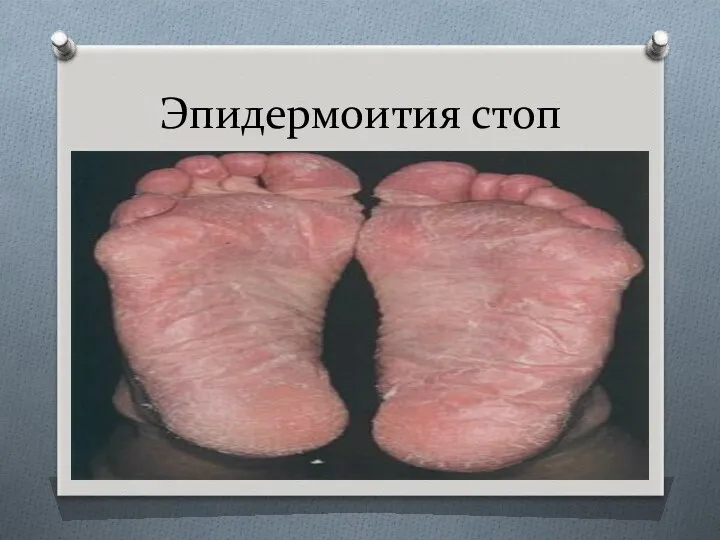
- 76. Эпидермофития стоп Эпидермофития стоп При ярко выраженном воспалительном процессе очаги обрабатывают: раствором резорцина или перманганата калия;
- 77. Эпидермоития стоп
- 78. Лечение При развитии паховой эпидермофитии, лечение будет проводиться амбулаторно дерматологом-микологом. В том случае, если заболевание протекает
- 79. Руброфития (рубромикоз, руброфитоз, микоз, вызванный красным трихофитоном) – хроническое инфекционное заболевание вызванное грибами из рода трихофитов,
- 80. Руброфития (синоним: рубромикоз) - наиболее часто встречающееся грибковое заболевание, поражающее гладкую кожу, ногти стоп, кисти, пушковые
- 81. Поражение стоп Кожа подошвенной поверхности стопы становится насыщено-красного цвета. Роговой слой кожи утолщается, становится грубым, начинает
- 82. Выделяют 3 типа поражения ногтевых пластин при руброфитии: Нормотрофический тип Гипертрофический тип Онихолитический тип
- 83. Развитию руброфитии способствует ряд факторов: Экзогенные Повышенная потливость кожных покровов Чрезмерная сухость кожных покровов Частая травматизация
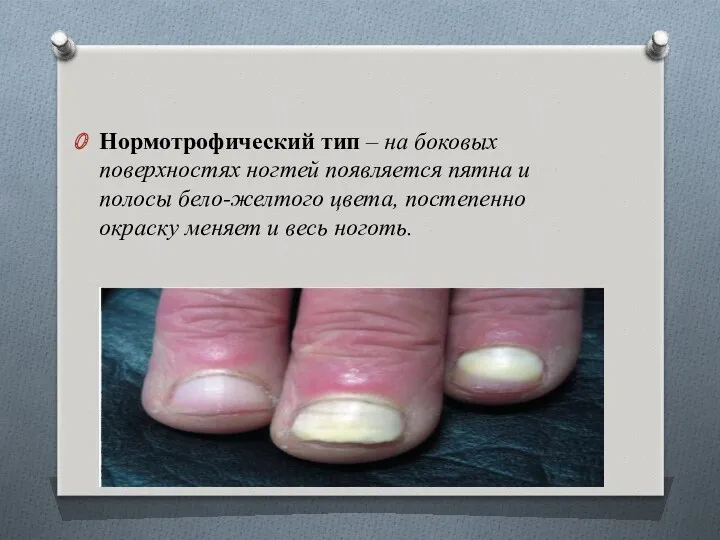
- 85. Нормотрофический тип – на боковых поверхностях ногтей появляется пятна и полосы бело-желтого цвета, постепенно окраску меняет
- 86. Гипертрофический тип – цвет ногтевых пластин становится буровато-серым. Ногти резко утолщаются, теряют блеск, становятся тусклыми и
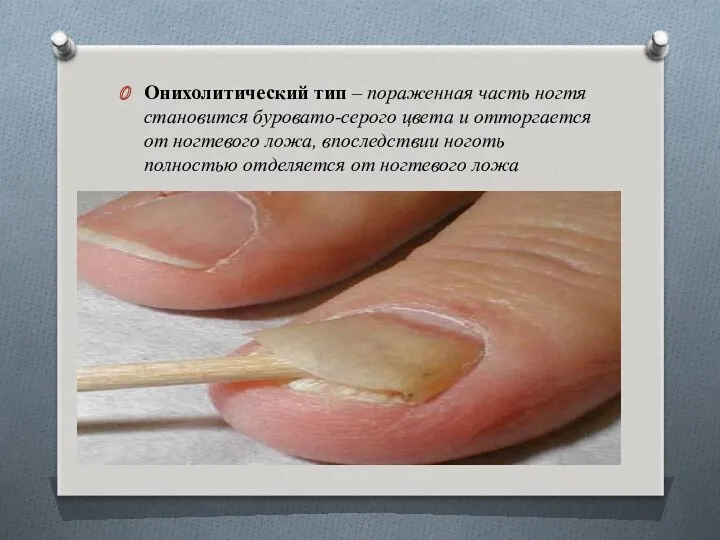
- 87. Онихолитический тип – пораженная часть ногтя становится буровато-серого цвета и отторгается от ногтевого ложа, впоследствии ноготь
- 88. Диагностика Руброфитии -Общий анализ крови. -Общий анализ мочи. -Глюкоза крови. -Биохимические исследования (общий и прямой билирубин,
- 89. Специфическое исследование: микроскопическое исследование кожных чешуек, ногтевых пластин взятых с очага поражения – обнаружения в них
- 90. Местное лечение руброфитии заключается в удалении пораженной ногтевой пластины. Удаление хирургическим путем Удаление, путем наложения пластырей,
- 91. Лечение Руброфитии Системные антимикотики Низорал – по 200 мг´1 раз в сутки в течении 3-4 недель;
- 93. Скачать презентацию








































































 Шиеленіс тудыратын себептер және оларды шешу жолдыры
Шиеленіс тудыратын себептер және оларды шешу жолдыры Основы лечебной физкультуры. Лечебный массаж
Основы лечебной физкультуры. Лечебный массаж Патофизиология сердца. Коронарная недостаточность
Патофизиология сердца. Коронарная недостаточность Техника лапароскопической аппендэктомии
Техника лапароскопической аппендэктомии КТ ассистированная биопсия органов грудной клетки у животных
КТ ассистированная биопсия органов грудной клетки у животных Сердечно-сосудистая система
Сердечно-сосудистая система Амбулаторное ведение неврологического больного
Амбулаторное ведение неврологического больного nf_immunitet
nf_immunitet Кардиогенный шок. Дефиниции: термины и понятия
Кардиогенный шок. Дефиниции: термины и понятия Современный педикюр
Современный педикюр Психотерапияның негізгі әдістері
Психотерапияның негізгі әдістері Қыздар мен жасөспірімдерді тексеру әдістері
Қыздар мен жасөспірімдерді тексеру әдістері Управление здравоохранением
Управление здравоохранением Препарирование под коронки. Этапы
Препарирование под коронки. Этапы Өнімнің энергетикалық құндылығын есептеу
Өнімнің энергетикалық құндылығын есептеу Коклюш
Коклюш Несеп – жыныс жүйесінің туберкулезі
Несеп – жыныс жүйесінің туберкулезі Дистоция плечиков (затруднение при рождении плечевого пояса)
Дистоция плечиков (затруднение при рождении плечевого пояса) Диагностические критерии и лечение коматозных состояний при сахарном диабете
Диагностические критерии и лечение коматозных состояний при сахарном диабете Мигрень: патогенез, диагностика, лечение
Мигрень: патогенез, диагностика, лечение Оценка физического развития человека
Оценка физического развития человека МикроРНҚ (ағылш. microRNA, miRNA)
МикроРНҚ (ағылш. microRNA, miRNA) Операция Негейбауэра-Лефора
Операция Негейбауэра-Лефора Био кремний
Био кремний Кровотечения в последовом и раннем послеродовом периоде
Кровотечения в последовом и раннем послеродовом периоде Пороки сердца
Пороки сердца Точечный массаж
Точечный массаж Дезинфекция и стерилизация
Дезинфекция и стерилизация