Хирургическое лечение рака нижнеампулярного отдела прямой кишки: Современное состояние проблемы презентация
Содержание
- 2. Актуальность проблемы В структуре злокачественных новообразований рак прямой кишки занимает 3 место (более 10%) Наиболее часто
- 3. Актуальность проблемы (2) Высокие показатели смертности (10-19) при КРР зарегистрированы в странах Западной Европы, США и
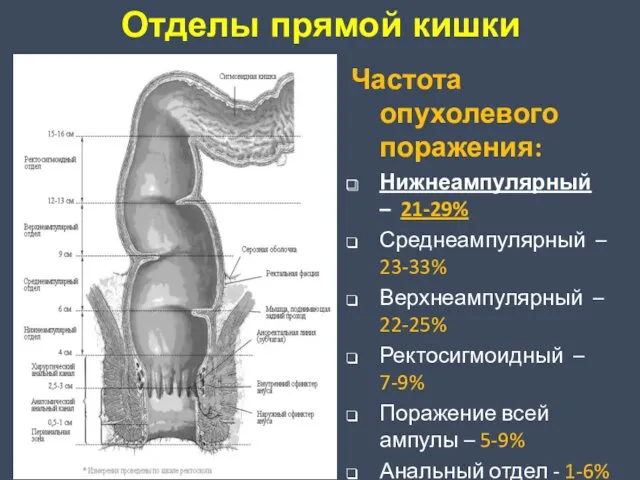
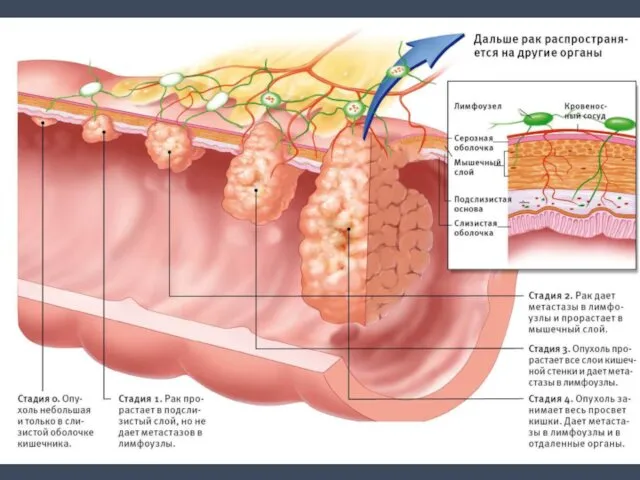
- 4. Отделы прямой кишки Частота опухолевого поражения: Нижнеампулярный – 21-29% Среднеампулярный – 23-33% Верхнеампулярный – 22-25% Ректосигмоидный
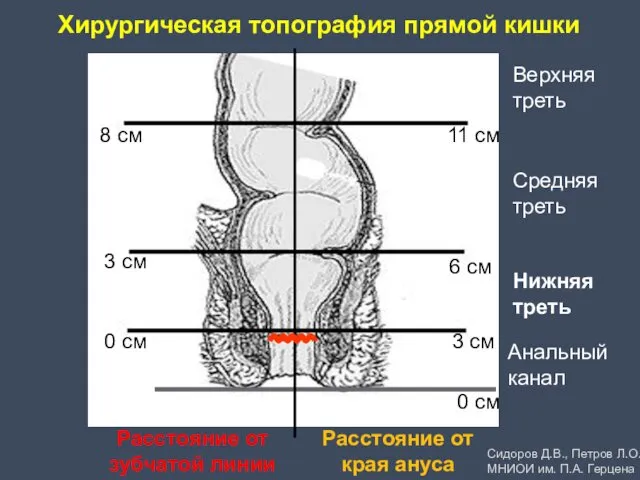
- 5. Хирургическая топография прямой кишки 0 см 3 см 8 см Анальный канал Нижняя треть Средняя треть
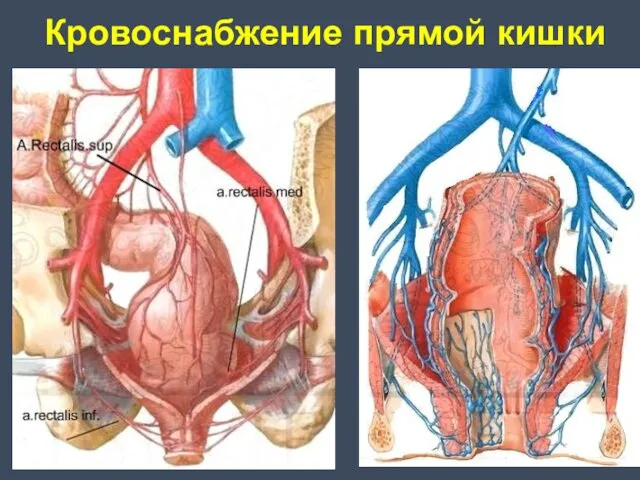
- 6. Кровоснабжение прямой кишки
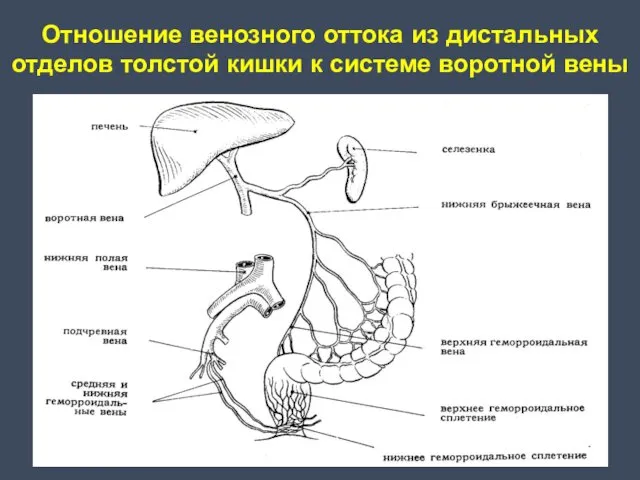
- 7. Отношение венозного оттока из дистальных отделов толстой кишки к системе воротной вены
- 8. ГИСТОЛОГИЧЕСКИЕ ФОРМЫ ХАРАКТЕР РОСТА Аденокарцинома (~95%) - высокодифференцированная - умереннодифференцированная - низкодифференцированная Слизистая аденокарцинома Перстневидно-клеточный рак
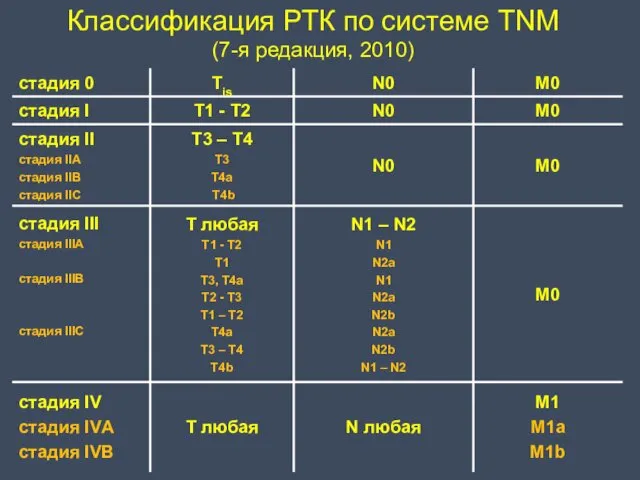
- 9. Классификация РТК по системе TNM (7-я редакция, 2010) ● Т – первичная опухоль Тх – недостаточно
- 10. Классификация РТК по системе TNM (7-я редакция, 2010) ● N – регионарные лимфатические узлы (околободочные и
- 11. Классификация РТК по системе TNM (7-я редакция, 2010) ● М – отдаленные метастазы: Мх – недостаточно
- 12. Классификация РТК по системе TNM (7-я редакция, 2010)
- 14. Методы диагностики рака н/а отдела прямой кишки 1. Пальцевое ректальное исследование достижимы ~100% опухолей у женщин
- 15. Хирургия
- 16. Виды операций при раке н/а отдела прямой кишки 1. Брюшно-промежностная экстирпация прямой кишки. 2. Сфинктеросохраняющие операции:
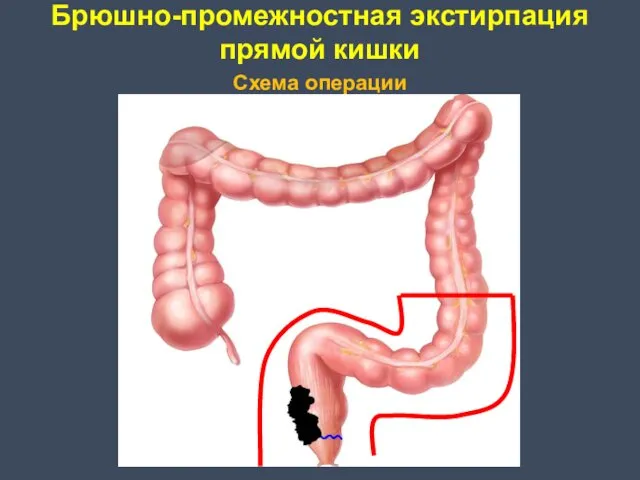
- 17. Брюшно-промежностная экстирпация прямой кишки Впервые произведена Кеню в 1886 году, а детально описана и анатомически обоснована
- 18. Брюшно-промежностная экстирпация прямой кишки Схема операции
- 19. Общий принцип БПЭ АБДОМИНАЛЬНЫЙ ЭТАП: Нижняя срединная лапаротомия; Ревизия органов брюшной полости; Рассечение брюшины, окаймляющей прямую
- 20. Общий принцип БПЭ ПРОМЕЖНОСТНЫЙ ЭТАП: Ушивание заднепроходного отверстия; Ракеткообразный разрез, окаймляющий заднепроходное отверстие; Пересечение п/ж клетчатки
- 21. Улучшение результатов БПЭ С целью уменьшения процента локальных рецидивов при стадиях 3В и 3С применяется химио-лучевое
- 22. Условия, необходимые для их выполнения: Отсутствие анальной инконтиненции до операции Достаточное расстояние от линии резекции до
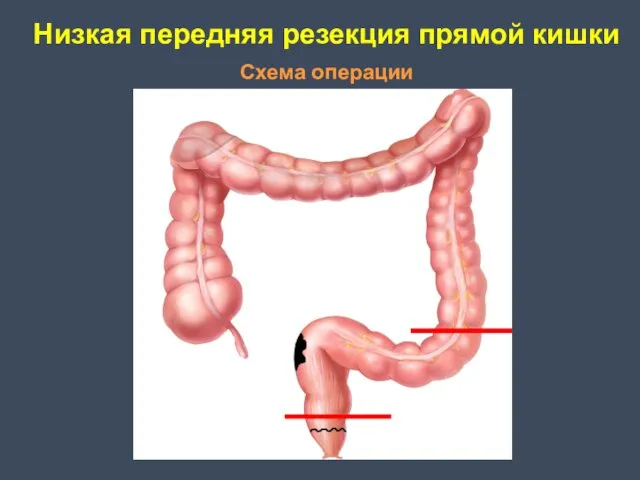
- 23. Низкая передняя резекция прямой кишки Впервые произвёл и детально разработал в 1940 году Диксон. Принципиально возможно
- 24. Низкая передняя резекция прямой кишки Схема операции
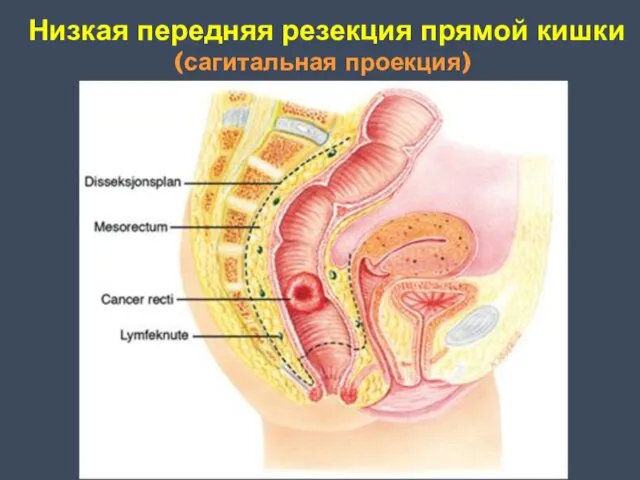
- 25. Низкая передняя резекция прямой кишки (сагитальная проекция)
- 26. Общий принцип низкой передней резекции прямой кишки Нижняя срединная лапаротомия; Ревизия органов брюшной полости; Рассечение брюшины,
- 27. Компрессионные аппараты
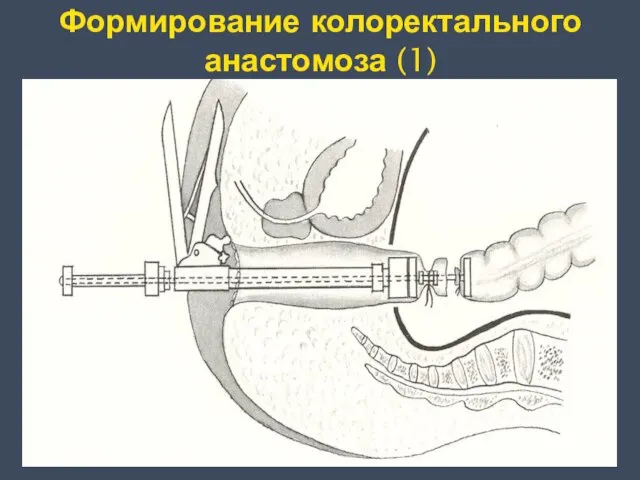
- 28. Формирование колоректального анастомоза (1)
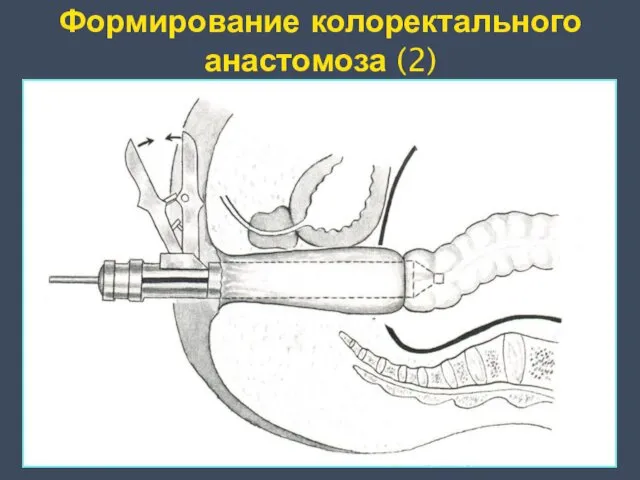
- 29. Формирование колоректального анастомоза (2)
- 30. Применение сшивающих аппаратов для формирования анастомозов сделало гораздо более возможным формирование сверхнизких анастомозов. Поскольку известно, что
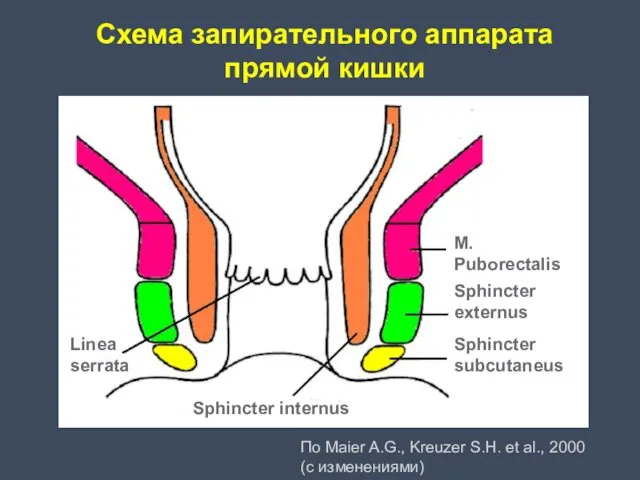
- 31. Схема запирательного аппарата прямой кишки По Maier A.G., Kreuzer S.H. et al., 2000 (с изменениями) M.
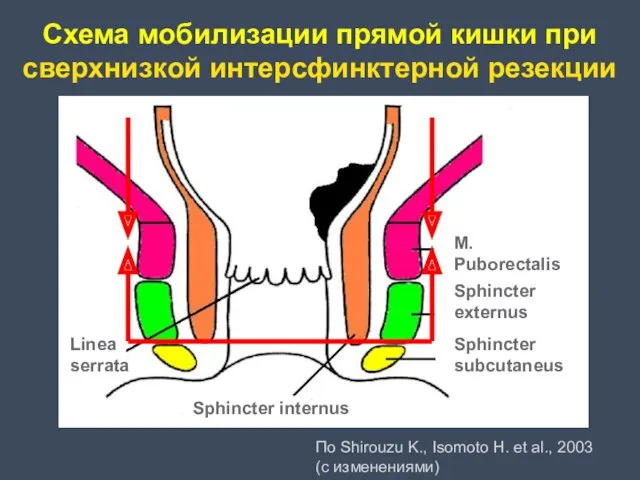
- 32. Схема мобилизации прямой кишки при сверхнизкой интерсфинктерной резекции По Shirouzu K., Isomoto H. et al., 2003
- 33. После сверхнизких передних резекций нередко возникает недостаточность шва анастомоза (3-21%), поэтому предложены методики укрепления степлерной линии
- 34. Необходимость создания дополнительных механизмов анального держания
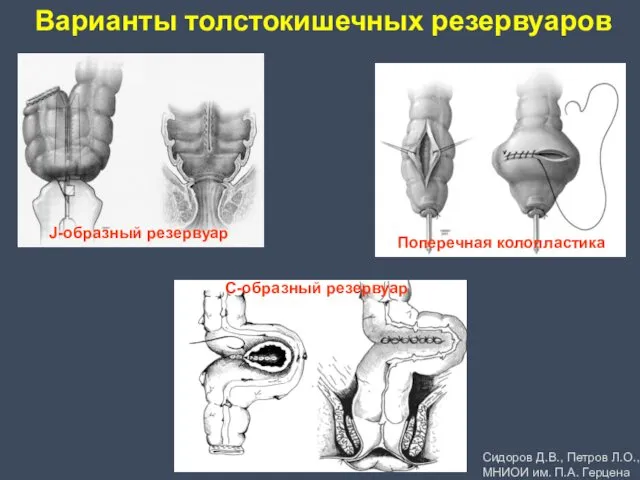
- 35. Варианты толстокишечных резервуаров J-образный резервуар Поперечная колопластика C-образный резервуар Сидоров Д.В., Петров Л.О., МНИОИ им. П.А.
- 36. Брюшно-анальная резекция прямой кишки Впервые произвёл и детально разработал в 1939 году Бэбкок. Показана при невозможности
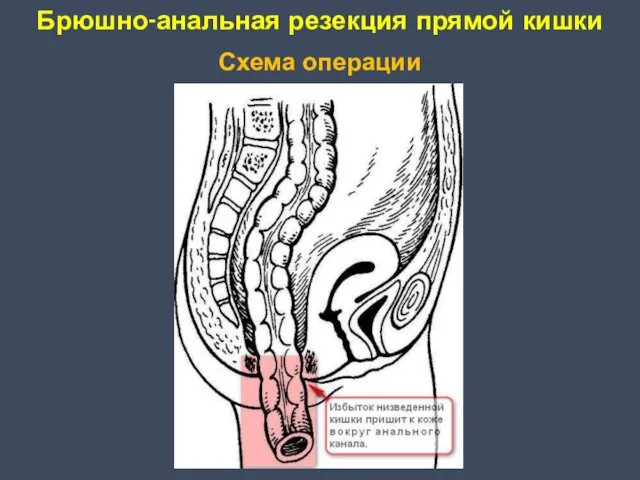
- 37. Брюшно-анальная резекция прямой кишки Схема операции
- 38. Общий принцип брюшно-анальной резекции прямой кишки Нижняя срединная лапаротомия; Ревизия органов брюшной полости; Рассечение брюшины, окаймляющей
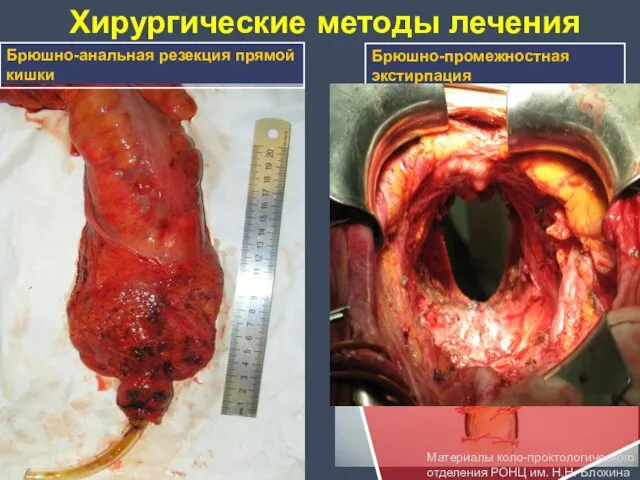
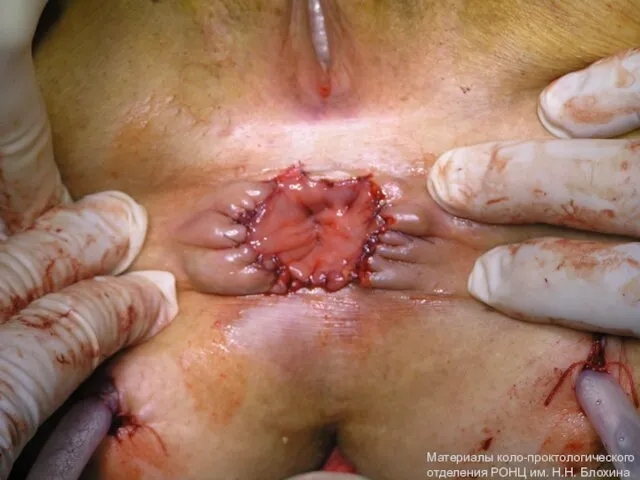
- 39. Хирургические методы лечения Брюшно-анальная резекция прямой кишки Брюшно-промежностная экстирпация Материалы коло-проктологического отделения РОНЦ им. Н.Н. Блохина
- 40. Материалы коло-проктологического отделения РОНЦ им. Н.Н. Блохина
- 41. Локальное иссечение рака прямой кишки Локальное иссечение рака прямой кишки может применяться только для высоко- или
- 42. Резюме Выбор метода хирургического лечения зависит от следующих факторов: Степени дифференциации опухоли Уровня расположения опухоли Степени
- 43. Лимфаденэктомия при раке нижнеампулярного отдела прямой кишки
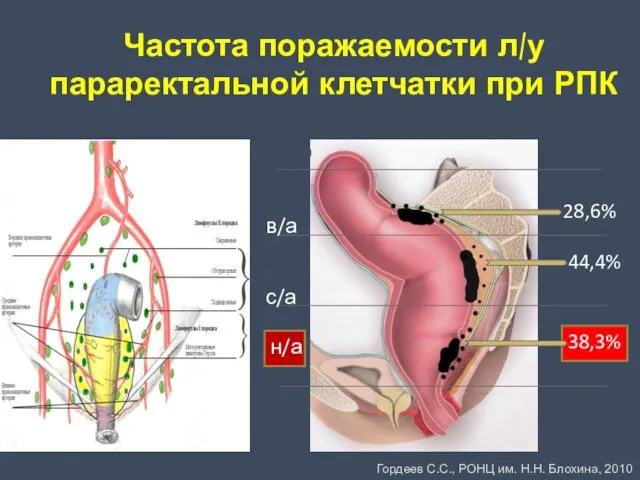
- 44. Частота поражаемости л/у параректальной клетчатки при РПК в/а с/а н/а 28,6% 44,4% 38,3% Гордеев С.С., РОНЦ
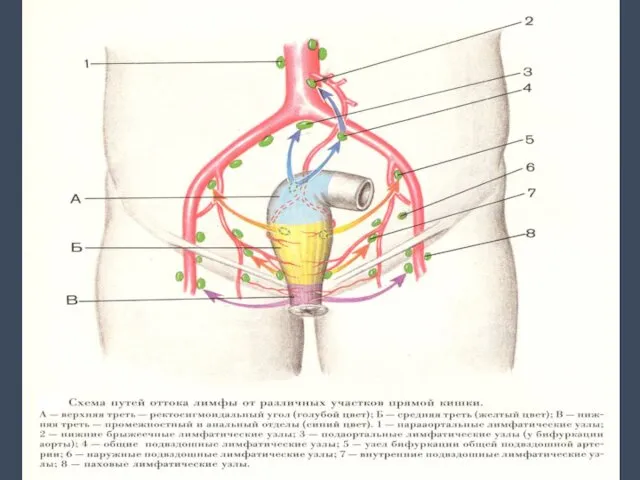
- 45. Пути лимфогенного метастазирования при РПК Восходящий путь метастазирования (60%) N1 – вдоль верхней прямокишечной артерии (22-51%)
- 47. Группы лимфатических узлов, удаляемых при различных объёмах лимфаденэктомии
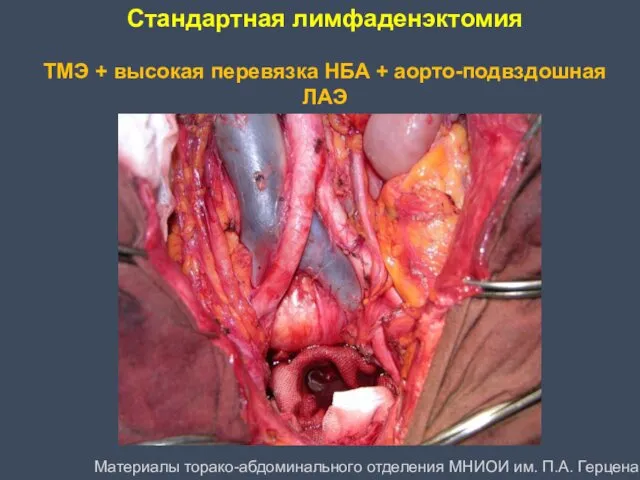
- 48. Стандартная лимфаденэктомия ТМЭ + высокая перевязка НБА + аорто-подвздошная ЛАЭ Материалы торако-абдоминального отделения МНИОИ им. П.А.
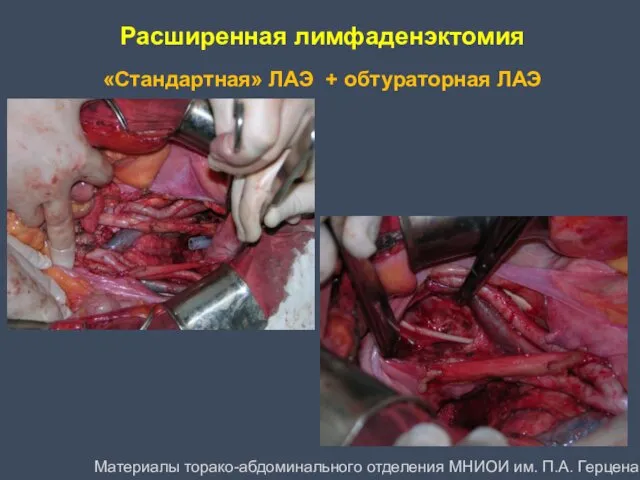
- 49. Расширенная лимфаденэктомия «Стандартная» ЛАЭ + обтураторная ЛАЭ Материалы торако-абдоминального отделения МНИОИ им. П.А. Герцена
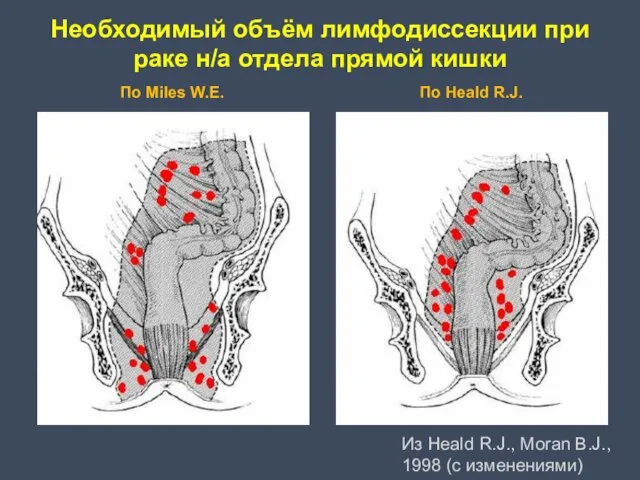
- 50. Необходимый объём лимфодиссекции при раке н/а отдела прямой кишки По Miles W.E. По Heald R.J. Из
- 51. Тотальная мезоректумэктомия – «золотой стандарт» в хирургическом лечении рака прямой кишки (предложена Хилдом)
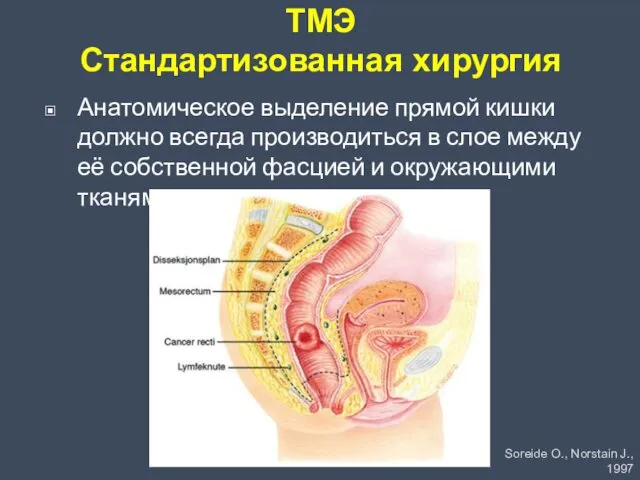
- 52. ТМЭ Стандартизованная хирургия Анатомическое выделение прямой кишки должно всегда производиться в слое между её собственной фасцией
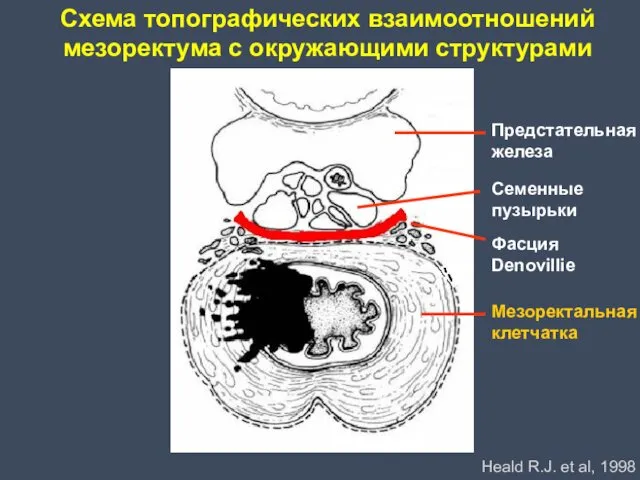
- 53. Heald R.J. et al, 1998 Мезоректальная клетчатка Фасция Denovillie Предстательная железа Семенные пузырьки Схема топографических взаимоотношений
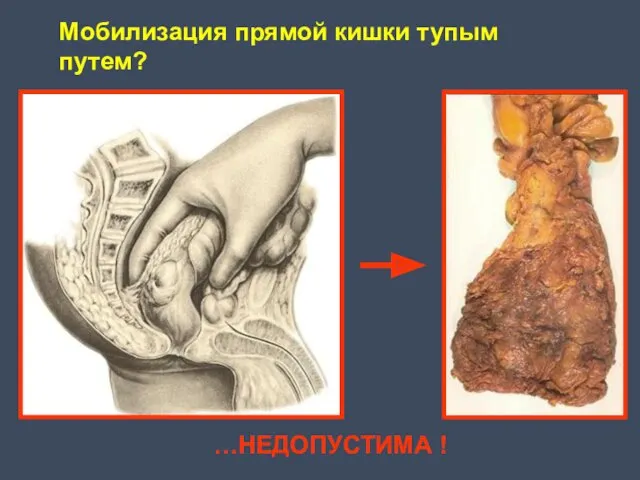
- 54. Мобилизация прямой кишки тупым путем? …НЕДОПУСТИМА !
- 55. Резюме: * Дистальное распространение опухоли по мезоректуму зачастую больше, чем её интрамуральное распространение, и вторичные очаги
- 56. ЗАКЛЮЧЕНИЕ 1. Онкологическая обоснованность адекватный выбор уровня резекции (типа операции) адекватный объем лимфодиссекции по ходу крупных
- 57. Схема рассказанного
- 60. Скачать презентацию
































 Ритмы, требующие дефибрилляции: ФЖ/ЖТ без пульса
Ритмы, требующие дефибрилляции: ФЖ/ЖТ без пульса Иммунология беременности. Изоантигенная несовместимость. Гемолитическая болезнь плода и новорожденного
Иммунология беременности. Изоантигенная несовместимость. Гемолитическая болезнь плода и новорожденного Спирамицин. Способ применения и дозы
Спирамицин. Способ применения и дозы Обеспечение проходимости дыхательных путей при травме шейного отдела позвоночника
Обеспечение проходимости дыхательных путей при травме шейного отдела позвоночника Акушерлік жарақаттар
Акушерлік жарақаттар Изготовление провизорного мостовидного протеза на верхнюю челюсть (не менее 4-х единиц)
Изготовление провизорного мостовидного протеза на верхнюю челюсть (не менее 4-х единиц) Автономная нервная система (вегетативная, висцеральная). Главные функции АНС
Автономная нервная система (вегетативная, висцеральная). Главные функции АНС Обзор рекомендаций по диагностике и лечению внебольничного бактериального менингита у взрослых пациентов
Обзор рекомендаций по диагностике и лечению внебольничного бактериального менингита у взрослых пациентов Влияние различных заболеваний на течение беременности и родов
Влияние различных заболеваний на течение беременности и родов Выпускная квалификационная работа: Патологические роды у мелких домашних животных. Кесарево сечение
Выпускная квалификационная работа: Патологические роды у мелких домашних животных. Кесарево сечение II ежегодный конкурс Моя профессия – профессия будущего. Специальность Ветеринария
II ежегодный конкурс Моя профессия – профессия будущего. Специальность Ветеринария Холодовая травма. Отморожение
Холодовая травма. Отморожение Медико-тактическая характеристика очагов поражения аварийно химически опасными веществами
Медико-тактическая характеристика очагов поражения аварийно химически опасными веществами Менингококковая инфекция
Менингококковая инфекция Ecology of microorganisms
Ecology of microorganisms Әртүрлі жас кезеңдеріндегі балалар ағзасының анатомо-физиологиялық ерекшеліктері және олармен байланысты туындайтын аурулардың
Әртүрлі жас кезеңдеріндегі балалар ағзасының анатомо-физиологиялық ерекшеліктері және олармен байланысты туындайтын аурулардың !! 378512
!! 378512 Репродуктивное здоровье человека
Репродуктивное здоровье человека Инфаркт миокарда
Инфаркт миокарда Общие принципы строения слизистой оболочки полости рта
Общие принципы строения слизистой оболочки полости рта Витамины и иммунитет
Витамины и иммунитет Полигенді аурулар
Полигенді аурулар Склеродермические болезни
Склеродермические болезни Сепсис. Особенности у взрослых. Особенности у детей
Сепсис. Особенности у взрослых. Особенности у детей Фармациядағы менеджменттің функционалдық мазмұны. Басқару шешімдері
Фармациядағы менеджменттің функционалдық мазмұны. Басқару шешімдері Лабораторная диагностика туберкулёзной инфекции
Лабораторная диагностика туберкулёзной инфекции Аритмиялар
Аритмиялар Характеристика супозиториев
Характеристика супозиториев