Клинико-лабораторная дифференциальная диагностика и интенсивная терапия приобретенных коагулопатий презентация
Содержание
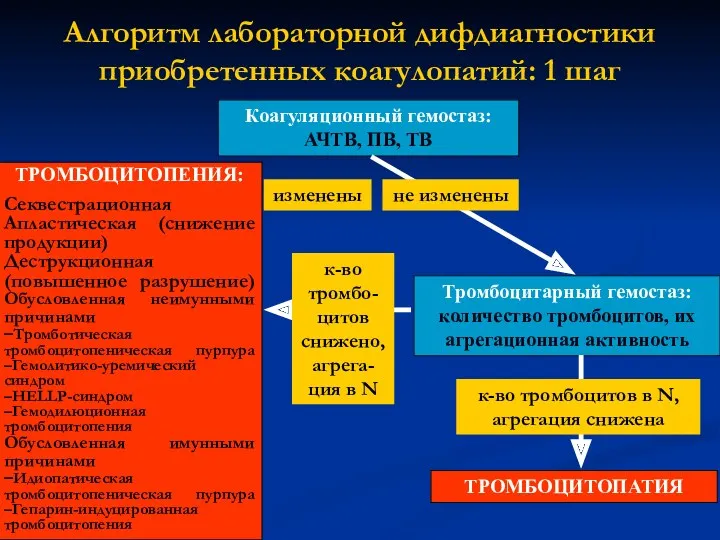
- 2. Классификация приобретенных коагулопатий 1. НАРУШЕНИЯ ТРОМБОЦИТАРНОГО ГЕМОСТАЗА Тромбоцитопении Секвестрационная Апластическая (снижение продукции) Деструкционная (повышенное разрушение) Обусловленная
- 3. Классификация приобретенных коагулопатий 2. КОАГУЛЯЦИОННЫЕ НАРУШЕНИЯ ГЕМОСТАЗА Передозировка прямых антикоагулянтов (гепарина) Передозировка непрямых антикоагулянтов (варфарина) Гемодилюционная
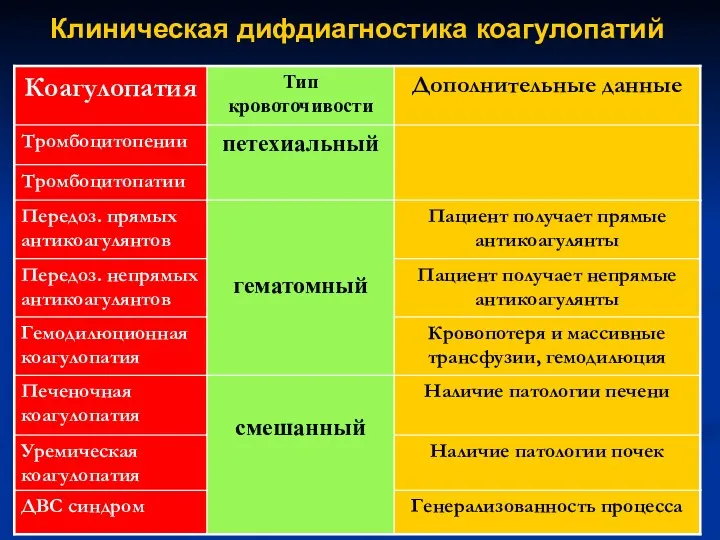
- 4. Клиническая дифдиагностика коагулопатий
- 5. Алгоритм лабораторной дифдиагностики приобретенных коагулопатий: 1 шаг Коагуляционный гемостаз: АЧТВ, ПВ, ТВ Тромбоцитарный гемостаз: количество тромбоцитов,
- 6. Клиническая дифдиагностика тромбоцитопений
- 7. Клиническая дифдиагностика тромбоцитопений
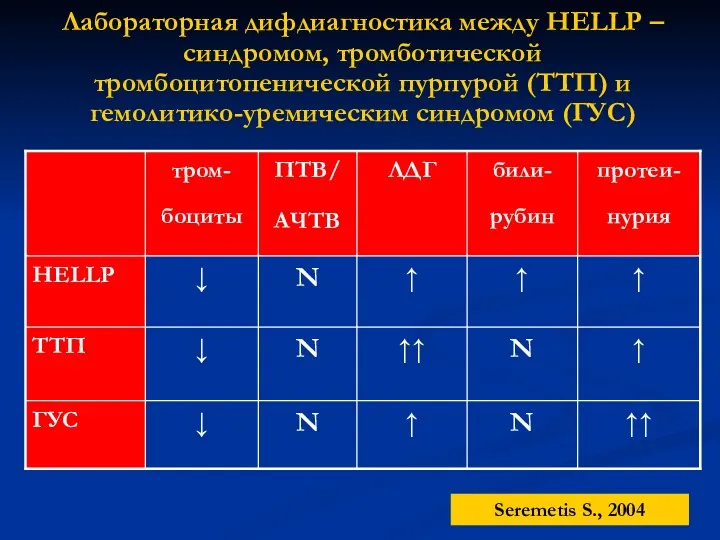
- 8. Лабораторная дифдиагностика между НЕLLP – синдромом, тромботической тромбоцитопенической пурпурой (ТТП) и гемолитико-уремическим синдромом (ГУС) Seremetis S.,
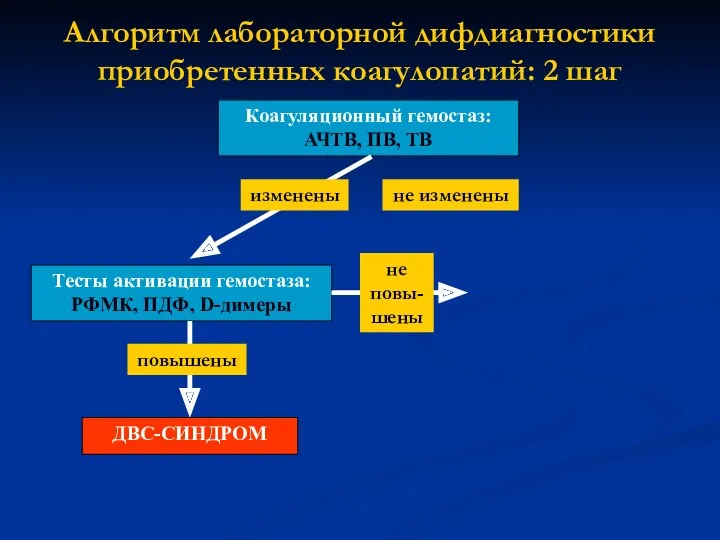
- 9. Алгоритм лабораторной дифдиагностики приобретенных коагулопатий: 2 шаг Коагуляционный гемостаз: АЧТВ, ПВ, ТВ изменены не изменены Тесты
- 10. Диагностика ДВС-синдрома Две стадии (рекомендации Международного общества по тромбозам и гемостазу, 2001) (уровень доказательств – 1):
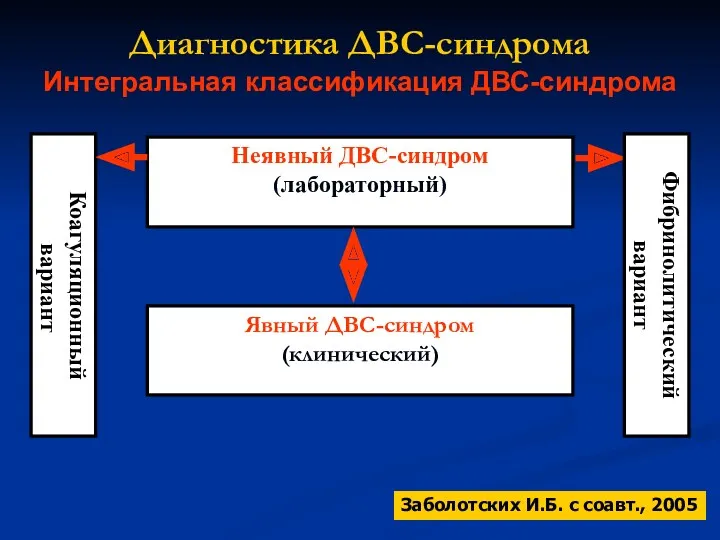
- 11. Интегральная классификация ДВС-синдрома Заболотских И.Б. с соавт., 2005 Диагностика ДВС-синдрома
- 12. Диагностика ДВС-синдрома Критерии явного (клинического) ДВС-синдрома (рекомендации Международного общества по тромбозам и гемостазу, 2001) (уровень доказательств
- 13. Диагностика ДВС-синдрома Критерии неявного (лабораторного) ДВС-синдрома (рекомендации Международного общества по тромбозам и гемостазу, 2001) (уровень доказательств
- 14. Диагностика ДВС-синдрома Критерии неявного (лабораторного) ДВС-синдрома (рекомендации Международного общества по тромбозам и гемостазу, 2001) (уровень доказательств
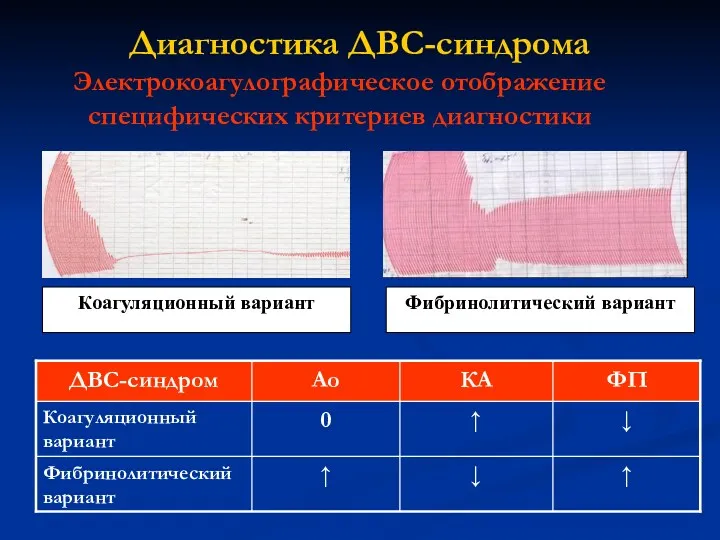
- 15. Диагностика ДВС-синдрома Электрокоагулографическое отображение специфических критериев диагностики
- 16. Диагностика ДВС-синдрома Электрокоагулографическое отображение специфических критериев диагностики
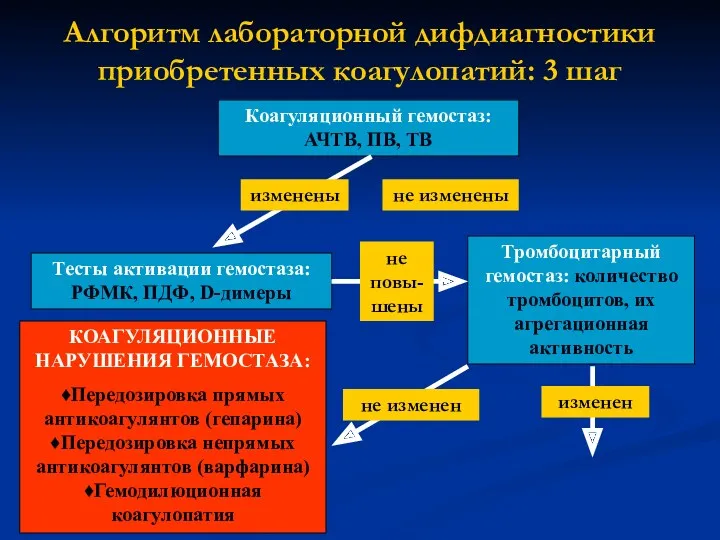
- 17. Алгоритм лабораторной дифдиагностики приобретенных коагулопатий: 3 шаг Коагуляционный гемостаз: АЧТВ, ПВ, ТВ изменены не изменены Тесты
- 18. Лабораторные критерии передозировки прямых и непрямых антикоагулянтов Прямые антикоагулянты: удлинение тромбинового времени (ТВ) и активированного частичного
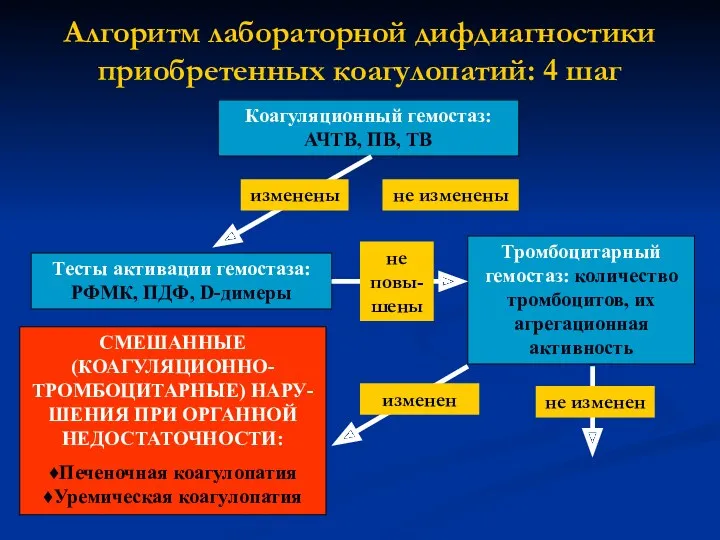
- 19. Алгоритм лабораторной дифдиагностики приобретенных коагулопатий: 4 шаг Коагуляционный гемостаз: АЧТВ, ПВ, ТВ изменены не изменены Тесты
- 20. Лабораторные критерии печеночной коагулопати Ragni M.V., 2004
- 21. Лабораторные критерии уремической коагулопатии Время кровотечения удлинено Реакция агрегации тромбоцитов на агонисты (АДФ, эпинефрин и коллаген)
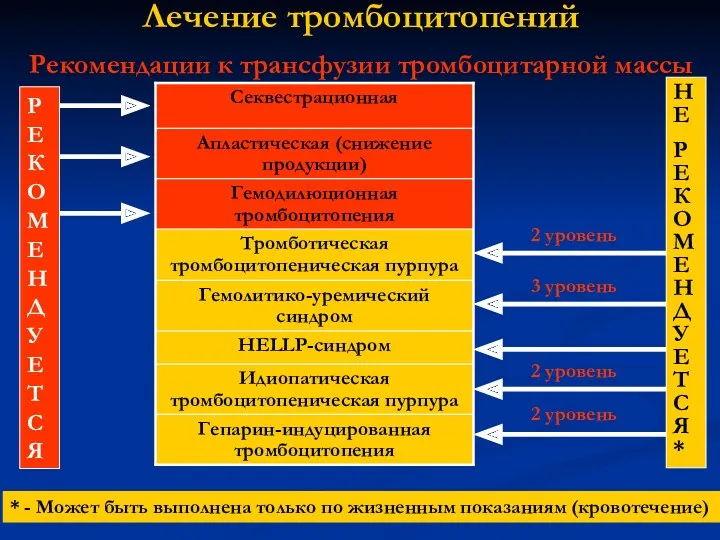
- 22. Лечение тромбоцитопений Рекомендации к трансфузии тромбоцитарной массы РЕКОМЕНДУЕТСЯ НЕ РЕКОМЕНДУЕТСЯ* * - Может быть выполнена только
- 23. Показания к трансфузии тромбоцитарной массы (уровень доказательств – 1) Лечение тромбоцитопений Angiolillo A. et al., 2004
- 24. Начальная тактика терапии пациентов с бессимптомной ИТП Терапия зависит от уровня тромбоцитопении: количество тромбоцитов ниже 10.000/мкл
- 25. Первоначально назначается преднизолон из расчета 1мг/кг/сут У детей терапию часто начинают с IgG (дорогостоящее и не
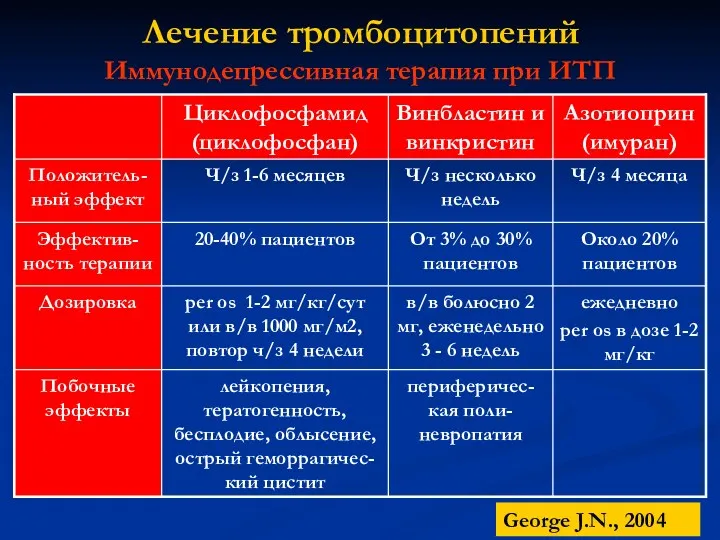
- 26. Иммунодепрессивная терапия при ИТП George J.N., 2004 Лечение тромбоцитопений
- 27. Терапия остро возникшего кровотечения при ИТП (уровень доказательств – 1) Переливание тромбоцитарной массы (до остановки кровотечения)
- 28. Тактика ведения беременных и новорожденных с ИТП Следует опасаться: преждевременной отслойки плаценты, массивного кровотечения в родах,
- 29. Рекомендации АССР* по терапии ГИТ Использовать один из следующих антикоагулянтов: фондапарин натрия (уровень доказательств – 1),
- 30. Терапия тромботической тромбоцитопенической пурпуры Основа лечения – плазмообмен (уровень доказательств – 2). Проводится в объеме 1
- 31. Терапия гемолитико-уремического синдрома Deloughery T.G., 2004 Лечение тромбоцитопений Основа лечения – плазмообмен; трансфузия тромбоцитов может быть
- 32. 1. Адекватное возмещение потерь факторов свертывания и тромбоцитов при кровопотере: тромбоцитарная масса (4-5 доз на 1
- 33. Трансфузия тромбоцитов в сочетании с коррекцией дефицита плазменных факторов свертывания показана пациентам с кровотечениями при количестве
- 34. Тромбоцитопатии при миелопролиферативных болезнях Лечение тромбоцитопатий Два главных подхода – ингибирование тромбоцитов и циторедукция. Средства, применяемые
- 35. Коррекция передозировки прямых антикоагулянтов Нефракционированный гепарин (НФГ) Внутривенное введение протамин сульфата – 1мг/100 Ед НФГ (уровень
- 36. МНО 3-6: пропустить 1 прием препарата, снизить его дозу; МНО 6-10: назначить витамин К 1-2 мг
- 37. Свежезамороженная плазма (уровень доказательств – 1) Трансфузия СЗП является обязательным компонентом терапии после потери 20% ОЦК
- 38. Эффективность продемонстрирована при различных критических состояниях, сопровождающихся массивной кровопотерей: трансплантация печени, желудочно-кишечные кровотечения, тяжелая травма (Dejgaard
- 39. Минимизация кровопотери – использование препаратов апротинина (уровень доказательств – 1) Интраоперационное использование апротинина на 33-67% снижает
- 40. Лечение печеночной коагулопатии Ragni M.V., 2004
- 41. Лечение печеночной коагулопатии Ragni M.V., 2004
- 42. Лечение печеночной коагулопатии Ragni M.V., 2004
- 43. Терапия уремической коагулопатии (уровень доказательств – 3) Средства для экстренной терапии Вазопрессин – 0,3 мг/кг в/в
- 44. Алгоритм интенсивной терапии синдрома ДВС (Asakura H., 1990; Takahashi H., 1993; de Jonge E. et al.,
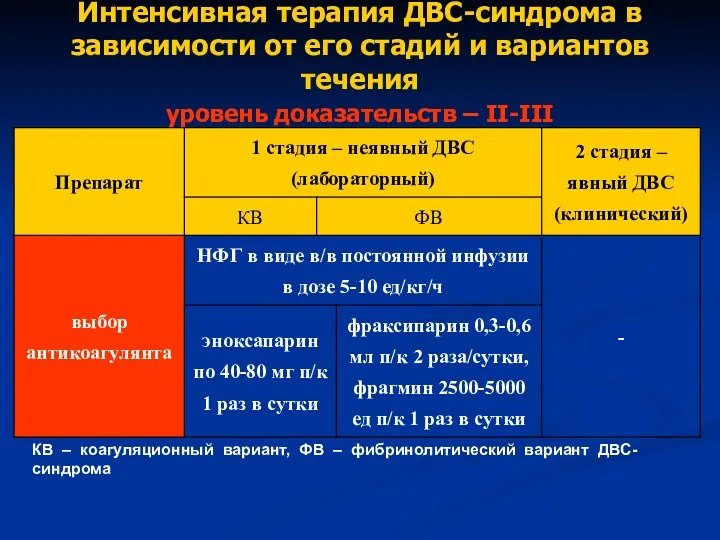
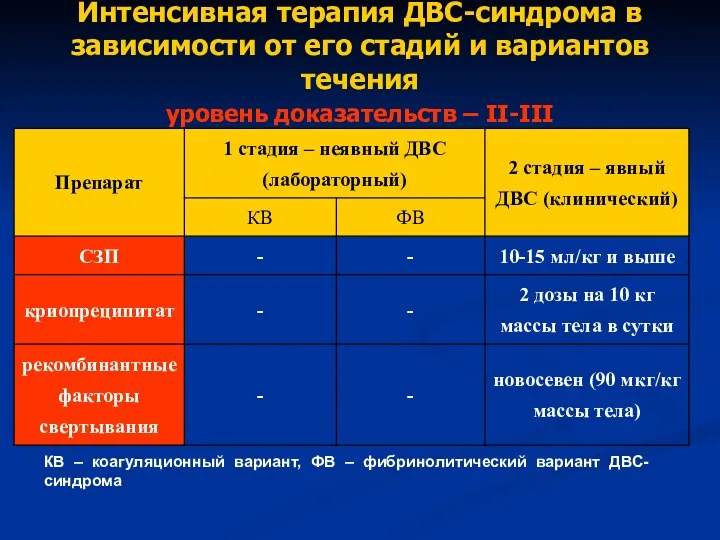
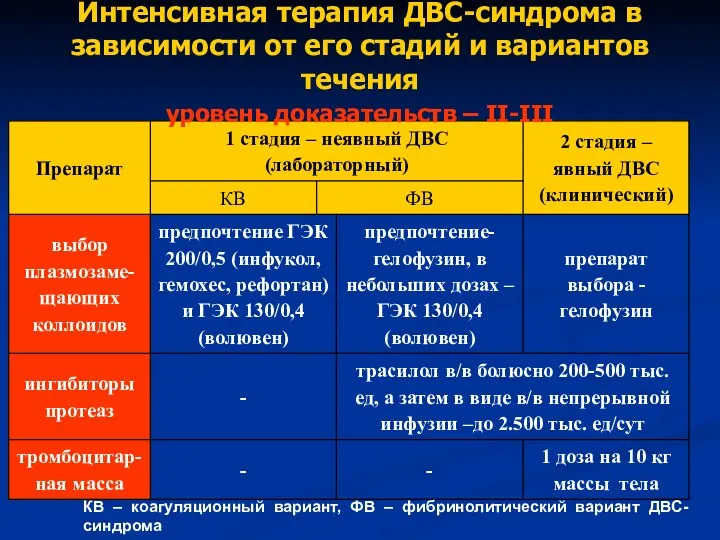
- 45. Интенсивная терапия ДВС-синдрома в зависимости от его стадий и вариантов течения уровень доказательств – II-III КВ
- 46. Интенсивная терапия ДВС-синдрома в зависимости от его стадий и вариантов течения уровень доказательств – II-III КВ
- 47. Интенсивная терапия ДВС-синдрома в зависимости от его стадий и вариантов течения уровень доказательств – II-III КВ
- 48. Интенсивная терапия ДВС-синдрома При тяжелом течении ДВС-синдрома часто возникает необходимость непрерывной гемодиафильтрации или плазмообмена с целью
- 49. Принципы интенсивной терапии ДВС-синдрома Лечение должно быть начато в I стадию (лабораторную) синдрома ДВС и сопровождаться
- 51. Скачать презентацию



































 Лучевая болезнь животных
Лучевая болезнь животных Анатомия позвоночника
Анатомия позвоночника Лечение открытых переломов
Лечение открытых переломов Жүрек автоматиясының физиологиялық механизмдері. Перифериялық қанайналымның физиологиясы. Микроциркуляция
Жүрек автоматиясының физиологиялық механизмдері. Перифериялық қанайналымның физиологиясы. Микроциркуляция Респираторная поддержка при межгоспитальной транспортировке больных с тяжелой сочетанной травмой и нарушением витальных функций
Респираторная поддержка при межгоспитальной транспортировке больных с тяжелой сочетанной травмой и нарушением витальных функций Еңбекті қорғау
Еңбекті қорғау Adrenergic drugs
Adrenergic drugs Алгоритм диагностики и оказания скорой помощи при остром коронарном синдроме и кардиогенном шоке
Алгоритм диагностики и оказания скорой помощи при остром коронарном синдроме и кардиогенном шоке Базовая модель медико-социальной работы
Базовая модель медико-социальной работы Правила формулировки диагноза
Правила формулировки диагноза Септический шок
Септический шок Атеросклероз. Внешние признаки атеросклероза
Атеросклероз. Внешние признаки атеросклероза Инфекционные заболевания легких
Инфекционные заболевания легких Психоактивные вещества. Действие и токсикология
Психоактивные вещества. Действие и токсикология Лечение табакокурения
Лечение табакокурения КТ сердечно-сосудистой системы
КТ сердечно-сосудистой системы VIVA Pharm ЖШС кәсіпорнында каптоприл таблеткаларының өндірісін ұйымдастыру
VIVA Pharm ЖШС кәсіпорнында каптоприл таблеткаларының өндірісін ұйымдастыру Дәнекер тіннің, диффузды аурулары
Дәнекер тіннің, диффузды аурулары Анестезиологическое пособие у новорожденных детей
Анестезиологическое пособие у новорожденных детей Pharmacokinetics of drug absorption
Pharmacokinetics of drug absorption Болезнь Бехтерева
Болезнь Бехтерева Средства, действующие преимущественно на ЦНС Психотропные средства. Психоседативные средства
Средства, действующие преимущественно на ЦНС Психотропные средства. Психоседативные средства Биообъекті таңдау. Белу және сынама үлгілерін Сынаққа дайындау тәсілдері. Норкологияға кіріспе
Биообъекті таңдау. Белу және сынама үлгілерін Сынаққа дайындау тәсілдері. Норкологияға кіріспе Когнитивно-поведенческая психотерапия в работе с пациентом с личностным расстройством
Когнитивно-поведенческая психотерапия в работе с пациентом с личностным расстройством Преэклампсия/эклампсия: влияние на здоровье матери и ребёнка
Преэклампсия/эклампсия: влияние на здоровье матери и ребёнка Клиническая картина вертикальных аномалий прикуса
Клиническая картина вертикальных аномалий прикуса Клиникалық жағдай. Интоксикационная энцефалопатия головного мозга. Нейропатия лицевого нерва справа
Клиникалық жағдай. Интоксикационная энцефалопатия головного мозга. Нейропатия лицевого нерва справа Ревматизм. Набуті вади серця
Ревматизм. Набуті вади серця