Содержание
- 2. Содержание презентации
- 3. Место проведения и методика занятия: Занятие проводится в учебной комнате и гинекологическом отделении и дополняется курацией
- 4. В результате занятия студент должен Знать: специальные и дополнительные методы обследования гинекологических больных; принципы и методы
- 5. В результате занятия студент должен Владеть: методами общеклинического исследования гинекологических больных (опрос, осмотр, пальпация, перкуссия, аускультация);
- 6. Контрольные вопросы по занятию: Ультразвуковая диагностика в гинекологии. Диагностические возможности. Рентгенологические методы исследования в гинекологии: показания,
- 7. Задания для самостоятельной работы студентов:
- 8. Список рекомендованной литературы Айламазян Э.К., Рябцева И.Т. Неотложная помощь при экстремальных состояниях в гинекологии. – Н.Новгород.:
- 9. Методы обследования гинекологических больных Диагностика достигла таких успехов, что здоровых людей практически не осталось. Бертран Рассел
- 10. Инструментально-лабораторные методы исследований в гинекологической практике
- 12. Методы визуализации: первичные - ТА/TV УЗИ ОМТ дополнительные (рентгенологические): - ГСГ, КТ, МРТ, костная денситометрия
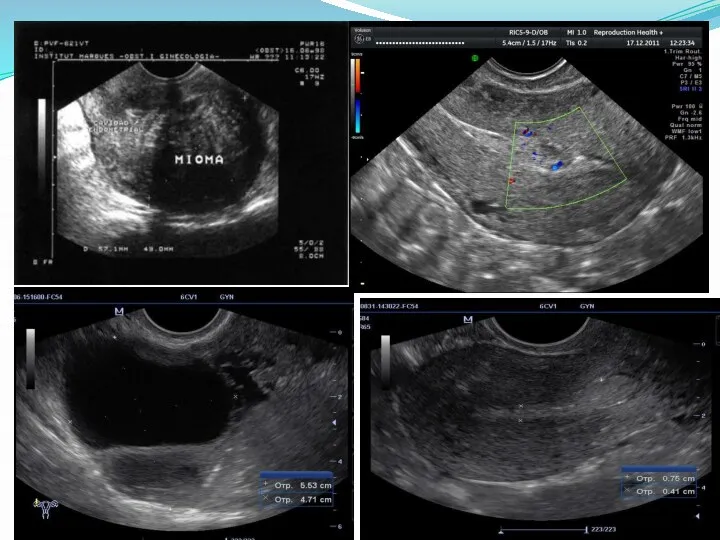
- 13. Ультразвуковое исследование органов малого таза Первичный не инвазивный инструментальный визуальный метод исследования, используемый в гинекологии для
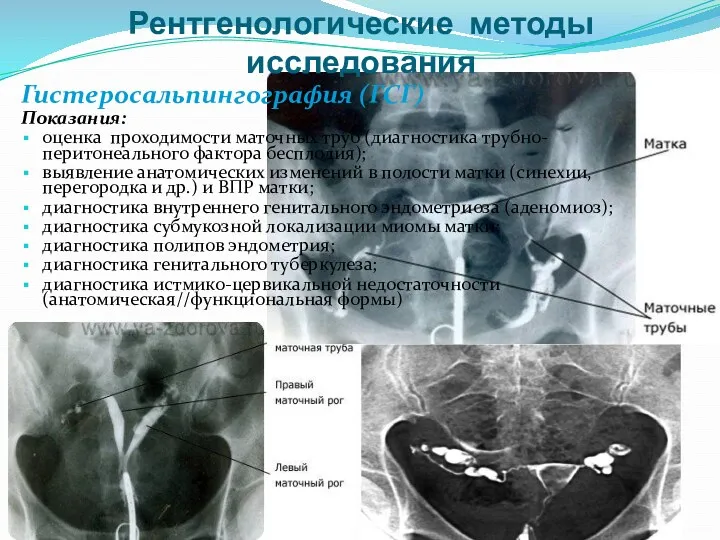
- 15. Рентгенологические методы исследования Гистеросальпингография (ГСГ) Показания: оценка проходимости маточных труб (диагностика трубно-перитонеального фактора бесплодия); выявление анатомических
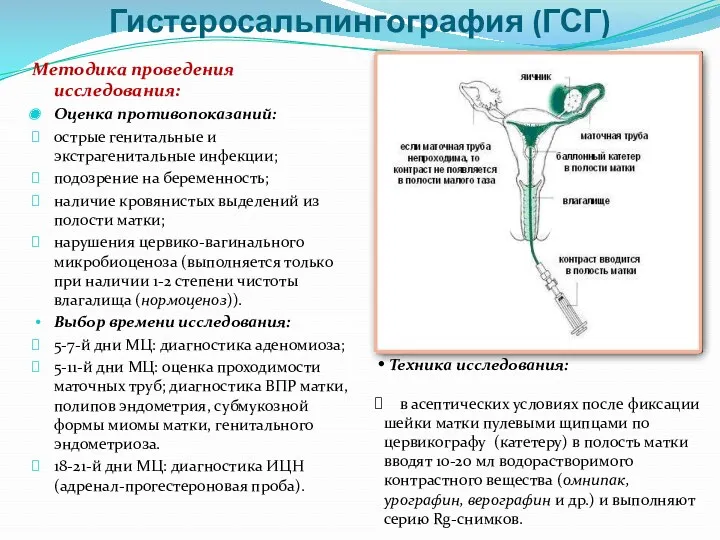
- 16. Гистеросальпингография (ГСГ) Методика проведения исследования: Оценка противопоказаний: острые генитальные и экстрагенитальные инфекции; подозрение на беременность; наличие
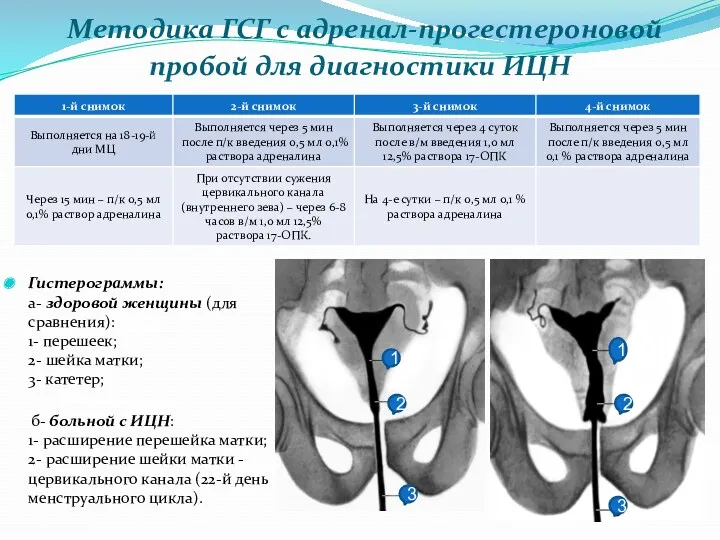
- 17. Методика ГСГ с адренал-прогестероновой пробой для диагностики ИЦН Гистерограммы: а- здоровой женщины (для сравнения): 1- перешеек;
- 18. Примеры ГСГ
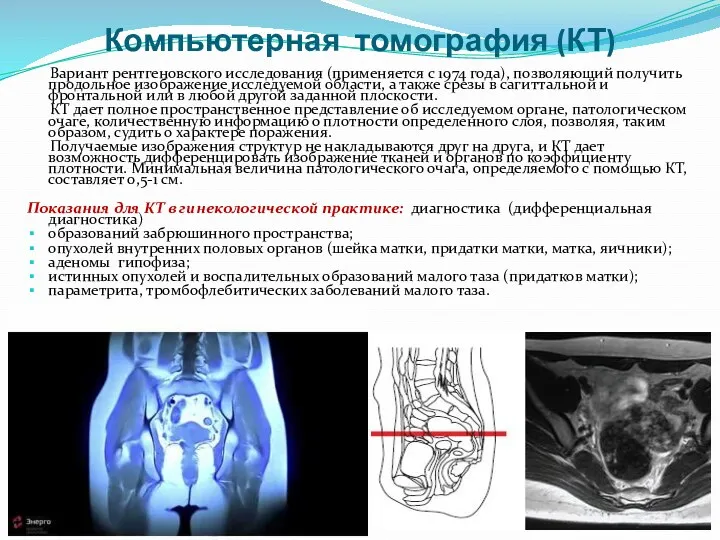
- 19. Компьютерная томография (КТ) Вариант рентгеновского исследования (применяется с 1974 года), позволяющий получить продольное изображение исследуемой области,
- 20. Магнитно-резонансная томография Используется в клинической практике с начала 1980-х годов. Имеет более высокую разрешающую способность по
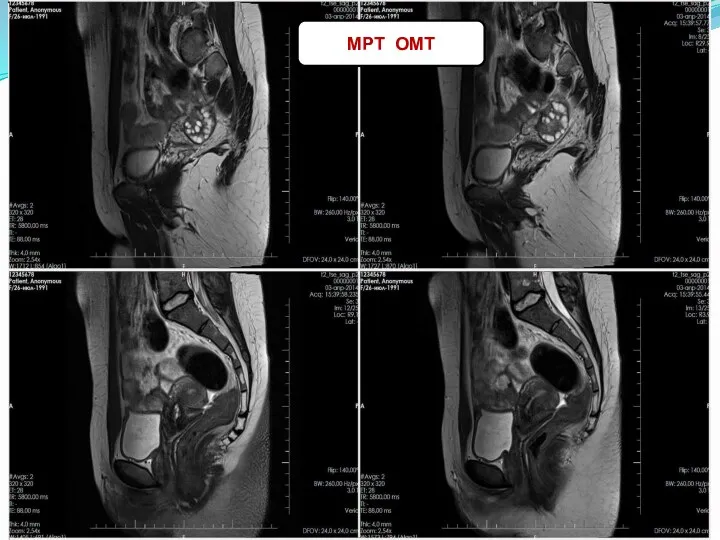
- 21. МРТ ОМТ
- 22. Костная денситометрия Двухэнергетическая рентгеновская абсорбциометрия – «золотой стандарт» костной денситометрии (быстрота и высокая точность исполнения, низкая
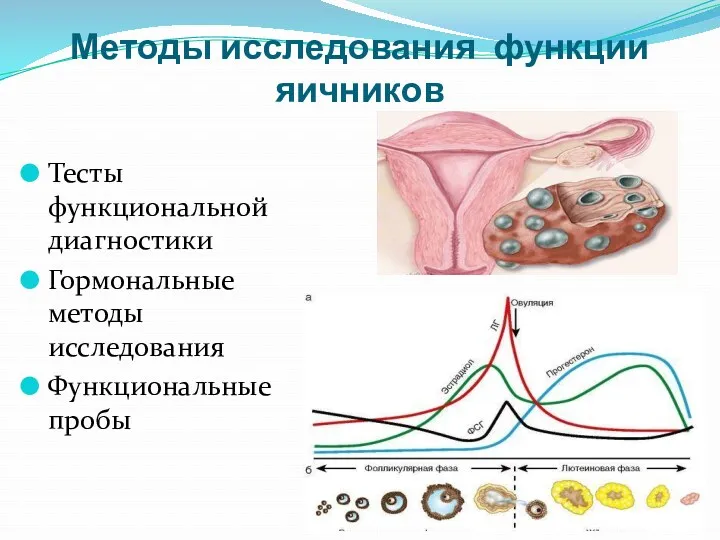
- 23. Методы исследования функции яичников Тесты функциональной диагностики Гормональные методы исследования Функциональные пробы
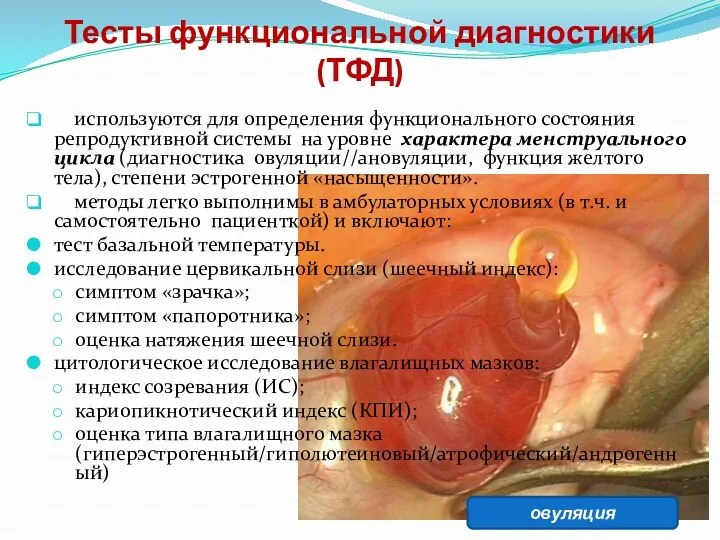
- 24. Тесты функциональной диагностики (ТФД) используются для определения функционального состояния репродуктивной системы на уровне характера менструального цикла
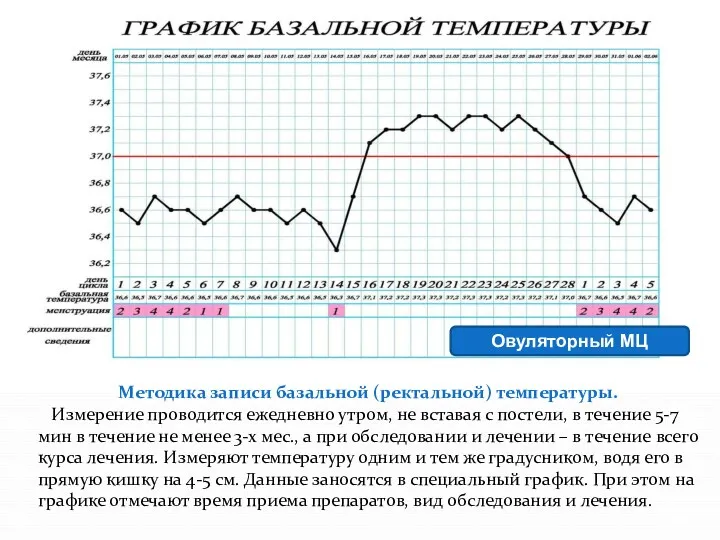
- 25. Измерение базальной (ректальной ) температуры. Тест основан на гипертермическом влиянии прогестерона на терморегуляторный центр гипоталамуса. Диагностические
- 26. Овуляторный МЦ Методика записи базальной (ректальной) температуры. Измерение проводится ежедневно утром, не вставая с постели, в
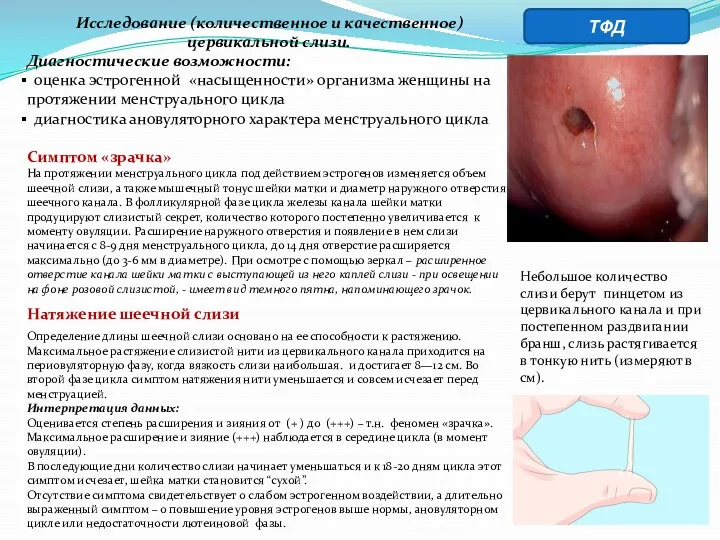
- 27. Исследование (количественное и качественное) цервикальной слизи. Диагностические возможности: оценка эстрогенной «насыщенности» организма женщины на протяжении менструального
- 28. Исследование цервикальной слизи. Симптом «папоротника» “Феномен папоротника” (кристаллизации) основан на способности шеечной слизи образовывать при высушивании
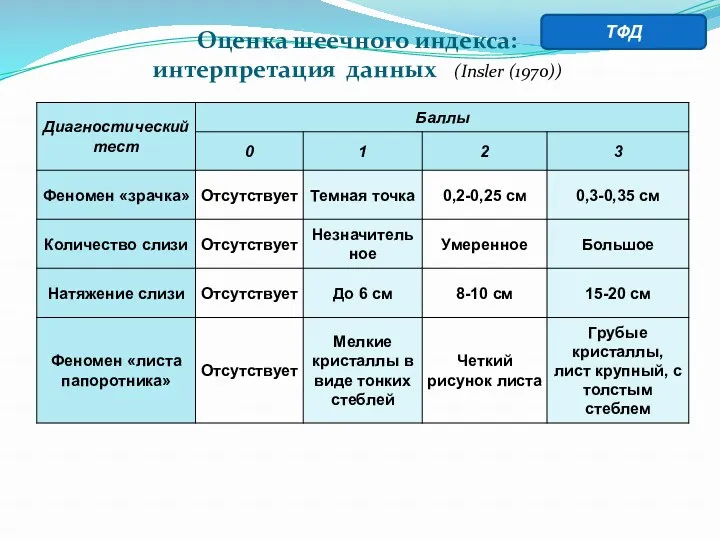
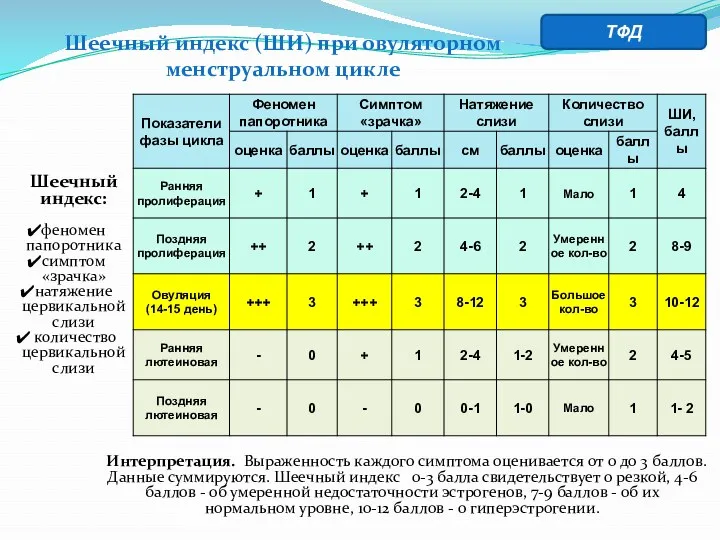
- 29. Оценка шеечного индекса: интерпретация данных (Insler (1970)) ТФД
- 30. Шеечный индекс (ШИ) при овуляторном менструальном цикле Шеечный индекс: феномен папоротника симптом «зрачка» натяжение цервикальной слизи
- 31. Показатели тестов функциональной диагностики в течение овуляторного менструального цикла ТФД
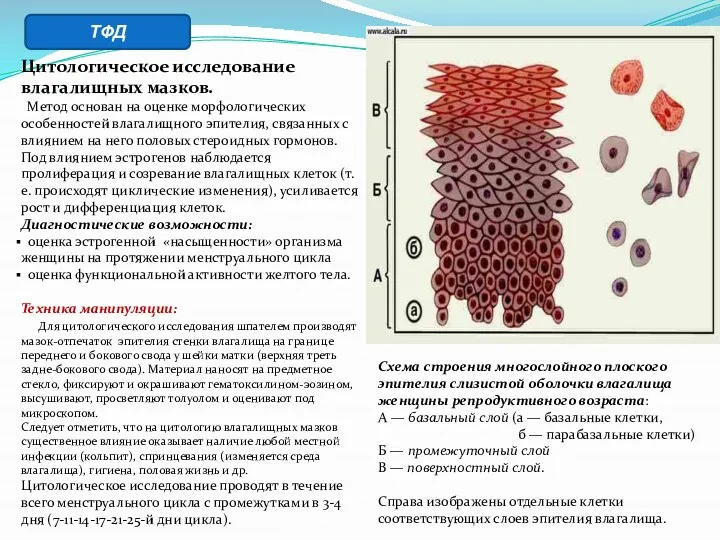
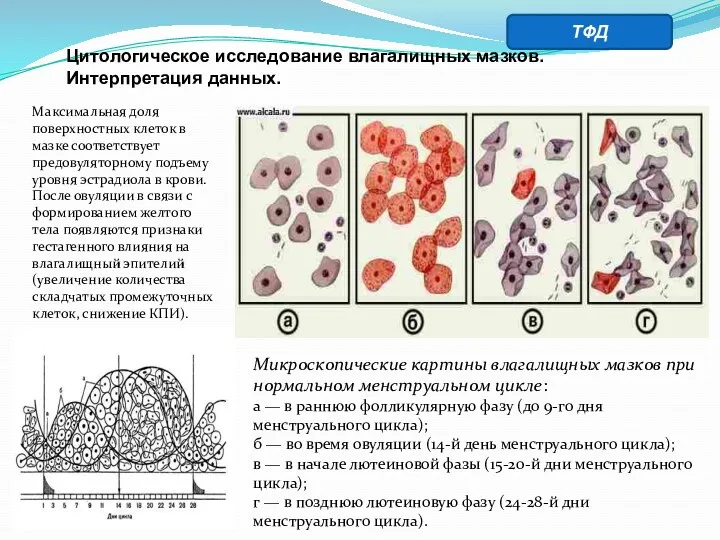
- 32. Цитологическое исследование влагалищных мазков. Метод основан на оценке морфологических особенностей влагалищного эпителия, связанных с влиянием на
- 33. Микроскопические картины влагалищных мазков при нормальном менструальном цикле: а — в раннюю фолликулярную фазу (до 9-го
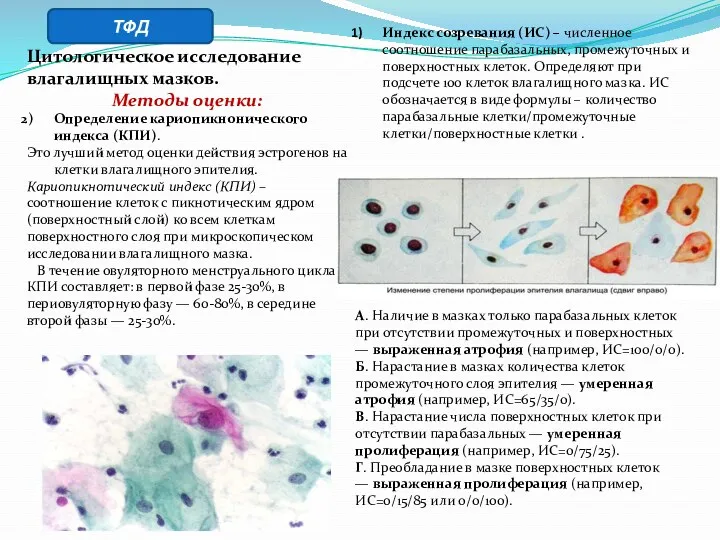
- 34. Цитологическое исследование влагалищных мазков. Методы оценки: Определение кариопикнонического индекса (КПИ). Это лучший метод оценки действия эстрогенов
- 35. Определение гормонов и их метаболитов Цель: оценка функции гипоталамо-гипофизарной системы, оценка гормональной функции яичников, щитовидной железы
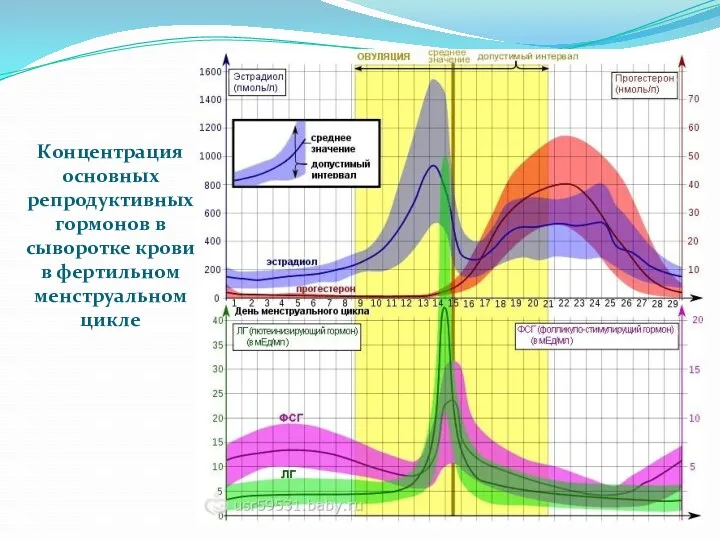
- 36. Концентрация основных репродуктивных гормонов в сыворотке крови в фертильном менструальном цикле
- 37. ФУНКЦИОНАЛЬНЫЕ ПРОБЫ Цель функциональных проб – установление степени дефицита эстрогенов и/или прогестерона или установление источника гиперандрогении.
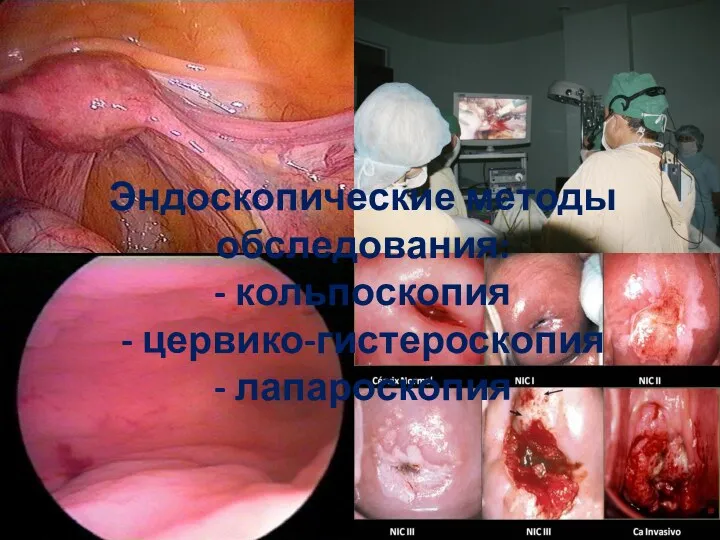
- 38. Эндоскопические методы обследования: - кольпоскопия - цервико-гистероскопия - лапароскопия
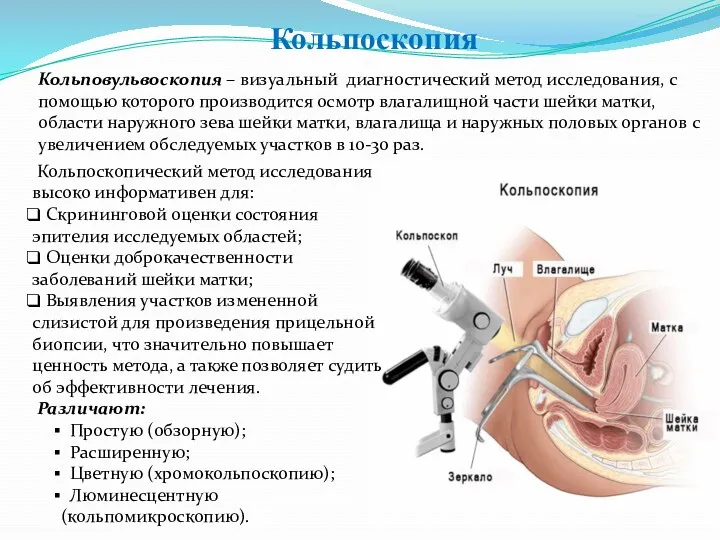
- 39. Кольповульвоскопия – визуальный диагностический метод исследования, с помощью которого производится осмотр влагалищной части шейки матки, области
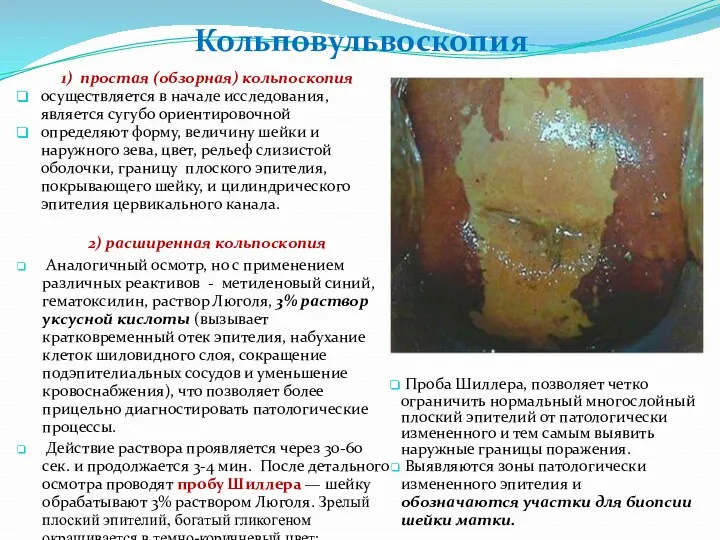
- 40. 1) простая (обзорная) кольпоскопия осуществляется в начале исследования, является сугубо ориентировочной определяют форму, величину шейки и
- 41. Кольпомикроскопия – Прижизненное гистологическое исследование влагалищной части шейки матки (с увеличением в 160–280 раз) с применением
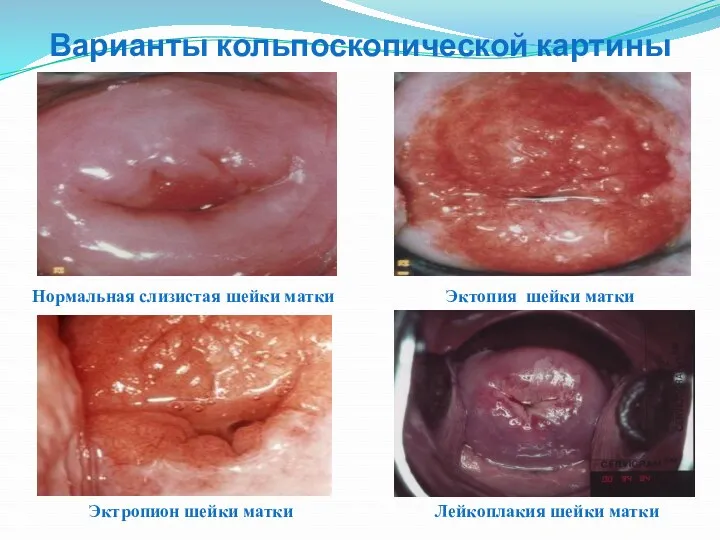
- 42. Варианты кольпоскопической картины Эктропион шейки матки Эктопия шейки матки Нормальная слизистая шейки матки Лейкоплакия шейки матки
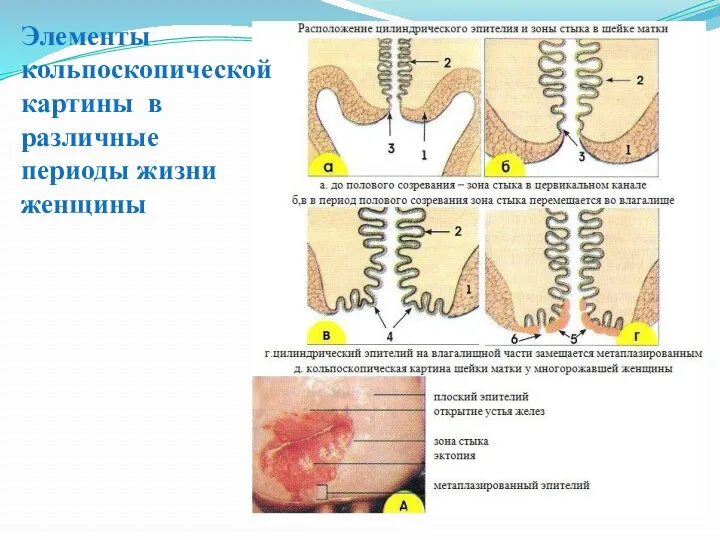
- 43. Элементы кольпоскопической картины в различные периоды жизни женщины
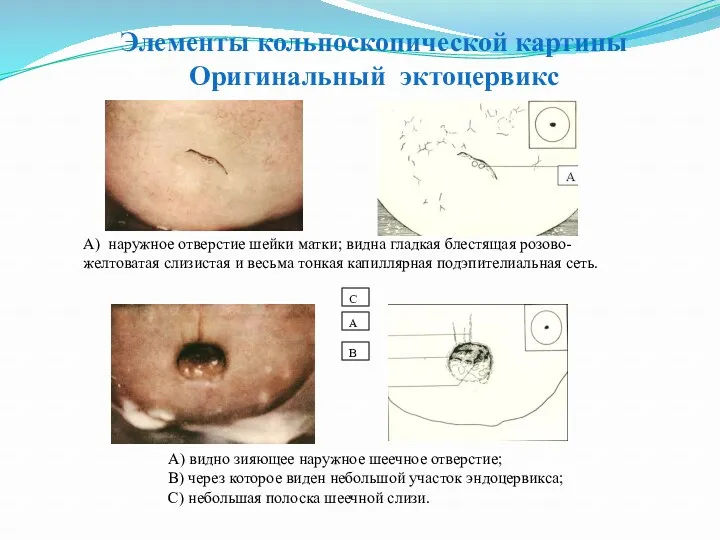
- 44. Элементы кольпоскопической картины Оригинальный эктоцервикс А) наружное отверстие шейки матки; видна гладкая блестящая розово-желтоватая слизистая и
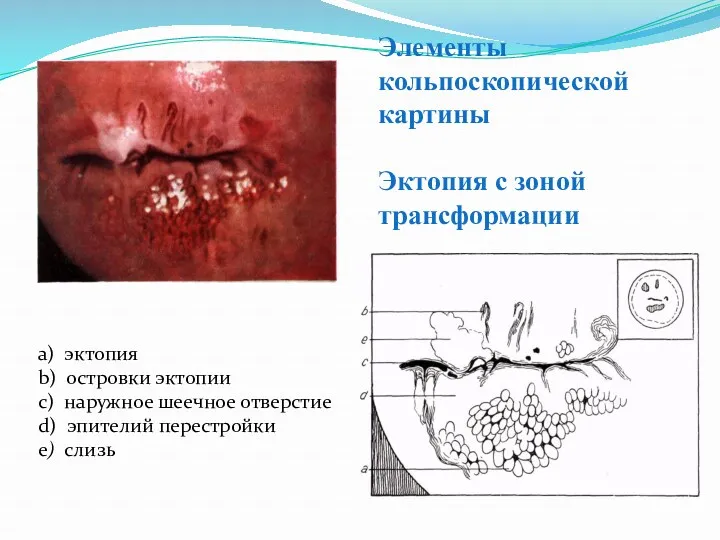
- 45. Элементы кольпоскопической картины Эктопия с зоной трансформации а) эктопия b) островки эктопии с) наружное шеечное отверстие
- 46. Цервико-Гистероскопия Высокоинформативный визуальный метод выявления внутриматочной патологии с помощью стекловолоконной оптики. Современные гистероскопы дают увеличение в
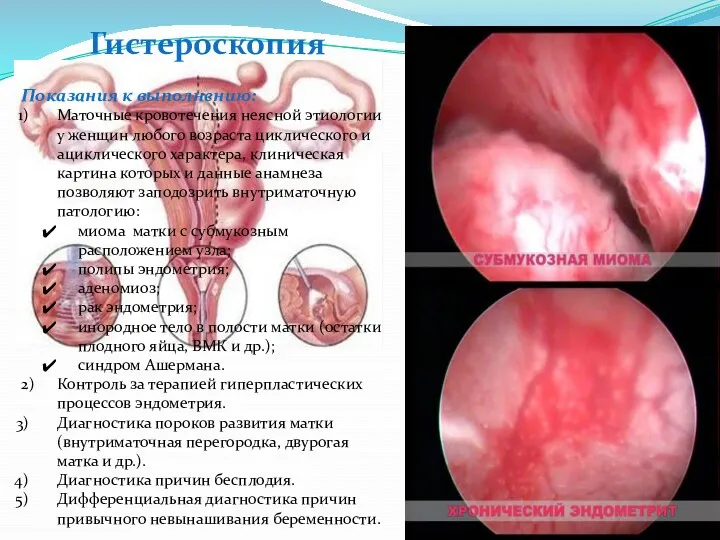
- 47. Гистероскопия Показания к выполнению: Маточные кровотечения неясной этиологии у женщин любого возраста циклического и ациклического характера,
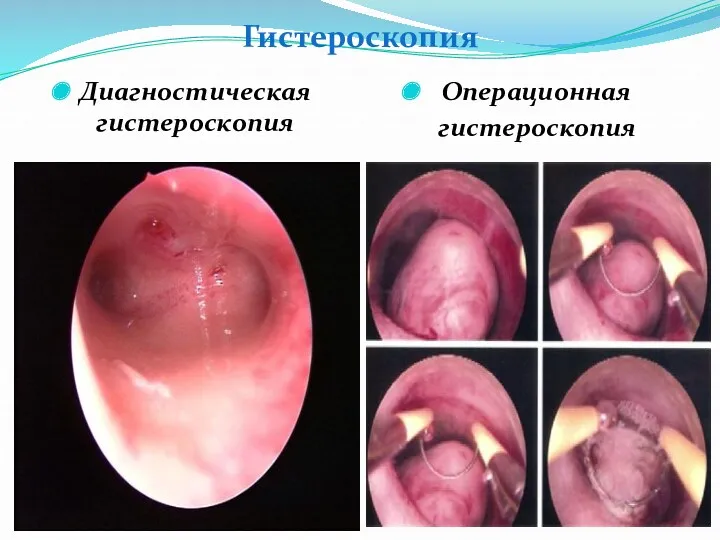
- 48. Гистероскопия Диагностическая гистероскопия Операционная гистероскопия
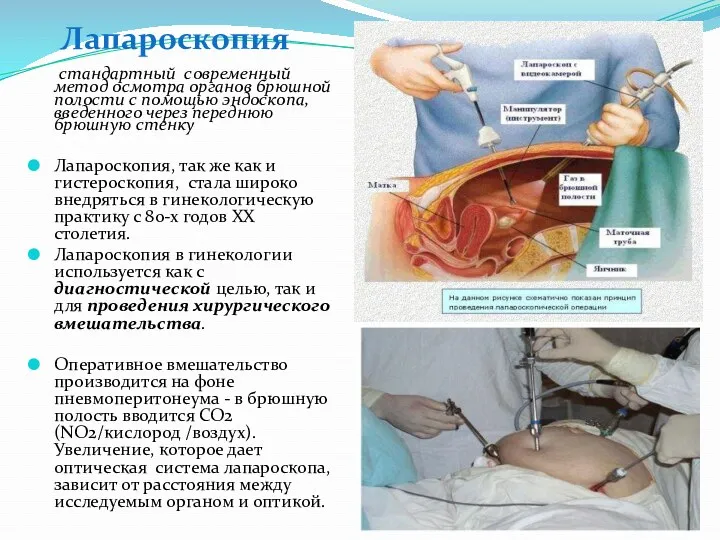
- 49. стандартный современный метод осмотра органов брюшной полости с помощью эндоскопа, введенного через переднюю брюшную стенку Лапароскопия,
- 50. Показания к проведению плановой лапароскопии : определение проходимости маточных труб и выявление уровня их окклюзии при
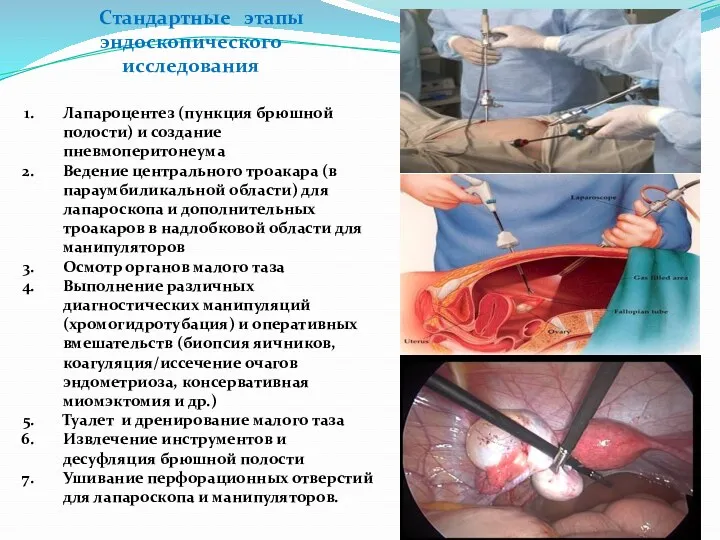
- 51. Стандартные этапы эндоскопического исследования Лапароцентез (пункция брюшной полости) и создание пневмоперитонеума Ведение центрального троакара (в параумбиликальной
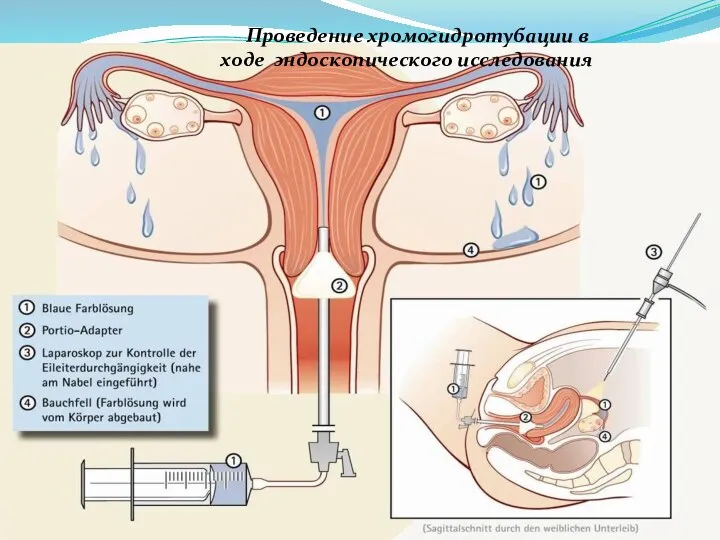
- 52. Проведение хромогидротубации в ходе эндоскопического исследования
- 53. Противопоказания к лапароскопии/гистероскопии относительные: ожирение III-IV степени; нарушения в системе гемостаза (геморрагические диатезы, наследственные тромбофилии и
- 54. Микробиологические методы исследования Микроскопические методы: микроскопия нативного (влажного, неокрашенного мазка) микроскопия окрашенных мазков Иммунолюминесцентный метод Иммуноферментный
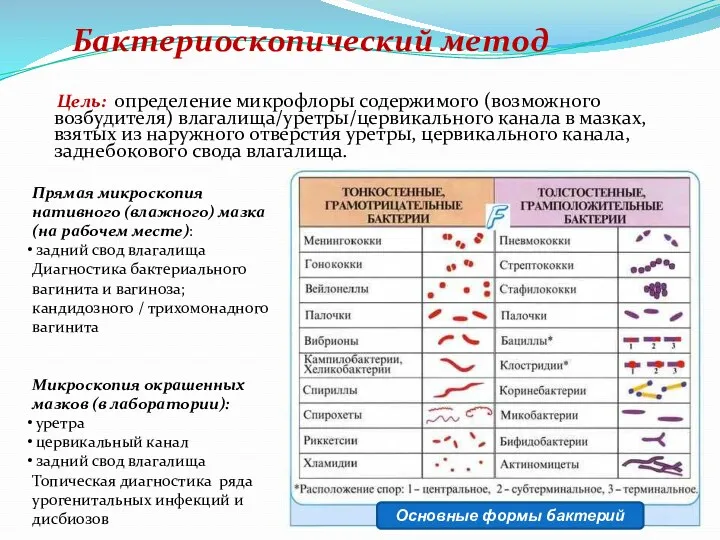
- 55. Бактериоскопический метод Цель: определение микрофлоры содержимого (возможного возбудителя) влагалища/уретры/цервикального канала в мазках, взятых из наружного отверстия
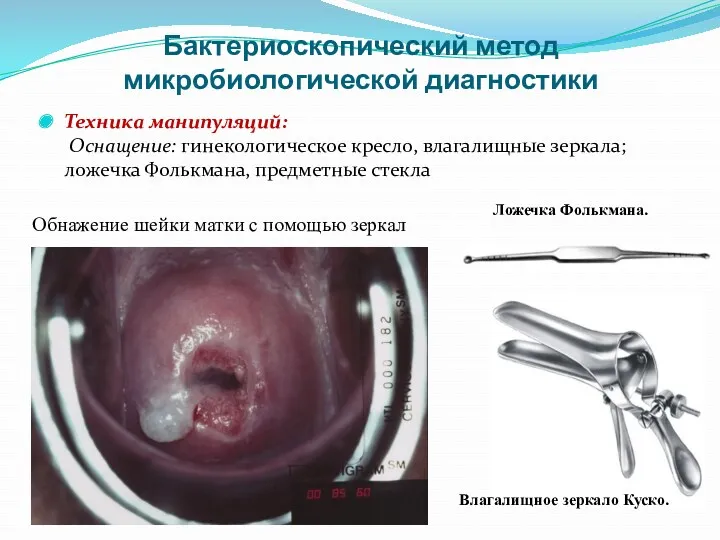
- 56. Бактериоскопический метод микробиологической диагностики Техника манипуляций: Оснащение: гинекологическое кресло, влагалищные зеркала; ложечка Фолькмана, предметные стекла Ложечка
- 57. В зависимости от характера микрофлоры различают 4 степени чистоты влагалища: I степень чистоты – под микроскопом
- 58. Микроскопическая характеристика биоценоза влагалища (Кира Е.Ф.,1995)
- 59. Иммунолюминесцентные методы: позволяют определять антигены возбудителей в ходе люминесцентной микроскопии после обработки материала специфическими моноклональными антителами
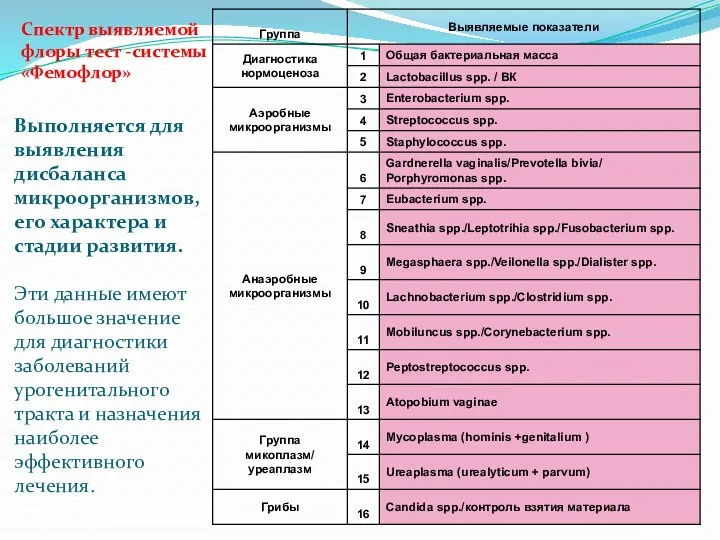
- 60. «Фемофлор» представляет собой современную методику исследования биоценоза урогенитального тракта у женщин. Методика основана на применении ПЦР
- 61. Выполняется для выявления дисбаланса микроорганизмов, его характера и стадии развития. Эти данные имеют большое значение для
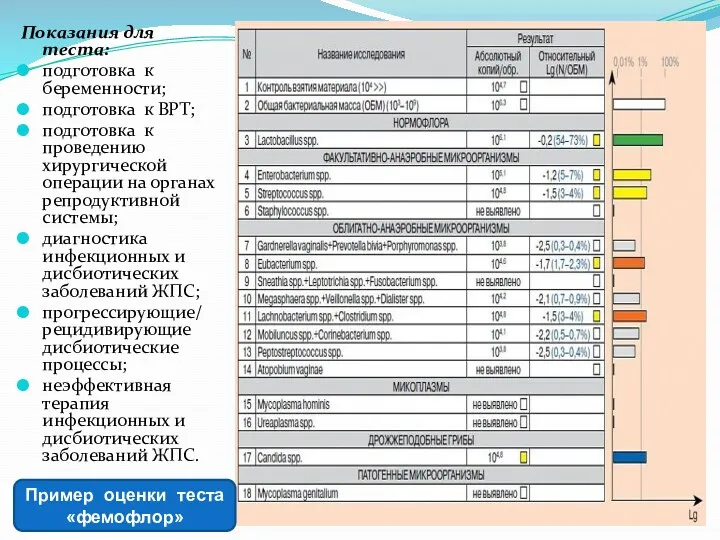
- 62. Показания для теста: подготовка к беременности; подготовка к ВРТ; подготовка к проведению хирургической операции на органах
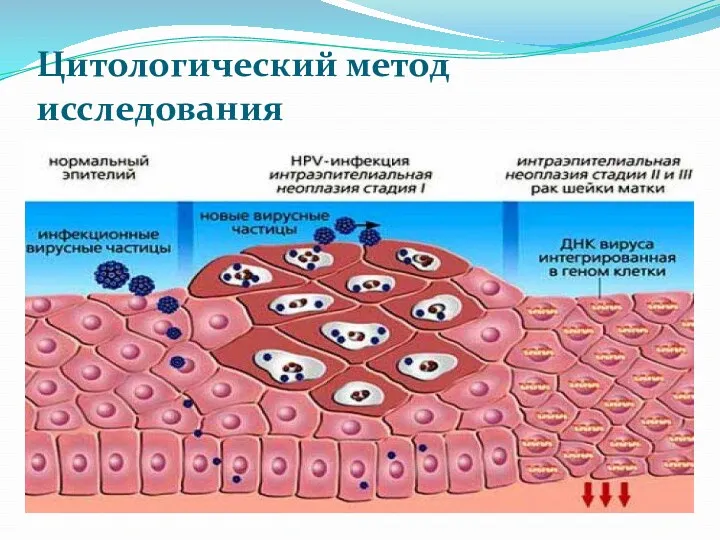
- 63. Цитологический метод исследования
- 64. Цитологическому исследованию подвергают клетки, полученные : из соскобов (отпечатков) эндо- и экзоцервикса; из пунктата объемных образований
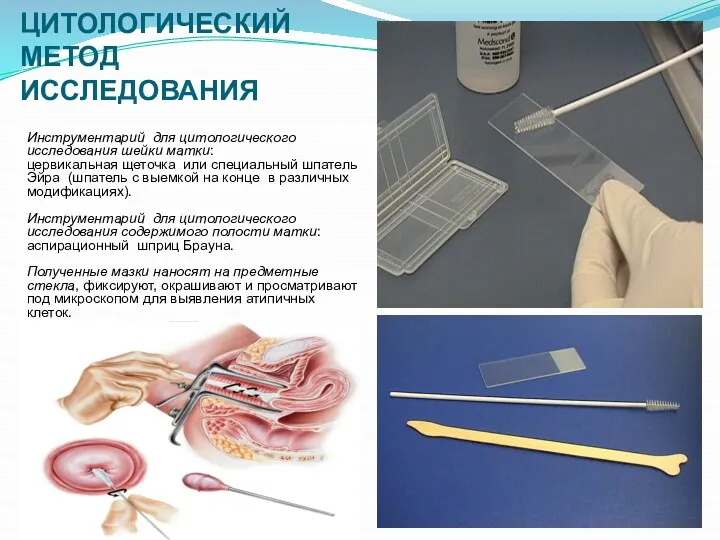
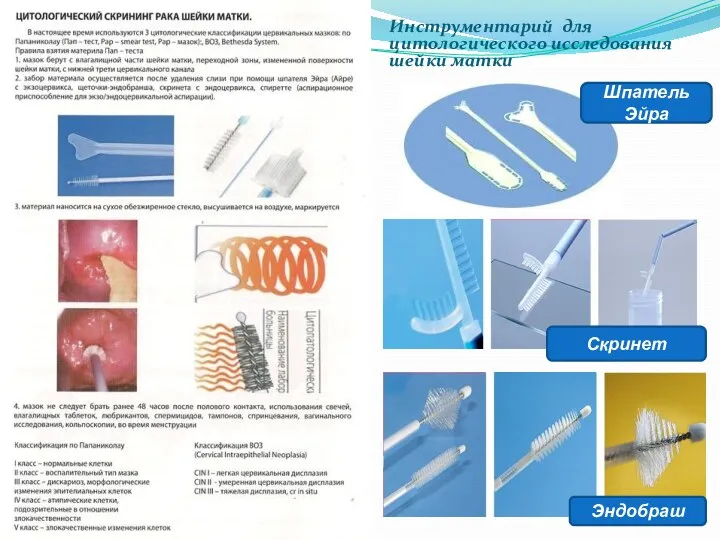
- 65. ЦИТОЛОГИЧЕСКИЙ МЕТОД ИССЛЕДОВАНИЯ Инструментарий для цитологического исследования шейки матки: цервикальная щеточка или специальный шпатель Эйра (шпатель
- 66. Инструментарий для цитологического исследования шейки матки Шпатель Эйра Скринет Эндобраш
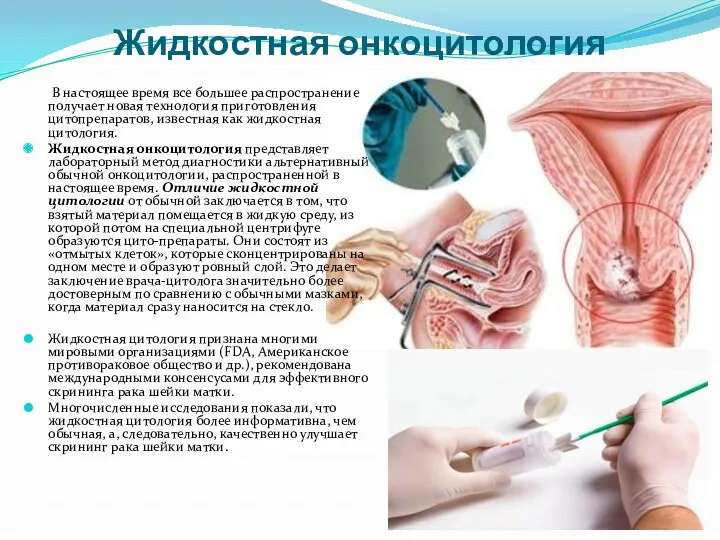
- 67. Жидкостная онкоцитология В настоящее время все большее распространение получает новая технология приготовления цитопрепаратов, известная как жидкостная
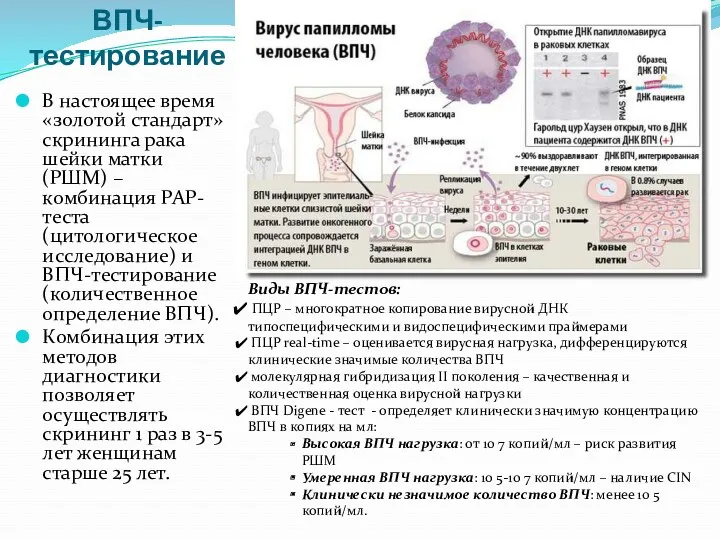
- 68. ВПЧ-тестирование В настоящее время «золотой стандарт» скрининга рака шейки матки (РШМ) – комбинация РАР-теста (цитологическое исследование)
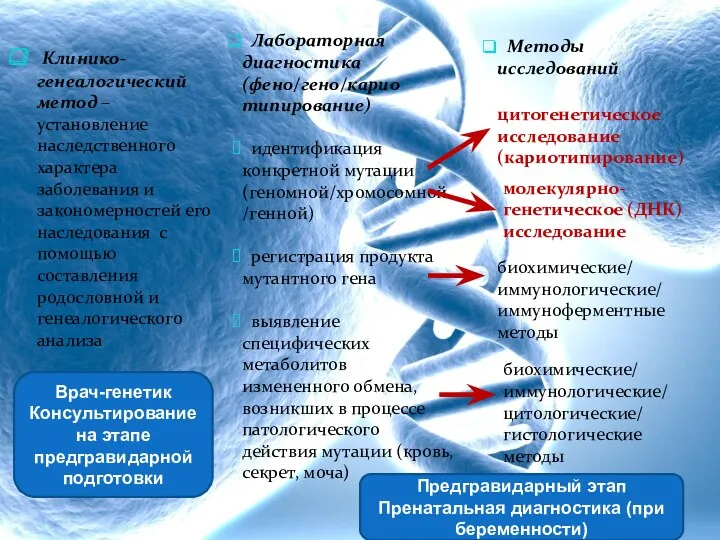
- 69. Генетические методы исследования Клинико-генеалогический метод Лабораторная диагностика: Цитогенетическое исследование Молекулярно-генетическое исследование
- 70. Клинико-генеалогический метод – установление наследственного характера заболевания и закономерностей его наследования с помощью составления родословной и
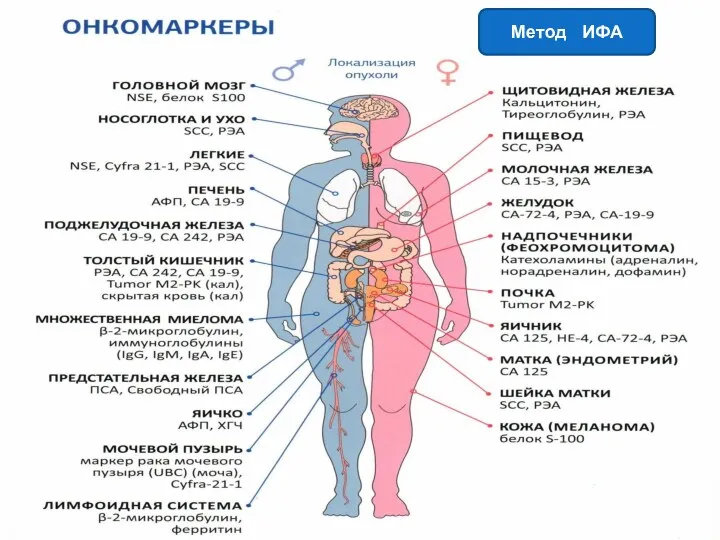
- 71. Определение опухолевых маркеров (ОПУХОЛЕСПЕЦИФИЧЕСКИЕ АНТИГЕНЫ) Клеточные маркеры: эстрогеновые рецепторы(ER) прогестероновые рецепторы (PgR) продукт онкогена – аналог
- 72. Метод ИФА
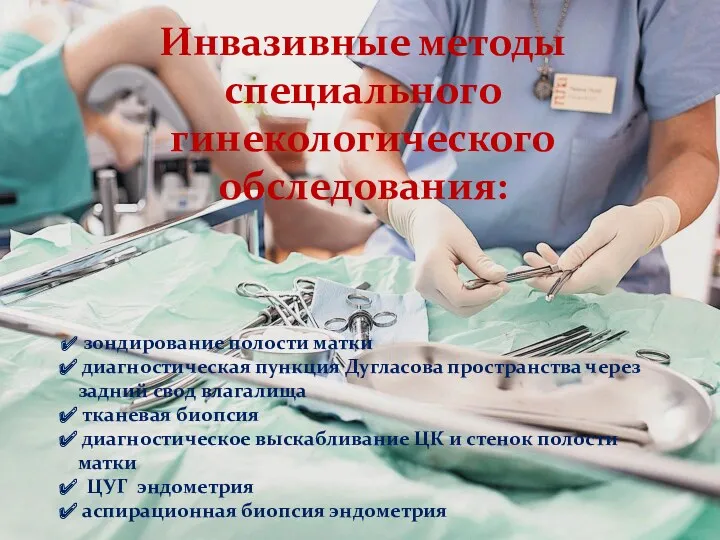
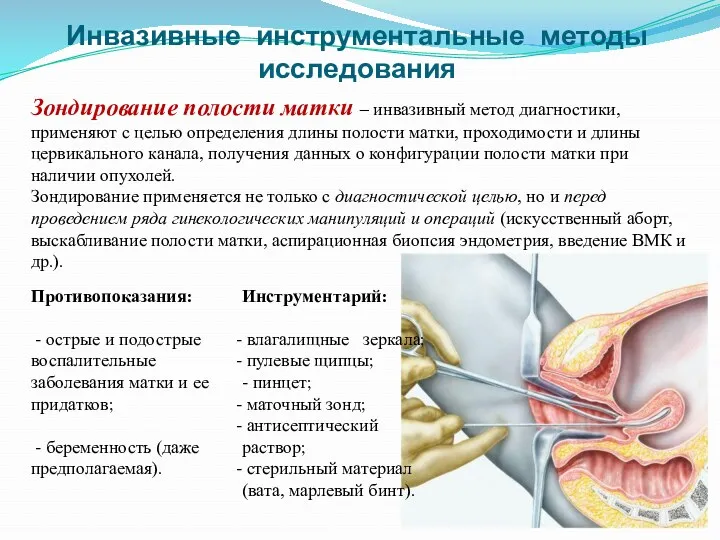
- 73. Инвазивные методы специального гинекологического обследования: зондирование полости матки диагностическая пункция Дугласова пространства через задний свод влагалища
- 74. Инвазивные инструментальные методы исследования Зондирование полости матки – инвазивный метод диагностики, применяют с целью определения длины
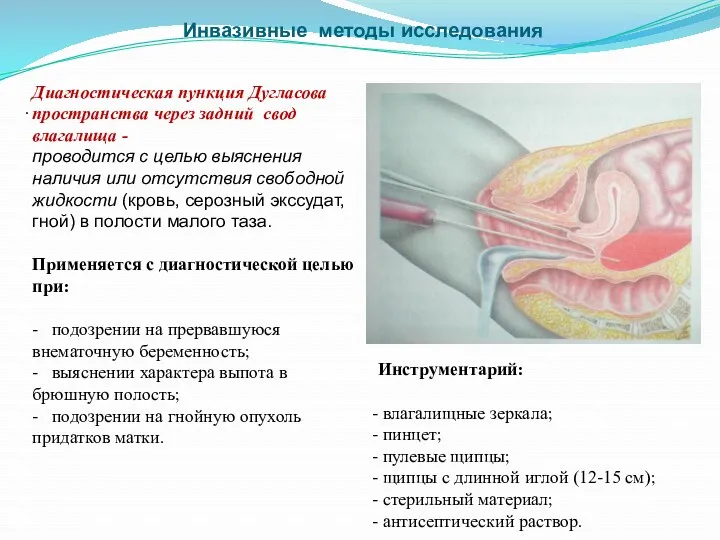
- 75. Инвазивные методы исследования Диагностическая пункция Дугласова пространства через задний свод влагалища - проводится с целью выяснения
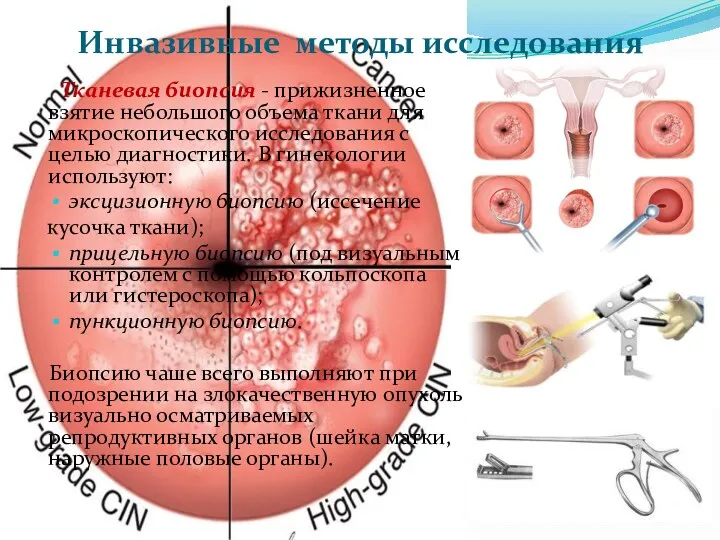
- 76. Инвазивные методы исследования Тканевая биопсия - прижизненное взятие небольшого объема ткани для микроскопического исследования с целью
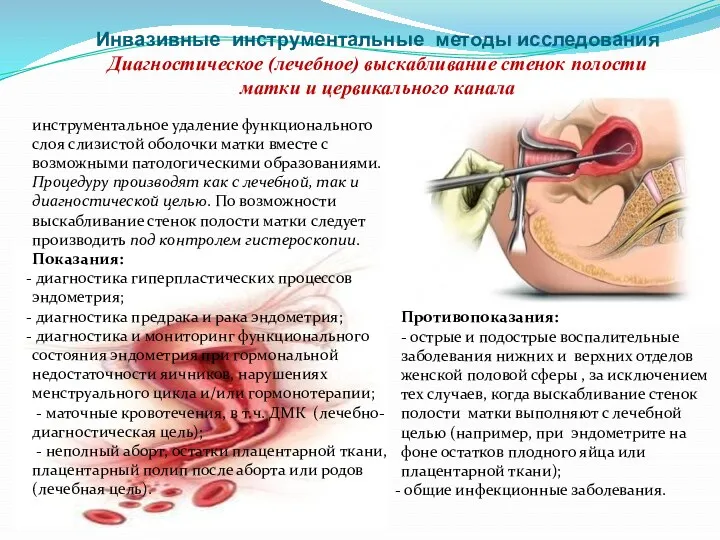
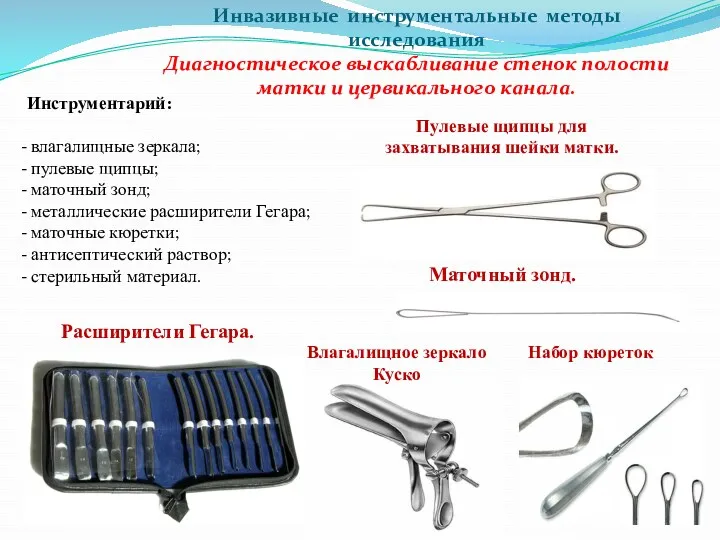
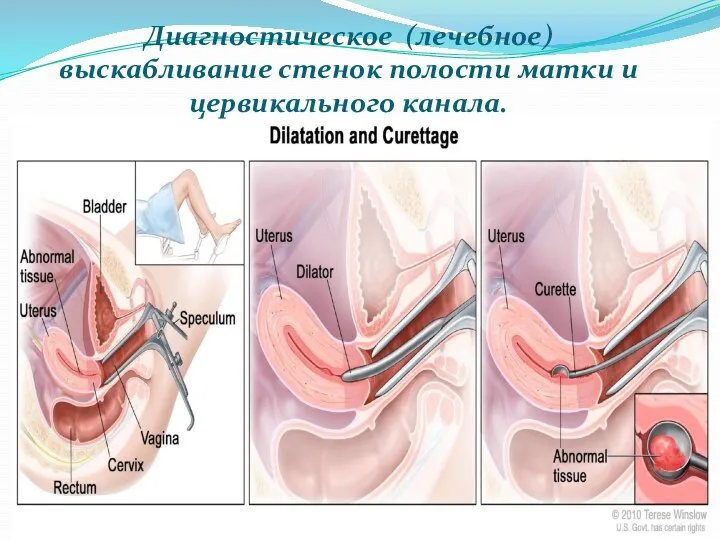
- 77. Инвазивные инструментальные методы исследования Диагностическое (лечебное) выскабливание стенок полости матки и цервикального канала инструментальное удаление функционального
- 78. Маточный зонд. Пулевые щипцы для захватывания шейки матки. Расширители Гегара. Набор кюреток Инструментарий: влагалищные зеркала; пулевые
- 79. Диагностическое (лечебное) выскабливание стенок полости матки и цервикального канала.
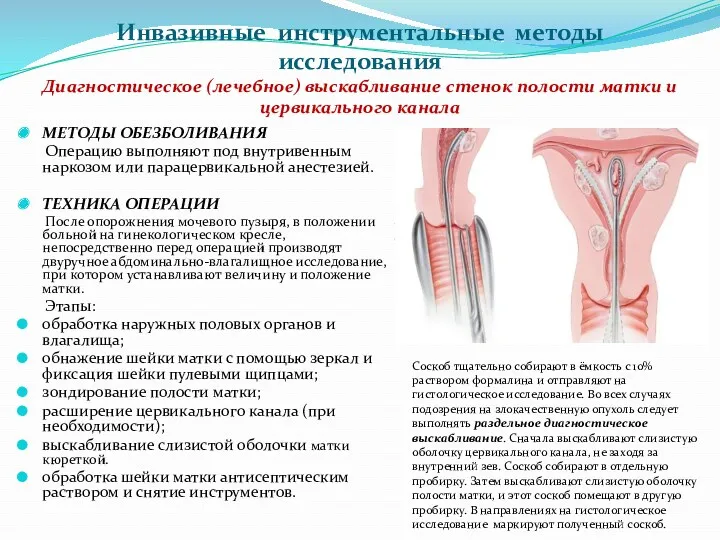
- 80. Инвазивные инструментальные методы исследования Диагностическое (лечебное) выскабливание стенок полости матки и цервикального канала МЕТОДЫ ОБЕЗБОЛИВАНИЯ Операцию
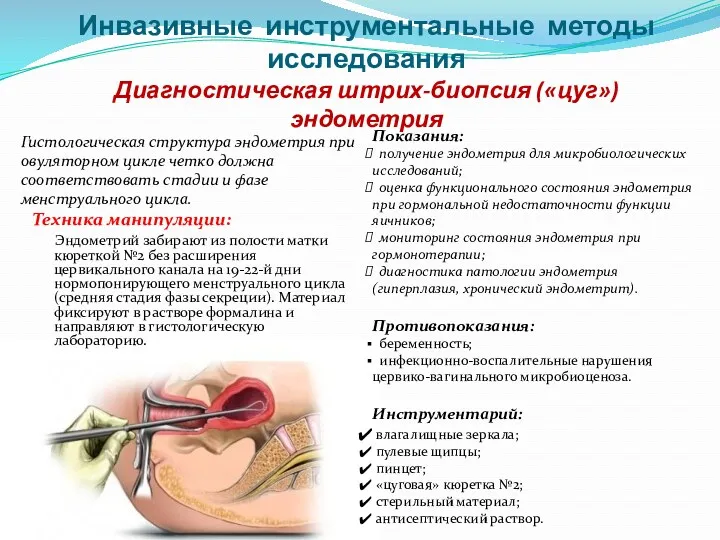
- 81. Инвазивные инструментальные методы исследования Диагностическая штрих-биопсия («цуг») эндометрия Техника манипуляции: Эндометрий забирают из полости матки кюреткой
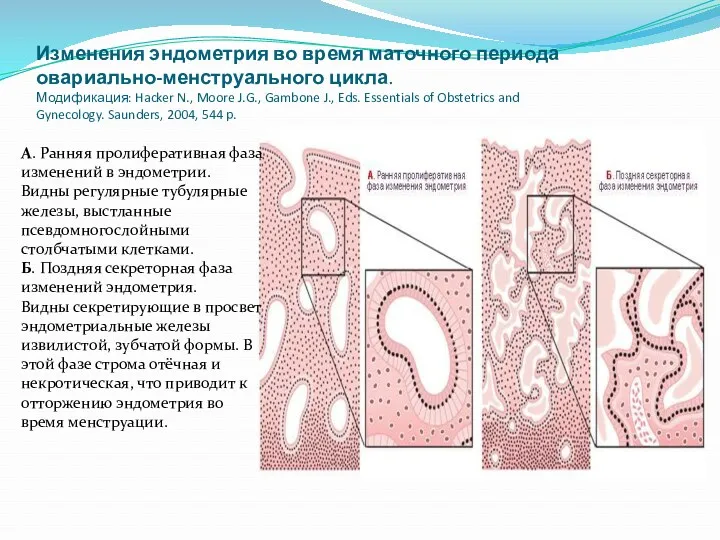
- 82. Изменения эндометрия во время маточного периода овариально-менструального цикла. Модификация: Hacker N., Moore J.G., Gambone J., Eds.
- 83. Инвазивные методы исследования Аспирационная биопсия Аспирационная биопсия выполняется для получения биологического материала (ткани) для гистологического исследования.
- 84. Инвазивные инструментальные методы исследования Аспирационная биопсия эндометрия Показания: скрининг гиперпластических процессов и рака эндометрия; получение эндометрия
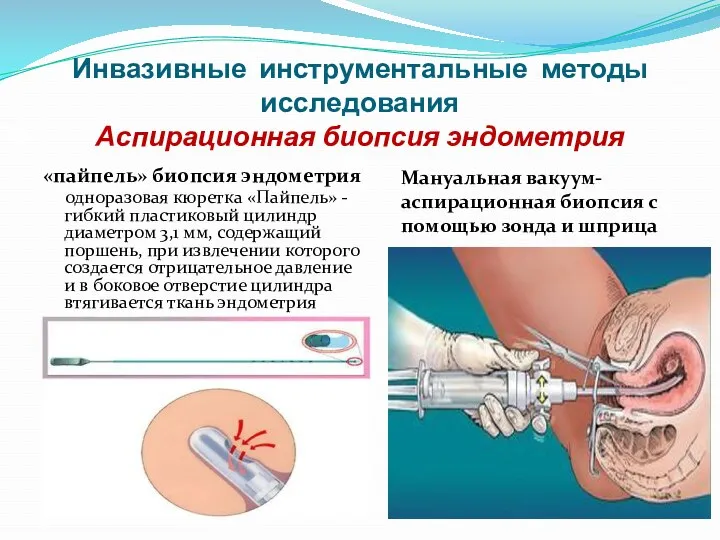
- 85. Инвазивные инструментальные методы исследования Аспирационная биопсия эндометрия «пайпель» биопсия эндометрия одноразовая кюретка «Пайпель» - гибкий пластиковый
- 87. Скачать презентацию






























 Частная психопатология
Частная психопатология Ятрогения. Классификация ятрогений
Ятрогения. Классификация ятрогений Drugs affecting water-salt metabolism. Diuretics
Drugs affecting water-salt metabolism. Diuretics Острая сердечная недостаточность у детей. Неотложная помощь
Острая сердечная недостаточность у детей. Неотложная помощь Выписка, хранение и пути введения лекарственных средств
Выписка, хранение и пути введения лекарственных средств Патология печени и желчного пузыря
Патология печени и желчного пузыря Экономические возможности жителей регионов в получении стоматологичекой помощи
Экономические возможности жителей регионов в получении стоматологичекой помощи Искусственные объекты и их внедрение
Искусственные объекты и их внедрение Первая медицинская помощь общие сведения, ее правовые аспекты
Первая медицинская помощь общие сведения, ее правовые аспекты Закриті механічні ушкодження (травми). Ушкодження та захворювання кінцівок. Синдром тривалого роздавлювання
Закриті механічні ушкодження (травми). Ушкодження та захворювання кінцівок. Синдром тривалого роздавлювання Ревматизм. Роль медсестры в лечении и профилактике
Ревматизм. Роль медсестры в лечении и профилактике Болезнь Лайма
Болезнь Лайма Переливание крови
Переливание крови Рефлекторно-сегментарный массаж
Рефлекторно-сегментарный массаж Жедел көмек дәрігерінің тәжірибесіндегі бронхолитикалық ем
Жедел көмек дәрігерінің тәжірибесіндегі бронхолитикалық ем Изменения личности при неврозах
Изменения личности при неврозах Самойлович Данила Самойлович (1744-1805)
Самойлович Данила Самойлович (1744-1805) Острая пневмония
Острая пневмония Сложные ситуации в терапии неонатальных тромбозов
Сложные ситуации в терапии неонатальных тромбозов Клинико-этиологические аспекты кишечных инфекций у новорожденных детей в условиях инфекционного стационара
Клинико-этиологические аспекты кишечных инфекций у новорожденных детей в условиях инфекционного стационара Поликлиникалық жағдайдағы асқорыту жүйесін эндоскопиялық тексеру әдістері
Поликлиникалық жағдайдағы асқорыту жүйесін эндоскопиялық тексеру әдістері Максимальне споживання кисню
Максимальне споживання кисню Европейские рекомендации по профилактике сердечно-сосудистых заболеваний в клинической практике
Европейские рекомендации по профилактике сердечно-сосудистых заболеваний в клинической практике Аппендэктомия. Острый аппендицит
Аппендэктомия. Острый аппендицит Особенности оказания сестринской помощи семье и пациенту с заболеваниеми сердечно-сосудистой системы
Особенности оказания сестринской помощи семье и пациенту с заболеваниеми сердечно-сосудистой системы Выбор и назначение антибиотиков в соответствии со свойствами идентифицированного микроорганизма - возбудителя инфекции
Выбор и назначение антибиотиков в соответствии со свойствами идентифицированного микроорганизма - возбудителя инфекции Ішек таякшаларының қоздырғыштары
Ішек таякшаларының қоздырғыштары Инсульт
Инсульт