Острые нарушения мозгового кровообращения. Гетерогенность ишемических инсультов. Патогенетические подтипы. Диагностика, лечение презентация
Содержание
- 3. Инсульт Определение Сосудистая катастрофа в головном мозге, приводящая к очаговой или глобальной дисфункции последнего. Быстрое развитие
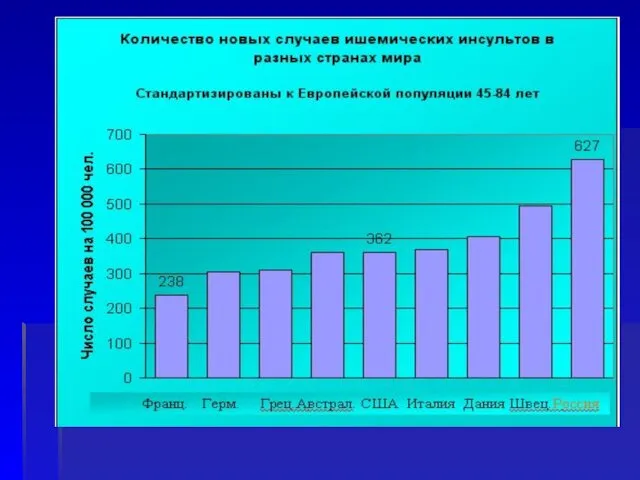
- 4. По данным Регистров В России ежегодно происходит 400-450 тыс. инсультов Летальность в острой стадии составляет 30-35%
- 5. По данным Регистров Около 10% пациентов, переживших инсульт, в резидуальной стадии заболевания полностью зависимы в повседневной
- 6. Классификация острых нарушений мозгового кровообращения 1.Преходящие нарушения мозгового кровообращения 1.1. Гипертонические кризы 1.2. Транзиторные ишемические атаки
- 7. Если эпизод, оцененный как новое острое нарушение мозгового кровообращения, произошел в период до 28 дня от
- 8. Факторы риска развития инсульта ВОЗРАСТ – ПОЖИЛОЙ И СТАРЧЕСКИЙ АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ АТЕРОСКЛЕРОЗ НАРУШЕНИЯ СЕРДЕЧНОГО РИТМА ТИА
- 9. ИШЕМИЧЕСКИЙ ИНСУЛЬТ
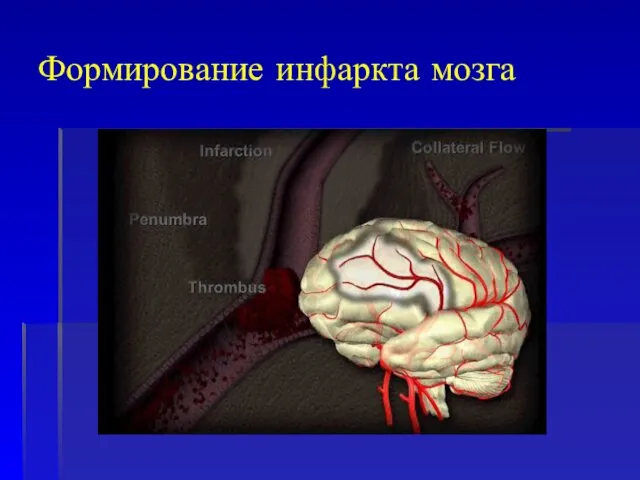
- 10. Формирование инфаркта мозга
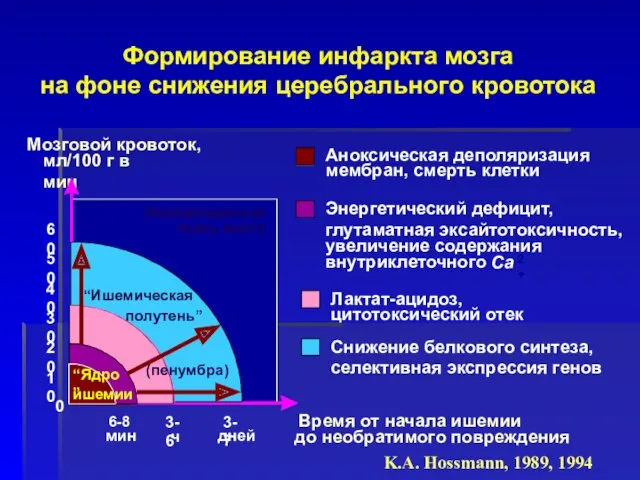
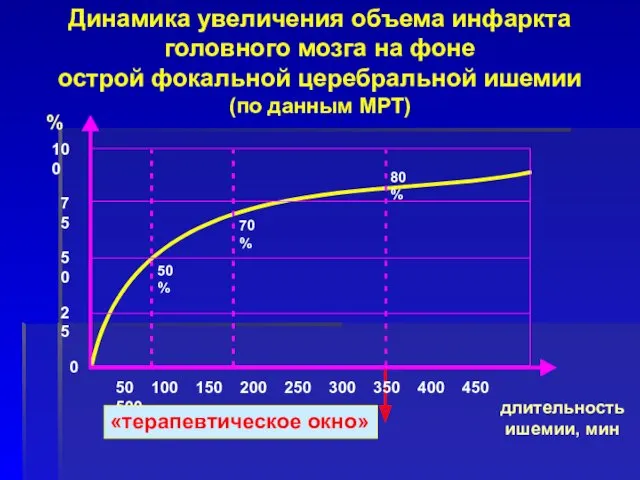
- 11. Время формирования инфаркта Формирование 50% инфаркта происходит в течение первых 90 мин с момента развития инсульта
- 12. Неповрежденная ткань мозга Аноксическая деполяризация мембран, смерть клетки Лактат-ацидоз, цитотоксический отек Снижение белкового синтеза, селективная экспрессия
- 13. 100 75 50 25 0 50 100 150 200 250 300 350 400 450 500 50%
- 14. Этапы биохимических нарушений при ишемии Снижение кровотока и содержания О2, образования циклических нуклеотидов и утилизации кислорода
- 15. Стадии ишемического инсульта 1 стадия - острый период инсульта до 21 дня. Свежий некроз формируется за
- 16. Стадии ишемического инсульта 2 стадия - ранний восстановительный период до 6 месяцев. Происходит паннекроз всех клеточных
- 17. Стадии ишемического инсульта 3 стадия - поздний восстановительный период от 6 до 12 месяцев. Развиваются глиальные
- 18. Периоды инсульта Стойкие остаточные явления Поздний восстановитель-ный период Ранний восстановитель-ный период Острый период Острейший период
- 20. Патогенетические подтипы ишемического инсульта 1. Атеротромботический инсульт (34%) 2. Кардиоэмболический инсульт (22%) 3. Гемодинамический инсульт (15%)
- 21. Критерии диагностики атеротромботического инсульта Начало – чаще прерывистое, ступенеобразное, с постепенным нарастанием симптоматики на протяжении часов
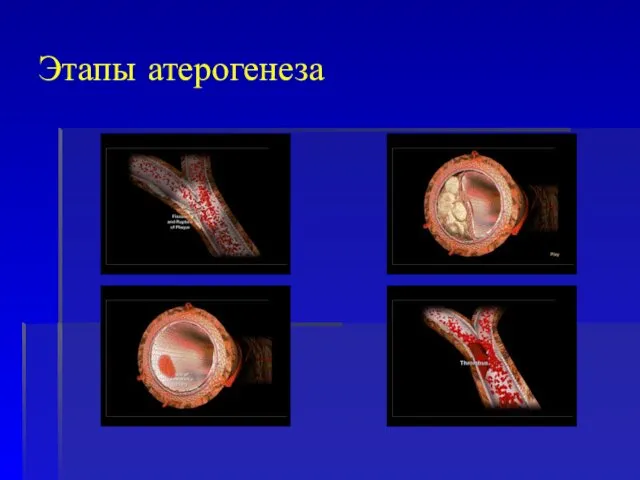
- 22. Этапы атерогенеза
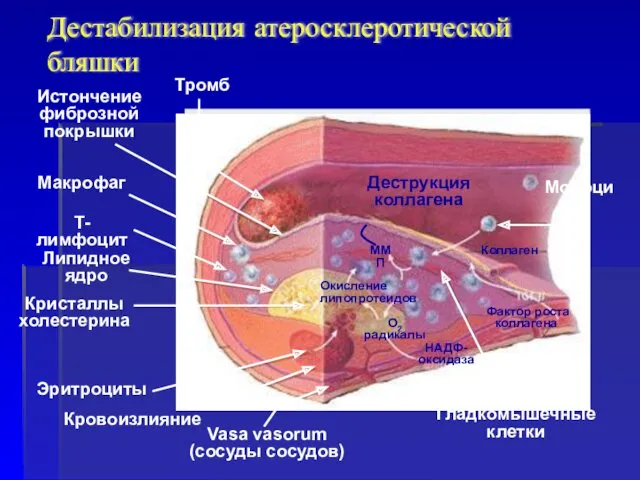
- 23. Дестабилизация атеросклеротической бляшки
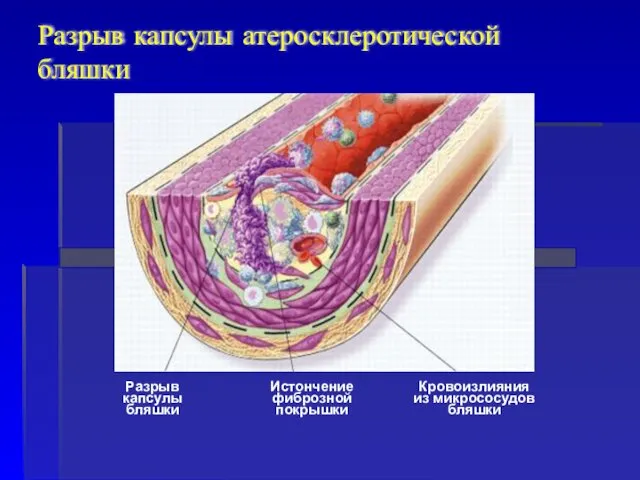
- 24. Истончение фиброзной покрышки Кровоизлияния из микрососудов бляшки Разрыв капсулы бляшки Разрыв капсулы атеросклеротической бляшки
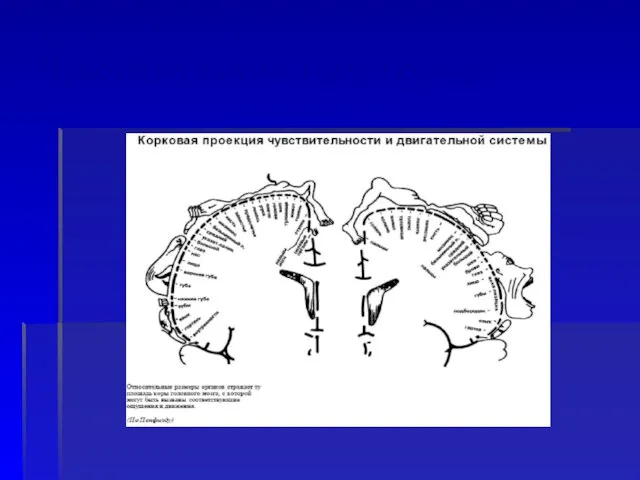
- 29. Чувствительный гомункулюс
- 33. Критерии диагностики кардиоэмболического инсульта Локализация – преимущественно зона васкуляризации СМА. Анамнестические указания и КТ признаки множественного
- 34. Этиология кардиоцеребральных эмболий (Sila 2003) Фибрилляция предсердий 45% Вентрикулярный тромбоз 20% (острый инфаркт миокарда, кардиомиопатия) Заболевания
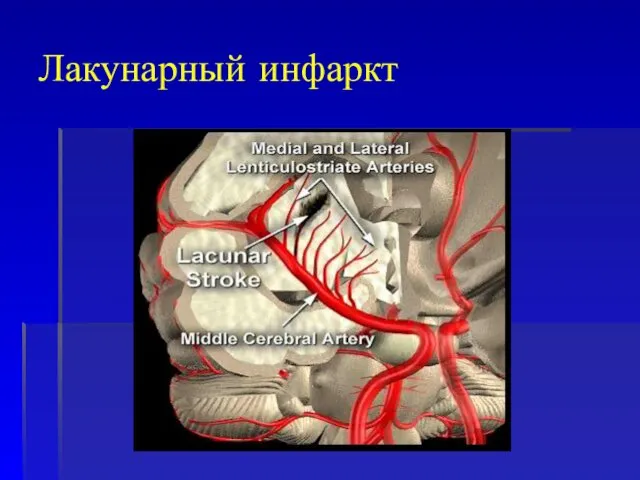
- 35. Лакунарный инфаркт
- 40. Критерии диагностики лакунарного инсульта Предшествующая артериальная гипертония. Начало чаще интерметтирующее, симптоматика нарастает в течение часов или
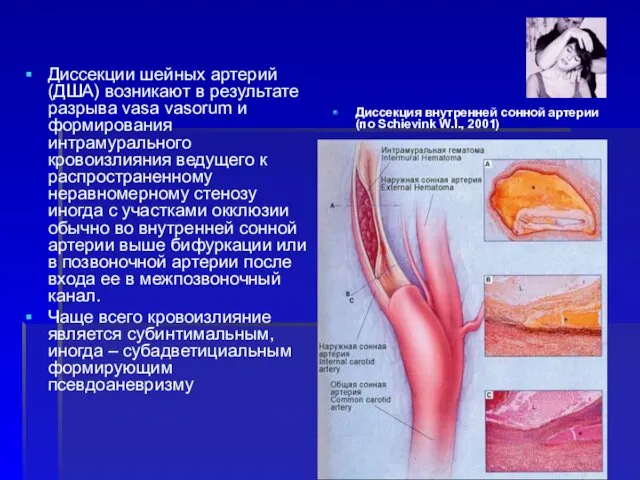
- 42. Диссекции шейных артерий (ДША) возникают в результате разрыва vasa vasorum и формирования интрамурального кровоизлияния ведущего к
- 43. Критерии диагностики гемодинамического инсульта Начало-внезапное или ступенеобразное как у активно действующего пациента, так и у находящегося
- 44. Критерии диагностики гемореологического инсульта Отсутствие какого-либо сосудистого заболевания установленной этиологии (атеросклероз, артериальная гипертония, васкулиты, васкулопатии, кардиальная,
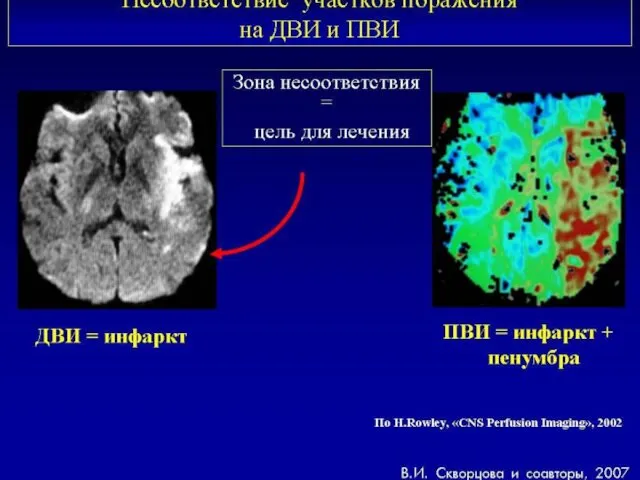
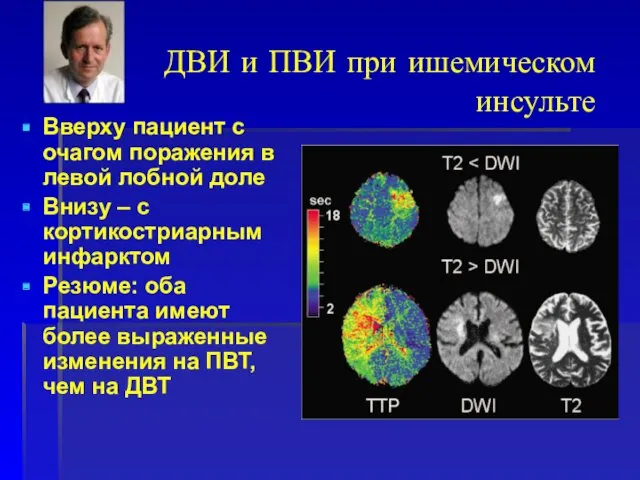
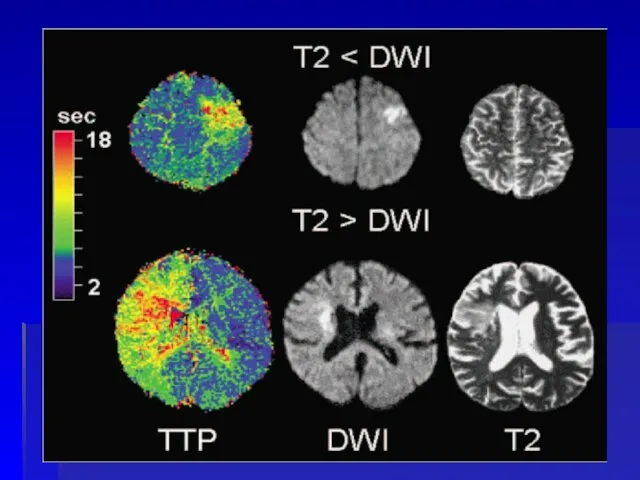
- 56. ДВИ и ПВИ при ишемическом инсульте Вверху пациент с очагом поражения в левой лобной доле Внизу
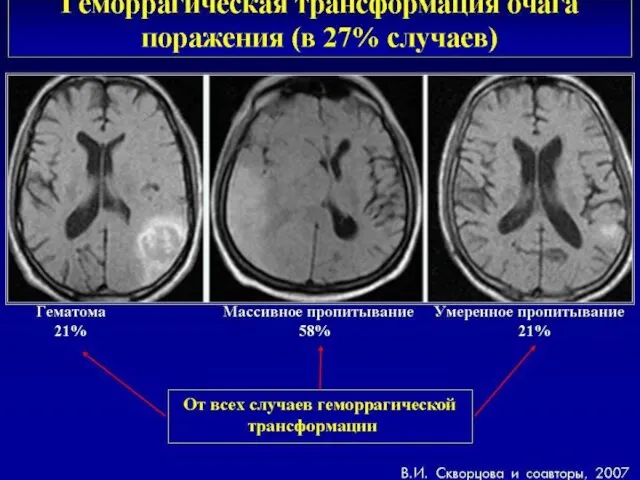
- 58. Геморрагический инсульт Летальность колеблется от 25% для лиц, не требующих ИВЛ До 70-80% у лиц, находящихся
- 59. Причины кровоизлияния в мозг Артериальная гипертония Анатомические факторы: изменения или пороки развития кровеносных сосудов мозга Амилоидная
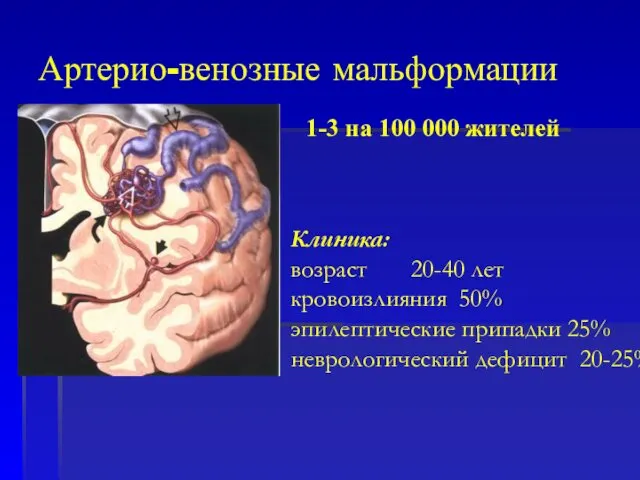
- 60. Артерио-венозные мальформации Порок развития сосудов представленный тремя основными компонентами: - приводящими артериями - клубком измененных сосудов
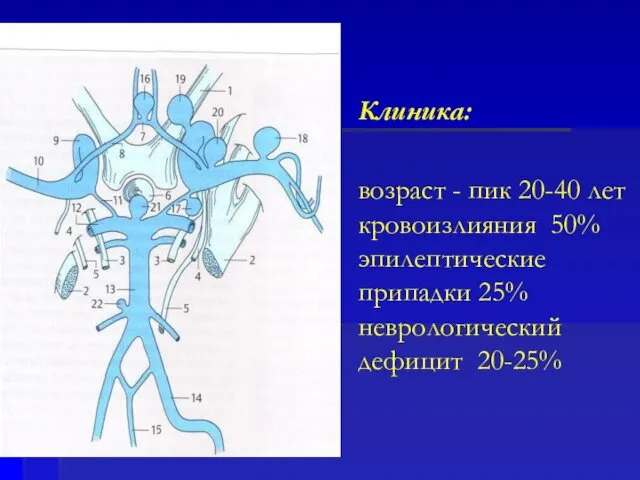
- 61. 1-3 на 100 000 жителей Клиника: возраст 20-40 лет кровоизлияния 50% эпилептические припадки 25% неврологический дефицит
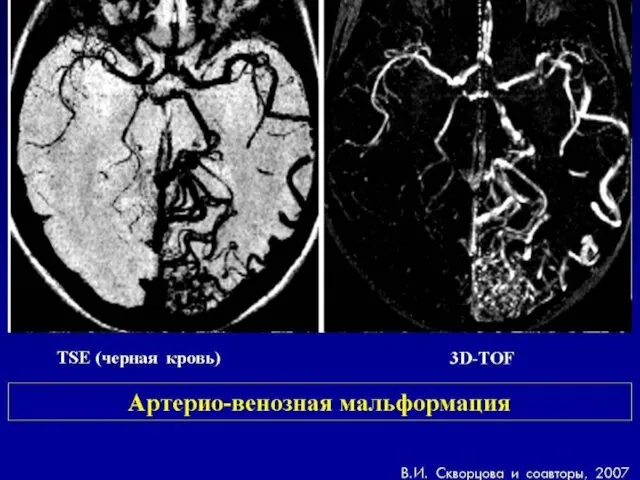
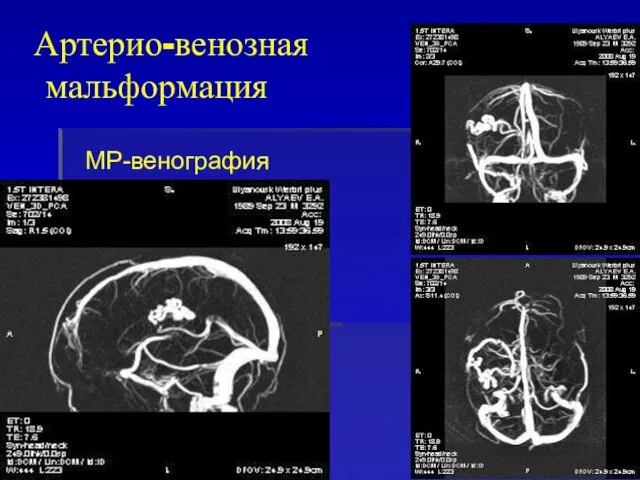
- 63. МР-венография Артерио-венозная мальформация
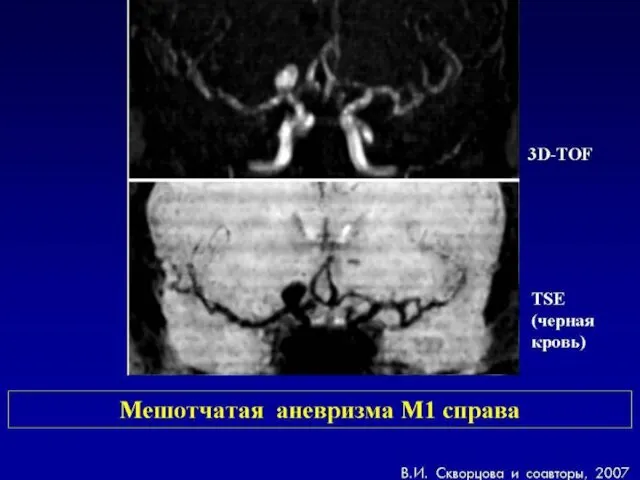
- 64. Аневризмы головного мозга – местное расширение просвета артерии вследствие изменений или повреждений ее стенок
- 65. Клиника: возраст - пик 20-40 лет кровоизлияния 50% эпилептические припадки 25% неврологический дефицит 20-25%
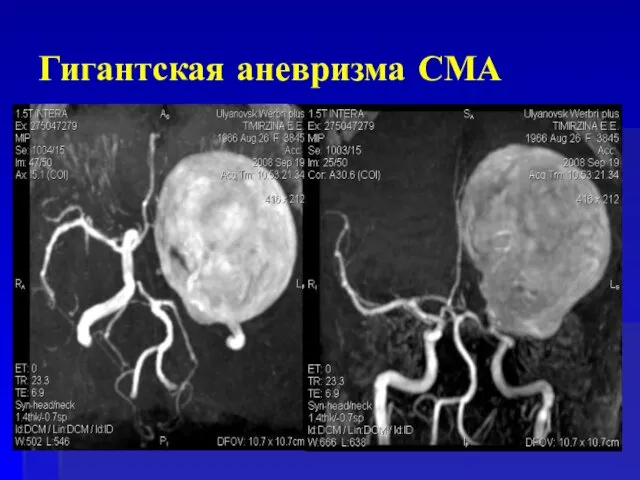
- 66. Гигантская аневризма СМА
- 68. Субарахноидальное кровоизлияние Диагностируется если: Есть типичная картина заболевания + один из ниже перечисленных признаков: Наличие свежего
- 69. Субарахноидальное кровоизлияние Кровь в сильвиевой борозде, между лобными долями, в базальной цистерне или в желудочках мозга,
- 70. Субарахноидальное кровоизлияние Наличие крови в цереброспинальной жидкости (>2000 эр./см3) и выявление аневризмы или артерио – венозной
- 71. Внутримозговое кровоизлияние Диагностируется если: Есть типичная картина заболевания + Диагноз подтвержден КТ или МРТ- исследованием или
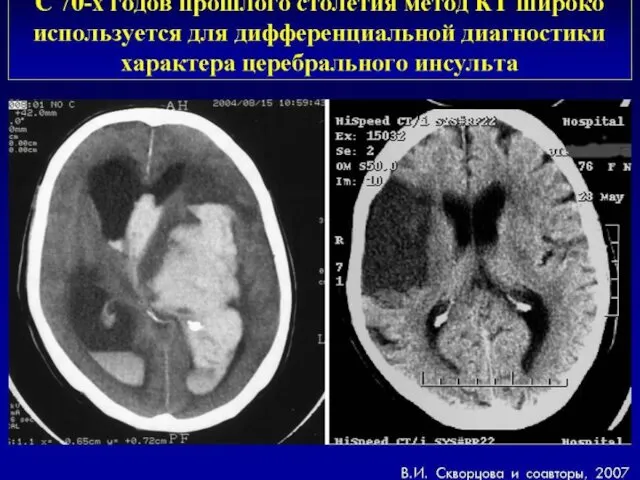
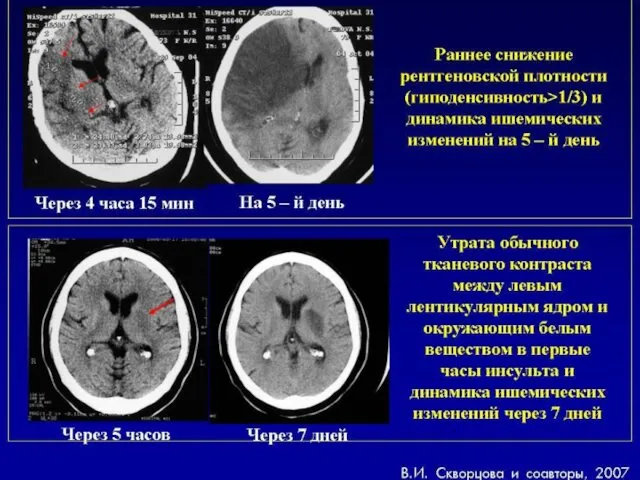
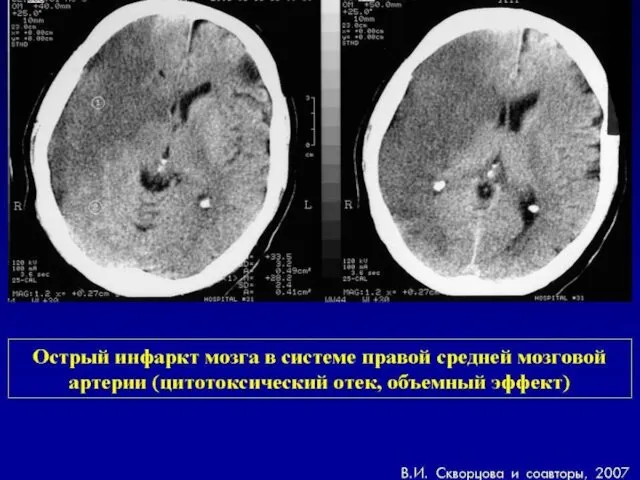
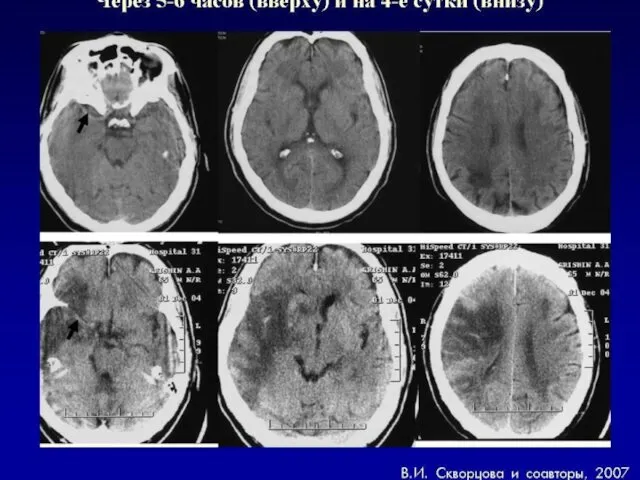
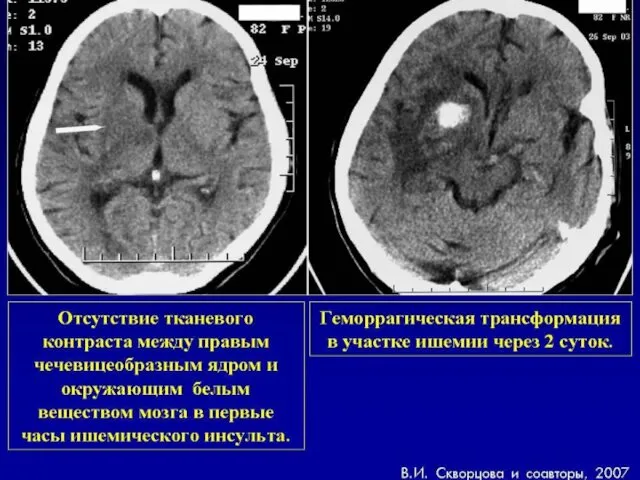
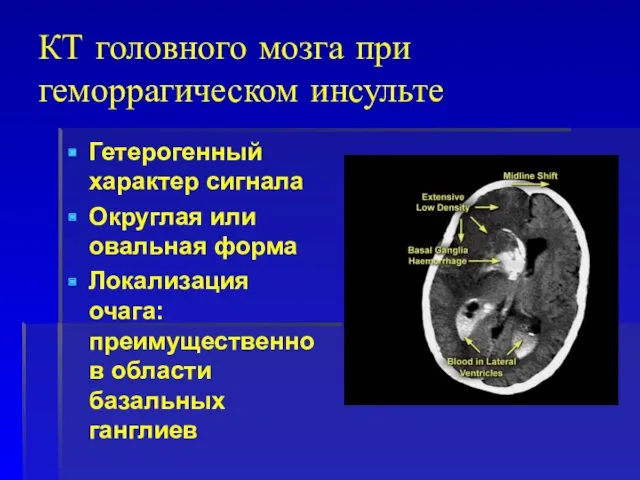
- 72. КТ головного мозга при геморрагическом инсульте Гетерогенный характер сигнала Округлая или овальная форма Локализация очага: преимущественно
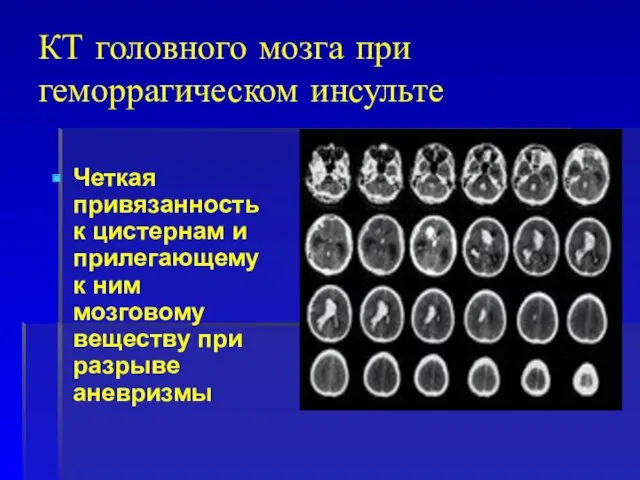
- 73. КТ головного мозга при геморрагическом инсульте Четкая привязанность к цистернам и прилегающему к ним мозговому веществу
- 75. Скачать презентацию












































 Катаракта. Симптомы катаракты
Катаракта. Симптомы катаракты Организация личной гигиены
Организация личной гигиены Рациональная организация труда и рабочих мест, их оборудование и оснащение
Рациональная организация труда и рабочих мест, их оборудование и оснащение Крапивинская районная больница. Приглашаем на работу
Крапивинская районная больница. Приглашаем на работу Эндокринная система
Эндокринная система Антибиотики
Антибиотики Первая медицинская помощь на занятиях физической культуры
Первая медицинская помощь на занятиях физической культуры Первая помощь при неотложных состояниях
Первая помощь при неотложных состояниях Патофизиология нервной системы
Патофизиология нервной системы Система крови. Гематология. Состав. Функции. Форменные элементы
Система крови. Гематология. Состав. Функции. Форменные элементы Индивидуальная гигиена полости рта
Индивидуальная гигиена полости рта Профессия медицинской сестры
Профессия медицинской сестры Новое рентгеновское оборудование в медицине
Новое рентгеновское оборудование в медицине Проблема ожирения
Проблема ожирения Сердечно-легочная реанимация
Сердечно-легочная реанимация Гомеостаз. Регуляция гомеостаза эндокринной системой. Взаимодействие эндокринной системы с иммунной и нервной системами
Гомеостаз. Регуляция гомеостаза эндокринной системой. Взаимодействие эндокринной системы с иммунной и нервной системами Роль физической культуры и спорта в профилактике заболеваний и укреплении здоровья
Роль физической культуры и спорта в профилактике заболеваний и укреплении здоровья Уровень, структура, динамика травматизма, региональные особенности. Причины травматизма. Профилактика травматизма
Уровень, структура, динамика травматизма, региональные особенности. Причины травматизма. Профилактика травматизма Депрессия как психическое заболевание
Депрессия как психическое заболевание Химиотерапия и химиопрофилактика инфекционных болезней
Химиотерапия и химиопрофилактика инфекционных болезней Акушериядағы зерттеу әдістері
Акушериядағы зерттеу әдістері Иммуномодуляторы для иммунокоррекции иммунного статуса человека
Иммуномодуляторы для иммунокоррекции иммунного статуса человека Общая морфофункциональная характеристика скелетной мускулатуры
Общая морфофункциональная характеристика скелетной мускулатуры Программа государственных гарантий бесплатного оказания гражданам медицинской помощи в РФ
Программа государственных гарантий бесплатного оказания гражданам медицинской помощи в РФ Евтаназія як головна проблема сучасної біотики
Евтаназія як головна проблема сучасної біотики Молекулярно-генетические методы диагностики
Молекулярно-генетические методы диагностики Послеродовые кровотечения
Послеродовые кровотечения Қабыну ауруларының асқынулары. Сепсис
Қабыну ауруларының асқынулары. Сепсис