Содержание
- 2. Причина обращения в учреждение ПМСП: Жалобы на: Увеличение лимфатических узлов шеи, в подмышечной впадине и паху,
- 3. Информация о пациенте (паспортные данные, антропометрические данные, t⁰ тела): Фамилия : Иванов Имя : Сергей Отчество
- 4. Какие заболевания сопровождаются подобными жалобами (включают основной симптом)? злокачественная хорошо дифференцированная лимфоцитарная лимфома; макроглобулинемия Вальденштрема; болезнь
- 5. Как провести детализацию жалоб (сформулируйте вопросы)? В течение какого времени у Вас увеличились лимфоузлы? Бывает ли
- 6. Ответьте на поставленные вопросы по детализации жалоб: Лимфоузлы увеличились с давних пор. Бывает чувство дискомфорта и
- 7. Подведите итоги расспроса больного (резюмируйте данные): Увеличение лимфатических узлов шеи, в подмышечной впадине и паху,лимфатические узлы
- 8. Данные осмотра, необходимые для постановки предварительного диагноза: ОБЩИЙ ОСМОТР. Общее состояние средней степени тяжести. Внешний вид
- 9. СИСТЕМА ОРГАНОВ ДЫХАНИЯ. Дыхание через нос свободное, отделяемого из носа и носовых кровотечений нет. Гортань недеформирована,
- 10. Какие лабораторные исследования необходимы для дифференциальной диагностики и постановки заключительного клинического диагноза? 1. Общий анализ крови
- 11. Напишите результаты лабораторных исследований данного пациента: 1. Общий анализ крови Эритроциты 4,0х1012 Гемоглобин 125 г/л ЦП
- 12. Какие инструментальные исследования необходимы для дифференциальной диагностики и постановки заключительного клинического диагноза? Обзорная флюрография (увеличение лимфоузлов
- 13. Напишите результаты инструментальных исследований данного пациента: ЭКГ Ритм синусовый правильный, синусовая тахикардия. ЭОС не смещена. Изменения
- 14. Обоснуйте диагноз данного пациента с учетом полученных данных: КЛИНИЧЕСКИЙ ДИАГНОЗ Хронический лимфолейкоз, типичное течение, развернутая стадия.
- 15. Дайте рекомендации по лечению данного пациента: ПЛАН ЛЕЧЕНИЯ 1.Режим палатный 2.Диета антианемическая 3. Мультифит-М по 1
- 17. Скачать презентацию
 Артрология – наука о соединении костей
Артрология – наука о соединении костей Периферическая импульсная электротерапия. Диадинамотерапия
Периферическая импульсная электротерапия. Диадинамотерапия Ювенильный идиопатический артрит
Ювенильный идиопатический артрит Личная гигиена и здоровье
Личная гигиена и здоровье Написание учебной истории болезни
Написание учебной истории болезни Белки, жиры, углеводы
Белки, жиры, углеводы Физические основы электрокардиографии
Физические основы электрокардиографии Космонавтлар узақ қәрәлгә каинатқа учқанда уларниң маслишиш қабилийитини ашуридиған соя асасида тәярланған мәхсус таамларни
Космонавтлар узақ қәрәлгә каинатқа учқанда уларниң маслишиш қабилийитини ашуридиған соя асасида тәярланған мәхсус таамларни Современные методы лечения геморроя
Современные методы лечения геморроя Первая медицинская помощь при кровотечениях и травмах. Использование подручных средств
Первая медицинская помощь при кровотечениях и травмах. Использование подручных средств Балалардағы май алмасудың ерекшеліктері. Май алмасуының бұзылуының семиотикасы
Балалардағы май алмасудың ерекшеліктері. Май алмасуының бұзылуының семиотикасы Содержание макро- и микроэлементов в рационе питания детей
Содержание макро- и микроэлементов в рационе питания детей Бехтерев Владимир Михайлович
Бехтерев Владимир Михайлович WELLNESS - тестирование. Весы с жироанализатором
WELLNESS - тестирование. Весы с жироанализатором Операции на органах брюшной полости. Ревизия брюшной полости. Аппендэктомия. Операции на желудке, резекция желудка
Операции на органах брюшной полости. Ревизия брюшной полости. Аппендэктомия. Операции на желудке, резекция желудка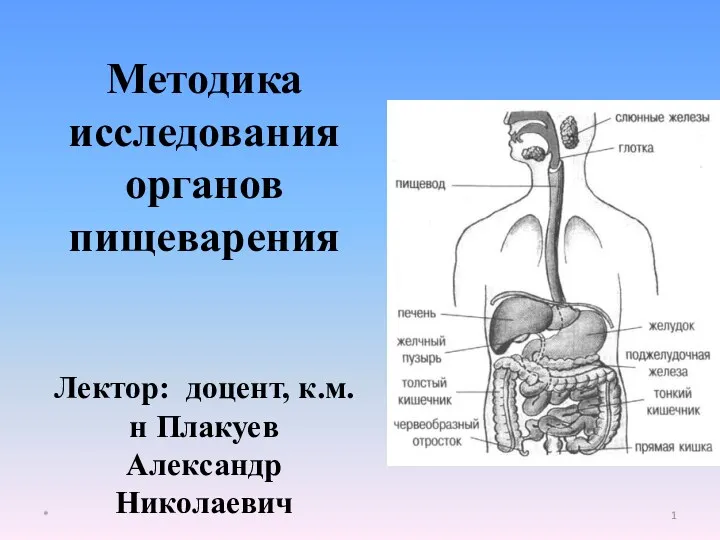 Методика исследования органов пищеварения
Методика исследования органов пищеварения Особые формы плече-лопаточного периартрита
Особые формы плече-лопаточного периартрита Патология терморегуляции. Гипертермия и лихорадка
Патология терморегуляции. Гипертермия и лихорадка Дифференциально-диагностические признаки некариозных поражений зубов у детей, профилактика и методы лечения
Дифференциально-диагностические признаки некариозных поражений зубов у детей, профилактика и методы лечения Острые воспалительные заболевания матки и придатков как причина развития клиники острого живота в гинекологии
Острые воспалительные заболевания матки и придатков как причина развития клиники острого живота в гинекологии Неврологиядағы диагностика
Неврологиядағы диагностика Жара - враг для пожилых людей
Жара - враг для пожилых людей Моделирование овала лица
Моделирование овала лица Құтыру
Құтыру Іш сүзегі
Іш сүзегі Лікарські речовини, які діють на Н-холінорецептори (гангліонарні засоби)
Лікарські речовини, які діють на Н-холінорецептори (гангліонарні засоби) Гимнастика для глаз
Гимнастика для глаз Физическое развитие
Физическое развитие