Содержание
- 2. Расстройства кровообращения: гиперемии, кровотечения, кровоизлияния
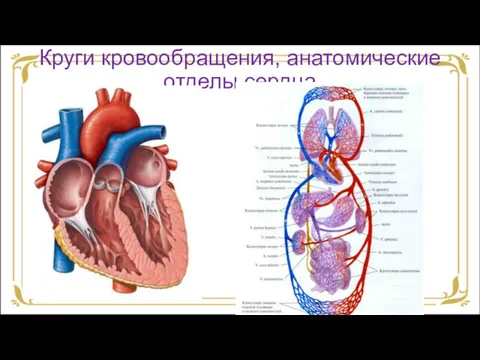
- 3. Круги кровообращения, анатомические отделы сердца
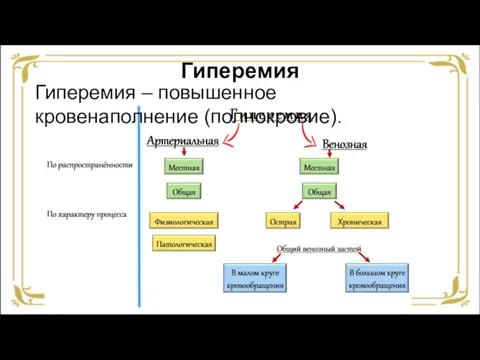
- 4. Гиперемия Гиперемия – повышенное кровенаполнение (полнокровие).
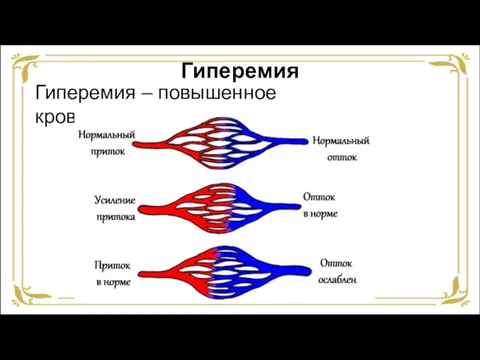
- 5. Гиперемия Гиперемия – повышенное кровенаполнение (полнокровие).
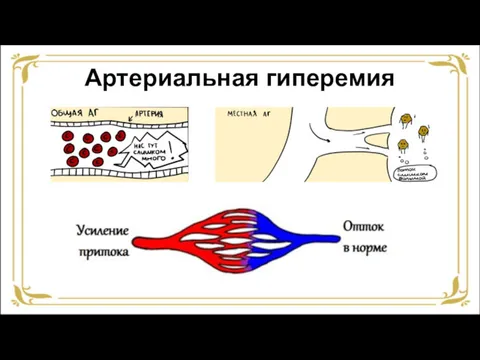
- 6. Артериальная гиперемия
- 7. Артериальная гиперемия Виды Физиологическая Патологическая Виды патологической: Ангионевротическая Вакатная Воспалительная Гиперемия на почве артериовенозного шунта Коллатеральная
- 8. Артериальная гиперемия Физиологическая Возникает: -при действии адекватных доз физических и химических факторов -при чувстве стыда и
- 9. Артериальная гиперемия Патологическая Ангионевротическая Ангионевротическая гиперемия наблюдается при вазомоторных расстройствах, обусловленных раздражением сосудорасширяющих нервов или их
- 10. Артериальная гиперемия Патологическая Вакатная и воспалительная Вакатная гиперемия развивается при уменьшении барометрического давления. Пример: гиперемия кожи
- 11. Артериальная гиперемия Патологическая Гиперемия на почве артериовенозного шунта Гиперемия на почве артериовенозного шунта возникает в тех
- 12. Артериальная гиперемия Патологическая Коллатеральная Коллатеральная гиперемия возникает в условиях закрытия магистральной артерии (атеросклеротической бляшкой, тромбом), и
- 13. Артериальная гиперемия Патологическая Постанемическая Постанемическая гиперемия возникает в тех случаях, когда фактор, ведущий к сдавлению артерии
- 14. Венозная гиперемия Венозная гиперемия-повышение кровенаполнения органа или ткани в связи с уменьшением оттока крови. По распространённости
- 15. Венозная гиперемия Местная Местное венозное полнокровие развивается при нарушении оттока венозной крови от органа или части
- 16. Венозная гиперемия Местная Исход: процесс обратимый, если причина своевременно устранена. Значение: отрицательное, поскольку в органах развиваются
- 17. Венозная гиперемия Общая Общее венозное полнокровие является клинико-морфологическим проявлением сердечной или лёгочно-сердечной недостаточности Сущность : перераспределение
- 18. Венозная гиперемия Общая Острая Острое общее венозное полнокровие является проявлением синдрома острой сердечной недостаточности и гипоксии.
- 19. Венозная гиперемия Хроническая общая Хроническое общее венозное полнокровие развивается при синдроме хронической сердечно-сосудистой или лёгочно-сердечной недостаточности.
- 20. Венозная гиперемия Хроническое общее Клиника Отёчная жидкость называется транссудат. В серозных полостях находят избыточное скопление жидкости,
- 21. Венозный застой в малом круге кровообращения В лёгких при длительном венозном застое развивается бурое уплотнение лёгких.
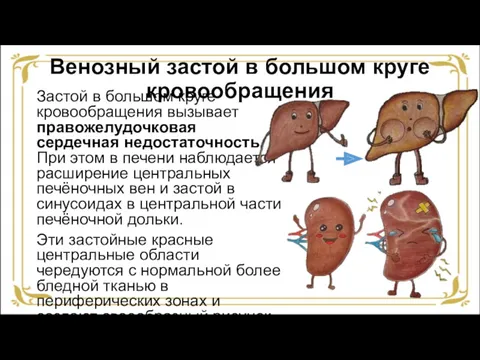
- 22. Венозный застой в большом круге кровообращения Застой в большом круге кровообращения вызывает правожелудочковая сердечная недостаточность. При
- 23. Малокровие Различают местное и общее малокровие Общее малокровие (анемия) связано с недостаточным содержанием эритроцитов и гемоглобина.
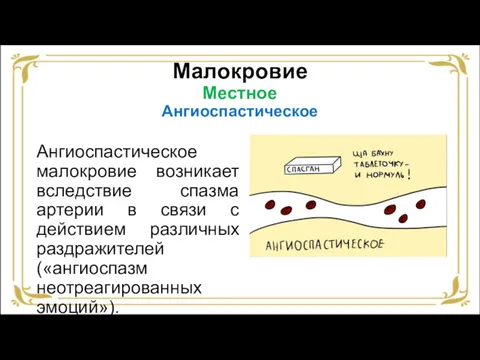
- 24. Малокровие Местное Ангиоспастическое Ангиоспастическое малокровие возникает вследствие спазма артерии в связи с действием различных раздражителей («ангиоспазм
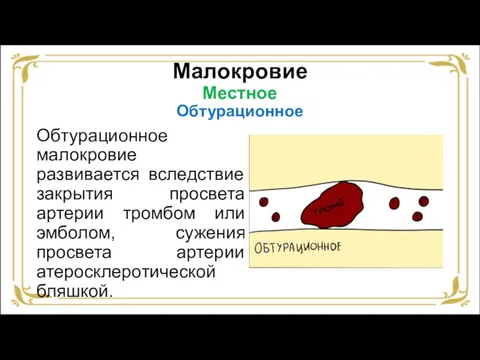
- 25. Малокровие Местное Обтурационное Обтурационное малокровие развивается вследствие закрытия просвета артерии тромбом или эмболом, сужения просвета артерии
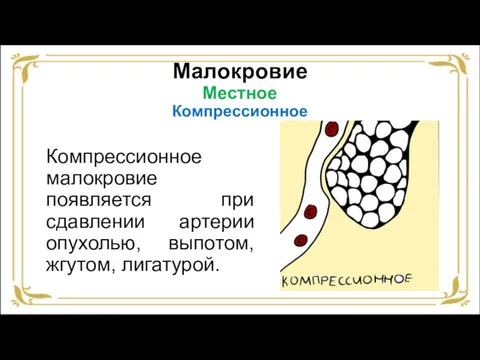
- 26. Малокровие Местное Компрессионное Компрессионное малокровие появляется при сдавлении артерии опухолью, выпотом, жгутом, лигатурой.
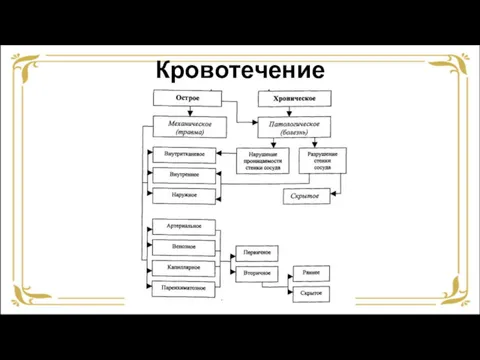
- 27. Кровотечение Кровотечение (геморрагия) – выход крови из просвета сосуда или полости сердца в окружающую среду или
- 28. Кровотечение
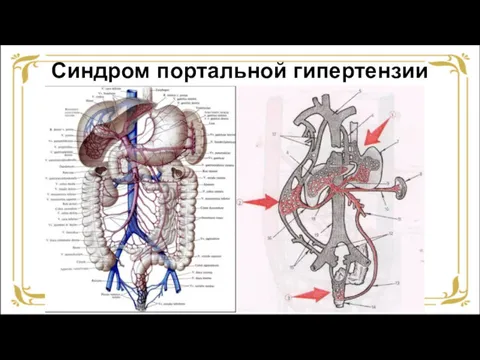
- 29. Синдром портальной гипертензии
- 30. Синдром портальной гипертензии Причины: Цирроз печени Сердечный фиброз печени (застойная индурация на фоне хронического венозного застоя
- 31. Синдром портальной гипертензии Клиника: Асцит Спленомегалия Внепечёноное расширение порто-кавальных и кава-кавальных анастомозов.
- 32. Расстройства кровообращения: тромбоз, эмболия, инфаркт, шок, ДВС-синдром
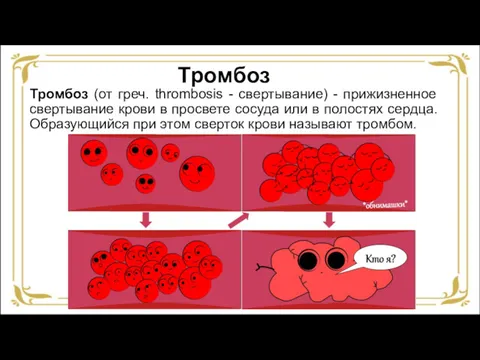
- 33. Тромбоз Тромбоз (от греч. thrombosis - свертывание) - прижизненное свертывание крови в просвете сосуда или в
- 34. Тромб Тромб состоит из рыхло или компактно расположенных нитей фибрина, в которых в различном соотношении присутствуют
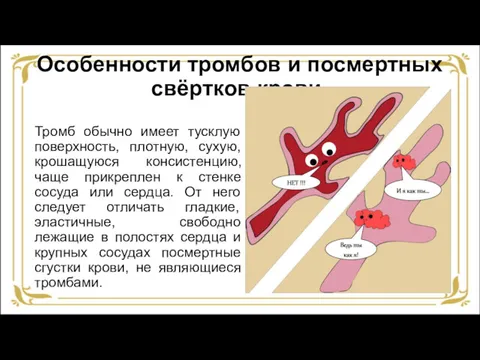
- 35. Особенности тромбов и посмертных свёртков крови
- 36. Особенности тромбов и посмертных свёртков крови Тромб обычно имеет тусклую поверхность, плотную, сухую, крошащуюся консистенцию, чаще
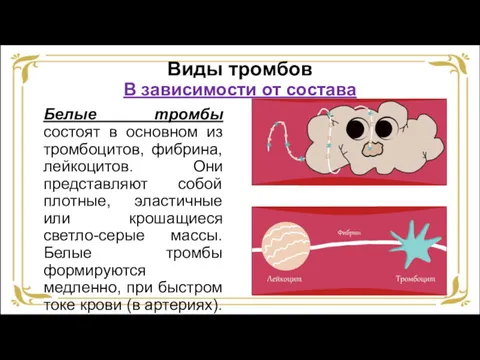
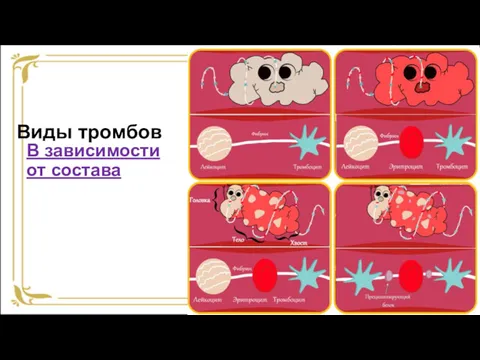
- 37. Виды тромбов В зависимости от состава Белые тромбы состоят в основном из тромбоцитов, фибрина, лейкоцитов. Они
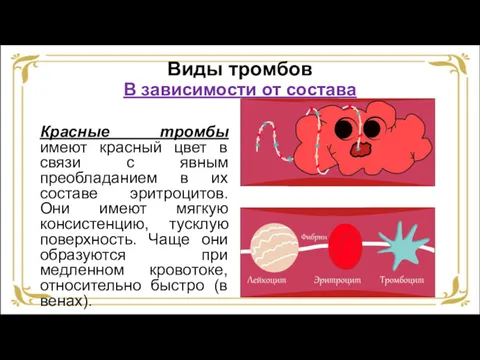
- 38. Виды тромбов В зависимости от состава Красные тромбы имеют красный цвет в связи с явным преобладанием
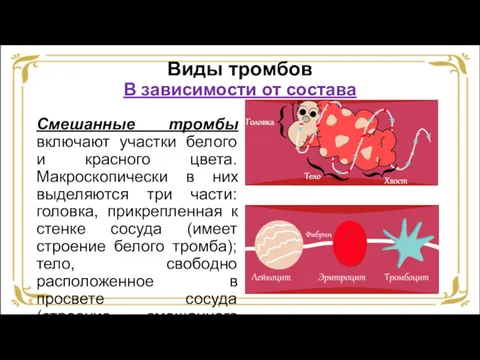
- 39. Виды тромбов В зависимости от состава Смешанные тромбы включают участки белого и красного цвета. Макроскопически в
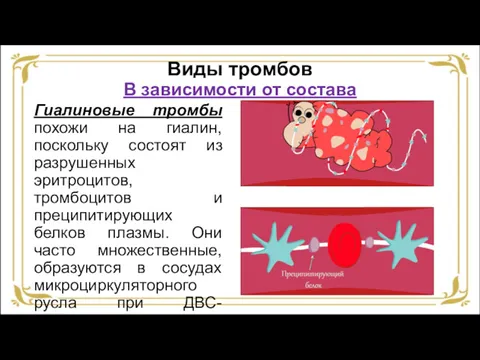
- 40. Виды тромбов В зависимости от состава Гиалиновые тромбы похожи на гиалин, поскольку состоят из разрушенных эритроцитов,
- 41. Виды тромбов По отношению к просвету сосуда или полостям сердца Они могут формироваться в любом участке
- 42. Виды тромбов В зависимости от состава
- 43. Виды тромбов По отношению к просвету сосуда или полостям сердца Они могут формироваться в любом участке
- 44. Исходы тромбозов
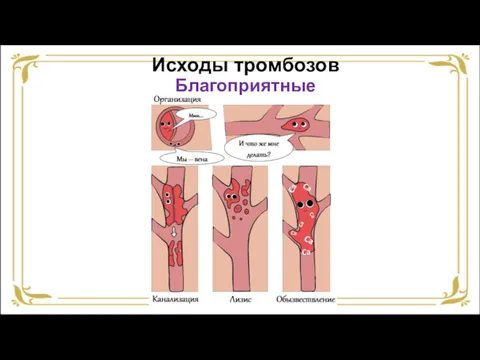
- 45. Исходы тромбозов Благоприятные
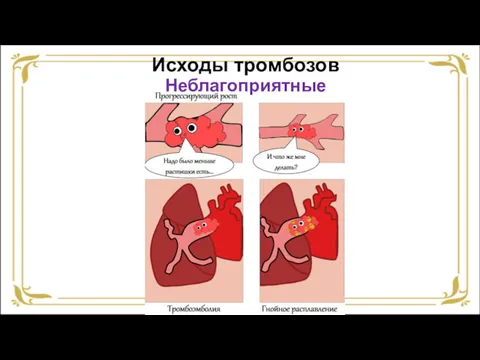
- 46. Исходы тромбозов Неблагоприятные
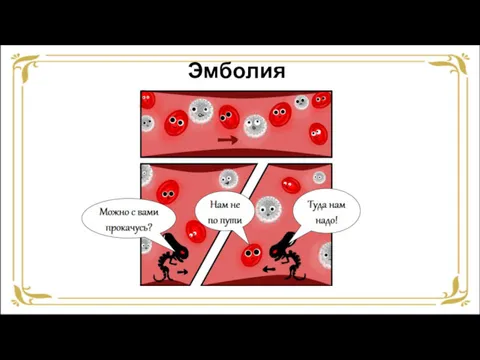
- 47. Эмболия Эмболия – перенос током крови или лимфы тел (эмболов), не встречающихся в нормальных условиях. Как
- 48. Эмболия
- 49. Эмболия Виды эмболов В зависимости от природы эмболов различают следующие виды эмболии: Жировую; Воздушную; Газовую; Тканевую
- 50. Эмболия Последствия тромбоэмболий Большое клиническое значение имеет тромбоэмболия лёгочной артерии (ТЭЛА). Источником ТЭЛА чаще бывают тромбы
- 51. Эмболия Последствия тромбоэмболий Источником тромбоэмболии артерий большого круга кровообращения в большинстве случаев являются тромбы на створках
- 52. Эмболия Исходы клеточной эмболии Тканевая (клеточная) эмболия лежит в основе развития метастазов злокачественных опухолей. В общем
- 53. Эмболия Исходы микробной Микробная эмболия имеет место, когда циркулирующие в крови колонии бактерий, грибы, простейшие или
- 54. Эмболия Воздушная и газовая эмболия
- 55. Эмболия Воздушная и газовая эмболия
- 56. Эмболия Эмболия инородными телами К эмболии инородными телами относят также эмболию известью и кристаллами холестерина из
- 57. Инфаркт Сосудистый некроз связан с абсолютной или относительной недостаточностью циркуляции в артериях, венах и лимфатических сосудах.
- 58. Инфаркт Причины Непосредственными причинами инфаркта являются: тромбоз сосуда; эмболия; функциональное перенапряжение органа в условиях гипоксии; длительный
- 59. Инфаркт По форме Инфаркты могут иметь: клиновидную (в селезенке, почках) неправильную форму (миокард), Форма некроза обусловлена
- 60. Инфаркт По внешнему виду По внешнему виду выделяют инфаркт: белый (бело-желтый, например в селезенке); белый с
- 61. Инфаркт миокарда Инфаркт миокарда - это ишемический некроз сердечной мышцы, поэтому клинически, помимо изменений электрокардиограммы, для
- 62. Инфаркт миокарда Классификация Инфаркт миокарда принято классифицировать по ряду признаков: 1) По времени его возникновения: Инфаркт
- 63. Инфаркт миокарда Классификация 2) По локализации в различных отделах сердца и сердечной мышцы: В различных отделах
- 64. Инфаркт миокарда Стадии по ЭКГ стадия ишемии (острейший период) до 3 суток; стадия некроза (острый период)
- 65. Инфаркт миокарда Осложнения кардиогенный шок, фибрилляция желудочков, асистолия, острая сердечная недостаточность, миомаляция, острая аневризма, разрыв сердца,
- 66. Инфаркт миокарда Осложнения Миомаляция, или расплавление некротизированного миокарда, возникает в случаях преобладания процессов аутолиза мертвой ткани.
- 67. Инфаркт миокарда Осложнения
- 68. Инфаркт миокарда Смерть Смерть при инфаркте миокарда может быть связана как с самим инфарктом миокарда, так
- 69. Шок Шок (от франц. choc) – остро развивающийся патологический процесс, обусловленный действием сверхсильного раздражителя и характеризующийся
- 70. Шок Виды Гиповолемический = острое уменьшение объема циркулирующей крови (или жидкости); Травматический = чрезмерная афферентная (преимущественно
- 71. ДВС - синдром ДВС-синдром – синдром диссеминированного внутрисосудистого свертывания (коагулопатия потребления). Процесс характеризуется образованием множественных тромбов
- 72. ДВС - синдром
- 73. Обратная связь Что понравилось? Что не понравилось? Ваши пожелания и предложения.
- 75. Скачать презентацию
















































 История системы защиты прав испытуемых. Этическое и правовое обеспечение биомедицинских исследований с участием человека
История системы защиты прав испытуемых. Этическое и правовое обеспечение биомедицинских исследований с участием человека Higiēnas prasību ievērošana bērnu nometnēs
Higiēnas prasību ievērošana bērnu nometnēs Синдром Дауна
Синдром Дауна Внутриутробный период и период новорожденности
Внутриутробный период и период новорожденности Қант диабетінің І-типі және IIтипінің диагностикасы
Қант диабетінің І-типі және IIтипінің диагностикасы Эндоскопиялық зерттеу
Эндоскопиялық зерттеу Мышцы спины. Поверхностные мышцы спины. Глубокие мышцы спины
Мышцы спины. Поверхностные мышцы спины. Глубокие мышцы спины Гормональная терапия в неонатальный период
Гормональная терапия в неонатальный период Мультиорганная патология при синдроме соединительнотканной дисплазии в различных возрастных и клинических группах
Мультиорганная патология при синдроме соединительнотканной дисплазии в различных возрастных и клинических группах Артериальная гипертензия и беременность
Артериальная гипертензия и беременность Купероз и Anti-Aging
Купероз и Anti-Aging Депрессивное расстройство у беременных и женщин после родов
Депрессивное расстройство у беременных и женщин после родов The tooth structure
The tooth structure Жедел және созылмалы пиелонефрит
Жедел және созылмалы пиелонефрит Рак желудка
Рак желудка Шок
Шок Подготовка и использование дезинфицирующих растворов
Подготовка и использование дезинфицирующих растворов Кәсіпкерлік тәуекелдердің жіктелуі
Кәсіпкерлік тәуекелдердің жіктелуі Лучевая диагностика синуситов
Лучевая диагностика синуситов Режим в ЛПУ. Безопасная больничная среда
Режим в ЛПУ. Безопасная больничная среда Здоровье как состояние и свойство организма человека
Здоровье как состояние и свойство организма человека Производственный травматизм и профессиональные заболевания
Производственный травматизм и профессиональные заболевания Лучевое исследование костей и суставов
Лучевое исследование костей и суставов Антибактериальные средства. β-лактамные антибиотики
Антибактериальные средства. β-лактамные антибиотики Медицинская реабилитация. Основы лечебной физкультуры
Медицинская реабилитация. Основы лечебной физкультуры Дифференциальная диагностика острого аппендицита и сальпингоофорита
Дифференциальная диагностика острого аппендицита и сальпингоофорита Д-5-Х15. Патологоанатомический диагноз
Д-5-Х15. Патологоанатомический диагноз Молекулярные механизмы нервных и психических болезней
Молекулярные механизмы нервных и психических болезней