Содержание
- 2. Респираторный дистресс синдром Заболевание новорожденных, в первую очередь недоношенных, связанное с дефицитом и недоразвитием альвеолярного сурфактанта
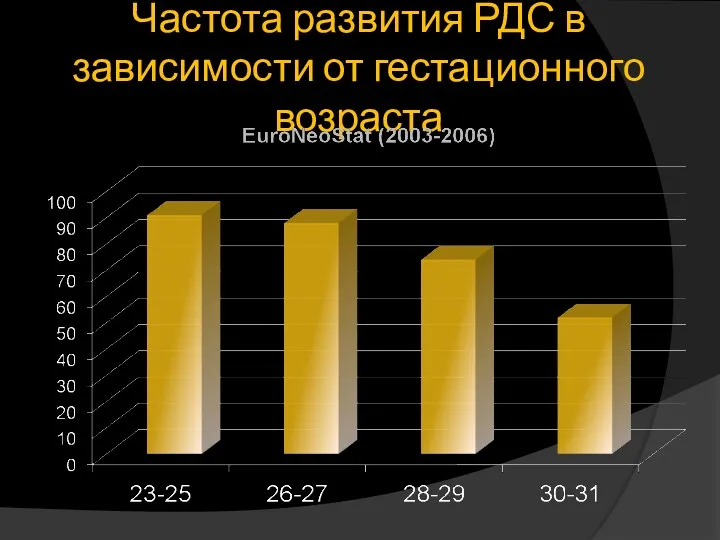
- 3. Частота развития РДС в зависимости от гестационного возраста
- 5. Пренатальный этап Вмешательства по предотвращению развития РДС должны начинаться до рождения и возможны только при работе
- 6. Матери с высоким риском начала преждевременных родов должны быть транспортированы в перинатальные центры, имеющие опыт лечения
- 7. Антибиотикотерапия всем женщинам с преждевременным разрывом плодных оболочек (А) Уменьшают риск преждевременных родов Перорально эритромицин (предпочтительно)
- 8. Стабилизация состояния в родзале
- 9. Позднее пережатие пуповины [А] Если это возможно, отложить пережатие не менее чем на 30 – 45
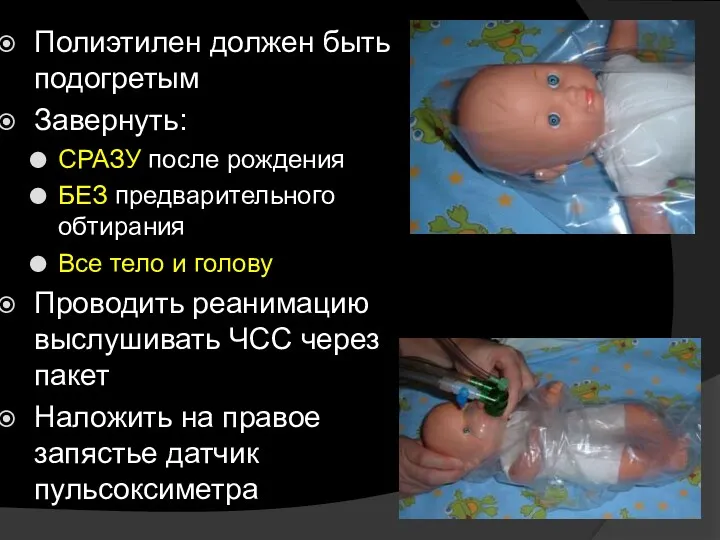
- 10. Профилактика гипотермии Гипотермия у недоношенных ассоциирована с повышением смертности и заболеваемости Обвертывание полиэтиленом является эффективным вмешательством
- 11. Полиэтилен должен быть подогретым Завернуть: СРАЗУ после рождения БЕЗ предварительного обтирания Все тело и голову Проводить
- 12. Дача кислорода во время первичной стабилизации Контролировать процент кислорода во вдыхаемой смеси используя блендер. Стартовая концентрация
- 13. Единственный объективный способ контролировать правильность помощи – пульсоксиметр Показатель адекватной помощи – увеличение ЧСС и сатурации
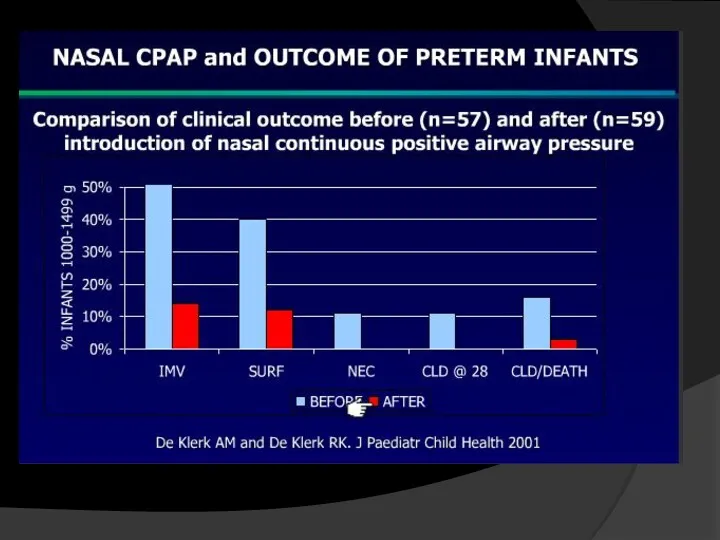
- 14. Обеспечение раннего контролируемого постоянного положительного давления в конце выдоха (ПДКВ, CPAP) – приоритетная и главная стратегия
- 16. Адекватное спонтанное дыхание При наличии самостоятельного эффективного дыхания всем детям с риском развития РДС (гестационный возраст
- 17. Самостоятельное дыхание не адекватное Произвести пролонгированный вдох [B]. Пролонгированный вдох предшествующий началу СРАР предпочтительнее масочной ИВЛ
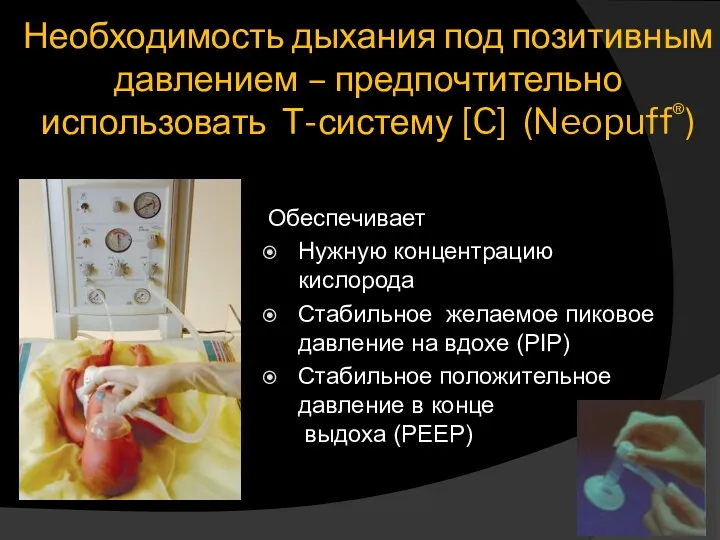
- 18. Обеспечивает Нужную концентрацию кислорода Стабильное желаемое пиковое давление на вдохе (PIP) Стабильное положительное давление в конце
- 19. Саморасправляющиеся мешки Не требуют герметизации для доставки кислодородной смеси Не могут обеспечить ПДКВ Пиковое давление на
- 20. Необходимость дыхания под позитивным давлением Избегать чрезмерного давления на вдохе [D] – измерять и контролировать Начальное
- 21. Интубация в родзале необходима лишь малому количеству недоношенных новорожденных У детей с ЭНМТ для профилактического введения
- 22. Сурфактант терапия Произвели революцию неонатальной помощи более 20 лет назад Уменьшают риск развития синдрома утечки воздуха
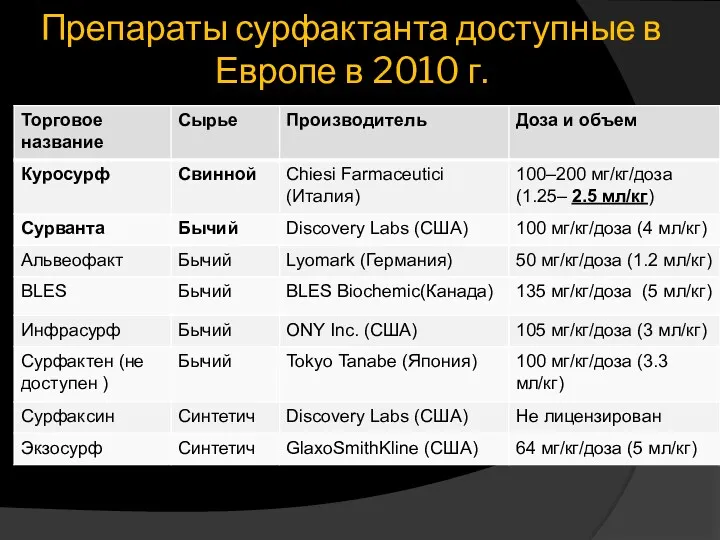
- 23. Препараты сурфактанта доступные в Европе в 2010 г.
- 24. Новорожденные с высоким риском развития РДС или клиникой РДС должны получить препарат НАТУРАЛЬНОГО сурфактанта [А] Наиболее
- 25. Предпочтительна немедленная/ранняя экстубация, особенно у новорожденного с ОНМТ с переводом на неинвазивную респираторную поддержку [В] СРАР
- 26. Кислородотерапия Если ребенок получает кислород – поддерживать сатурацию в пределах 85-93% [D]. Уровень сатурации НЕ ДОЛЖЕН
- 27. Стратегия ИВЛ Любая модель ИВЛ вызывает повреждение легких – длительность ее должна быть минимизирована [В] Наиболее
- 28. Стратегии уменьшения длительности/избегания ИВЛ Использование кофеина СРАР или вспомогательная вентиляция под положительным давлением через назальные канюли
- 29. Использование кофеина У всех новорожденных с высоким риском потребности в ИВЛ: масса тела при рождении менее
- 30. СРАР или ВВЛ под положительным давлением через назальные канюли (NIPPV) Предпочтительно использование СРАР или NIPPV для
- 31. Умеренная гиперкапния Поддержание умеренной гиперкапнии в периоде отлучения от ИВЛ приводит к более ранней экстубации и
- 32. Уменьшает длительность ИВЛ Вентиляция с контролируемым дыхательным объемом (Targeted tidal volume ventilation) - на момент выхода
- 33. Агрессивное отлучение с ранней экстубацией Экстубация на 6-7 см Н2О Продление ИВЛ на низких уровнях у
- 34. Профилактическое лечение сепсиса Активное выявление признаков развития сепсиса (нейтропения, увеличение СРБ, посев крови) Антибиотикотерапия у всех
- 35. Поддерживающая терапия Контроль стабильной температуры тела В пределах 36,5 – 37,5 [С] Обеспечение термонейтральной среды (кувез
- 36. Жидкость Индивидуальный расчет для каждого ребенка ежедневно. Педантично учитывать всю введенную и выведенную жидкость Старт инфузионной
- 37. Разрешить начальную потерю массы тела 2,5 – 4% от массы тела при рождении ежедневно, но не
- 38. Гипергидратация !!!!!!!! Ассоциирована с развитием ВЖК БЛД НЭК персистенцией ОАП, избыточной потерей натрия с возникновением гипонатриемии
- 39. Натрий Дотация натрия должна быть ограничена в первые дни жизни [В] Критерии начала дотации натрия Снижение
- 40. Раннее агрессивное питание Адекватное обеспечение белками/ккал крайне важно для недоношенных новорожденных Полное парентеральное питание может быть
- 41. Трофическое питание Энтеральное питание в объеме менее 20 мл/кг/сут называется трофическим Должно быть начато в первые
- 42. Низкое системное АД Приводит к низкой перфузии тканей и может вызвать повреждение ЦНС Недостаточно данных для
- 43. Поддержание тканевой перфузии Регулярное измерение АД. Рекомендовано лечение артериальной гипотензии [С] При выявлении гипотензии - восполнить
- 44. Ведение ОАП If a decision is made to attempt therapeutic closure of the PDA, then indomethacin
- 45. Как быть с ранней СРАР терапией???
- 46. Bubble CPAP
- 48. Скачать презентацию





![Позднее пережатие пуповины [А] Если это возможно, отложить пережатие не](/_ipx/f_webp&q_80&fit_contain&s_1440x1080/imagesDir/jpg/187018/slide-8.jpg)





![Самостоятельное дыхание не адекватное Произвести пролонгированный вдох [B]. Пролонгированный вдох](/_ipx/f_webp&q_80&fit_contain&s_1440x1080/imagesDir/jpg/187018/slide-16.jpg)



























 Синдром болей в левой половине грудной клетки. ИБС в практике терапевта поликлиники
Синдром болей в левой половине грудной клетки. ИБС в практике терапевта поликлиники Жүкті әйелдердегі эндокриндік жүйе.Қант диабеті
Жүкті әйелдердегі эндокриндік жүйе.Қант диабеті Правильная осанка – залог здоровья
Правильная осанка – залог здоровья Мүгедектерге көрсетілетін әлеуметтік көмек түрлері
Мүгедектерге көрсетілетін әлеуметтік көмек түрлері Туберкулездің алдын алу. Туберкулездің алдын алу туралы тұрғындар арасындағы санитарлы - ағарту жұмысы
Туберкулездің алдын алу. Туберкулездің алдын алу туралы тұрғындар арасындағы санитарлы - ағарту жұмысы Грыжи пищеводного отверстия диафрагмы
Грыжи пищеводного отверстия диафрагмы Патологическая стираемость генерализованного типа
Патологическая стираемость генерализованного типа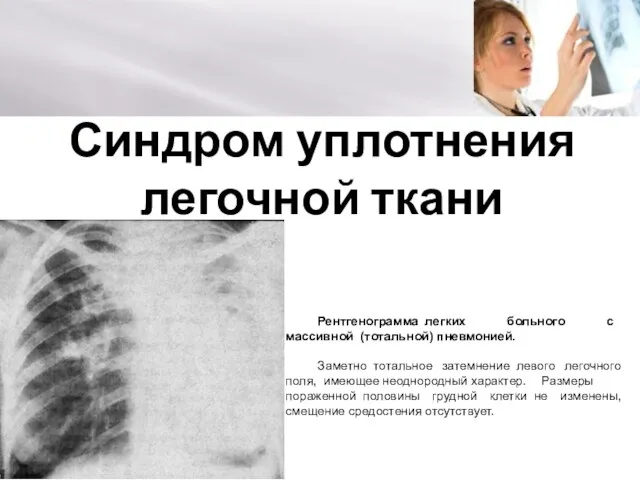 Синдром уплотнения легочной ткани
Синдром уплотнения легочной ткани Malignant Melanoma
Malignant Melanoma Нарушение зрения. Дефицитарное развитие
Нарушение зрения. Дефицитарное развитие Острые аллергические состояния у детей
Острые аллергические состояния у детей Вирусные инфекции. Задачи
Вирусные инфекции. Задачи Нарушение ритма сердца. Экстренная медицинская помощь. Показания для госпитализации
Нарушение ритма сердца. Экстренная медицинская помощь. Показания для госпитализации Взаимодействие лекарственных средств. Фармакологическая несовместимость
Взаимодействие лекарственных средств. Фармакологическая несовместимость Абдоминальный болевой синдром
Абдоминальный болевой синдром Новообразования дизонтогенетической природы у детей
Новообразования дизонтогенетической природы у детей Хронический бескаменный холецистит
Хронический бескаменный холецистит Методика расчета парентерального питания у новорожденных
Методика расчета парентерального питания у новорожденных Сестринский уход при травмах органов зрения
Сестринский уход при травмах органов зрения Рассеянный склероз
Рассеянный склероз Инфузионная терапия в детской инфекционной патологии
Инфузионная терапия в детской инфекционной патологии Home Remedy - Ayurveda
Home Remedy - Ayurveda Роль медицинской сестры в реабилитации ишемического инсульта
Роль медицинской сестры в реабилитации ишемического инсульта Тұқым қуалаушылық жүйке-бұлшықет аурулары
Тұқым қуалаушылық жүйке-бұлшықет аурулары Рак кожи
Рак кожи Строение сердца
Строение сердца Туберкулез внутригрудных лимфатических узлов
Туберкулез внутригрудных лимфатических узлов Оздоровительные технологии, психологические и медико-биологические проблемы физической культуры и спорта
Оздоровительные технологии, психологические и медико-биологические проблемы физической культуры и спорта