Содержание
- 2. Введение Этиопатогенез Классификация Клиническая картина Диагностика Лечение Заключение Лиетратура План:
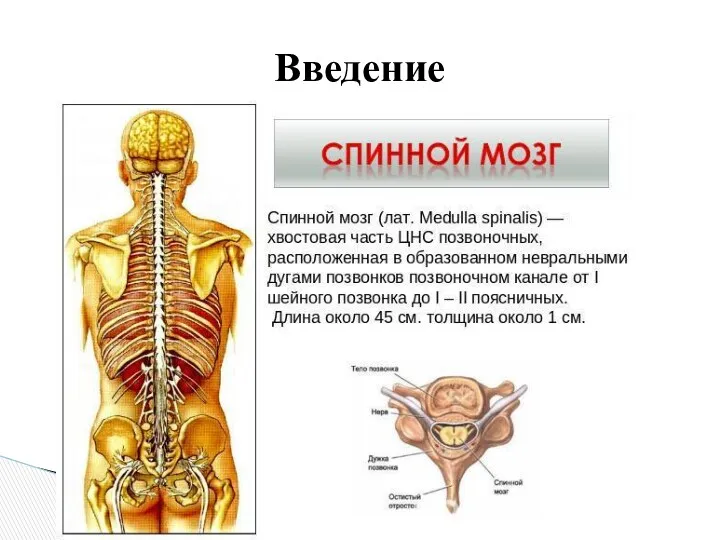
- 3. Введение
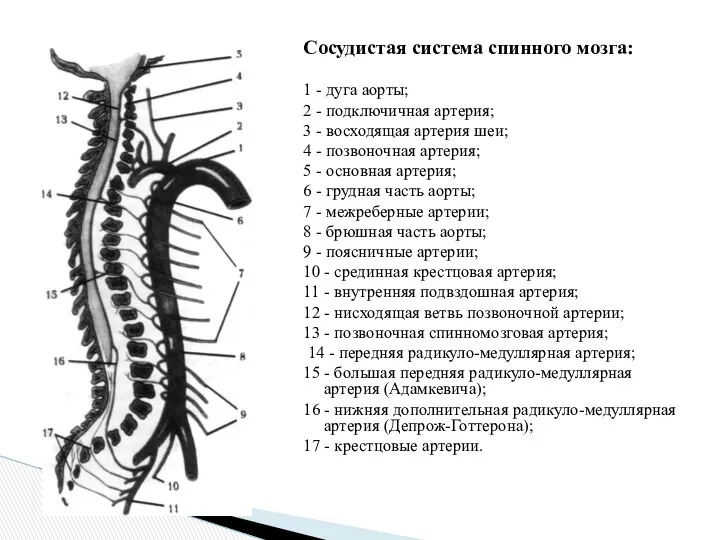
- 4. Сосудистая система спинного мозга: 1 - дуга аорты; 2 - подключичная артерия; 3 - восходящая артерия
- 5. По длине спинного мозга выделяют два гемодинамических артериальных бассейна: верхний - на уровне С1-С7, T1, Т2
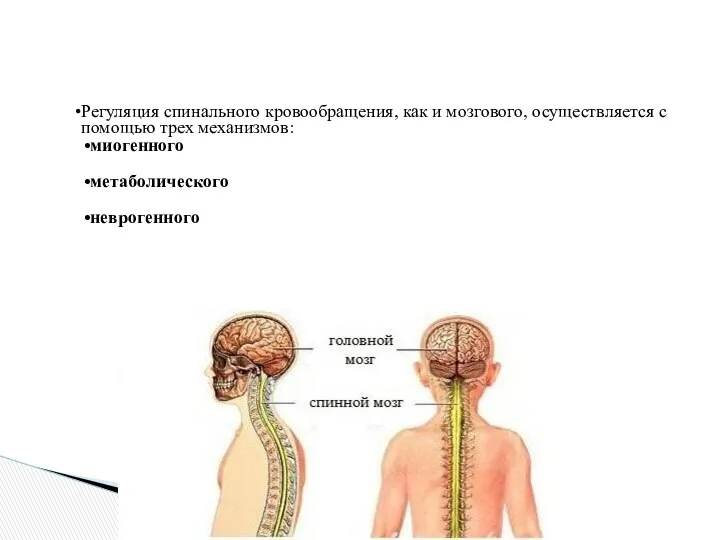
- 6. Регуляция спинального кровообращения, как и мозгового, осуществляется с помощью трех механизмов: миогенного метаболического неврогенного
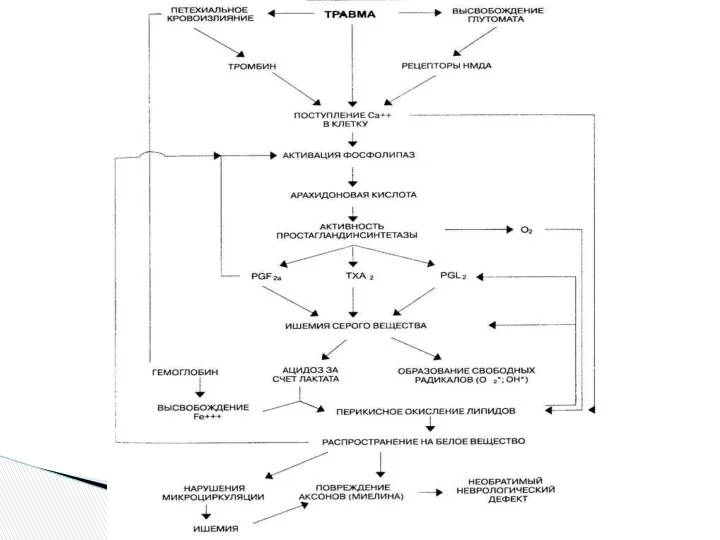
- 7. Этиопатогенез нарушения спинномозгового кровообращения Причины нарушения спинального кровообращения 1. Поражения самой сосудистой системы спинного мозга врождённые
- 9. Классификация сосудистых заболеваний спинного мозга 1. По анатомо-топографическим признакам разделяется на пять видов. Интрамедуллярные АВМ Экстраперимедуллярные
- 10. 2. По клинической форме: Преходящие нарушения спинального кровообращения Ишемический спинальный инсульт Геморрагический спинальный инсульт
- 11. При АВМ возникают разнообразные клинические синдромы. 1-стадия. Боли в конечностях усиливаются в ночное время Боли сочетаются
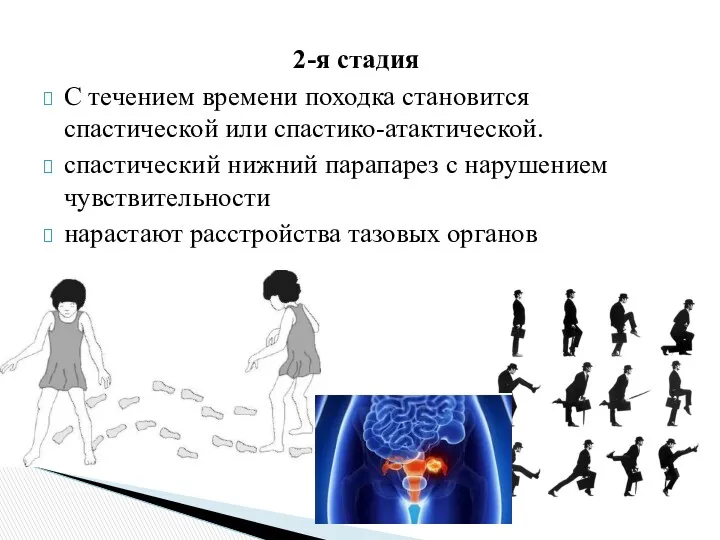
- 12. 2-я стадия С течением времени походка становится спастической или спастико-атактической. спастический нижний парапарез с нарушением чувствительности
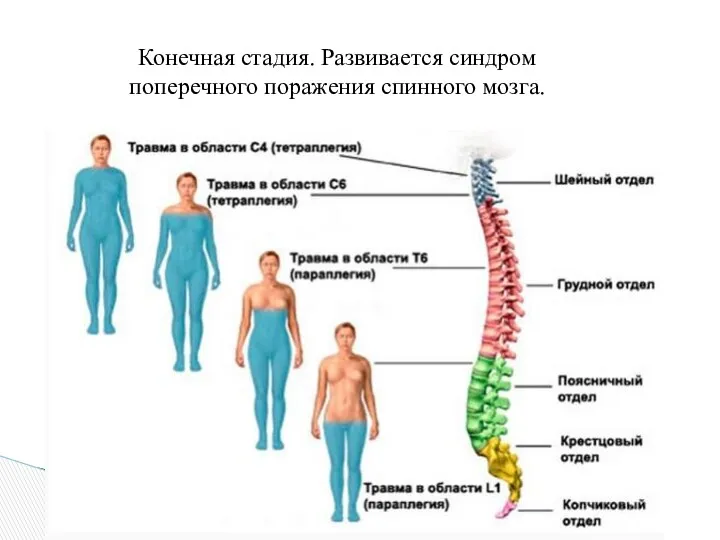
- 13. Конечная стадия. Развивается синдром поперечного поражения спинного мозга.
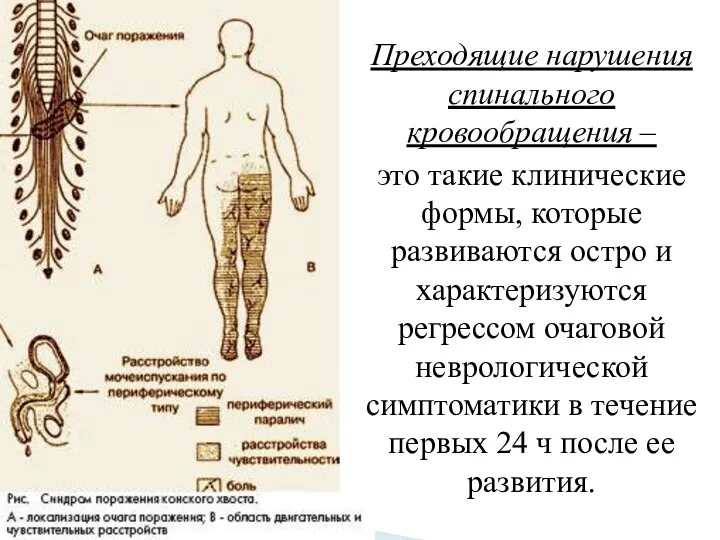
- 14. Преходящие нарушения спинального кровообращения – это такие клинические формы, которые развиваются остро и характеризуются регрессом очаговой
- 15. В течении болезни можно выделить несколько стадий: Ишемический спинальный инсульт стадию предвестников (дальних и близких); стадию
- 16. Клиническая картина ишемического спинального инсульта весьма полиморфна и зависит от распространенности ишемии как по длиннику, так
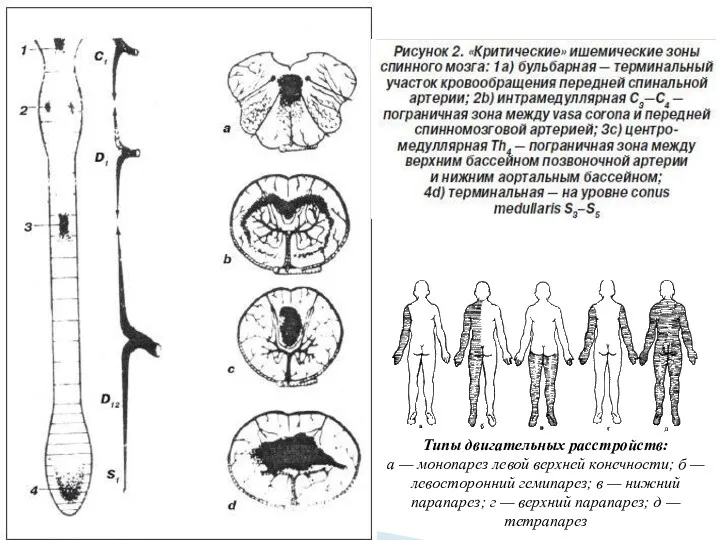
- 17. Типы двигательных расстройств: а — монопарез левой верхней конечности; б — левосторонний гемипарез; в — нижний
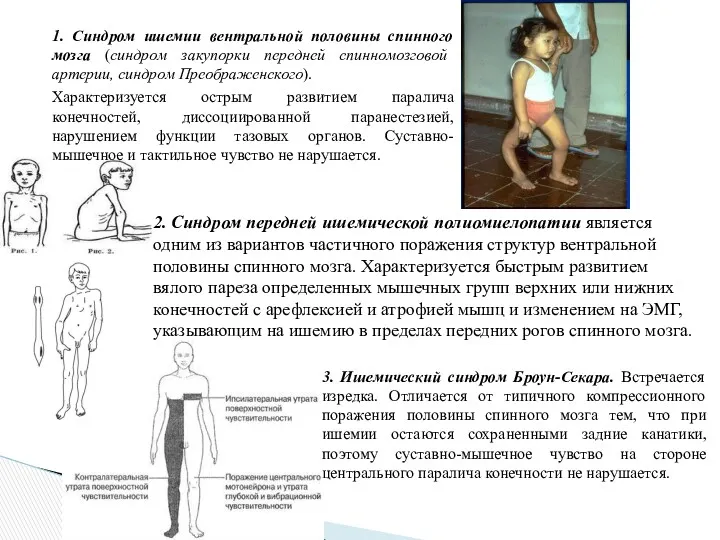
- 18. 1. Синдром ишемии вентральной половины спинного мозга (синдром закупорки передней спинномозговой артерии, синдром Преображенского). Характеризуется острым
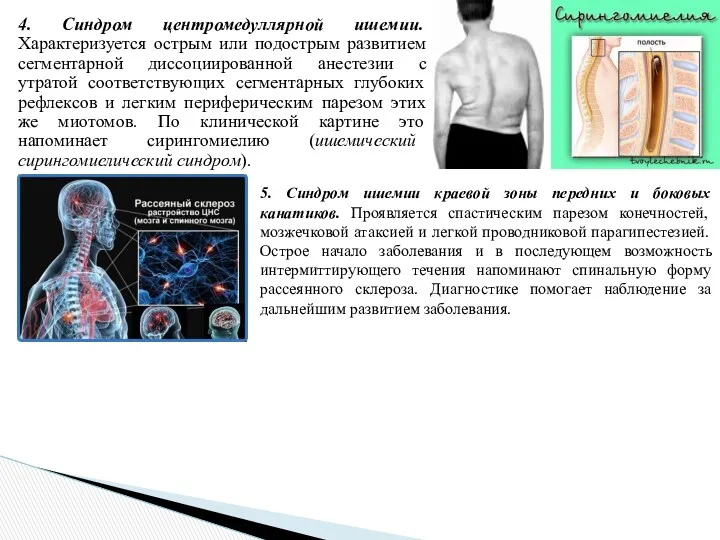
- 19. 4. Синдром центромедуллярной ишемии. Характеризуется острым или подострым развитием сегментарной диссоциированной анестезии с утратой соответствующих сегментарных
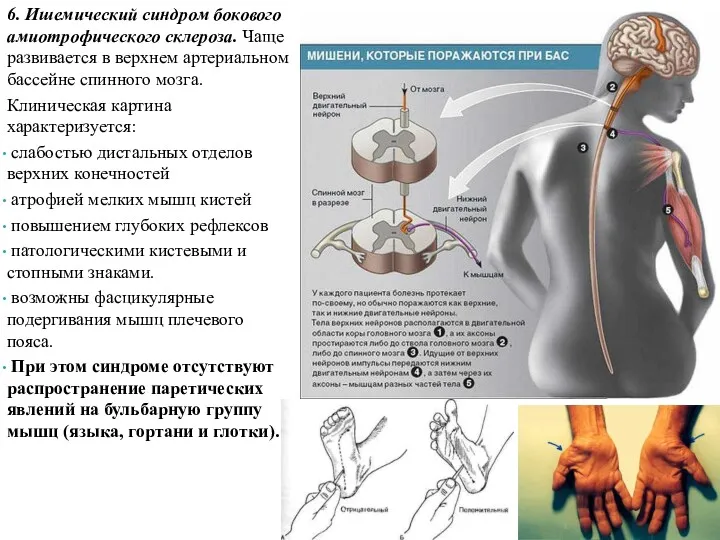
- 20. 6. Ишемический синдром бокового амиотрофического склероза. Чаще развивается в верхнем артериальном бассейне спинного мозга. Клиническая картина
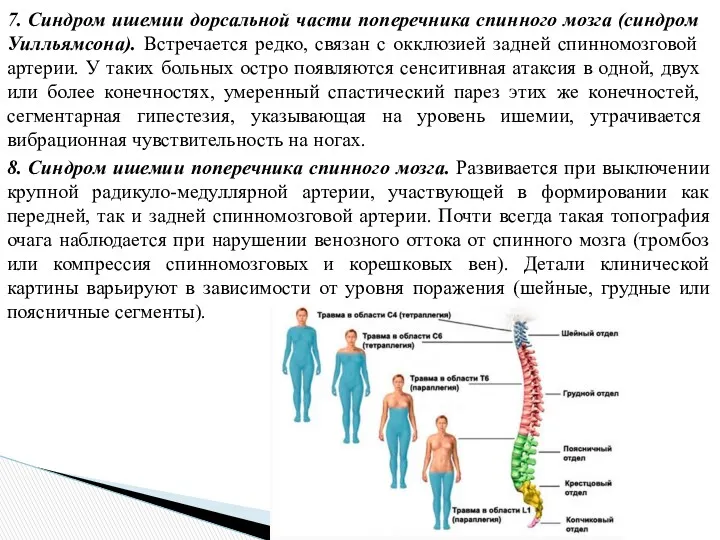
- 21. 7. Синдром ишемии дорсальной части поперечника спинного мозга (синдром Уилльямсона). Встречается редко, связан с окклюзией задней
- 22. 9. Синдром окклюзии крупной передней шейной радикуло-медуллярной артерии (артерия шейного утолщения). Проявляется вялым или смешанным парезом
- 23. При распознавании ишемии спинного мозга учитывают предвестники в виде миелогенной перемежающейся хромоты или преходящих парезов, дискалгии,
- 24. Лечение проводят по нескольким направлениям. Первое из них имеет целью улучшение местного кровообращения за счет включения
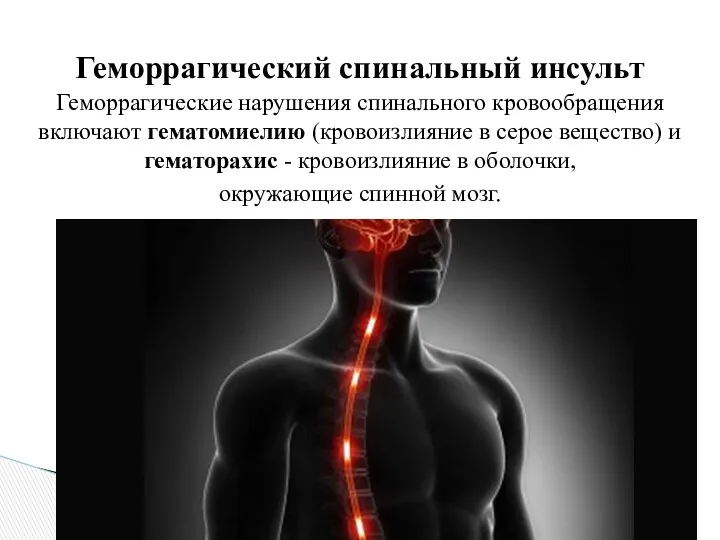
- 25. Геморрагические нарушения спинального кровообращения включают гематомиелию (кровоизлияние в серое вещество) и гематорахис - кровоизлияние в оболочки,
- 26. Этиология
- 27. Клиническая картина зависит от локализации гематомы. Признаки поражения спинного мозга возникают остро в момент травмы или
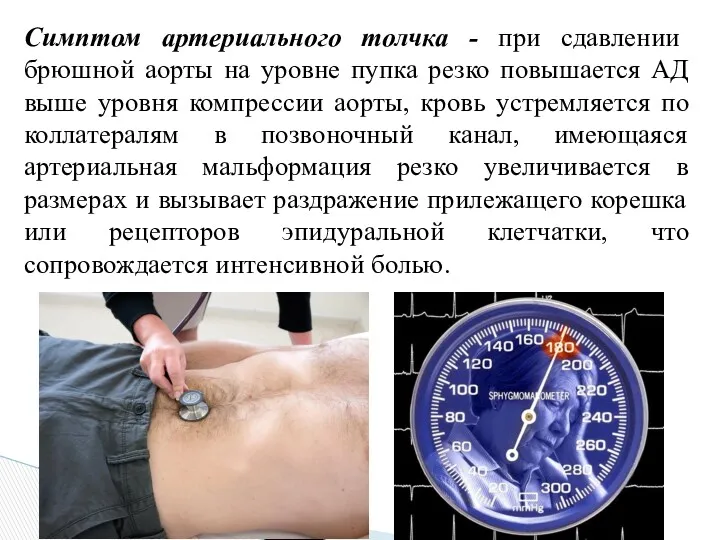
- 28. Симптом артериального толчка - при сдавлении брюшной аорты на уровне пупка резко повышается АД выше уровня
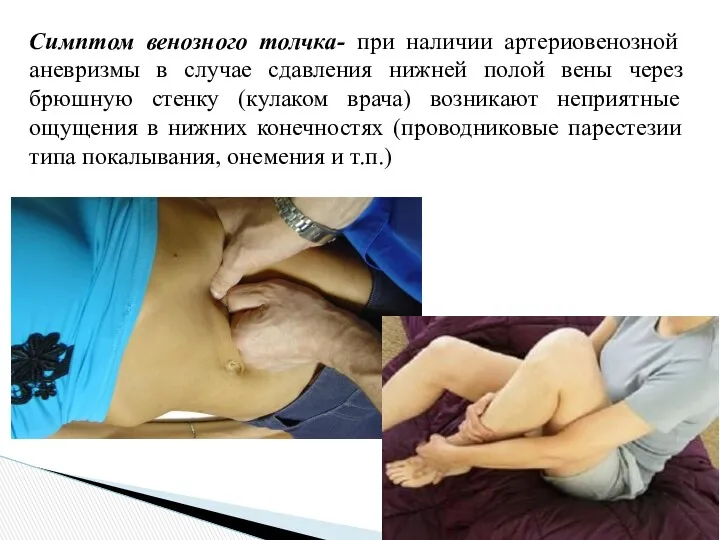
- 29. Симптом венозного толчка- при наличии артериовенозной аневризмы в случае сдавления нижней полой вены через брюшную стенку
- 30. Гематомиелию надо дифференцировать с ишемией спинного мозга, что при остром развитии инсульта нередко вызывает трудности. Помогает
- 31. Назначают постельный режим на 5-6 нед. Через 2-3 дня от начала заболевания приступают к введению прозерина,
- 32. Медикаментозное лечение включает: сосудорасширяющие средства (никошпан, никотиновая кислота, никоверин, тео-никол, трентал) анальгетические препараты (индометацин, пирокси-кам, диклофенак)
- 33. Н.Н.Яхно, В.А.Парфенов Частная неврология МИАМ 2006г. Гусев Е.И., Никифоров А.С., Коновалов А.Н. Нервные болезни, нейрохирургия. М.,
- 35. Скачать презентацию
















 Правила хранения лекарственных средств и изделий медицинского назначения
Правила хранения лекарственных средств и изделий медицинского назначения Сердечно-легочная реанимация. Рекомендации Европейского совета по реанимации (2010)
Сердечно-легочная реанимация. Рекомендации Европейского совета по реанимации (2010) Правила проведения доклинического исследования лекарственного средства для ветеринарного применения, клинического исследования
Правила проведения доклинического исследования лекарственного средства для ветеринарного применения, клинического исследования Утомление и переутомление на производстве.Профилактика
Утомление и переутомление на производстве.Профилактика Профилактика репродуктивного здоровья мужчин
Профилактика репродуктивного здоровья мужчин Вирусы коксаки А и В. ECHO вирусы. Энтеровирусы человека 68-71 типа
Вирусы коксаки А и В. ECHO вирусы. Энтеровирусы человека 68-71 типа Дієтичне та лікувально-профілактичне харчування
Дієтичне та лікувально-профілактичне харчування Патология гемостаза (гемостазопатии ). Геморрагические диатезы
Патология гемостаза (гемостазопатии ). Геморрагические диатезы Ревматизм, ревматический кардит, ревматический полиартрит. Приобретенные пороки сердца
Ревматизм, ревматический кардит, ревматический полиартрит. Приобретенные пороки сердца Плацентарная недостаточность
Плацентарная недостаточность Терінің қызметі
Терінің қызметі Лучевая диагностика в урологии
Лучевая диагностика в урологии Роды с рубцом на матке
Роды с рубцом на матке Лечение атопического дерматита
Лечение атопического дерматита Принципы организации медицины катастроф
Принципы организации медицины катастроф Тромботические микроангиопатии. Большая проблема или интересная задача
Тромботические микроангиопатии. Большая проблема или интересная задача Стволовые клетки
Стволовые клетки Боли в спине в практике терапевта и ревматолога
Боли в спине в практике терапевта и ревматолога Карбункул. Этиология и патогенез
Карбункул. Этиология и патогенез Жаңа туған нәрестелердің механикалық сарғаюы кезінде өт айдайтын препараттарды қолдану
Жаңа туған нәрестелердің механикалық сарғаюы кезінде өт айдайтын препараттарды қолдану Урогенитальный хламидиоз
Урогенитальный хламидиоз Гемолітична хвороба новонароджених
Гемолітична хвороба новонароджених Операции на кровеносных сосудах
Операции на кровеносных сосудах Туберкулез. Исторический экскурс, клинические проявления, профилактика
Туберкулез. Исторический экскурс, клинические проявления, профилактика Искусственная вентиляция легких
Искусственная вентиляция легких Діагностичні труднощі ведення пацієнта з диспептичним синдромом
Діагностичні труднощі ведення пацієнта з диспептичним синдромом Экстракорпоральные методы лечения сепсиса
Экстракорпоральные методы лечения сепсиса Лабораторная диагностика (ВОЗ)
Лабораторная диагностика (ВОЗ)