Содержание
- 2. Группы заболеваний мочевой системы Инфекция мочевыводящей системы/путей (ИМВП) Гломерулопатии Тубулопатии и рахитоподобные заболевания Врожденные пороки развития
- 3. Особенности заболеваний мочевой системы у детей Структурные аномалии почек и мочевыводящих путей ИМВП , пузырно-мочеточниковый рефлюкс
- 4. Основные синдромы в патологии мочевой системы у детей Мочевой синдром Острый нефритический синдром Нефротический синдром Изолированный
- 5. Семиотика заболеваний почек Изменения в анализах мочи Визуальные изменения мочи Болевые ощущения Отеки Артериальная гипертензия Расстройства
- 6. Болевой синдром Боли в поясничной области гломерулонефрит, IgA нефропатия, пиелонефрит, гидронефроз, мочекаменная болезнь. При почечной колике
- 7. Мочевой синдром Часто может быть единственным проявлением заболевания почек Изменение количества мочи. Норма: Vсут= 600+(n-1)где n
- 8. Мочевой синдром Поллакиурия –частое мочеиспускание. Причины: охлаждение, ИМВП- цистит,уретрит, вульвит/баланопостит., кристаллурия Нормы у детей :до 6
- 9. Мочевой синдром Протеинурия Потеря белка более 200 мг/сутки; >100 мг/1,73 м2 Зависимость от удельного веса мочи:
- 10. Мочевой синдром Протеинурия Почечная: клубочковый тип (гломерулонефрит- повышенная проницаемость клубочков за счет поражения структур их стенки)
- 11. Мочевой синдром (продолжение) Гематурия (макро и – микрогематурия) Лейкоцитурия Бактериурия Микроскопическое исследование осадка: органическая часть (эпителий,
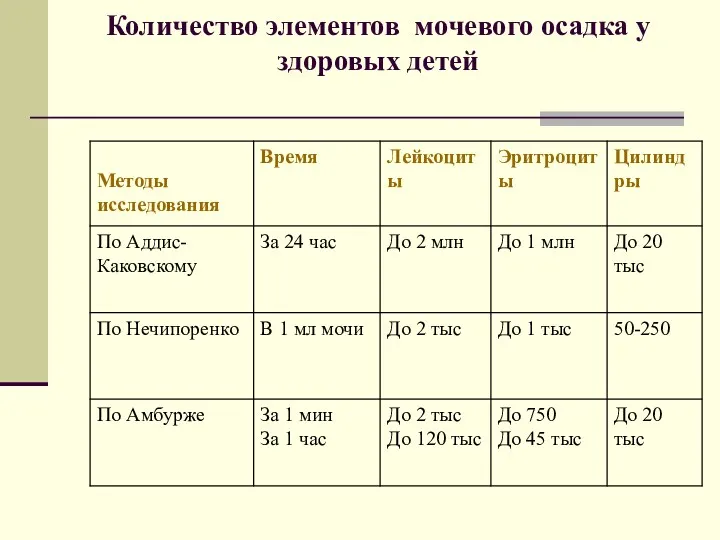
- 12. Количество элементов мочевого осадка у здоровых детей
- 13. Относительная плотность мочи Нормальная плотность утренней мочи равна, или выше 1015 (дети дошкольного возраста) и 1018
- 14. Синдром артериальной гипертензии Причины: Ренопаренхиматозные Реноваскулярные Смешанные
- 15. Хроническая болезнь почек -определение Рекомендации NKF/КDОQD определяют хроническую болезнь почек (ХБП) как наличие повреждения почек в
- 16. Расчет СКФ (Модифицированная формула Щварца): СКФ = (Длина тела, см / креатинин сыворотки крови, мкмоль/л) х
- 17. Когда использование формулы Шварца некорректно? Дети до 2 лет? Выраженные истощение и ожирение (ИМТ 40 кг/м2)
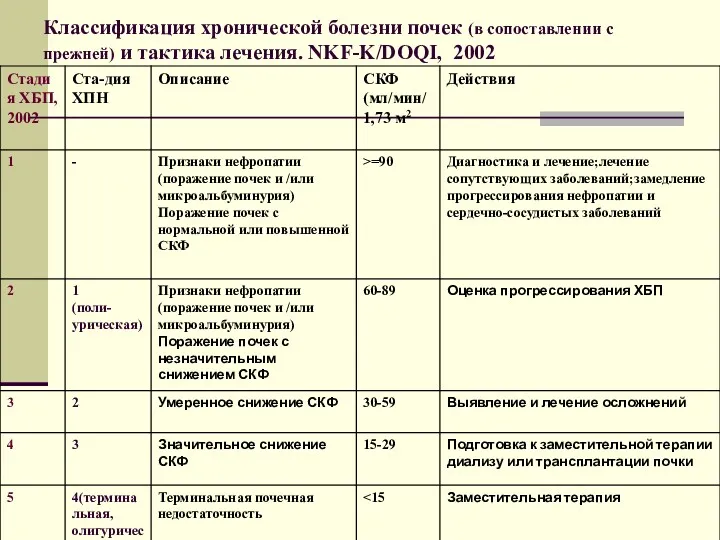
- 18. Классификация хронической болезни почек (в сопоставлении с прежней) и тактика лечения. NKF-K/DOQI, 2002
- 19. Стадия 1 ХБП – в перспективе вероятно наступление терминальной стадии хронической болезни почек (больной, возможно, не
- 20. Основные причины хронической болезни почек у детей Гиподисплазия в сочетании с уропатией, без уропатии Первичные и
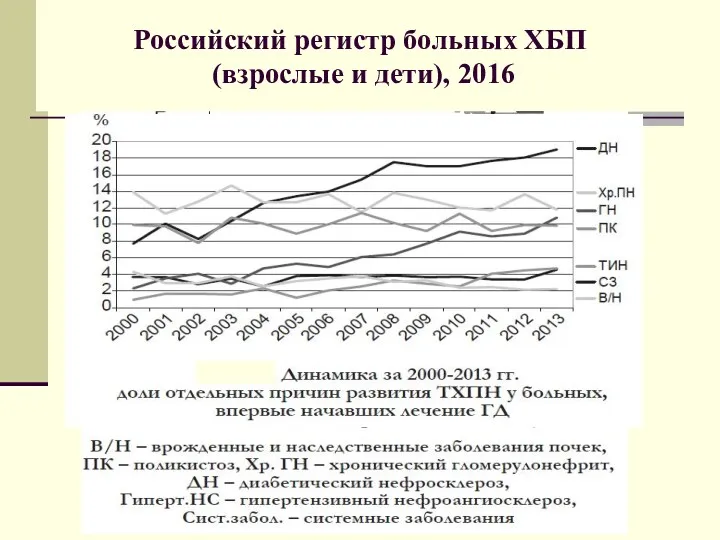
- 21. Российский регистр больных ХБП (взрослые и дети), 2016
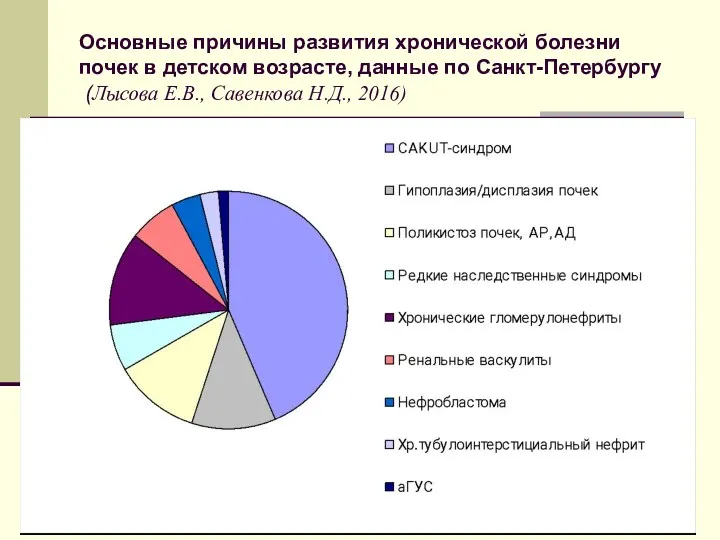
- 22. Основные причины развития хронической болезни почек в детском возрасте, данные по Санкт-Петербургу (Лысова Е.В., Савенкова Н.Д.,
- 23. Основные синдромы ХПН (М.С.Игнатова, П.Гросман, 1986)
- 24. Анемия и артериальная гипертензия – наиболее ранние признаки прогрессирования хронической болезни почек у детей
- 25. Клинические проявления ХБП Терминальная стадия (СКФ Полиурия сменяется олигурией Выражены периферические отеки (вплоть до анасарки), жидкость
- 26. Особенности ХБП в грудном возрасте Выражены метаболические нарушения (обмен в-в у новорожденных и грудных детей выше
- 27. Заместительная терапия замещение утраченной функций почек специализированными методами лечения или трансплантацией почки (англ. Renal replacement therapy
- 28. Критерии острой почечной недостаточности Олигурия Причины острого повреждения почек (ОПН) Показания к экстренному диализу: 1) анурия
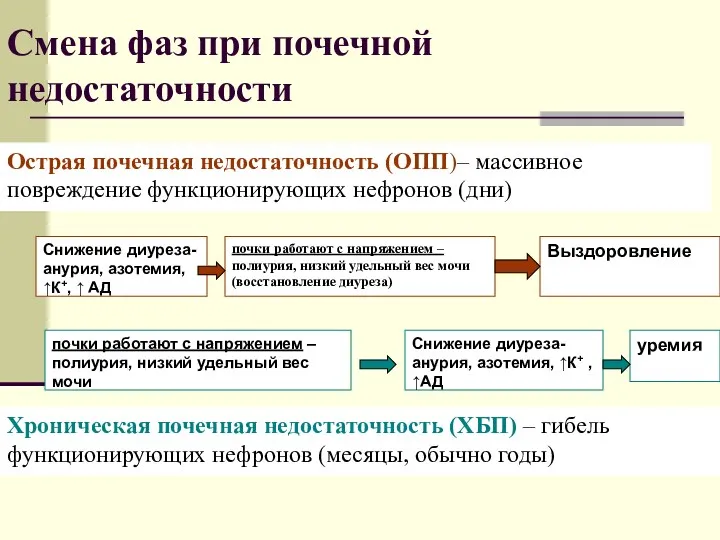
- 29. Стадии острой почечной недостаточности Предануричекая олигурия Анурия Восстановления диуреза (полиурия) Восстановление функций почек
- 30. Смена фаз при почечной недостаточности
- 31. Проявляется ростом бактерий в любом из отделов мочевыводящих путей с развитием воспалительного процесса Диагностические критерии: ≥100
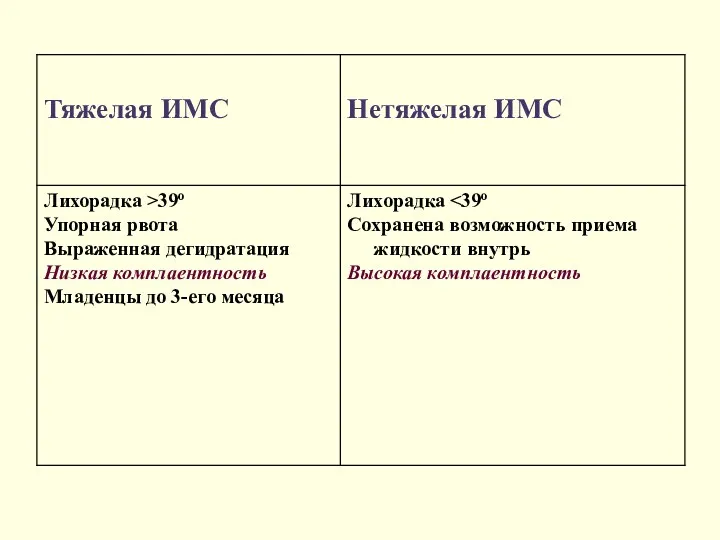
- 32. Эпидемиология Часто страдают дети первого года жизни У детей грудного и раннего возраста протекает как тяжелая
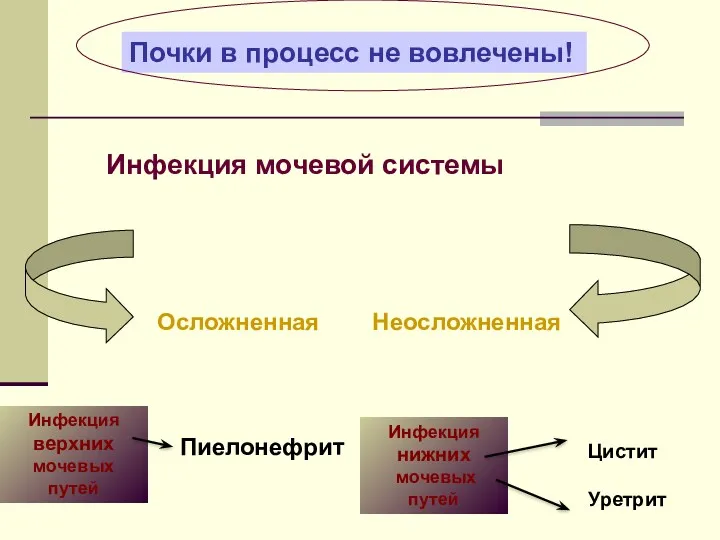
- 33. Инфекция мочевой системы Инфекция верхних мочевых путей Инфекция нижних мочевых путей Осложненная Неосложненная Пиелонефрит Цистит Уретрит
- 34. Варианты течения инфекции мочевой системы Пиелонефрит – бактериальное (инфекционно-воспалительное) поражение почечной паренхимы и лоханки Хронический пиелонефрит
- 35. Классификация: новые европейские рекомендации Классификация по очагу инфекции Цистит (нижние мочевые пути) Пиелонефрит (верхние мочевые пути)
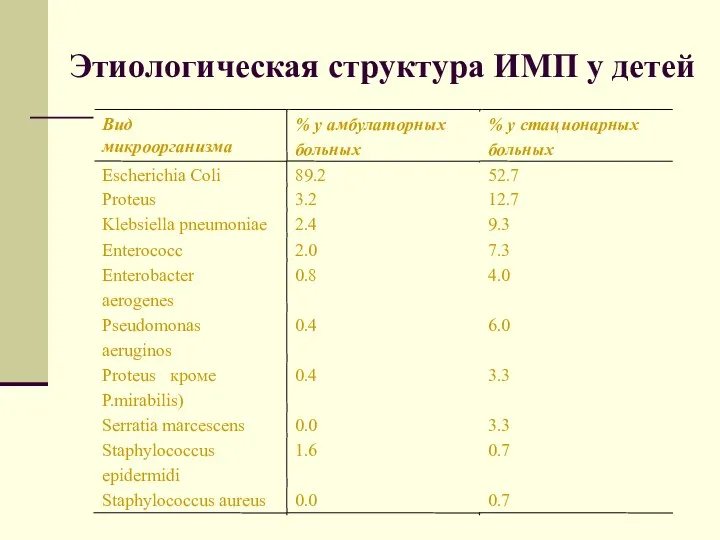
- 36. Этиологическая структура ИМП у детей
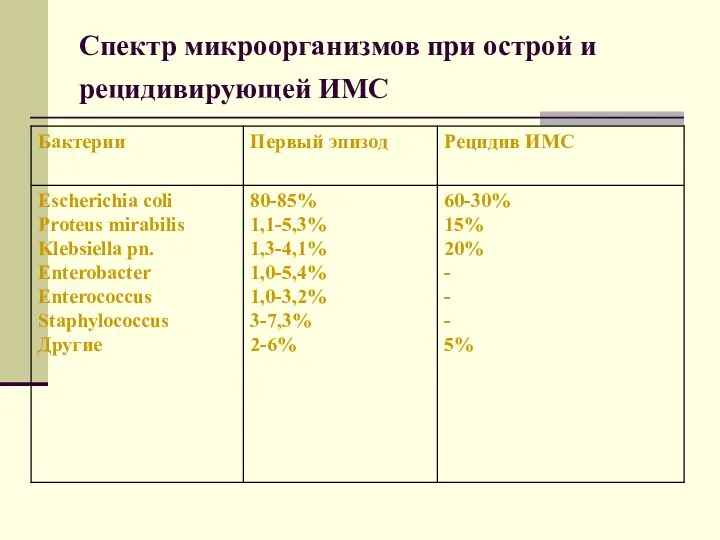
- 37. Спектр микроорганизмов при острой и рецидивирующей ИМС
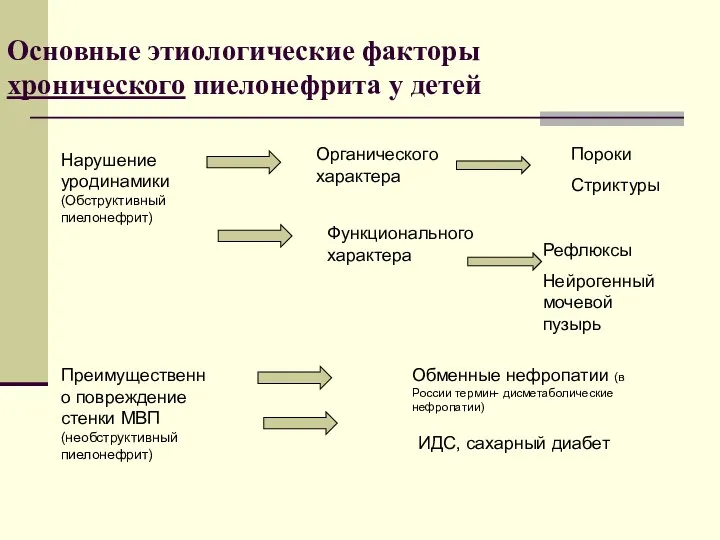
- 38. Основные этиологические факторы хронического пиелонефрита у детей Нарушение уродинамики (Обструктивный пиелонефрит) Органического характера Функционального характера Пороки
- 39. «Cakut-синдром» (англ.congenital anomalies kidney and urinary tract) наличие разнообразных анатомических аномалий почек и мочевого тракта Термин
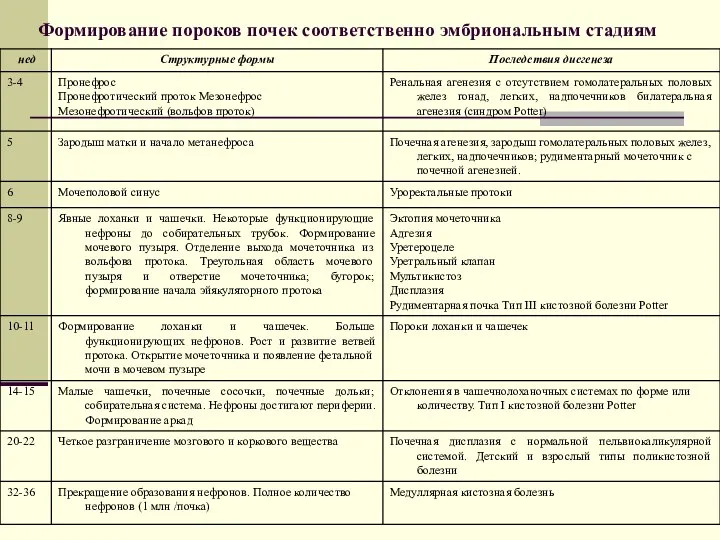
- 40. Формирование пороков почек соответственно эмбриональным стадиям
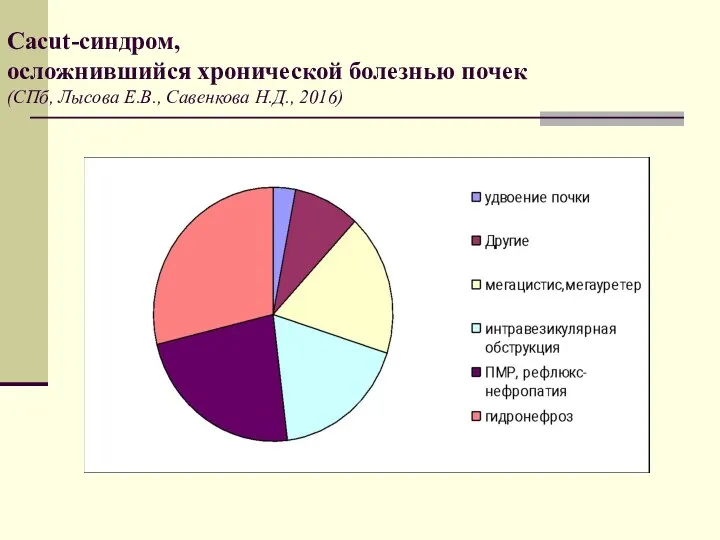
- 41. Cacut-синдром, осложнившийся хронической болезнью почек (СПб, Лысова Е.В., Савенкова Н.Д., 2016)
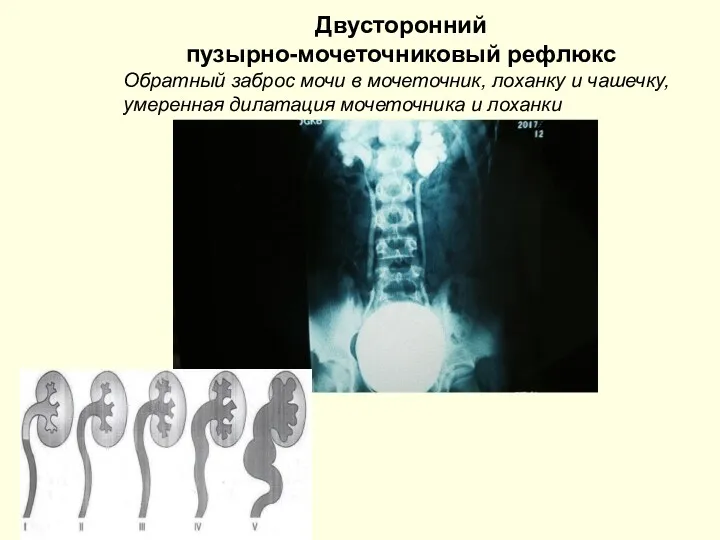
- 42. Пузырно-мочеточниковый рефлюкс Патологическое состояние, характеризующееся обратным поступлением мочи из мочевого пузыря в вышележащие отделы мочевой системы
- 43. Пузырно-мочеточниковый рефлюкс: обследование Диагностика Микционная цистоуретерография Прямая и непрямая радиоизотопная цистография Микционная уросонография
- 45. Обменные нефропатии Обменная нефропатия составляет от 27% до 64% в структуре заболеваемости мочевыделительной системы у детей.
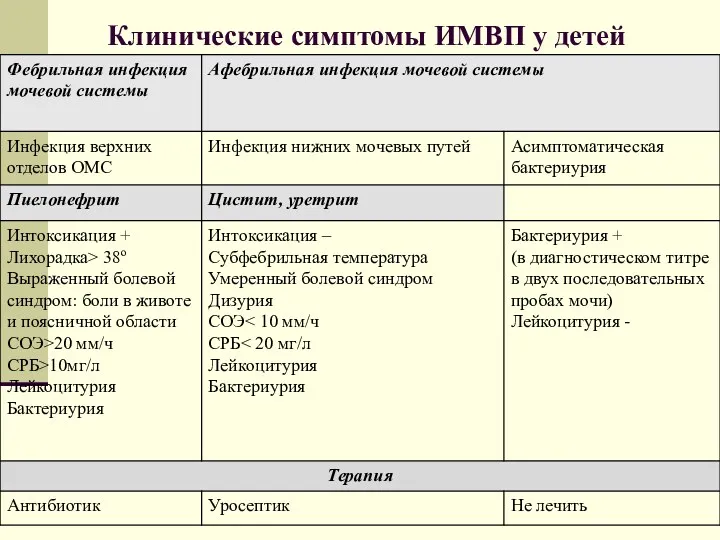
- 46. Клинические симптомы ИМВП у детей
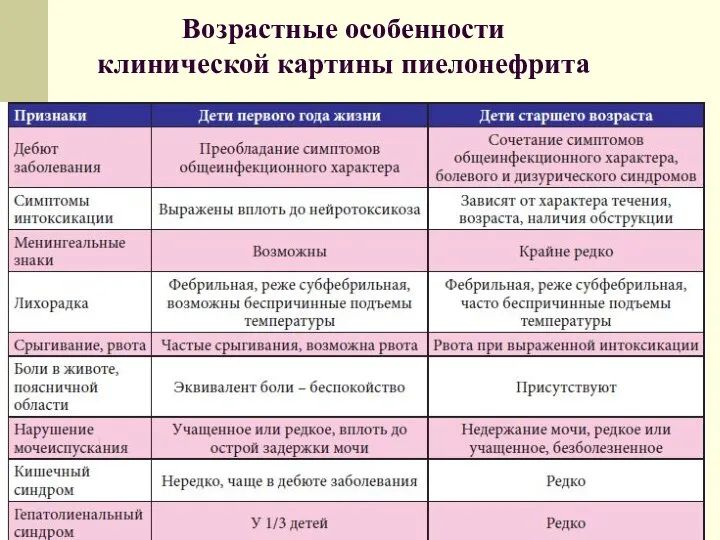
- 47. Возрастные особенности клинической картины пиелонефрита
- 49. Показания к госпитализации Показания к госпитализации в специализированный стационар детей с инфекцией мочевыводящих путей (1b, A)
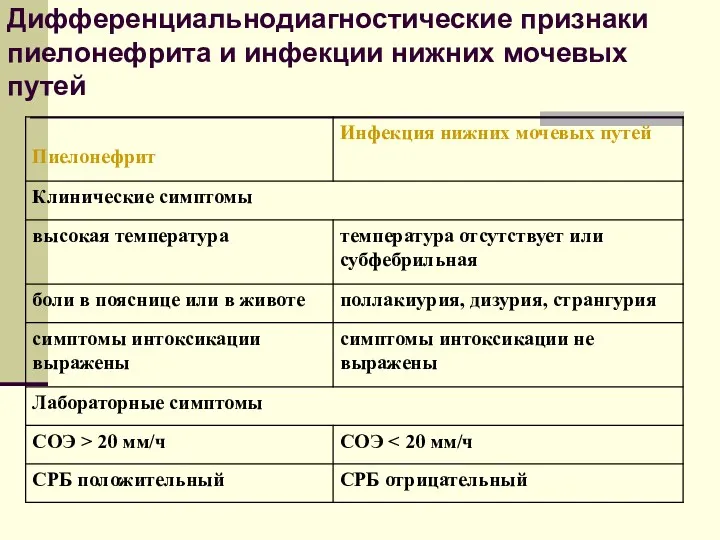
- 50. Дифференциальнодиагностические признаки пиелонефрита и инфекции нижних мочевых путей
- 51. Обследование при инфекции мочевыводящих путей Клинический анализ мочи, анализ мочевого осадка, бактериурия, посев мочи Клинический и
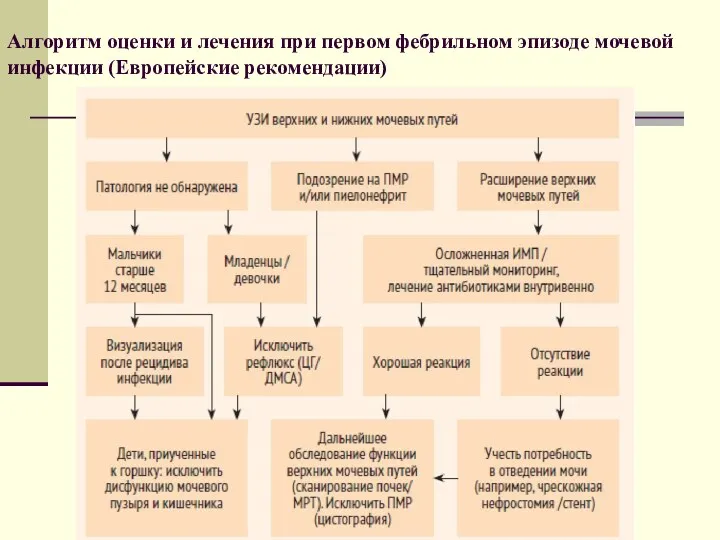
- 52. Алгоритм оценки и лечения при первом фебрильном эпизоде мочевой инфекции (Европейские рекомендации)
- 53. Принципы терапии Рациональная антибактериальная терапия Проводить антибактериальную терапию при любой симптоматической ИМС Не начинать лечение до
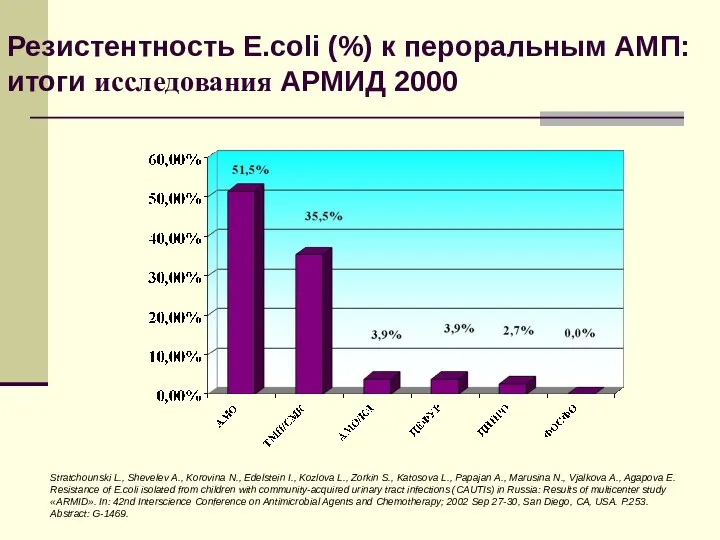
- 54. Резистентность E.coli (%) к пероральным АМП: итоги исследования АРМИД 2000 Stratchounski L., Shevelev A., Korovina N.,
- 55. Препараты выбора для лечения острого цистита у детей и взрослых
- 56. Антибактериальные препараты, применение которых при инфекциях мочевыводящих путей нерационально (С.В.Яковлев, 2002)
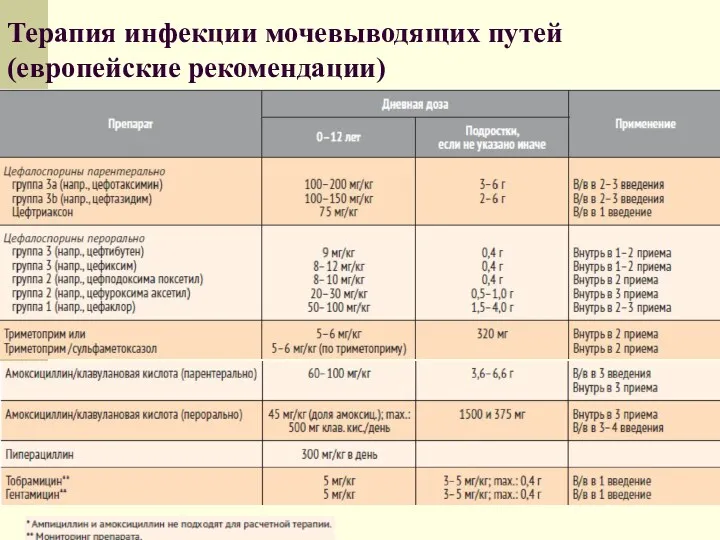
- 57. Терапия инфекции мочевыводящих путей (европейские рекомендации)
- 58. Антимикробная терапия ИМВП, принятая в России
- 59. Выбор антибиотика и способ его введения в зависимости от возраста ребенка и тяжести заболевания
- 60. Стартовая антибактериальная терапия ИМС Пиелонефрит фаза выраженной активности (тяжелая и среднетяжелая форма) Парентеральное введение а/б препаратов
- 61. Стартовая антибактериальная терапия ИМС Пиелонефрит фаза стихания (тяжелая и среднетяжелая форма) Преимущественно пероральный путь введения «Защищенные»
- 62. Принципы терапии ИМС Уросепсис: госпитализация, забор крови и мочи для бактериологического исследования, а/б лечение комбинированное: защищ.пенициллин
- 63. Продолжительность антибактериального лечения острого пиелонефрита у детей Кохрановский систематический обзор, 2007 Цель: определить преимущества и недостатки
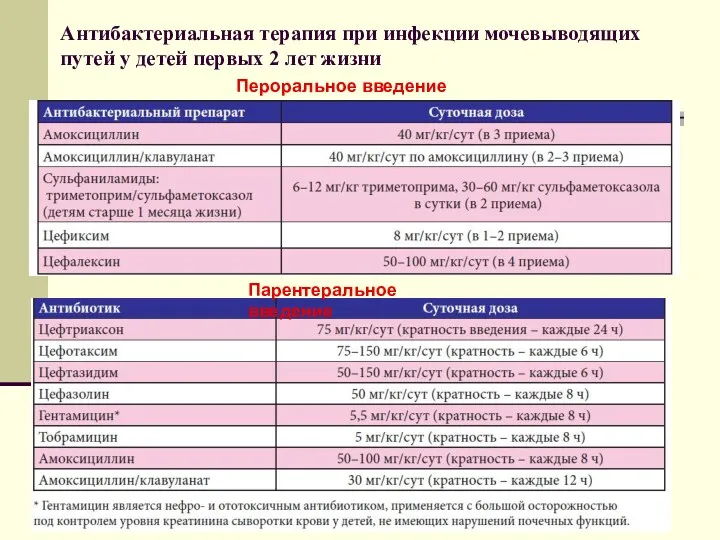
- 64. Антибактериальная терапия при инфекции мочевыводящих путей у детей первых 2 лет жизни Пероральное введение Парентеральное введение
- 65. Диспансерное наблюдение за детьми с ИМП Контроль за анализами мочи ежемесячно Функциональные пробы при пиелонефрите ежегодно
- 66. Профилактика Профилактика (первичная) Регулярное опорожнение мочевого пузыря и кишечника Достаточное потребление жидкости Гигиена наружных половых органов
- 67. Современная классификация гломерулопатий по МКБ-10 (адаптированный вариант) Гломерулярные болезни (для определения №1-7 необходимо морфологическое подтверждение данными
- 68. Хронические гломерулопатии Неиммунные гломерулопатии (невоспалительные) - НСМИ, ФСГС, мембранозная нефропатия Иммуновоспалительные
- 69. Морфологическая классификация гломерулопатий - нефротический синдром с минимальными изменениям - мембранозный гломерулонефрит - мембранопролиферативный (мезангиокаппиллярный) гломерулонефрит
- 70. Семиотика гломерулопатий у детей Изменения в анализах мочи (протеинурия, гематурия, цилиндрурия, изо-гипер-гипостенурия) Визуальные изменения мочи Снижение
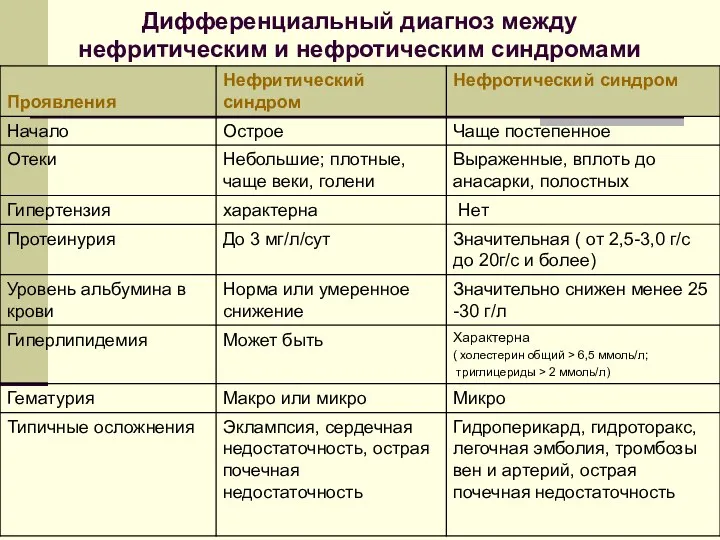
- 71. Дифференциальный диагноз между нефритическим и нефротическим синдромами
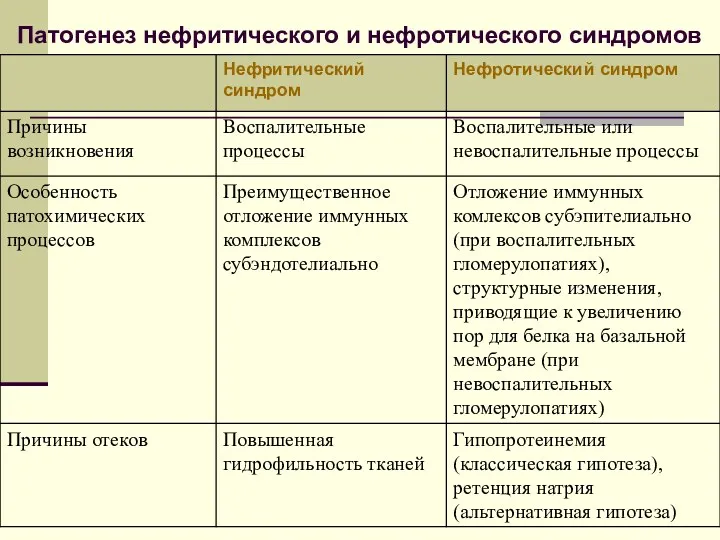
- 72. Патогенез нефритического и нефротического синдромов
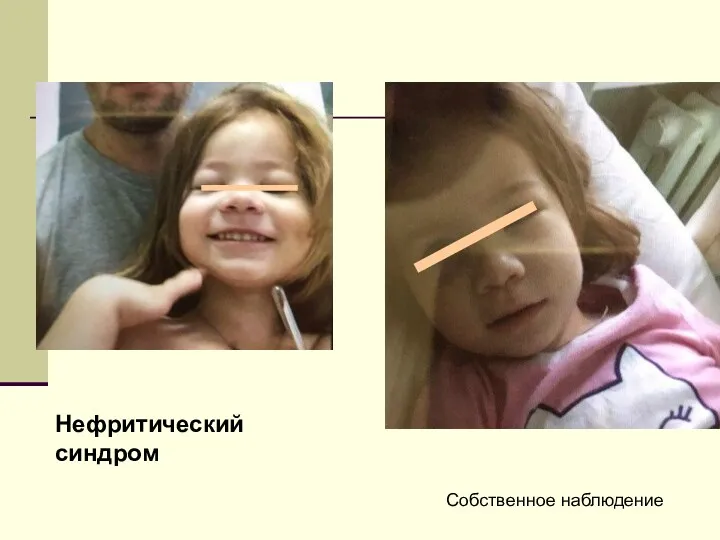
- 73. Нефритический синдром Собственное наблюдение
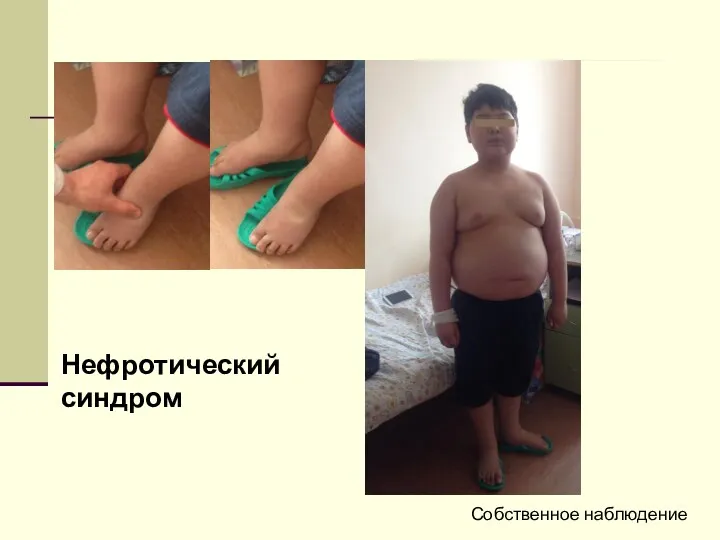
- 74. Нефротический синдром Собственное наблюдение
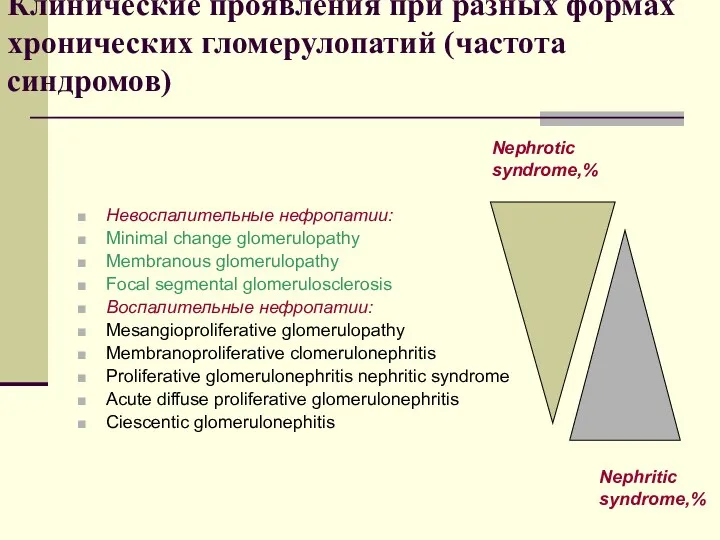
- 75. Клинические проявления при разных формах хронических гломерулопатий (частота синдромов) Невоспалительные нефропатии: Minimal change glomerulopathy Membranous glomerulopathy
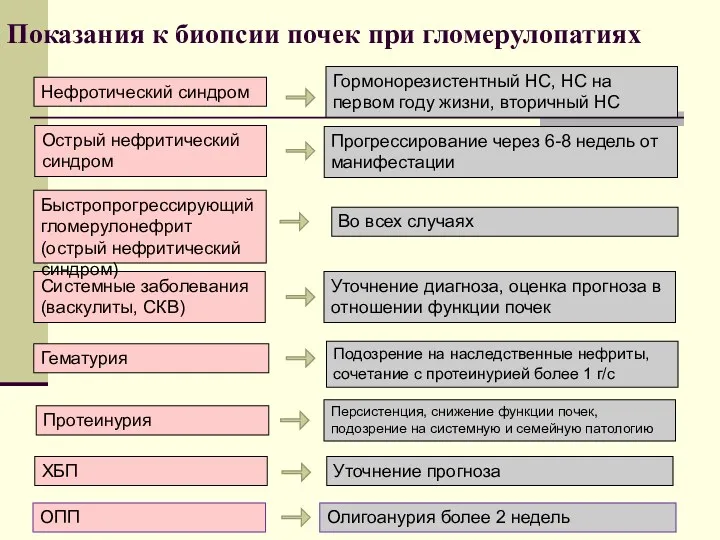
- 76. Показания к биопсии почек при гломерулопатиях Нефротический синдром Острый нефритический синдром Системные заболевания (васкулиты, СКВ) Быстропрогрессирующий
- 77. Острый нефритический синдром (Острый гломерулонефрит с остронефритическим синдромом) Этиология Инфекционные факторы: ♦ микробные инфекции (стрептококковая, стафилококковая
- 78. Патогенез У детей – 95% острых гломерулонефритов протекает с образованием иммунных комплексов, 5%- дебют аутоимунного процесса
- 79. уменьшение массы функционирующих нефронов, внутрисосудистые тромбы, отечность сосудистого эндотелия и подоцитов, выраженная пролиферация эндотелия и мезангиума
- 80. Изменения состояния свертывающей системы крови при остром нефритическом синдроме активация тромбоцитов, выделение тромбоксана, который повышает агрегацию
- 81. Артериальная гипертензия при остром нефритическом синдроме При нефритическом синдроме субэндотелиальные иммунные комплексы вызывают острую воспалительную реакцию.
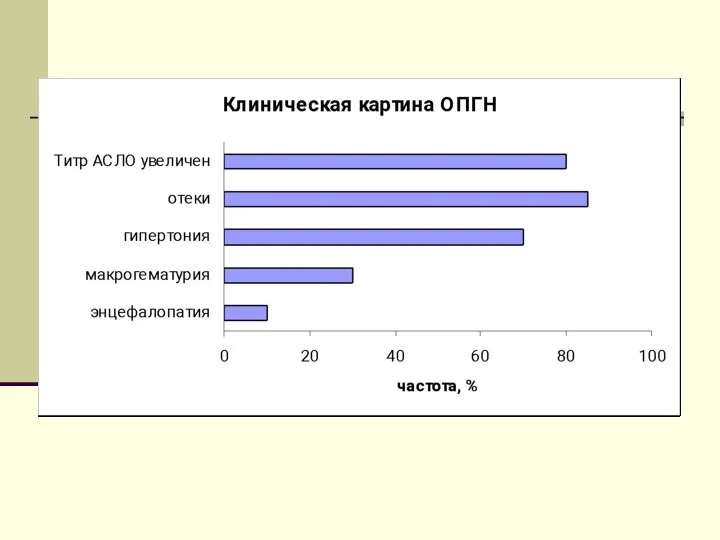
- 83. Острый пострептококковый нефритический синдром: клиническая картина Типичная клиническая картина без признаков других системных заболеваний Предшествующая стрептококковая
- 84. Осложнения Анурия, сердечная недостаточность, эклампсия. Проявления эклампсии: головная боль с резким повышением АД, внезапной потерей сознания
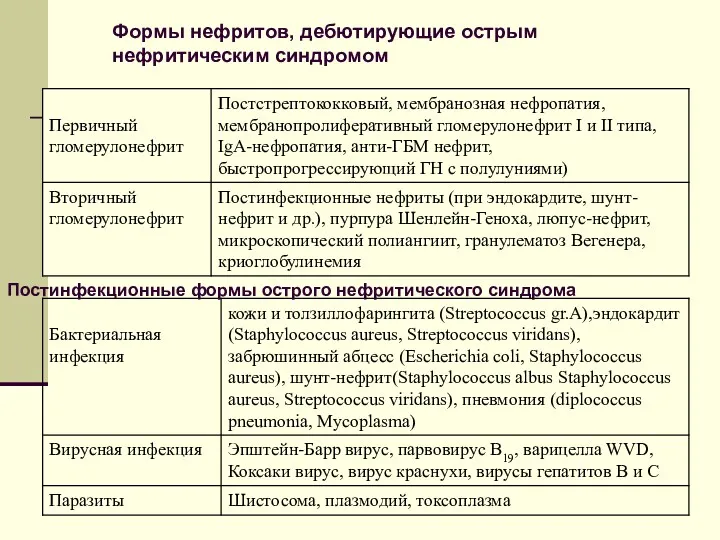
- 85. Формы нефритов, дебютирующие острым нефритическим синдромом Постинфекционные формы острого нефритического синдрома
- 86. Острый нефритический синдром: 60% случаев выздоровления Острый пострептококковый острый нефритический синдром-до 90% купируется отечный синдром за
- 87. Синонимы: Подострый ГН, злокачественный ГН; Общепринятый морфологический термин, используемый для обозначения БПГН – экстракапиллярный гломерулонефрит с
- 88. Основные причины быстропрогрессирующего острого нефритического синдрома у детей
- 89. Лечение гломерулонефритов Режим постельный (острый нефритический синдром или обострение хронического процесса) до схождения отеков и нормализации
- 90. Лечение гломерулопатий Антиагреганты Антикоагулянты ГКС Цитостатики Заместительная терапия
- 91. Типы нефротического синдрома 1. Первичный НС - врожденный (финский тип - наследственная амилоидная нефропатия - с
- 92. Врожденный нефротический синдром – (протеинурия, гипоальбуминемия, отек), наблюдающийся в течение первых трех месяцев жизни Инфантильная форма
- 93. Болезнь минимальных изменений Федеральные клинические рекомендации, 2016
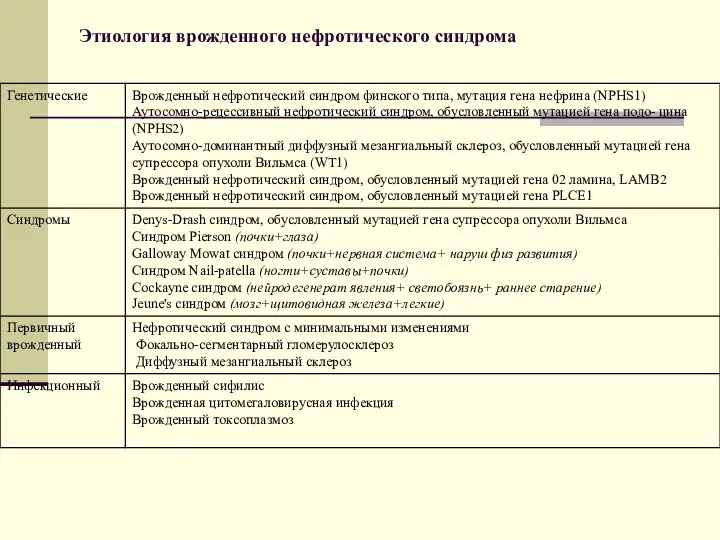
- 94. Этиология врожденного нефротического синдрома
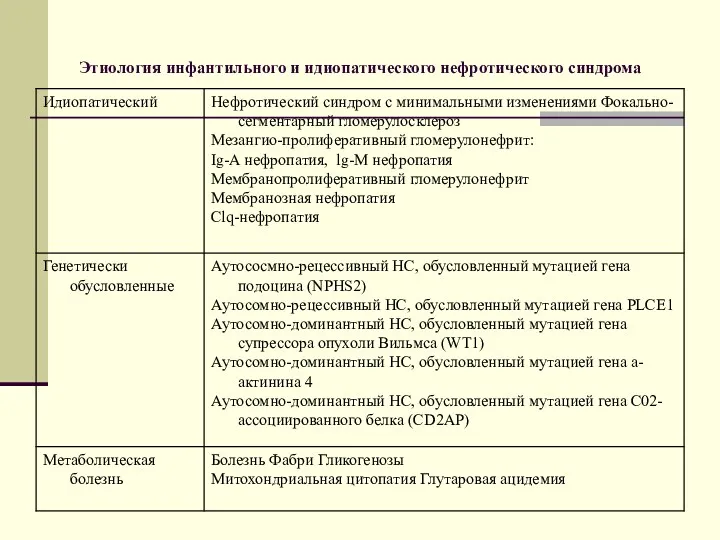
- 95. Этиология инфантильного и идиопатического нефротического синдрома
- 96. Лечение нефротического синдрома Классификация по чувствительности к кортикостероидной терапии (при условии адекватной дозы ГКС): гормоночувствительный НС
- 97. Смешанный нефротический синдром Нефротические отеки Артериальная гипертензия Гематурия Появление такого сочетания –плохой прогноз в отношении функции
- 98. Неблагоприятное течение нефротического синдрома 1)С рождения 2)Наличие смешанного НС (с артериальной гипертензией и/или гематурией) 3)резистентность к
- 99. Дифференциальный диагноз рецидивирующей гематурии Гломерулярные болезни: IgA-нефропатия, нефрит Шейлена-Геноха, эндокапиллярный ГН, синдром Альпорта, болезнь тонких базальных
- 100. Вторичный характер гематурии, сопряженной с отложением IGA в почках Пурпура Шенлейна–Геноха, СКВ (системные проявления); целиакия, в
- 101. Наследственные нефриты Вероятность наследственного заболевания: Гематурия или смерть родственников от ХБП, однотипная патология (гематурия и/или протеинурия
- 102. Диагностика синдрома Альпорта необходимо присутствие трех признаков из пяти: Гематурия или летальный1 исход от ХБП в
- 103. Дифференциальная диагностика IgA-нефропатии и пурпуры Шейлена-Геноха
- 104. Прогноз заболеваний, сопровождающихся рецидивирующей гематурией Благоприятное течение Изолированная микрогематурия (кроме синдрома Альпорта) Острый пострептококковый ГН Инфекции
- 105. Прогноз при хронических гломерулопатиях Изолированная гематурия или гормоночувствительный НС без нарушения функции почек и АГ: за
- 107. Скачать презентацию










































































 Личная гигиена работников общественного питания
Личная гигиена работников общественного питания Аллергические реакции. Анафилактический шок
Аллергические реакции. Анафилактический шок Реографиялық құралдар, жұмыс істеу принциптері
Реографиялық құралдар, жұмыс істеу принциптері Основы успешного грудного вскармливания
Основы успешного грудного вскармливания Мейіргерлік үрдістегі мейірбикенің міндеті. Мейіргерлік күтім картасы
Мейіргерлік үрдістегі мейірбикенің міндеті. Мейіргерлік күтім картасы Правда и мифы об алкоголе. Всероссийский день трезвости
Правда и мифы об алкоголе. Всероссийский день трезвости Экстрагенитальные заболевания и беременность
Экстрагенитальные заболевания и беременность Болезнь Лайма (болезнь Лима, клещевой боррелиоз, Лаймборрелиоз)
Болезнь Лайма (болезнь Лима, клещевой боррелиоз, Лаймборрелиоз) Технология изготовления зубных протезов
Технология изготовления зубных протезов Рассеянный склероз, этиология, клиника, лечение
Рассеянный склероз, этиология, клиника, лечение Антигипертензивные средства
Антигипертензивные средства Будова та розвиток центральної нервової системи
Будова та розвиток центральної нервової системи Продукты пчеловодства
Продукты пчеловодства Психиатрическое интервью. Симптомы и синдромы психических заболеваний
Психиатрическое интервью. Симптомы и синдромы психических заболеваний Контроль иммунного ответа. Иммунодефициты. Принципы оценки иммунного статуса
Контроль иммунного ответа. Иммунодефициты. Принципы оценки иммунного статуса Правила профилактики гриппа и коронавирусной инфекции
Правила профилактики гриппа и коронавирусной инфекции Невротикалық бұзылыстардың психогигиенасы және психопрофилактикасы
Невротикалық бұзылыстардың психогигиенасы және психопрофилактикасы Болезни органов пищеварения. Болезни желудка: гастрит, язвенная болезнь, опухоли желудка
Болезни органов пищеварения. Болезни желудка: гастрит, язвенная болезнь, опухоли желудка Өкпе артерияларының эмболиясы
Өкпе артерияларының эмболиясы Иммуногенез бұзылыстарының морфологиясы. Иммуногенез бұзылыстары кезінде тимустың және перифериялық лимфоидты тіннің өзгерістері
Иммуногенез бұзылыстарының морфологиясы. Иммуногенез бұзылыстары кезінде тимустың және перифериялық лимфоидты тіннің өзгерістері Основные реабилитационные подходы при лечении пациентов с зависимостями
Основные реабилитационные подходы при лечении пациентов с зависимостями Дыхательная гимнастика Стрельниковой для детей
Дыхательная гимнастика Стрельниковой для детей Метод иммунодиагностики и иммунопрофилактики инфекционных болезней
Метод иммунодиагностики и иммунопрофилактики инфекционных болезней Болезнь Дюринга (герпетифорный дерматит), многоформной экссудативной эритеме, синдроме Стивенса-Джонсона
Болезнь Дюринга (герпетифорный дерматит), многоформной экссудативной эритеме, синдроме Стивенса-Джонсона Средства, влияющие на никотиночувствительные рецепторы
Средства, влияющие на никотиночувствительные рецепторы TC-80DP is a high abrasion resistance and strength
TC-80DP is a high abrasion resistance and strength Цитомегаловирус. Вирус герпеса
Цитомегаловирус. Вирус герпеса Особенности паллиативной медицинской помощи
Особенности паллиативной медицинской помощи