Содержание
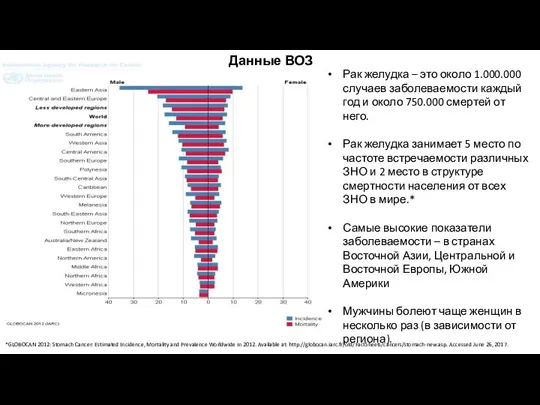
- 3. Рак желудка – это около 1.000.000 случаев заболеваемости каждый год и около 750.000 смертей от него.
- 4. Заболеваемость раком желудка на 100.000 населения (ВОЗ, 2012 г.)
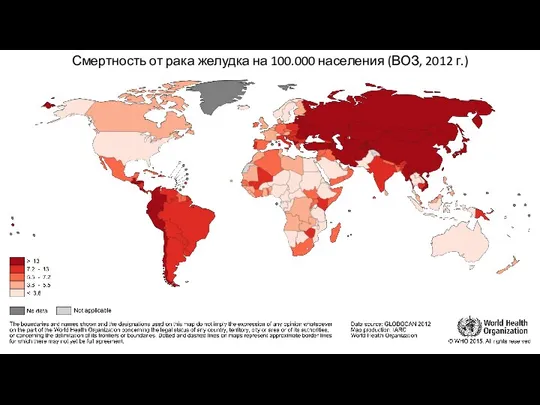
- 5. Смертность от рака желудка на 100.000 населения (ВОЗ, 2012 г.)
- 6. В России по частоте встречаемости рак желудка занимает 4 место среди мужчин (уступая лишь раку трахеи/бронхов/легких,
- 7. Наиболее часто встречаемые злокачественные новообразования желудка : Аденокарцинома (95% всех ЗНО желудка) GIST желудка (1% от
- 8. ПРЕДРАСПОЛАГАЮЩИЕ ФАКТОРЫ Неправильное питание (избыток поваренной соли, копченной, острой, пережаренной, пищи) Курение и злоупотребление высокоградусными напитками
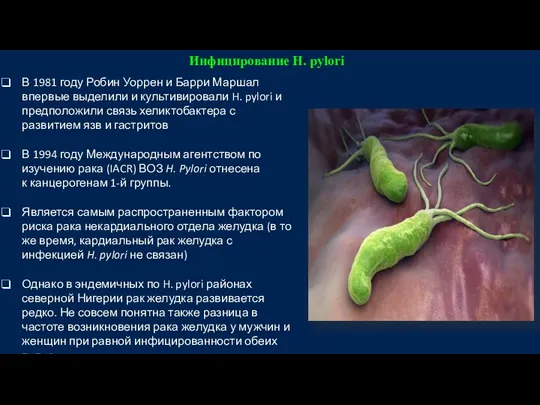
- 10. Инфицирование H. pylori В 1981 году Робин Уоррен и Барри Маршал впервые выделили и культивировали H.
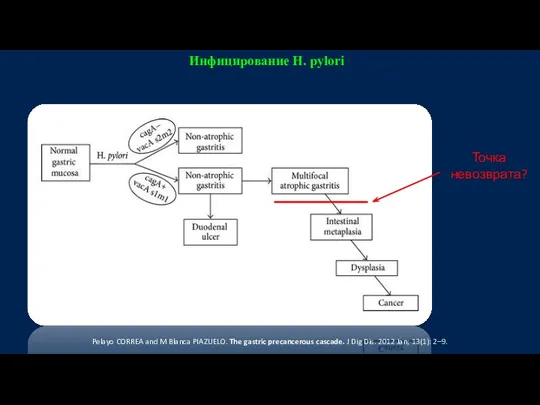
- 11. Инфицирование H. pylori Точка невозврата? Pelayo CORREA and M Blanca PIAZUELO. The gastric precancerous cascade. J
- 12. Инфицирование H. pylori Точка невозврата? Pelayo CORREA and M Blanca PIAZUELO. The gastric precancerous cascade. J
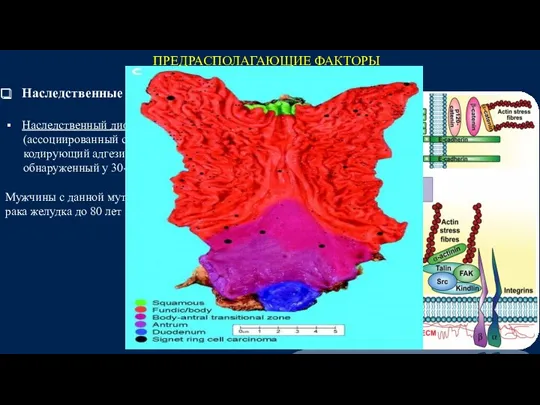
- 13. ПРЕДРАСПОЛАГАЮЩИЕ ФАКТОРЫ Наследственные синдромы : Наследственный диффузный рак желудка (ассоциированный с мутацией в гене CDH1, кодирующий
- 14. ПРЕДРАСПОЛАГАЮЩИЕ ФАКТОРЫ Наследственные синдромы : Наследственный диффузный рак желудка (ассоциированный с мутацией в гене CDH1, кодирующий
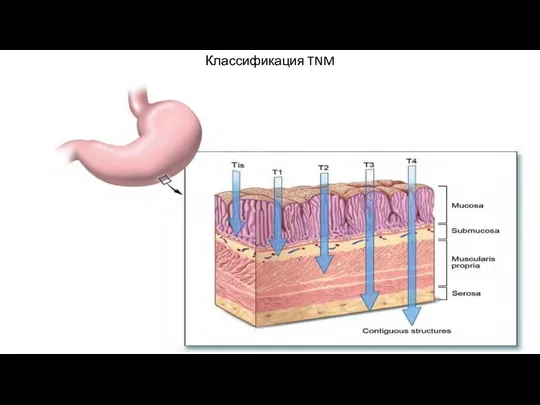
- 15. Классификация TNM
- 16. Классификация TNM
- 17. N и M статус и стадии рака желудка
- 18. Макроскопическая классификация рака желудка (ранний рак желудка (T1N0-3M0)тип 0-поверхностные плоские опухоли)* (5-летняя выживаемость после операции достигает
- 19. Макроскопическая классификация рака желудка (тип 1-5, распространенный рак)* *Объединяет эндоскопическую классификацию раннего рака желудка Японского Эндоскопического
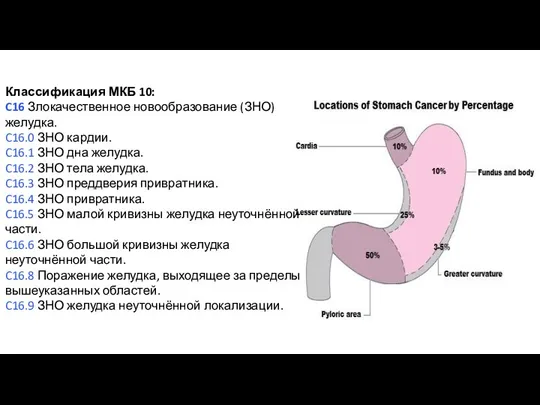
- 20. Классификация МКБ 10: C16 Злокачественное новообразование (ЗНО) желудка. C16.0 ЗНО кардии. C16.1 ЗНО дна желудка. C16.2
- 21. Гистологическая классификация рака желудка по Lauren (1965) Кишечный тип: строение опухоли сходно с раком кишки. Характерны
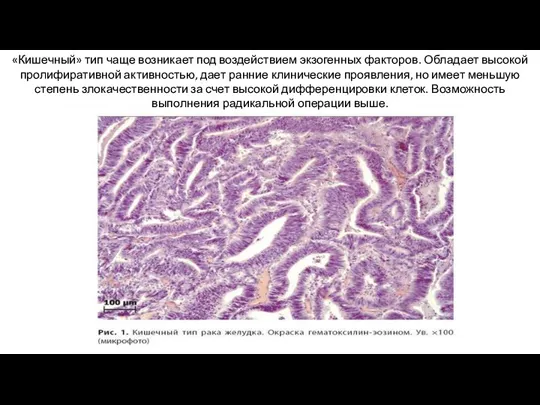
- 22. «Кишечный» тип чаще возникает под воздействием экзогенных факторов. Обладает высокой пролифиративной активностью, дает ранние клинические проявления,
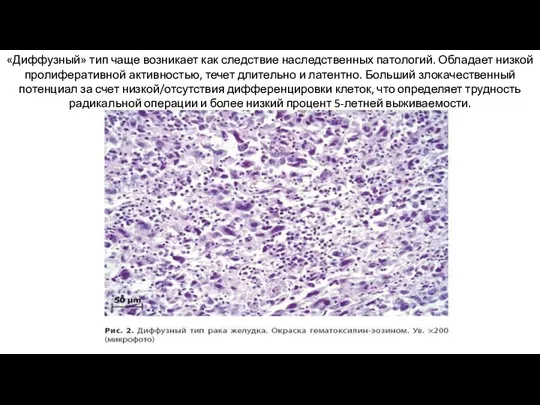
- 23. «Диффузный» тип чаще возникает как следствие наследственных патологий. Обладает низкой пролиферативной активностью, течет длительно и латентно.
- 24. Международная гистологическая классификация (ВОЗ 2010) Папиллярная аденокарцинома. Тубулярная аденокарцинома: -- высокодифференцированная; -- умеренно дифференцированная. Низкодифференцированная аденокарцинома.
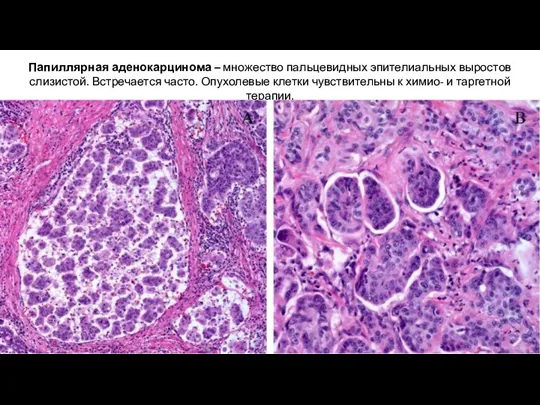
- 25. Папиллярная аденокарцинома – множество пальцевидных эпителиальных выростов слизистой. Встречается часто. Опухолевые клетки чувствительны к химио- и
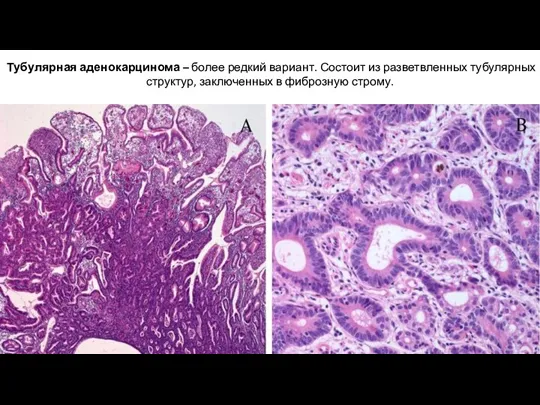
- 26. Тубулярная аденокарцинома – более редкий вариант. Состоит из разветвленных тубулярных структур, заключенных в фиброзную строму.
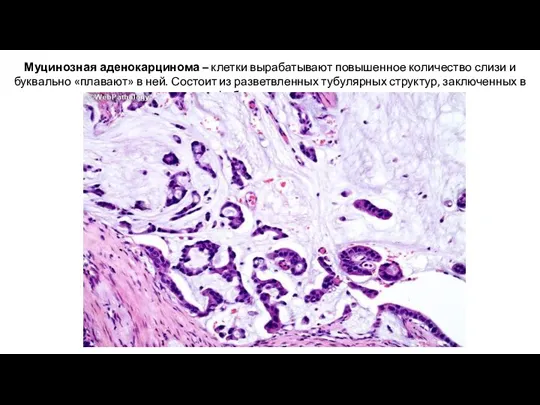
- 27. Муцинозная аденокарцинома – клетки вырабатывают повышенное количество слизи и буквально «плавают» в ней. Состоит из разветвленных
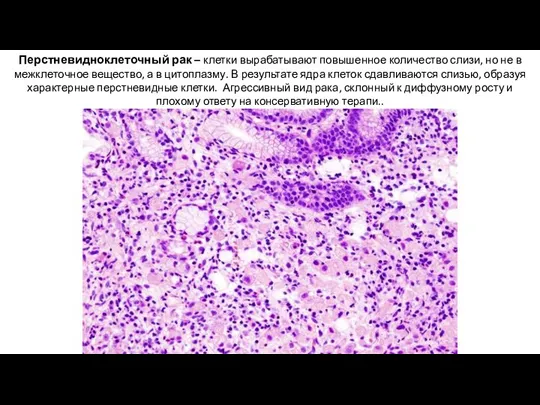
- 28. Перстневидноклеточный рак – клетки вырабатывают повышенное количество слизи, но не в межклеточное вещество, а в цитоплазму.
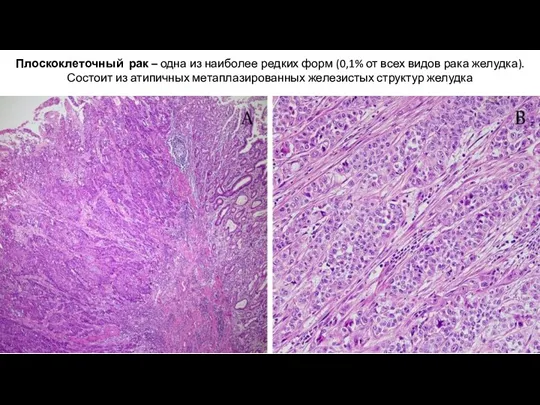
- 29. Плоскоклеточный рак – одна из наиболее редких форм (0,1% от всех видов рака желудка). Состоит из
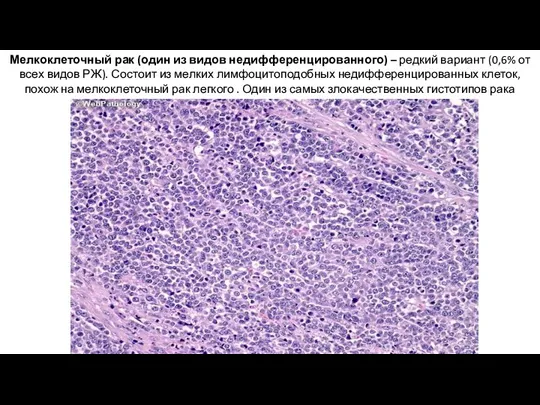
- 30. Мелкоклеточный рак (один из видов недифференцированного) – редкий вариант (0,6% от всех видов РЖ). Состоит из
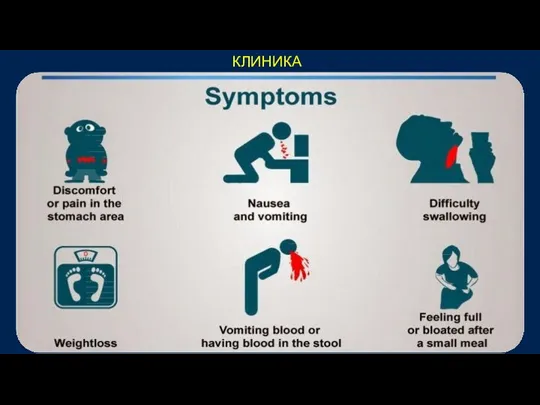
- 31. КЛИНИКА
- 32. КЛИНИКА Синдром «малых признаков» по А.И. Савицкому Астения (снижение трудоспособности, слабость, быстрая утомляемость) Потеря аппетита (особенно
- 33. ДИАГНОСТИКА* Необходимый минимум для постановки диагноза : Анамнез и физикальный осмотр Осмотр гинекологом у женщин и
- 34. ДИАГНОСТИКА* Дополнительные исследования, выполняемые при наличии клинических показаний: Биопсия метастазов под контролем УЗИ/КТ. Остеосцинтиграфия. Стернальная пункция
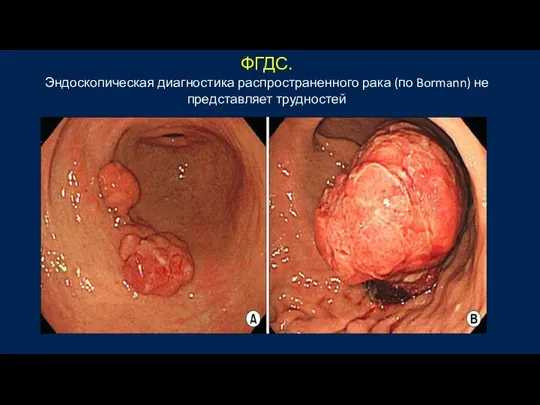
- 35. ФГДС. Эндоскопическая диагностика распространенного рака (по Bormann) не представляет трудностей
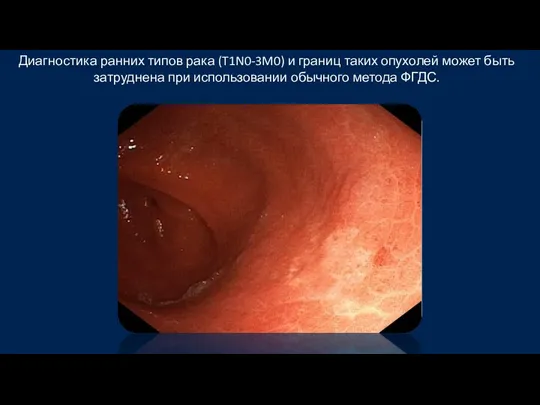
- 36. Диагностика ранних типов рака (T1N0-3M0) и границ таких опухолей может быть затруднена при использовании обычного метода
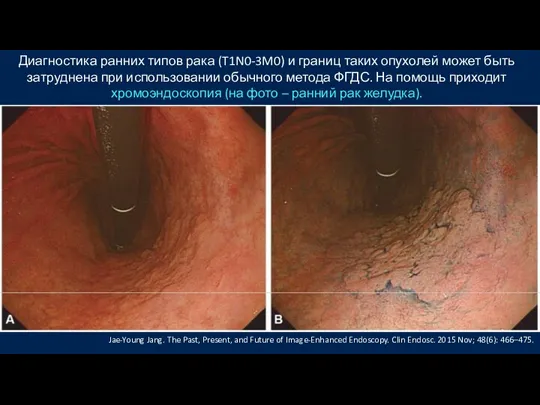
- 37. Диагностика ранних типов рака (T1N0-3M0) и границ таких опухолей может быть затруднена при использовании обычного метода
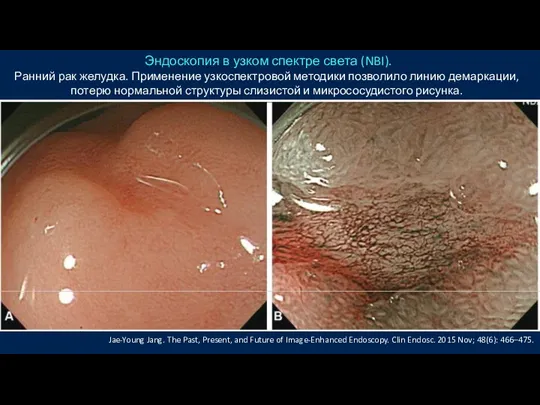
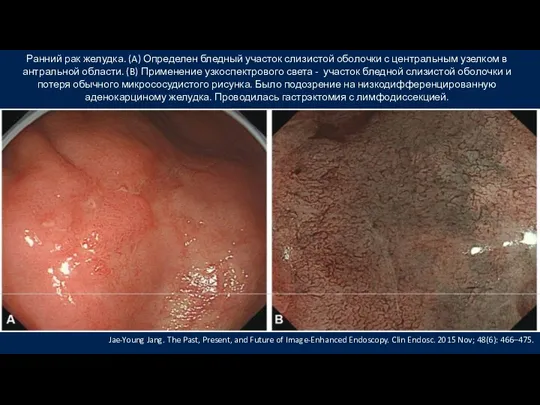
- 38. Эндоскопия в узком спектре света (NBI). Ранний рак желудка. Применение узкоспектровой методики позволило линию демаркации, потерю
- 39. Ранний рак желудка. (A) Определен бледный участок слизистой оболочки с центральным узелком в антральной области. (B)
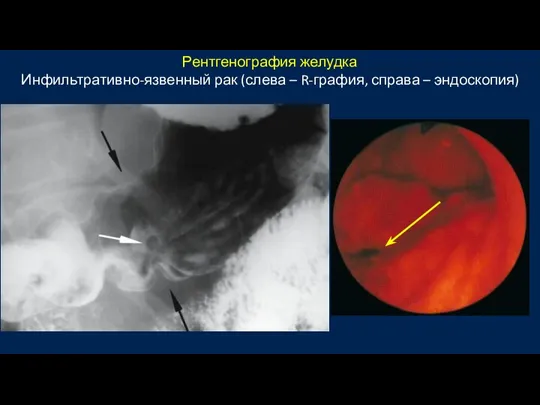
- 40. Основные рентгенологические признаки : Дефект наполнения; Деформация контуров желудка; Атипичный рельеф слизистой оболочки; Наличие аперистальтических зон.
- 41. Рентгенография желудка Инфильтративно-язвенный рак (слева – R-графия, справа – эндоскопия)
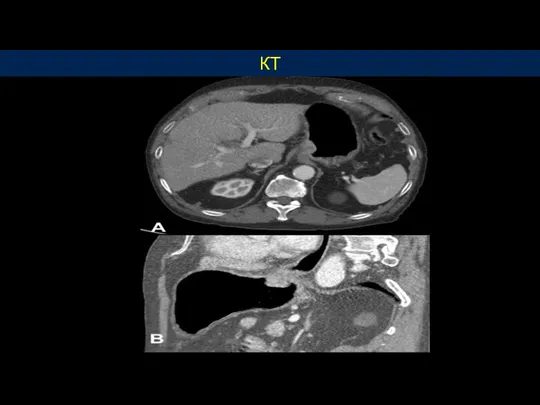
- 42. КТ
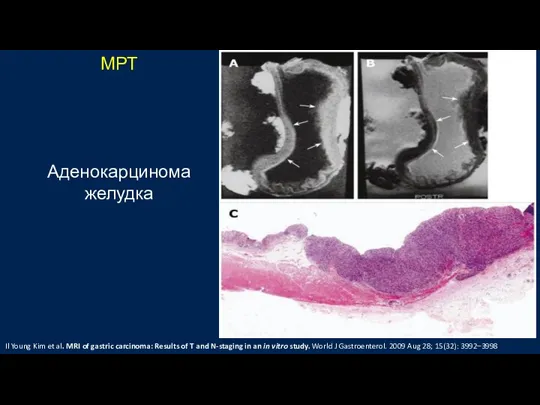
- 43. МРТ Аденокарцинома желудка Il Young Kim et al. MRI of gastric carcinoma: Results of T and
- 44. Иммуногистохимия Экспрессия HER2 neu (красные участки) клетками опухоли желудка
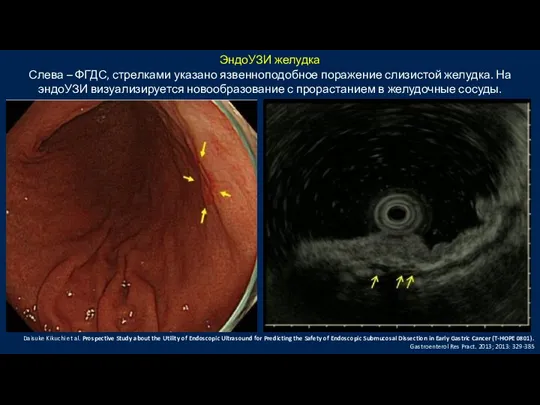
- 45. ЭндоУЗИ желудка Слева – ФГДС, стрелками указано язвенноподобное поражение слизистой желудка. На эндоУЗИ визуализируется новообразование с
- 46. МЕТАСТАЗИРОВАНИЕ ПРИ РАКЕ ЖЕЛУДКА Помимо метастазов в региональные ЛУ, характерными также являются следующие лимфогенные метастазы :
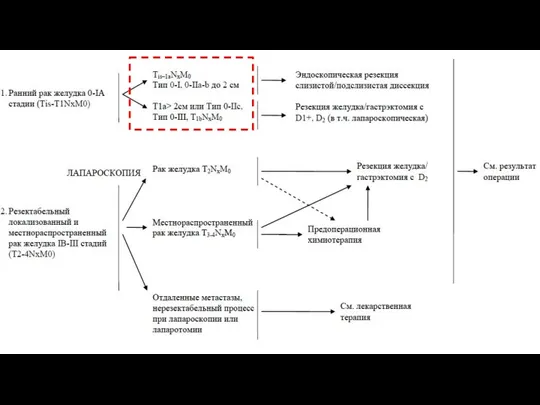
- 47. ЛЕЧЕНИЕ
- 49. Макроскопическая классификация рака желудка (ранний рак желудка (T1N0-3M0)тип 0-поверхностные плоские опухоли)* (5-летняя выживаемость после операции достигает
- 50. Аспирационная методика ЭРС
- 51. Петлевая эндоскопическая резекция слизистой
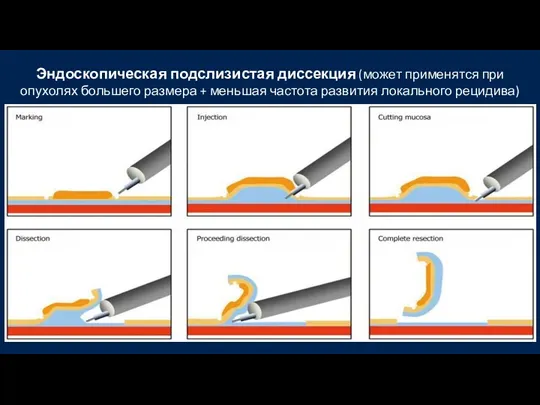
- 52. Эндоскопическая подслизистая диссекция (может применятся при опухолях большего размера + меньшая частота развития локального рецидива)
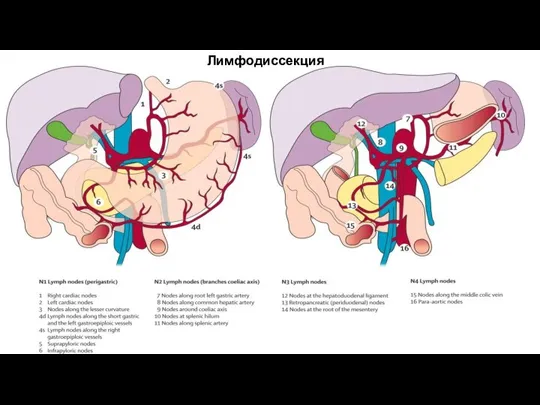
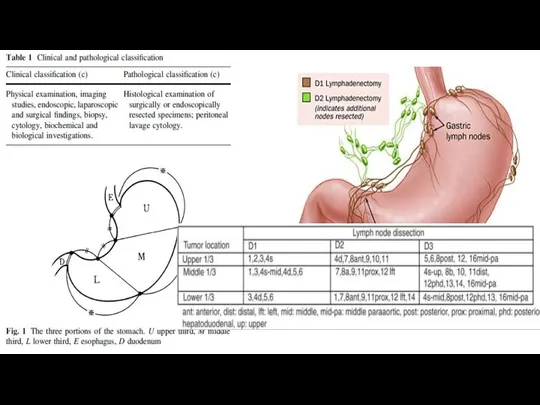
- 53. Лимфодиссекция
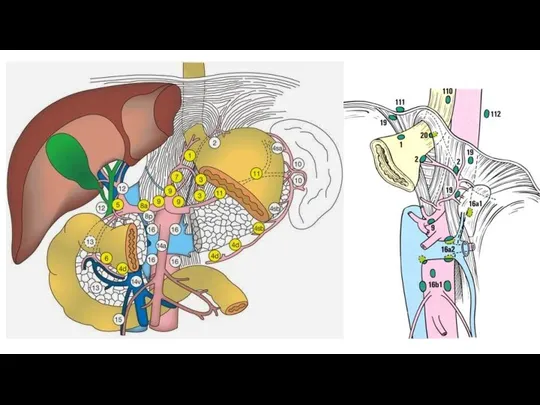
- 55. Японская классификация регионарных лимфатических узлов желудка. Объемы лимфодиссекции. D0 – отсутствие лимфодиссекции либо неполное удаление лимфатических
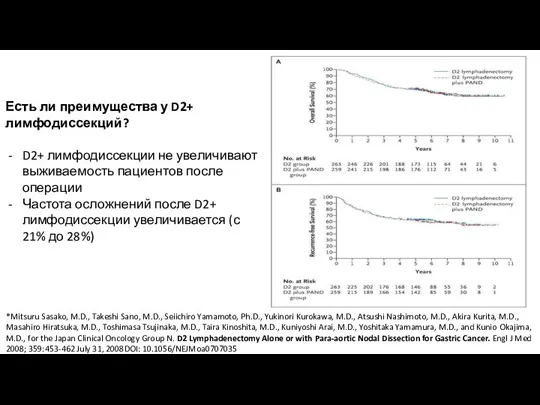
- 57. Есть ли преимущества у D2+ лимфодиссекций? D2+ лимфодиссекции не увеличивают выживаемость пациентов после операции Частота осложнений
- 58. Виды операций при раке желудка + - при недифференцированных формах рака - при наследственном диффузном раке
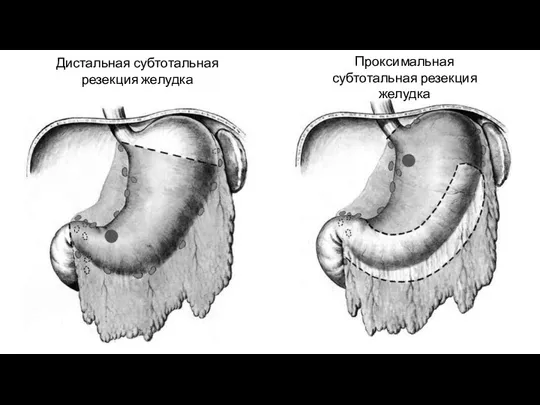
- 59. Дистальная субтотальная резекция желудка Проксимальная субтотальная резекция желудка
- 61. Способы реконструкции ЖКТ после дистальных резекций желудка На сегодняшний день предложено более 100 способов реконструкции ЖКТ
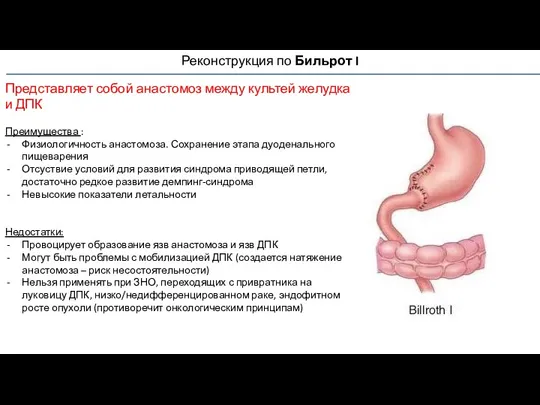
- 62. Реконструкция по Бильрот I Представляет собой анастомоз между культей желудка и ДПК Преимущества : Физиологичность анастомоза.
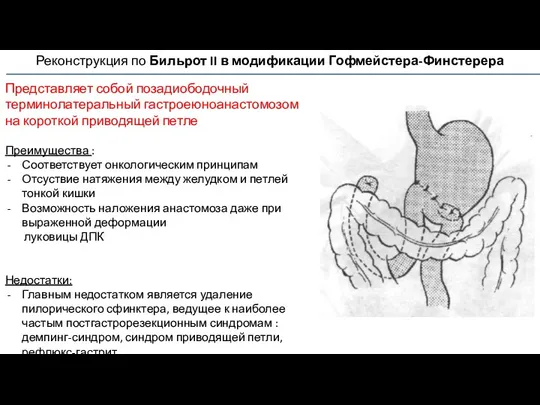
- 63. Реконструкция по Бильрот II в модификации Гофмейстера-Финстерера Представляет собой позадиободочный терминолатеральный гастроеюноанастомозом на короткой приводящей петле
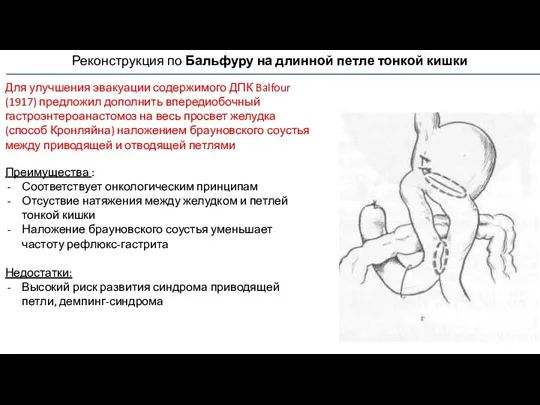
- 64. Реконструкция по Бальфуру на длинной петле тонкой кишки Для улучшения эвакуации содержимого ДПК Balfour (1917) предложил
- 65. Реконструкция по Ру Отключение петли тонкой кишки с формированием Y-образного анастомоза Преимущества : Соответствует онкологическим принципам
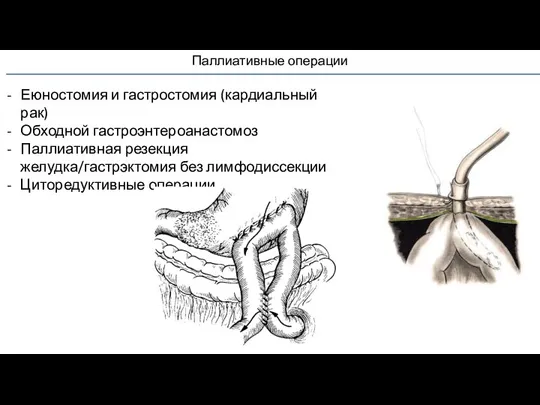
- 66. Паллиативные операции Еюностомия и гастростомия (кардиальный рак) Обходной гастроэнтероанастомоз Паллиативная резекция желудка/гастрэктомия без лимфодиссекции Циторедуктивные операции
- 68. Скачать презентацию





























 Предмет и методы патологии
Предмет и методы патологии Иммунология. Популяции клеток. Лекция 2
Иммунология. Популяции клеток. Лекция 2 Психические расстройства при органических заболеваниях головного мозга
Психические расстройства при органических заболеваниях головного мозга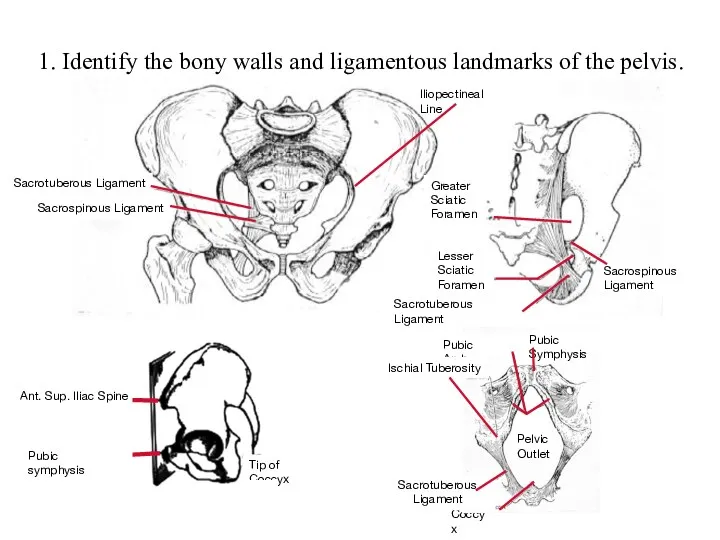 Identify the bony walls and ligamentous landmarks of the pelvis
Identify the bony walls and ligamentous landmarks of the pelvis Imitation of biological processes. Medical simulations and analysis
Imitation of biological processes. Medical simulations and analysis Возрождение. Мы выбираем ЗОЖ
Возрождение. Мы выбираем ЗОЖ Акушерское ультразвуковое исследование при диагностике беременности
Акушерское ультразвуковое исследование при диагностике беременности Применение метаболической терапии при гипертензивной энцефалопатии
Применение метаболической терапии при гипертензивной энцефалопатии Заболевание репродуктивной системы сук
Заболевание репродуктивной системы сук Черепно-мозговая травма
Черепно-мозговая травма Заболевания органов кроветворения у детей. Заболевания мочевой системы у детей. Сахарный диабет
Заболевания органов кроветворения у детей. Заболевания мочевой системы у детей. Сахарный диабет Осмотр и исследование глаз и век
Осмотр и исследование глаз и век Асептика
Асептика Исследование функции внешнего дыхания мое
Исследование функции внешнего дыхания мое Эпилепсия
Эпилепсия Денсаулық сақтау саласындағы. Риск-менеджмент
Денсаулық сақтау саласындағы. Риск-менеджмент Megaloblastic anemia
Megaloblastic anemia Шизофрения. Kahlbaum (1828-1899)
Шизофрения. Kahlbaum (1828-1899) Общее переохлаждение. Приёмы и методы оказания первой медицинской помощи при гипотермических состояниях
Общее переохлаждение. Приёмы и методы оказания первой медицинской помощи при гипотермических состояниях Аномалії кісткового таза
Аномалії кісткового таза Применение ионизирующего излучения в науке, технике и медицине
Применение ионизирующего излучения в науке, технике и медицине Функциональный контроль при поражении спинного мозга, при детских церебральных параличах. (Лекция 4)
Функциональный контроль при поражении спинного мозга, при детских церебральных параличах. (Лекция 4) Профилактика пролежней, инновационные технологии
Профилактика пролежней, инновационные технологии Phylum tape and flatworms
Phylum tape and flatworms Инфекционные болезни. Полиомиелит
Инфекционные болезни. Полиомиелит Клинические проявления и особенности ухода за больными с инволюционными психическими расстройствами
Клинические проявления и особенности ухода за больными с инволюционными психическими расстройствами Аллергический ринит
Аллергический ринит Стромально-сосудистые (мезенхимальные) дистрофии
Стромально-сосудистые (мезенхимальные) дистрофии