Содержание
- 2. АТИПИЧНЫЕ ПНЕВМОНИИ Атипичные пневмонии клинически неотличимы от других подобных инфекций легких. Начинаются вяло, с незначительным подъемом
- 3. ВОЗБУДИТЕЛИ АТИПИЧНЫХ ПНЕВМОНИЙ Legionella pneumophiliae Mycoplasma pneumoniae Chlamidia рsittaci Chlamidia pneumoniae Coxiella вurnetii
- 4. ВОЗБУДИТЕЛИ АТИПИЧНЫХ ПНЕВМОНИЙ
- 5. ЛЕГИОНЕЛЛЫ
- 6. Классификация Отдел: Gracilicutes Семейство: Legionellaceae Род: Legionella Виды: род включает в себя 9 видов, ведущую роль
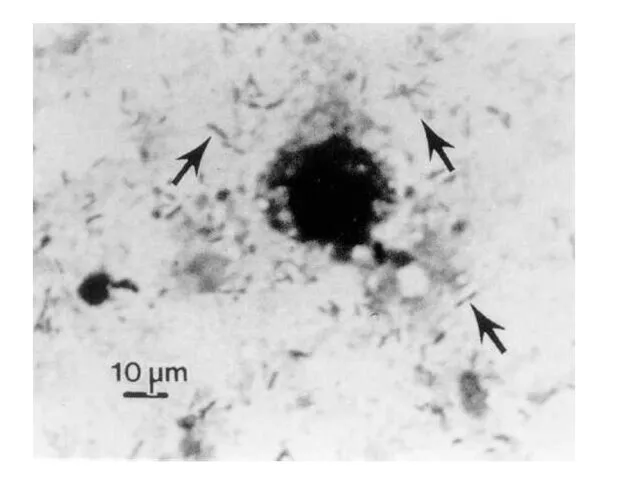
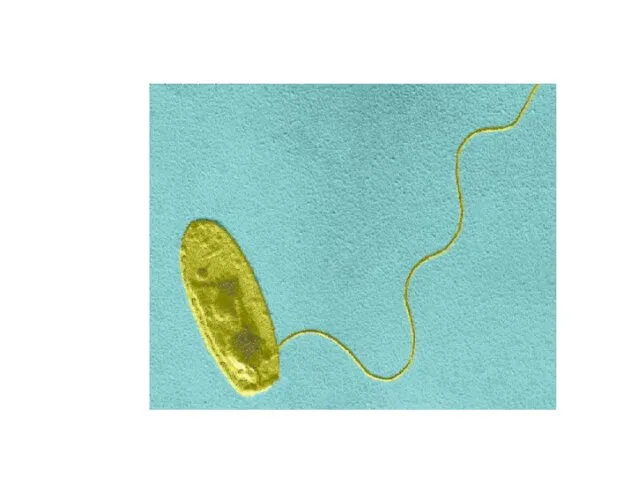
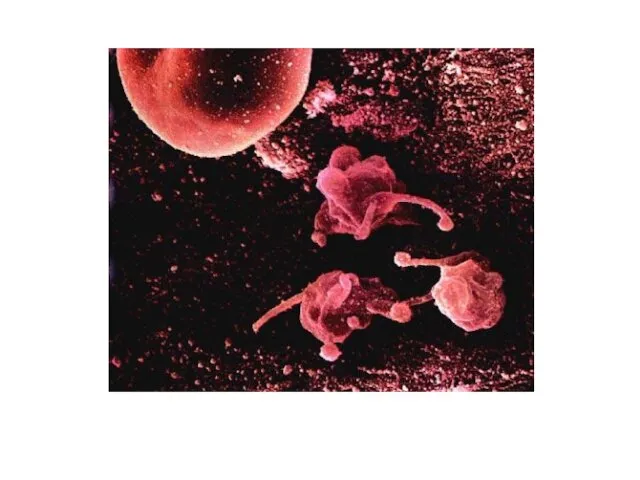
- 7. Морфологические свойства
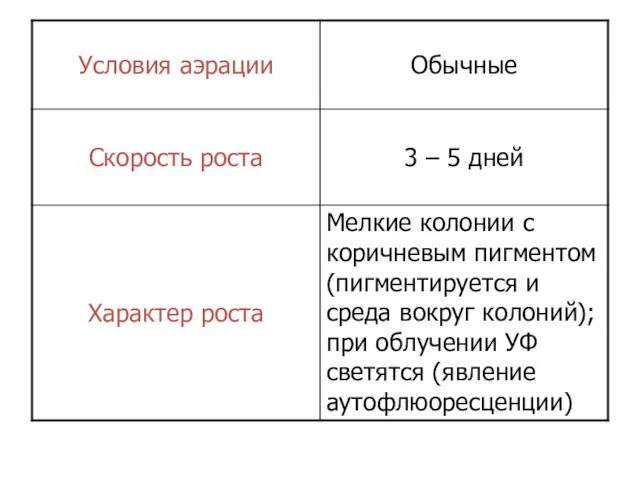
- 11. Культуральные свойства
- 13. Биохимические свойства Малоактивны, не имеют сахаролитических ферментов
- 14. Серологические свойства По О-антигену различают 8 серогрупп Имеется антигенное родство между Legionella pneumophiliae и Chlamidia psittaci.
- 15. Факторы патогенности Эндотоксин, обладающий: цитотоксическим действием гемолитическим действием
- 16. Резистентность во внешней среде Длительно сохраняются во внешней среде (в воде) - они вступают в симбиотические
- 17. Эпидемиология ЛЕГИОНЕЛЛЕЗА
- 18. Клинические проявления пневмония (болезнь легионеров), лихорадка без поражения легких (лихорадка Понтиак)
- 19. Патогенез - Размножение возбудителя в нижних отделах дыхательных путей с развитием здесь воспалительной реакции (легионеллы могут
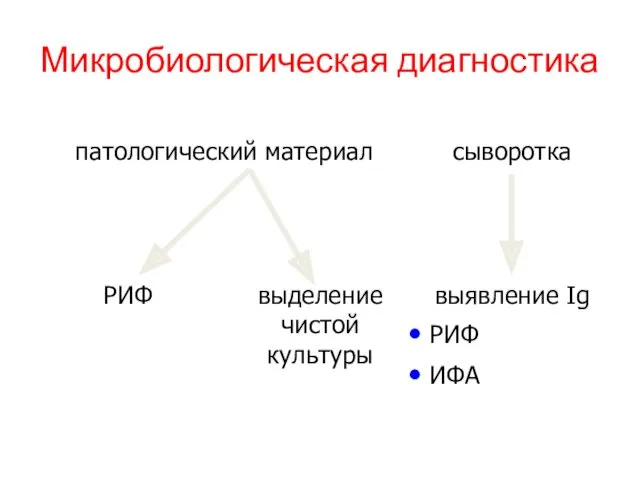
- 20. Микробиологическая диагностика
- 21. Выделение чистой культуры Возможно при условии, что материал (при пневмонии – мокрота) будет доставлен в лабораторию
- 22. Профилактика Неспецифическая Санитарно-гигиенические мероприятия (в частности, промывание душевых установок водой, нагретой до 60о С) Специфическая Не
- 23. Этиотропная терапия Антибиотики: рифампицин эритромицин фторхинолоны
- 24. М И К О П Л А З М Ы
- 25. Микоплазмы: классификация Mycoplasmatales Mycoplasmataceae Mycoplasma M. pneumoniae
- 26. Морфологические признаки самые мелкие свободноживущие бактерии , полиморфные, нет клеточной стенки, ЦПМ содержит стеролы, грамотрицательны, но
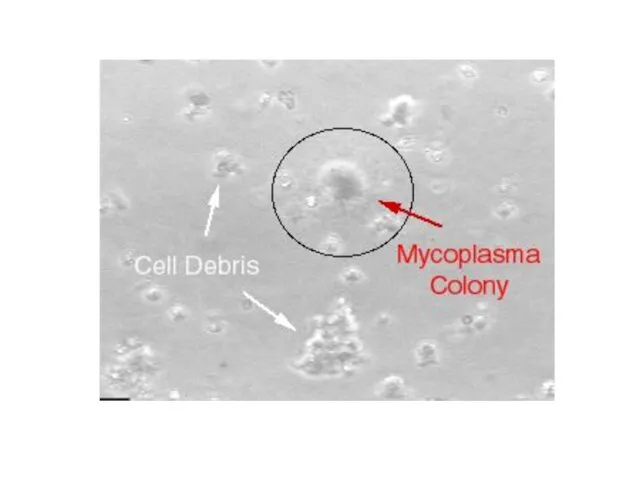
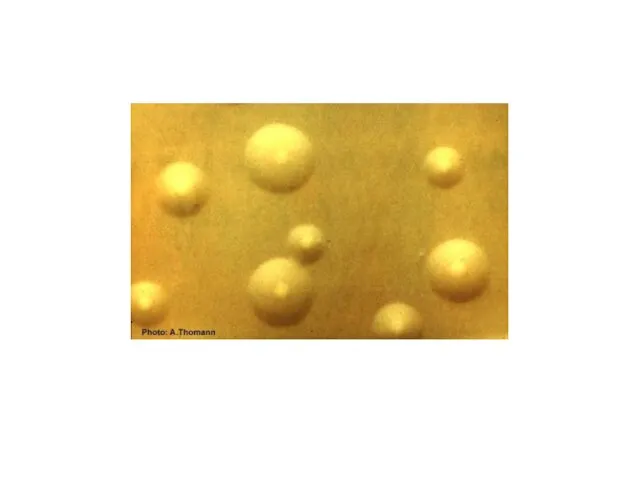
- 28. Культуральные признаки Размножаются бинарным делением, почкованием, фрагментацией нитей, цепочечных форм и шаровидных образований. Минимальной репродуцирующейся единицей
- 29. Культуральные признаки Большинство видов – факультативные анаэробы, Очень требовательны к питательным средам и условиям культивирования. В
- 32. Эпидемиология M. pneumoniae колонизирует слизистую оболочку респираторного тракта. Источник инфекции – больной человек. Механизм передачи –
- 33. Факторы патогенности Микрокапсула – защищает микоплазмы от фагоцитоза, Адгезины - обусловливают взаимодействие с клетками хозяина, что
- 34. Патогенез мембранные паразиты, прикрепляются к рецепторам и мембране эпителиоцитов верхних дыхательных путей, при этом липидные компоненты
- 35. Микробиологическая диагностика микоплазмозов нарастание титра Ig в парных сыворотках РСК РН (угнетение роста) др. серологические реакции
- 36. Лечение До получения антибиотикограммы препаратами выбора являются антибиотики тетрациклинового ряда и макролиды, однако исчезновение клинических симптомов
- 37. Профилактика Специфическая профилактика отсутствует, Общая профилактика направлена на: -ликвидацию источника инфекции, - разрыв механизма и путей
- 38. Х Л А М И Д И И –облигатные внутриклеточные паразиты
- 39. Х Л А М И Д И И род Clamidia: С. pneumoniae С. рsittaci
- 40. Морфологические свойства бактерии шаровидной или овоидной формы, спор не образуют, не имеют жгутиков и капсулы. Хламидии
- 41. Хламидии: морфология элементарных телец мелкие (0,15 – 0,2 мкм) геном = ¼ генома E. coli полиморфные,
- 42. Хламидии: морфология ретикулярных телец более крупные (до 1 мкм), развиваются из элементарных телец в течение 5
- 43. Хламидии: размножение ретикулярные тельца размножаются бинарным делением конденсация ретикулярных телец ⇓ промежуточные тельца (напоминают бычий глаз)
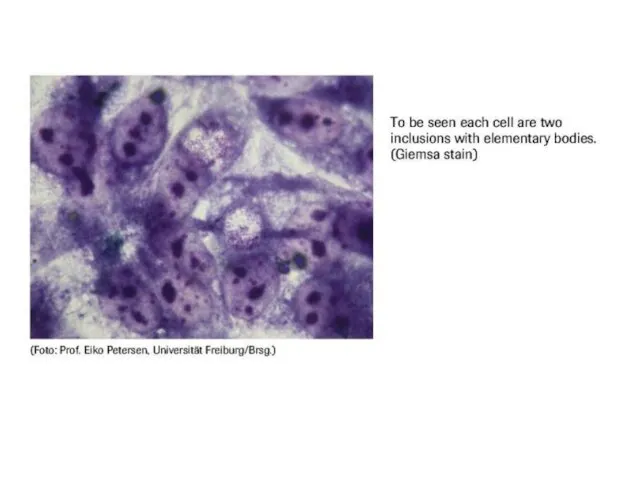
- 44. Хламидии: внутриклеточные включения образуются в результате размножения внутри эндоцитозного пузырька (при проникновении в клетку элементарного тельца)
- 46. Возбудитель орнитоза= Chlamydia psittaci Орнитоз – острое инфекционное зооантропонозное заболевание, которое характеризуется преимущественным поражением легких, иногда
- 47. Эпидемиология Источник инфекции - около 170 видов диких и домашних птиц (голуби, канарейки, утки, воробьи и
- 48. Эпидемиология Механизм заражения – аэрогенный, путь передачи - воздушно-капельный и воздушно-пылевой. Редко возможен фекально-оральный механизм заражения
- 49. Эпидемиология Восприимчивость людей к орнитозу высокая. Заболевание носит профессиональный характер: вспышки орнитоза отмечаются на птицефабриках, животноводческих
- 50. Роль C. psittaci в патологии человека ингаляция возбудителя ⇓ поглощение макрофагами ⇓ размножение в печени увеличение
- 51. Роль C. psittaci в патологии человека кровь ⇓ лёгкие некротические гранулёмы геморрагии лимфоузлы (персистенция ⇒ рецидивы)
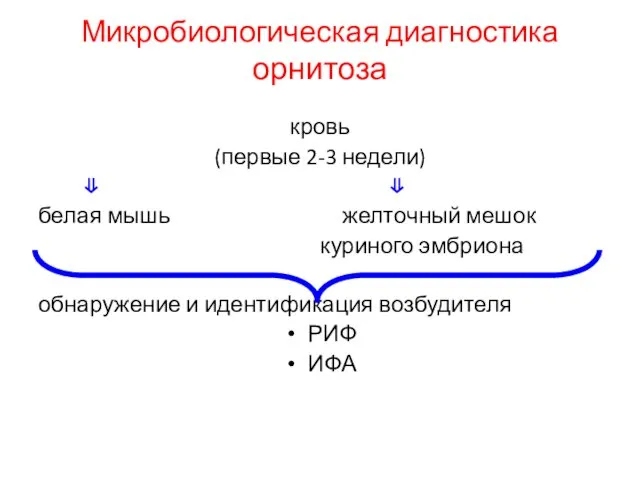
- 52. Микробиологическая диагностика орнитоза кровь (первые 2-3 недели) ⇓ ⇓ белая мышь желточный мешок куриного эмбриона обнаружение
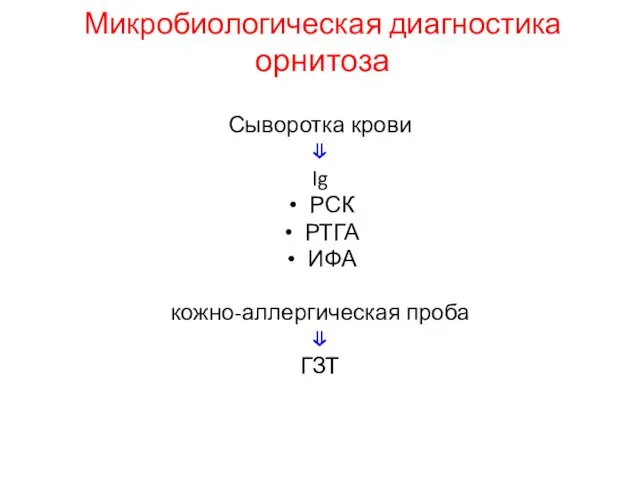
- 53. Микробиологическая диагностика орнитоза Сыворотка крови ⇓ Ig РСК РТГА ИФА кожно-аллергическая проба ⇓ ГЗТ
- 54. Лечение и профилактика Лечение проводят с помощью антибиотиков: тетрациклинов и макролидов. Специфическая профилактика не разработана. Неспецифическая
- 55. C. pneumoniae возбудитель респираторного хламидиоза, вызывает преимущественно острые и хронические бронхиты и пневмонии.
- 56. Респираторный хламидиоз – антропонозная инфекция, источником являются больные люди, заражение происходит воздушно-капельным путем. восприимчивость к инфекции
- 57. Патогенез проникают в организм человека через верхние дыхательные пути, прикрепляются к клеткам респираторного тракта, внедряются в
- 58. Патогенез Обсуждается возможность участия C. pneumoniae в развитии: - атеросклероза, - бронхиальной астмы, - менингоэнцефалита, -
- 59. Лечение и профилактика Лечение обычно проводят антибиотиками тетрациклинового ряда и макролидами. Специфическая профилактика не разработана, Неспецифическая
- 60. Коксиеллы Coxiella burnetii
- 61. Coxiella burnetii возбудитель лихорадки Ку (от англ. query – неясный, неопределенный). Ку-лихорадка – зооантропонозная инфекция с
- 62. Coxiella burnetii палочковидные или шаровидные клетки, иногда расположенные попарно лучший способ культивирования – куриные эмбрионы антигены
- 63. Эпидемиология Источником возбудителя являются крупный и мелкий рогатый скот, лошади, верблюды. Инфекция неконтагиозна, поддерживается в природе
- 64. Эпидемиология Заражение – аэрогенное (в результате вдыхания аэрозолей, содержащих возбудителей) или пероральное (при употреблении в пищу
- 65. Ку-лихорадка: патогенез возбудитель ⇓ слизистые (в т.ч. неповреждённые), кожа (в лёгкие – интерстициальная пневмония) ⇓ кровь
- 66. Ку-лихорадка: микробиологическая диагностика Обычные лаборатории Сыворотка крови ⇒ обнаружение Ig парные сыворотки– ч/з 3-4 недели болезни:
- 67. Ку-лихорадка: микробиологическая диагностика Специализированные лаборатории кровь ⇓ в/брюшинно морской свинке ⇓ цитоплазматические вакуоли с возбудителем РСК
- 68. Лечение препаратами тетрациклинового (тетрациклин, доксициклин, моноциклин) и хинолонового (ципрофлоксацин, офлоксацин) ряда. Лечение хронических форм и осложнений
- 69. Профилактика Живая вакцина на основе штамма М-44 коксиелл, но применение ее целесообразно для вакцинации сельскохозяйственных животных
- 70. МИКРОБИОЛОГИЧЕСКАЯ ДИАГНОСТИКА АТИПИЧНЫХ ПНЕВМОНИЙ 1. Серологический метод – основной. 2. Иммунофлюоресцентный метод (РИФ). 3. Молекулярно-биологические методы.
- 71. Серодиагностика атипичных пневмоний Материал - сыворотка крови больного. Диагноз ставится на основании определения титров антител в
- 72. Серодиагностика атипичных пневмоний Установление этиологической роли Micoplasma pneumoniae в развитии инфекционного процесса осуществляется только по результату
- 73. Иммунофлюоресцентный метод (РИФ): прямой или непрямой Материал - мокрота, плевральная жидкость, слизь Применяется для обнаружения антигенов
- 74. Молекулярно-биологические методы гибридизация на основе ДНК-зондов ПЦР позволяют обнаружить в материале единичные клетки микроорганизмов.
- 76. Скачать презентацию






























































 Ипотека для молодых учителей
Ипотека для молодых учителей Распад переохлажденного аустенита в углеродистых сталях при непрерывном охлаждении
Распад переохлажденного аустенита в углеродистых сталях при непрерывном охлаждении Модуль числа. Исследовательская работа по математике
Модуль числа. Исследовательская работа по математике Викторина Где эта улица, где этот дом...?
Викторина Где эта улица, где этот дом...? Презентация повар.
Презентация повар. Натюрморт. Типы натюрморта
Натюрморт. Типы натюрморта Витамины - наши друзья
Витамины - наши друзья Микроконтроллеры платформа Arduino UNO
Микроконтроллеры платформа Arduino UNO Организация процесса приготовления и приготовление сложных банкетных закусок
Организация процесса приготовления и приготовление сложных банкетных закусок Доклад Критическое мышление ПКФ
Доклад Критическое мышление ПКФ Автоматизация движения кабины и точная остановка лифта
Автоматизация движения кабины и точная остановка лифта С днем рождения
С днем рождения Организация погрузочно-разгрузочных, транспортных и складских работ
Организация погрузочно-разгрузочных, транспортных и складских работ Дорогие наши мамочки. Фотоальбом
Дорогие наши мамочки. Фотоальбом Михаил Афанасьевич Булгаков. Жизнь, творчество, личность (1891 – 1940). 9 класс
Михаил Афанасьевич Булгаков. Жизнь, творчество, личность (1891 – 1940). 9 класс Адаптация первоклассников к школьным условиям
Адаптация первоклассников к школьным условиям Рождество в приютах Тверской области
Рождество в приютах Тверской области Modern and efficient public transport system
Modern and efficient public transport system Болезни пародонта у детей
Болезни пародонта у детей Родительское собрание Детское воровство. Что делать? Кто виноват?
Родительское собрание Детское воровство. Что делать? Кто виноват? Храм - синтез искусств
Храм - синтез искусств История букв русского алфавита
История букв русского алфавита Щ.Анатол. Прабабушка
Щ.Анатол. Прабабушка Основы автоматизации технологических процессов ОМД
Основы автоматизации технологических процессов ОМД Теория надежности. Характеристика научно-технического направления, основные понятия, термины и определения. (Лекция 1)
Теория надежности. Характеристика научно-технического направления, основные понятия, термины и определения. (Лекция 1) Машинные стежки и строчки
Машинные стежки и строчки Factory Automation Solution
Factory Automation Solution Разработка технической документации на выбор комплекта оборудования для приема спутникового телевидения
Разработка технической документации на выбор комплекта оборудования для приема спутникового телевидения