Содержание
- 2. Сердце покрыто тонкой и плотной оболочкой, образующей замкнутый мешок — околосердечную сумку (перикард) и состоит из
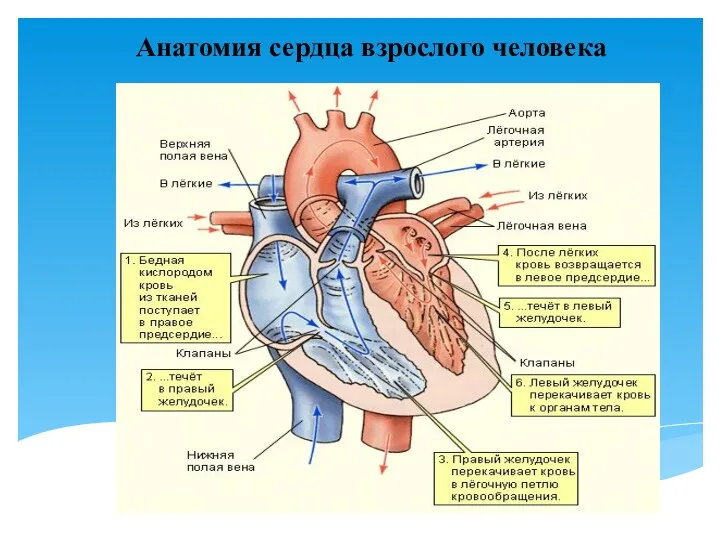
- 3. Анатомия сердца взрослого человека
- 4. Предсердия и желудочки соединяются между собой отверстиями. По краям отверстий располагаются створчатые клапаны сердца - комплекс
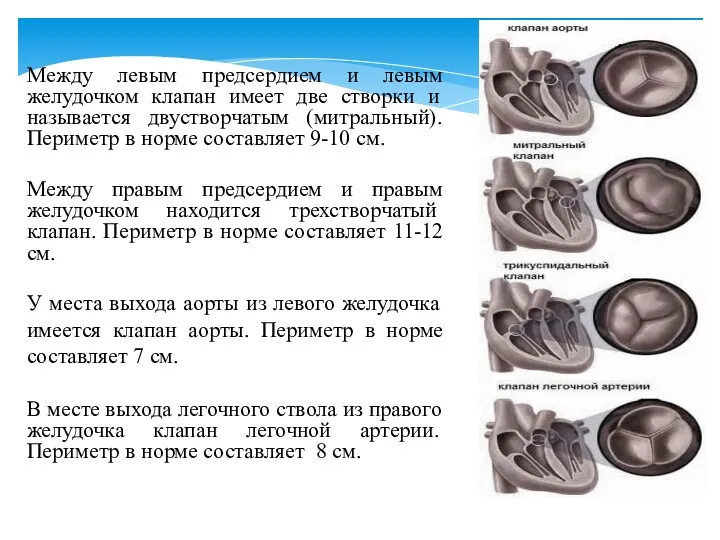
- 5. Между левым предсердием и левым желудочком клапан имеет две створки и называется двустворчатым (митральный). Периметр в
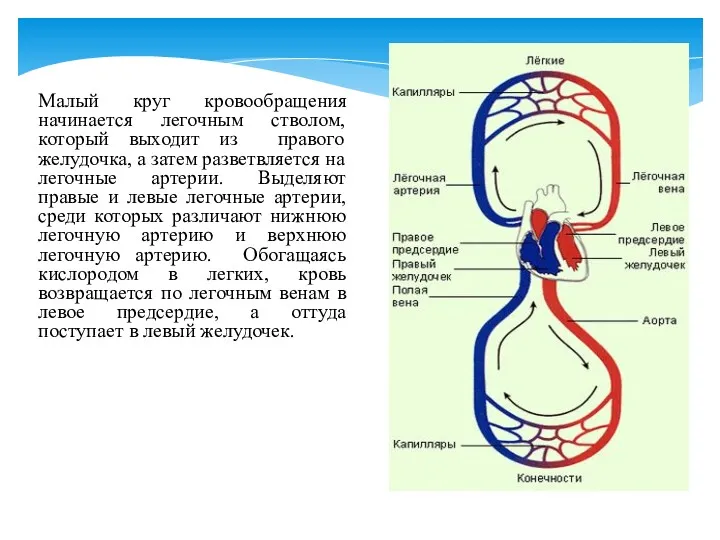
- 6. В организме человека существуют малый и большой круги кровообращения.
- 7. Малый круг кровообращения начинается легочным стволом, который выходит из правого желудочка, а затем разветвляется на легочные
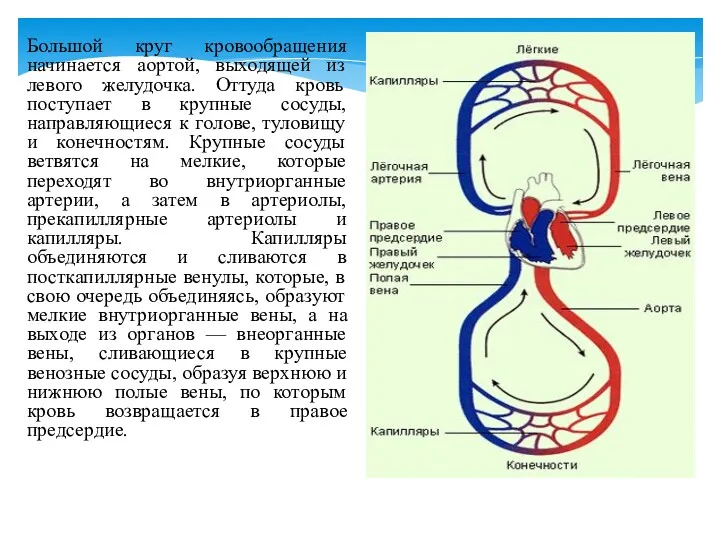
- 8. Большой круг кровообращения начинается аортой, выходящей из левого желудочка. Оттуда кровь поступает в крупные сосуды, направляющиеся
- 9. К концу 2-й недели эмбрионального развития в мезодерме зародышевого листка появляются скопления клеток, образующие кровяные островки,
- 10. На 3-й неделе развития эмбриона происходит бурный рост трубки. Затем он замедляется, из-за чего трубка S-образно
- 11. Разделение сердца на правую и левую половины начинается с конца 3-й недели благодаря одновременному росту двух
- 12. Первичная перегородка прикрывает его в виде занавески, поэтому сброс крови происходит в одном направлении - справа
- 13. Межжелудочковая перегородка начинает развиваться на 5-й неделе из мышечной части первичного желудочка, от верхушки в направлении
- 14. В луковице на 4-й неделе образуется перегородка, в результате чего возникает устье легочной артерии и аорты.
- 15. В первые недели эмбриогенеза (до S-образного изгиба сердечной трубки) в мышце сердца закладываются основные элементы проводящей
- 16. В плацентарный период развития зародыша основные изменения сводятся к увеличению размеров сердца и объема мышечного слоя,
- 17. Пороки сердца (viсia cordis) - стойкие нарушения в строении сердца, сопровождающиеся изменением его функции. Приобретённые пороки
- 18. Приобретенные пороки сердца — нарушения деятельности сердца, обусловленные морфологическими и/или функциональными изменениями одного или нескольких его
- 19. По локализации поражения сердца: Поражён один клапан: - митральный порок - аортальный порок - трикуспидальный порок
- 20. Ведущую роль в формировании приобретенных пороков играют ревматизм (90%), инфекционный (бактериальный) эндокардит, атеросклероз, сифилис, травмы сердца.
- 21. 1)склероза и гиалиноза створок клапана в исходе воспаления 2) организации тромботических масс на створках клапана 3)
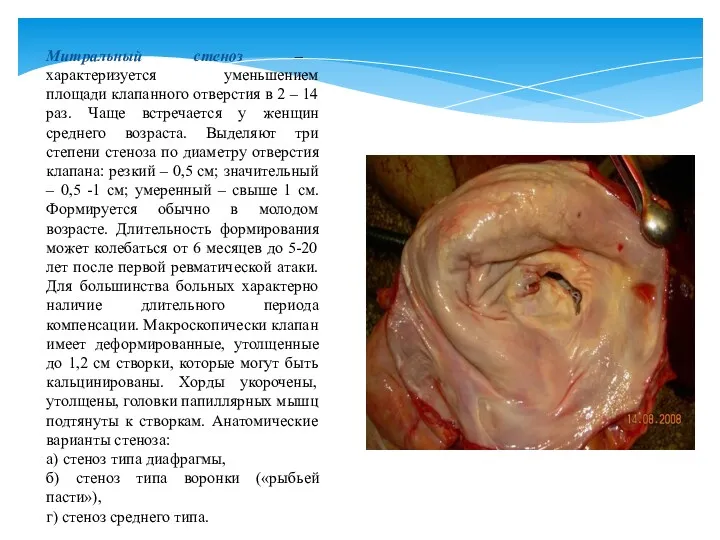
- 22. Митральный стеноз – характеризуется уменьшением площади клапанного отверстия в 2 – 14 раз. Чаще встречается у
- 23. Комбинированный порок митрального клапана относят к самым частым. В большинстве случаев преобладают либо митральный стеноз, либо
- 24. Несмотря на то, что резервные возможности сердца огромны и способны компенсировать работу пораженного отдела за счет
- 25. Компенсированный порок сердца протекает без расстройств кровообращения, нередко длительно и латентно. Компенсация осуществляется за счет гипертрофии
- 26. Среди наиболее частых осложнений и причин смерти больных с приобретенным пороком сердца являются: легочная гипертензия, тромбоз
- 27. – это возникшие внутриутробно, до рождения ребенка, анатомические дефекты сердца, его клапанного аппарата или его сосудов.
- 28. Причинами врожденных пороков сердца являются: перенесенные во время беременности инфекции (краснуха, ветряная оспа, цитомегаловирусная инфекция), неблагоприятные
- 29. Врожденный порок сердца формируется у плода на 2 – 11- ой неделе внутриутробного развития.
- 30. Различные виды пороков зависят от нарушения этапов морфогенеза сердца, из которых основными являются: дефекты первоначальных парных
- 31. Существует более 100 различных врожденных пороков сердца Предложено большое количество классификаций, в России используется одна из
- 32. Наиболее часто используется разделение пороков на две основные группы: без цианоза или белые пороки, при которых
- 33. Большинство пороков сердца связано с аномальными сообщениями между малым и большим кругом кровообращения, сужениями в этих
- 34. Джон Лэнгдон Хэйдон Даун (англ. John Langdon Haydon Down) — ученый, впервые описавший синдром Дауна и
- 35. Гис Вильгельм (1831-1904) - швейцарский эмбриолог, гистолог и анатом, профессор Базельского и Лейпцигского университетов. Первые работы
- 37. Скачать презентацию





























 Кәдімгі цикорий-Сichorium intybus l
Кәдімгі цикорий-Сichorium intybus l семейство розоцветные
семейство розоцветные Классификация животных и основные систематические группы
Классификация животных и основные систематические группы Көбею. Өсу және даму
Көбею. Өсу және даму Презентация по биологии для учащихся 8 класса на тему: Обмен веществ
Презентация по биологии для учащихся 8 класса на тему: Обмен веществ Кабинет биологии, фото
Кабинет биологии, фото Вегетативное размножение растений
Вегетативное размножение растений Екіншілік метаболиттер алу биотехнологиясы
Екіншілік метаболиттер алу биотехнологиясы Природний добір
Природний добір Мышцы конечностей
Мышцы конечностей Отдел Плауновидные Lycopodiophyta
Отдел Плауновидные Lycopodiophyta Технология возделывания яровой пшеницы
Технология возделывания яровой пшеницы Занятие элективного курса Основы биологии для 11профильного класса.
Занятие элективного курса Основы биологии для 11профильного класса. Животные степей
Животные степей Субтропические плоды
Субтропические плоды Экспрессия генов. Транскрипция, трансляция
Экспрессия генов. Транскрипция, трансляция Вода - источник жизни комнатных растений
Вода - источник жизни комнатных растений Анатомия и физиология женских половых органов
Анатомия и физиология женских половых органов Земледелие. Введение
Земледелие. Введение Пищеварение в кишечнике
Пищеварение в кишечнике Молодежный инновационный форум Воронежской области
Молодежный инновационный форум Воронежской области Вселенная микробов
Вселенная микробов Николай Иванович Вавилов
Николай Иванович Вавилов Биологическое и свободное окисление
Биологическое и свободное окисление Байгабилов Д., 2 курс
Байгабилов Д., 2 курс Природоохранные территории России. Баргузинский государственный биосферный заповедник
Природоохранные территории России. Баргузинский государственный биосферный заповедник Преддверно-улитковый нерв п. vestibulocochlearis (VIII пара)
Преддверно-улитковый нерв п. vestibulocochlearis (VIII пара) Ткани растений и их виды
Ткани растений и их виды