Содержание
- 2. План лекции. 1.Болезни вегетативной нервной системы, первичные и вторичные расстройства. 2.Вегетососудистая дистония. 2.1.Этиология, клиника, принципы лечения
- 3. Функция вегетативной нервной системы может нарушаться при любых заболеваниях нервной системы. Только в относительно редких случаях
- 4. Вегетативные расстройства: 1.Первичные вегетативные расстройства возникают вследствие патологического процесса, непосредственно вовлекающего вегетативные структуры, например в результате
- 5. Для заболеваний ВНС характерно то, что большинство их обусловлено не выпадением функций, а раздражением и повышенной
- 6. Вегетативные синдромы
- 7. Нейроциркуляторная дистония полиэтиологическое заболевание, основными признаками которого являются неустойчивость пульса, АД, кардиалгия, дыхательный дискомфорт, вегетативные и
- 8. Нейроциркуляторная дистония Этиология Факторы вызывающие НЦД: Острые и хронические психоэмоциональные и социально-бытовые стрессовые ситуации; Воздействие физических
- 9. Нейроциркуляторная дистония Этиология Предрасполагающие факторы к развитию НЦД: Наследственно-конституциональные особенности организма; Психологические особенности личности; Плохие социально-экономические
- 10. Нейроциркуляторная дистония Патогенез Раздражение Этиологические факторы Нарушение нейрогуморально-метаболической регуляции Кора головного мозга Гипоталамус Лимбическая зона
- 11. Патогенез Гипоталамус : нарушение ВНС, что обуславливает развитие основных синдромов: кардиального, респираторного и др. Лимбическая система:
- 12. Классификация НЦД Этиологические формы Клинические синдромы Вегетативные кризы Фаза (период) Степень тяжести
- 13. Этиологические формы НЦД Психогенная (невротическая); Инфекционно-токсическая; Связанная с физическим перенапряжением Смешанная Эссенциальная (наследственно-конституциональная) Обусловленная физическими и
- 14. Клинические синдромы: Кардиальные варианты: Кардиалгический (психогенная кардиалгия) Тахикардиальный Брадикардиальный Аритмический Гиперкинетический Смешанный Миокардиодистрофия Вазомоторный Церебральный Периферический
- 15. Вегетативные кризы: Вагоинсулярный Симпатоадреналовый Смешанный Фаза (период): Обострение Ремиссия Степени тяжести: легкая средняя тяжелая
- 16. Клиническая картина Нейроциркуляторной дистонией болеют преимущественно молодые люди — дети, подростки, молодые мужчины и женщины. НЦД
- 17. Клинические появления: 1.Психоэмоциональные нарушения 2. Вегетативные расстройства: Периферические вегетативные расстройства Висцеро-органные вегетативные нарушения
- 18. Периферическая вегетативная дисфункция проявляется: выраженной потливостью, особенно в подмышечных впадинах, в области ладоней и стоп, их
- 19. Висцеро-органные вегетативные нарушения Под перманентными висцеро-органными вегетативными нарушениями понимают многочисленные клинические проявления дисфункции внутренних органов (сердца,
- 20. 1. Кардиальные синдромы Кардиальные синдромы при НЦД отражают нарушение вегетативной регуляции сердечно-сосудистой системы, и многообразные проявления
- 21. 1.1 Кардиалгический синдром встречается 90-100% больных Выделяют 5 типов болевых ощущений в области сердца при НЦД.
- 22. 1.2 Тахикардиальный синдром наблюдается у 96% больных НЦД Субъективные ощущения сердцебиений Объективно -увеличение числа СС больше
- 23. 1.3 Брадикардиальный синдром наблюдается у 8-10% больных Уменьшение ЧСС до 60 в 1 минуту и даже
- 24. 1.4 Аритмический синдром Варианты нарушения сердечного ритма: экстрасистолическая аритмия (обнаруживается у 50-75% здоровых подростков ), пароксизмальная
- 25. 1.5 Гиперкинетический кардиальный синдром • Выраженная пульсация сонных артерий и нередко периферических артерий; • Снижение диастолического
- 26. 1.6 Смешанный вариант кардиального синдрома У большинства больных НЦД обычно наблюдается сочетание нескольких клинических вариантов кардиального
- 27. 1.7 Синдром миокардиодистрофии Основными симптомами миокардиодистрофии при НЦД являются: • более выраженная одышка при физической нагрузке;
- 28. 3. Астеноневротический синдром наблюдается в 96-98% случаев Общая слабость, недомогание, снижение работоспособности, усталость, причем указанные жалобы
- 29. 4. Синдром нарушения терморегуляции Характерные особенности: • относительно удовлетворительная переносимость длительной и даже высокой температуры тела
- 30. 5. Синдром респираторных расстройств наблюдается у 80-90% больных Чувство «нехватки воздуха», «невозможность надышаться», «чувство комка в
- 31. 6. Синдром функциональных желудочно-кишечных расстройств Нарушения аппетита: снижение у одних, усиление (вплоть до булимии). Многие больные
- 32. 7. Синдром половых дисфункций Нарушение половых функций наблюдается при НЦД довольно часто и наиболее характерно для
- 33. 2.1 Синдром церебральных вазомоторных нарушений Церебральные вазомоторные нарушения могут протекать в виде: мигрени, обмороков, вестибулярных кризов,
- 34. Вегетативный криз это пароксизмальное состояние, проявляющееся полиморфной вегетативной симптоматикой, вызванной неэпилептической активацией центральных надсегментарных вегетативных структур.
- 36. Пароксизмальные вегетативные нарушения Симпатоадреналовый криз Обычно симпатоадреналовый криз развивается во второй половине дня, вечером или ночью
- 37. Пароксизмальные вегетативные нарушения Вагоинсулярный криз Вагоинсулярный криз проявляется внезапным ощущением замирания и перебоев в области сердца
- 38. Клиническая структура вегетативных кризов
- 39. ВЕГЕТАТИВНЫЕ СИМПТОМЫ 1) ощущение нехватки воздуха, инспираторная одышка 2) ощущение сердцебиения, тахикардия 3) ознобоподобный тремор (иногда
- 40. ПСИХИЧЕСКИЕ СИМПТОМЫ Чувство тревоги немотивированное, интенсивное (некоторые характеризуют это чувство как «страх смерти», «страх остановки сердца»,
- 41. ФУНКЦИОНАЛЬНО-НЕВРОЛОГИЧЕСКИЕ СИМПТОМЫ психогенные (истерические)неврологические феномены - сенестопатии: чувство «кома в горле», ощущение слабости в руке или
- 42. Под панической атакой (ПА) понимают особый вид тревожных расстройств, проявляющихся четко очерченными приступами интенсивной тревоги, которую
- 43. Стереотип развития психовегетативного синдрома Психические стрессоры (катастрофы, хронические социальные проблемы, значимые жизненные события) Тревога Эмоциональное напряжение,
- 44. Диагностические критерии панической атаки (DSM-IV) Очерченные приступы сильного страха и/или общего дискомфорта, возникающие более одного раза
- 45. Симптомы панической атаки (DSM-IV) сердцебиение боль или дискомфорт в левой половине груди дрожь, озноб или прилив
- 46. Течение панического расстройства Вегетативные кризы впервые возникают в 20-40 лет, чаще у женщин. Первый криз обычно
- 47. Вторичные психические изменения Навязчивая тревога ожидания новых кризов. Агорафобия (греч.«agora» – рыночная площадь) – страх открытых
- 48. Частота вегетативных кризов (ПА) Редкие кризы – реже 1 раза в месяц Средней частоты – от
- 49. Программа обследования 1. Физикальное обследование. 2. Общий анализ крови, мочи. 3. Биохимический анализ крови: содержание общего
- 50. Основные признаки НЦД 1. Своеобразные кардиалгии. 2. Характерные дыхательные расстройства. 3. Чрезвычайная лабильность пульса и артериального
- 51. Дифференциальный диагноз с заболеваниями : ССС : ИБС, неревматическим миокардитом, ревматизмом, плевры, грудного отдела позвоночника, межреберных
- 52. Лечение НЦД Этиологическое Патогенетическое Симптоматическое
- 53. Лечение НЦД Устранение этиологического фактора Психотерапия Организация труда и отдыха Алиментарная коррекция Физиотерапия Фитотерапия Акупунктура, зональный
- 54. Фармакотерапия При повышении активности симпатоадреналовой системы: альфа-адреноблокаторы( фентоламин – 0,025; пирроксан – 0,015) бета-адреноблокаторы( анаприлин по
- 55. Фармакотерапия 3. Стимуляция симпатической НС: Препараты Са, аскорбиновой кисоты, жень-шеня, китайского лимонника. 4. Воздействие на периферические
- 56. Фармакотерапия 6. Седативная терапия: Валериана пустырник, возможно транквилизаторы. 7. Для лечения мигрени – кофеин.
- 57. ЛЕЧЕНИЕ ПАНИЧЕСКИХ РАССТРОЙСТВ противорецидивная терапия:
- 58. Стратегия ведения больных с вегетативными кризами Исключить органическую патологию головного мозга, психические и соматические заболевания Обучить
- 59. Купирование криза 1) фармакологическое воздействие: Реланиум, феназепам 1-2 таблетки или альпрозалам /ксанакс 1 табл.(0,5;1 мг) под
- 60. Купирование криза 2) нефармокологическое воздействие (направлено на гипервентиляцию): принять положение сидя или полулежа, Редкое, глубокое и
- 61. Этапы противорецидивной терапии панического расстройства Купирование симптоматики - 1 мес. Стабилизирующая терапия, восстановление социальной адаптации, преодоление
- 62. Тактика противорецидивной терапии I 2 3
- 63. Неспецифическая терапия Немедикаментозная Рефлексотерапия Аромотерапия Транскраниальная электростимуляция («Седатон», «Трансаир») Медикаментозная Седативные (ново-пассит, стрессоплан, персен) Транквилизаторы Анаприллин
- 64. Рациональная психотерапия Дезактуализация страха больного перед кризом: Больному необходимо доказать, что у него нет серьезного жизнеугрожающего
- 65. Специфические «антипанические» препараты Бензодиазепины с особым сродством к бензадиазепиновым рецептарам (высокопотенциальные): Альпрозалам (ксанакс, кассадан, хелекс) Клоназепам
- 66. Мигрень Мигрень — пароксизмальные состояния, проявляющиеся приступами головной боли, периодически повторяющимися, локализующимися чаще всего в одной
- 67. Эпидемиология мигрени. чаще болеют женщины (соотношение больных женщин и мужчин — 3:1, 4:2) обычно в возрасте
- 68. Этиология мигрени. наследственные факторы - при наличии мигрени у обоих родителей риск заболевания потомков достигает 60-90%,
- 69. Классификация мигрени. мигрень без ауры (ранее — простая мигрень) — 70% случаев; мигрень с аурой (ассоциированная
- 70. Мигрень в зависимости от типа ауры. типичная форма (ранее классическая офтальмическая мигрень), формы с длительной аурой,
- 71. Клинические проявления мигрени. Приступ мигрени без ауры состоит из трех фаз. Первая фаза — продромальные явления
- 72. Вторая фаза — возникновение боли. Приступ может начаться в любое время суток, при этом ночные приступы
- 73. У некоторых пациентов определяется набухшая височная артерия, иногда видна ее пульсация. Больные нередко сильно сдавливают артерию,
- 74. Третья фаза — постепенное уменьшение, «затухание» боли, сопровождающееся вялостью, сонливостью, разбитостью (от нескольких часов до суток).
- 75. При мигрени с аурой также может быть фаза продромальных явлений, но чаще первая фаза — это
- 76. Из форм мигрени с аурой наиболее часто (до 28% случаев) встречается офтальмическая форма, для которой характерны
- 77. Если зрительные нарушения возникают в правой половине поля зрения, то головная боль локализуется слева, и наоборот,
- 78. Отклонений в неврологическом статусе больных мигренью в межприступном периоде, как правило, не отмечается. в 14-16% случаев
- 79. Диагностические признаки мигрени без ауры. локализация боли, как правило, в половине головы; пульсирующий характер боли; интенсивность
- 80. Для мигрени с аурой, кроме названных признаков, обязательны также следующие: продолжительность любого симптома ауры не более
- 81. Осложнения мигрени мигренозный статус - серия тяжелых следующих друг за другом приступов или один, необычно тяжелый
- 82. Лечение мигрени. Базовые препараты, непосредственно влияющие на механизм развития болевого приступа, можно разделить на три группы.
- 83. Вторая группа — это препараты алкалоидов спорыньи (эрготамина), оказывающие мощное констрикторное действие на гладкую мускулатуру стенок
- 84. Для купирования приступа применяют также НПВС. Приступ может быть купирован также седативными, дегидратационными средствами, антидепрессантами. Рекомендуют
- 85. При тяжелых приступах (мигренозный статус) больной должен быть госпитализирован. Проводят в/в капельное введение дигидроэрготамина, однако длительное
- 86. Лечение мигрени в межприступный период. К средствам, которые можно назначать длительно (то есть не только для
- 87. Часто и с хорошим результатом используют антидепрессанты — трициклические антидепрессанты и селективные ингибиторы обратного захвата серотонина.
- 88. При частых приступах средней тяжести и особенно при панической (вегетативной) форме мигрени рекомендуется комплексная терапия. При
- 89. Кроме медикаментозной терапии, при всех формах мигрени можно использовать рациональную психотерапию, а также такие методы, как
- 90. Детский церебральный паралич (сокращенно «ДЦП») - заболевание, вызванное поражением головного мозга, обычно проявляющееся в раннем детском
- 91. К первой группе причин (дородовые) относят инфекционные заболевания матери во время беременности (краснуха, цитомегалия, токсоплазмоз, грипп
- 93. Типы церебрального паралича: Спастический (spastic) - у больного большая скованность и затруднения движения :70-80% пациентов. Атетоидный
- 94. Как проявляется ДЦП Как отмечают специалисты, до настоящего времени отсутствует общепринятая единая классификация детского церебрального паралича.
- 95. Гиперкинетическая форма. Характеризуется наличием непроизвольных, неконтролируемых движений, которые подразделяются на виды: хорей (быстрые, похожие на танцевальные),
- 96. КАК ЛЕЧАТ ДЦП? Основные методы медицинского сопровождения ДЦП: лечебная медикаментозная поддержка массаж физиотерапия Поскольку ДЦП —
- 97. Четкой лечебной программы, которая подходит абсолютно всем больным детям не существует, так как проходит болезнь довольно
- 98. Бальнеотерпия (водные занятия) В воде у детей изменяется масса тела, и они не боятся сделать шаг.
- 99. Иппотерапия Больные дети ездят на лошади и это приносит свои результаты, ведь при такой езде задействуются
- 100. Дельфинотерапия Дельфинотерапия – это способ лечения с помощью ультразвуковых колебаний, которые воспроизводят самые милые существа на
- 102. Скачать презентацию
 Броксинак: показания к применению
Броксинак: показания к применению Расспрос и физикальные методы исследования сердечно-сосудистой системы
Расспрос и физикальные методы исследования сердечно-сосудистой системы Уақытша және тұрақты тістердегі жегінің этиологиясы және патогенез, клиникасы, диагностика және емдеу принципі
Уақытша және тұрақты тістердегі жегінің этиологиясы және патогенез, клиникасы, диагностика және емдеу принципі Основные зрительные функции, особенности их развития у детей. Центральное зрение: характеристика и методы исследования
Основные зрительные функции, особенности их развития у детей. Центральное зрение: характеристика и методы исследования Diseases of endocrine system
Diseases of endocrine system Хроническая обструктивная болезнь легких
Хроническая обструктивная болезнь легких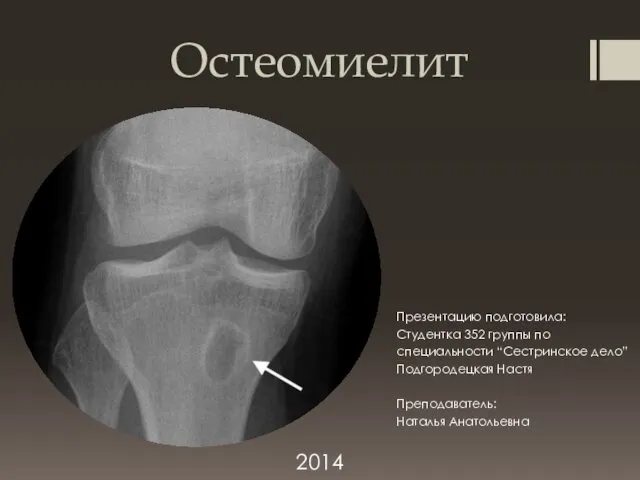 Остеомиелит. Острый гематогенный остеомиелит
Остеомиелит. Острый гематогенный остеомиелит Жирні олії. Способи отримання жирних олiй з лікарських рослин
Жирні олії. Способи отримання жирних олiй з лікарських рослин Учение об аллергии
Учение об аллергии Әйел жыныс мүшелерінің қабыну аурулары
Әйел жыныс мүшелерінің қабыну аурулары Тики. Этиология
Тики. Этиология Позвоночник. Заболевания позвоночного столба. Фитнес с больной спиной
Позвоночник. Заболевания позвоночного столба. Фитнес с больной спиной Применение лекарственных средств, используемых для лечения сердечно-сосудистых заболеваний
Применение лекарственных средств, используемых для лечения сердечно-сосудистых заболеваний Поняття про пухлину та пухлинний процес
Поняття про пухлину та пухлинний процес Болезни животных, опасные для человека
Болезни животных, опасные для человека Теоретические основы физиотерапии. Гальванизация. Электрофорез
Теоретические основы физиотерапии. Гальванизация. Электрофорез Вспомогательные репродуктивные технологии
Вспомогательные репродуктивные технологии Kurs. Trenera personalnego i dietetyki
Kurs. Trenera personalnego i dietetyki Жировая ткань как эндокринный орган
Жировая ткань как эндокринный орган Going to the Doctor
Going to the Doctor Қазіргі кездегі өнеркәсіптік қала тұрғындарының денсаулығы
Қазіргі кездегі өнеркәсіптік қала тұрғындарының денсаулығы Отандық телемедицинаның даму жағдайы мен болашағы
Отандық телемедицинаның даму жағдайы мен болашағы Профилактика стоматологических заболеваний у беременных
Профилактика стоматологических заболеваний у беременных Блокаторы кальциевых каналов
Блокаторы кальциевых каналов Витамины, относящиеся к производным птерина: общая характеристика, получения, свойства, контроль качества
Витамины, относящиеся к производным птерина: общая характеристика, получения, свойства, контроль качества Способ хирургического микротравмирования тканей и органов с целью активации пролиферативных процессов для улучшения их функций
Способ хирургического микротравмирования тканей и органов с целью активации пролиферативных процессов для улучшения их функций Реанимационные мероприятия
Реанимационные мероприятия Предмет та завдання патофізіології. Методи патофізіологічних досліджень. Вчення про хворобу, етіологія і патогенез
Предмет та завдання патофізіології. Методи патофізіологічних досліджень. Вчення про хворобу, етіологія і патогенез