Содержание
- 2. Гиперандрогения – увеличение содержания андрогенов в периферической крови вследствие их повышенной продукции, характеризующееся клиническими проявлениями –
- 3. Клинические проявления гиперандрогении
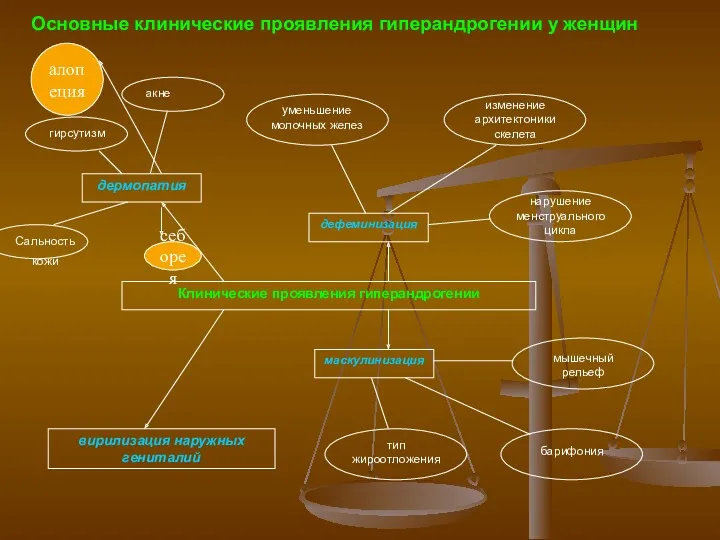
- 4. Основные клинические проявления гиперандрогении у женщин себорея алопеция
- 5. Гирсутизм - рост терминальных волос в андрогензависимых областях кожи, не соответствующих полу и возрасту, обусловленных повышенной
- 6. Классификация гиперандрогении ГАГ (Дедов И.И., 1995): 1.Надпочечниковая: избыточная продукция андрогенов надпочечникового генеза (ВДКН, вирилизирующие опухоли надпочечников).
- 7. Синдром гиперандрогении включает в себя: 1. СПКЯ 2. НК-ВДКН 3. Изолированная андрогензависимя дермопатия Генез НК-ВДКН известен.
- 8. «Главные андрогены» -Тестостерон и дигидротестостерн. У здоровых женщин репродуктивного периода ежедневно производится 300 мкг Т, что
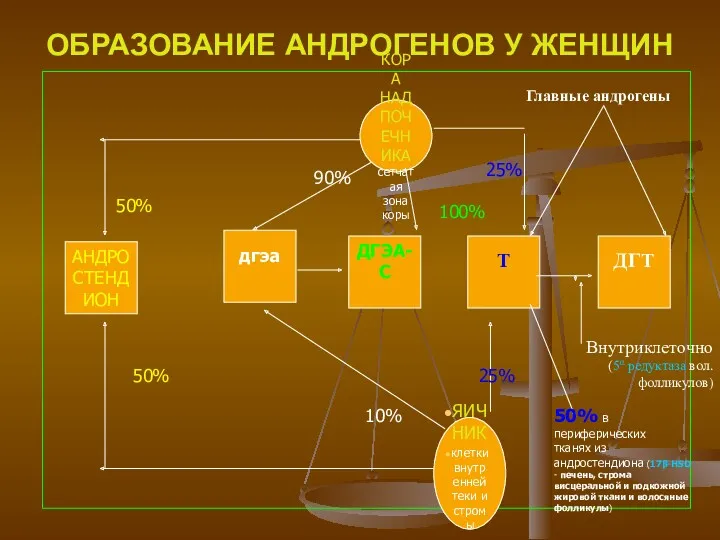
- 9. ОБРАЗОВАНИЕ АНДРОГЕНОВ У ЖЕНЩИН КОРА НАДПОЧЕЧНИКА сетчатая зона коры ЯИЧНИК клетки внутренней теки и стромы АНДРОСТЕНДИОН
- 10. ДЕГИДРОЭПИАНДРОСТЕРОН Особенности метаболизма ДГА и андростендион синтезируется только у приматов в сетчатой зоне надпочечников. Доминирует образование
- 11. продолжение ДГЭА - естественный антиглюкокортикоид. При старения - снижение концентрации ДГЭА и теряется защита против гормонов
- 12. Регулирует синтез овариальных андрогенов ФСГ и ЛГ гипофиза. Основным регулирующим фактором синтеза андрогенов в надпочечниках, как
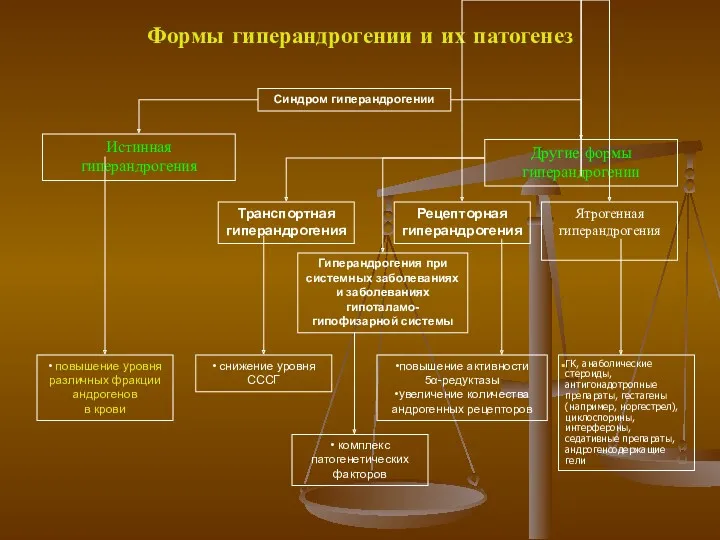
- 13. Формы гиперандрогении и их патогенез
- 14. Гиперандрогения и другие эндокринопатии
- 15. Гиперинсулинемия Впервые сообщено о сочетании ИР и ГАГ в 1980 Е.И. Манухина, М.А. Геворкян «Проблемы репродукции»,2,
- 16. Гиперинсулинемия (продолжение) опосредованного действия инсулина - подавление инсулином продукции СССГ в печени -↑ биологической активности тестостерона
- 17. В основе ГАГ у больных с нарушением функции ЩЖ лежат существенное СССГ(ГСПС). Вследствие снижения уровня ГСПС
- 18. Сочетание ГПРЛ и ГАГ Сочетание ГПРЛ и нарушения секреции и метаболизма андрогенов имеется у 40% больных.
- 19. Сочетание ГАГ, гиперкортицизма и акромегалии Гиперкортицицизм- редкая причина гирсутизма- при карциноме надпочечника, при АКТГ – зависимой
- 20. Надпочечниковые андрогены и СПКЯ Избыточная продукция андрогенов в надпочечниках может быть и у больных с синдромом
- 21. ГИПЕРАНДРОГЕНИЯ ПРИ НАРУШЕНИИ ФУНКЦИИ НАДПОЧЕЧНИКОВ ВДКН — группа заболеваний с аутосомно-рецессивным типом наследования, патогенетиче-ской основой которых
- 22. В последнее десятилетие возрос интерес к неклассическим формам недостаточности коры надпочечников (НК-ВДКН) и их влиянию на
- 23. Манифестация НК-ВДКН возникает под действием ряда факторов: Период физиологической активации репродуктивной системы (пубертатный период, беременность, роды,
- 24. У женщин с НК-ВДКН риск рождения детей с классической формой ВДКН - около 2,5%, с НК-ВДКН
- 25. Диагностика гиперандрогении у женщин с бесплодием Сбор акушерско-гинекологического анамнеза. Выявление наличия ановуляции. Группа риска по развитию
- 26. С 90-х годов значительное внимание уделяется феномену инвертированного появления вторичных половых признаков (вначале появление пубархе (андрогензависимые
- 27. Диагностика гиперандрогении Для оценки гирсутизма применяют шкалу Ферримана-Голвея, в которой учитывается локализация оволосения в 11 областях
- 28. Диагностика гиперандрогении Биохимическая гиперандрогения Мультистероидный одномоментный анализ (10 позиций) путем спектографии (Карпова Е.А., 2010г., обучающий семинар,
- 29. Современные методы гормонального иммуноанализа общего и свободного Т не обеспечивают достаточной точности. (Проблемы эндокринологии, 2008, Т.54,№5).
- 30. Диагностика надпочечниковой ГАГ Единицы измерения 17-ОНР: 1 нг/мл=100 нг/дл =3,03нмоль/л. Предпочтительно в ранние утренние часы в
- 31. Диагностика надпочечниковой ГАГ Тест экскреции 17-КС с мочей малоинформативен и не может быть критерием диагностики ГАГ
- 32. Диагностические пробы Образец крови берется в 8.00 – 9.00 и через 9 часов (17.00-18.00) после введения
- 33. Диагностические пробы продолжение Стимулированный уровень 17-ОН-ПРГ 30-50 нмол/л свидетельствует о гетерозиготном носительстве 21-гидроксилазного дефицита. Стимулированный уровень
- 34. Проблема гиперандрогении при беремености
- 35. Неоправданным является факт установки диагноза ГАГ только на фоне повышения ДГЭА и начало лечения его, особенно
- 36. У беременных интерпретация маркеров ГАГ проводится с учетом возраста и срока гестации. Изменения концентрации 17-ОН ПРГ
- 37. Лечение гиперандрогении У женщин с ожирением терапия метформином не всегда позволяет достичь желаемого эффекта ввиду сохранения
- 38. Назначение ГК (при планировании и в раннем сроке беременности) без дифференциальной диагностики НК-ВДКН не является оправданным.
- 39. Назначение ГК при НК-ВДКН показано пациенткам с выраженными проявлениями ГА, такими как гирсутизм, НМЦ и бесплодие.
- 40. Пациенткам с ановуляторным бесплодием, привычным невынашиванием на фоне установленной НК-ВДКН показано лечение ГК планировании беременности и
- 41. Лечение гиперандрогении глюкокортикоидами Все препараты ГК различаются по отношению аффинности к глюко- и минералокортикоидным рецепторам. К
- 42. Лечение гиперандрогении глюкокортикоидами Неприродные глюкокортикоидоы (ГК): преднизолон, метипред, дексаметазон. Преднизолон – синтетический ГК, в 4 раза
- 43. продолжение продолжение Дексаметазон – один из наиболее мощных ГК из группы фторированных препаратов, в 7 раз
- 44. Природные и нефторированные ГК (преднизолон, метипред)практически, не проникают через фетоплацентарный барьер; в целом, безопасны для плода
- 45. Наиболее часто для терапии НК-ВДКН используются гидрокортизон (кортеф), преднизолон и метипред. Для компенсации ГА при НК-ВДКН
- 46. На уровень 17-ОНР не всегда следует полагаться в том случае, когда он исходно повышен. У многих
- 47. Во время беременности контроль адекватности дозы ГК следует осуществлять по уровню Т матери, который должен оставаться
- 48. Лечение ВДКН во время гестации. В случае согласия родителей на сохранение ребенка с предполагаемой ВДКН, беременной
- 49. Среди заболеваний, при которых наблюдают гиперандрогению, именно неклассическая форма ВДКН, СПКЯ, андроген-продуцирующие опухоли представляют наибольшие трудности
- 51. Скачать презентацию













































 Клиническая генетика
Клиническая генетика Аяқ қол хирургиялық аурулары,туа біткен ақаулары және жарақаттары
Аяқ қол хирургиялық аурулары,туа біткен ақаулары және жарақаттары Зоонозды инфекция (сарып, ирсиниоз және листериоз )
Зоонозды инфекция (сарып, ирсиниоз және листериоз ) Модификации сухожильных швов
Модификации сухожильных швов Заболевания мочевыделительной системы у беременных
Заболевания мочевыделительной системы у беременных Консервативное лечение заболеваний щитовидной железы
Консервативное лечение заболеваний щитовидной железы Лекарственные препараты при беременности, возможный вред при их применении
Лекарственные препараты при беременности, возможный вред при их применении Повреждения острыми предметами. Огнестрельная травма
Повреждения острыми предметами. Огнестрельная травма Лимфатическая система ( systema lymphaticum)
Лимфатическая система ( systema lymphaticum) Dental clinics
Dental clinics Некротизирующий энтероколит и спонтанная перфорация кишки. MHO
Некротизирующий энтероколит и спонтанная перфорация кишки. MHO Профили суточной динамики АД и их клиническое значение
Профили суточной динамики АД и их клиническое значение Пиелонефрит. Классификация
Пиелонефрит. Классификация Гомеопатия
Гомеопатия Техника омоложения кожи
Техника омоложения кожи Риккетсии. Риккетсиозы
Риккетсии. Риккетсиозы Лептоспироз. История изучения. Экономический ущерб. Распространение. Возбудитель
Лептоспироз. История изучения. Экономический ущерб. Распространение. Возбудитель Медико-санитарное обеспечение при ликвидации последствий чрезвычайных ситуаций природного характера
Медико-санитарное обеспечение при ликвидации последствий чрезвычайных ситуаций природного характера Иммунитет. Виды иммунитета
Иммунитет. Виды иммунитета Кишечная инфекция – эшерихии
Кишечная инфекция – эшерихии Краснуха
Краснуха Антиоксиданты, витамины, минералы
Антиоксиданты, витамины, минералы Местное обезболивание в стоматологии
Местное обезболивание в стоматологии Узкий таз. Определение узкого таза у женщин
Узкий таз. Определение узкого таза у женщин Нормальная анатомия позвоночного столба
Нормальная анатомия позвоночного столба Реализация регионального проекта Укрепление общественного здоровья
Реализация регионального проекта Укрепление общественного здоровья Реализация региональных проектов национального проекта Здравоохранение в Липецкой области
Реализация региональных проектов национального проекта Здравоохранение в Липецкой области Μυοκαρδίτιδες. Ορισμός, επιδημιολογία
Μυοκαρδίτιδες. Ορισμός, επιδημιολογία