Содержание
- 2. Гипертензивные нарушения (Гестоз) (от лат. “gestatio” – беременность) представляет собой осложнение физиологически протекающей беременности, характеризующееся глубоким
- 3. Основу гипертензивных нарушений составляют генерализованный спазм сосудов, гиповолемия, изменение реологических и коагуляционных свойств крови, нарушения микроциркуляции
- 4. Эпидемиология Частота гипертензивных нарушений варьирует в широких пределах (3-21%). Они занимают 1 - 2 - 3
- 5. Этиология и патогенез Основы гипертензивных нарушений закладываются в момент миграции цитотрофобласта. Этиология гипертензивных нарушений до настоящего
- 6. Во второй половине беременности имеет место ряд физиологических изменений в организме беременных, предрасполагающих к развитию гипертензивных
- 7. Патогенез В настоящее время считают, что основы гипертензивных нарушений закладываются в момент миграции цитотрофобласта. Происходит торможение
- 8. Патогенез Возможными факторами, снижающими инвазивную способность трофобласта, считают нарушение отношений между гуморальным и трансплантационным иммунитетом с
- 9. Патогенез При неполноценной инвазии цитотрофобласта маточные артерии не подвергаются морфологическим изменениям, характерным для беременности, т.е. не
- 10. Патогенез Развивающаяся в плацентарной ткани гипоксия способствует активации факторов, приводящих к нарушению структуры и функции эндотелия
- 11. Патогенез Изменения эндотелия при гестозе специфичны. Развивается своеобразный эндотелиоз, который выражается в набухании цитоплазмы с отложением
- 12. Патогенез Эндотелиальная дисфункция приводит к ряду изменений, обуславливающих клиническую картину гипертензивных нарушений: При поражении эндотелия блокируется
- 13. Патогенез Снижаются тромборезистентные свойства сосудов. Повреждение эндотелия снижает его антитромботический потенциал вследствие нарушения синтеза тромбомодулина, тканевого
- 14. Патогенез Повышается проницаемость сосудов. Поражения эндотелия наряду с изменением синтеза альдостерона и задержкой в ответ на
- 15. Патогенез На фоне прогрессирования спазма сосудов, гиперкоагуляции, повышения агрегации эритроцитов и тромбоцитов и, соответственно, увеличения вязкости
- 16. Патогенез Низкие значения ОЦК при гестозе обусловлены как генерализованной вазоконстрикцией и снижением объема сосудистого русла, так
- 17. Патогенез В результате у беременных с гестозом формируется характерное парадоксальное сочетание – гиповолемия и задержка большого
- 18. Патогенез Нарушение барьерной функции липидного биослоя мембран приводит к изменению функционирования каналов для ионов Са2+. Массивный
- 19. Патогенез По мере прогрессирования гестоза в тканях жизненно важных органов развиваются некрозы, обусловленные гипоксическими изменениями: Нарушение
- 20. Патогенез Изменения в печени представлены паренхиматозной и жировой дистрофией гепатоцитов, некрозом и кровоизлияниями. Некрозы могут быть
- 21. Патогенез Функциональные и структурные изменения мозга при гестозе варьируют в широких пределах. Они обусловлены нарушением микроциркуляции,
- 22. Патогенез При гестозе у беременных наблюдаются выраженные изменения в плаценте: облитерирующий эндартериит, отек стромы ворсин, очаги
- 23. Артериальная гипертензия во время беременности Первичная артериальная гипертензия Вторичная артериальная гипертензия Гестационная (спровоцированная беременностью) артериальная гипертензия
- 24. Преэклампсия на фоне ХАГ: У женщин с ХАГ преэклампсия диагностируется в том случае, если один или
- 25. Эклампсия Распространенные судороги, не связанные с эпилепсией либо другой известной патологией. ВОЗ предлагает следующий перечень гипертензивных
- 26. Критерии артериальной гипертензии АГ: САД >140 мм.рт.ст. ДАД (V тон Короткова) >90 мм.рт.ст. Тяжелая АГ: ДАД
- 27. Хроническая артериальная гипертензия ХГ является основным предрасполагающим фактором преэклапсии.
- 28. Гестационная гипертензия Гипертензия, возникшая после 20-й недели беременности без каких-либо признаков полиорганных нарушений и которая проходит
- 29. Гестационная гипертензия Легкая или умеренная гипертензия, спровоцированная беременностью: Невысокий риск для матери и плода до тех
- 30. Антигипертензиваня терапия при гестационной гипертензии легкой и средней степени тяжести Предотвращает развитие тяжелой гипертензии, НО не
- 31. Преэклампсия Развивается у 3% всех беременных Является причиной смерти 100 000 женщин ежегодно во всем мире
- 32. Преэклампсия Гипертензия в сочетании с протеинурией (>0.3г/сут) ± отеки и возможные любые органные поражения. Высокая гипертензия
- 33. Тяжелая форма преэклампсии Тяжелая гипертензия + протеинурия + один из следующих симптомов: Сильная головная боль Нарушения
- 34. Тяжелая преэклампсия является угрожающим жизни состоянием и должна рассматриваться как неотложное акушерское состояние. В редких случаях
- 35. Профилактика Ранняя диагностика Своевременная госпитализация
- 36. Цель госпитализации – определение оптимального времени для родоразрешения, когда дальнейшее вынашивание беременности становится опасным для женщины
- 37. Критерии протеинурии: Протеинурия ≥0.3г/сут или соотношение протеин/креатинин > 30 мг/моль Уровни протеинурии: + 0,3 г/л ++
- 38. Отеки Отеки рук и голеней зачастую (в 50-80% случаев) являются нормальной физиологической реакцией на увеличение ОЦК
- 39. Профилактика преэклампсии: эффективные методы Антиагреганты(низкие дозы аспирина, 75мг в сутки)
- 40. Тяжелая преэклампсия: мониторинг Измерение АД ОАК Печеночные тесты Строгий контроль за диурезом Время свертывания крови при
- 41. Оценка состояния плода Первичная оценка состояния плода с помощью КТГ Постоянный электронный мониторинг состояния плода в
- 42. Принципы ведения преэклампсии тяжелой степени Контроль АД Предотвращение судорог Родоразрешение в наиболее благоприятный для матери и
- 43. Показания к антигипертензивной терапии САД > 160 мм.рт.ст. 150 мм.рт.ст ДАД > 110 мм.рт.ст. 100 мм.рт.ст
- 44. Контроль АД: препараты быстрого действия Гидралазин Нифедипин (блокатор кальциевых каналов) Лабетолол Нитропруссид натрия
- 45. Лабетолол: стартовая доза 20 мг в/в струйно, при отсутствии эффекта 40 мг через 10 минут и
- 46. Нифедипин Стартовая доза 10 мг перорально, при необходимости каждые 30 минут. Нифедипин + магния сульфат: возможны
- 47. Гидралазин Стартовая доза 5 мг в/в или 10 мг в/м. При необходимости повтор с 20 минутными
- 48. Нитропруссид натрия При гипертензивной энцефалопатии Стартовая доза от 0,25 мкг/кг/мин до 5 мкг/кг/мин. При длительном использовании
- 49. Контроль АД: препараты длительного действия Метилдопа : вызывает сонливость в первые 48 часов приема единственный известный
- 50. Контроль АД: не рекомендуемые препараты Следует избегать применения: Атенолол Применение атенолола может привести к ЗРП. Ингибиторы
- 51. Профилактика судорог: магния сульфат Рутинное применение у женщин с тяжелой преэклампсией. Применение до родоразрешения, в процессе
- 52. Профилактика судорог: РКИ “MAGPI” У женщин, получавших магнезиальную терапию: Риск развития эклампсии был ниже на 58%
- 53. Профилактика судорог: в/в введение магния сульфата Стартовая доза 5 г в/в в течение 10 мин (20мл
- 54. Протокол лечения магния сульфатом I Диурез Клинических признаков передозировки нет Снижение скорости введения до 0,5 г
- 55. Протокол лечения магния сульфатом II Остановка дыхания Прекратить введение магния сульфата, в/в глюканат кальция, интубация, ИВЛ.
- 56. Профилактика судорог: в/м введение магния сульфата (Притчард) Стартовая доза 5 мг 50% раствора сульфата магнезии в/м
- 57. Эклампсия Однократный эпизод судорог или повторные судороги на фоне преэклампсии У 5 из 10 000 рожениц
- 58. Эклампсия – это относительно редкое, но серьезное осложнение беременности.
- 59. Профилактика судорог Предпочтение отдается магния сульфату. В/в путь введения обеспечивает меньшую частоту побочных эффектов. Диазепам и
- 60. Тактика ведения Магния сульфат – препарат выбора. Ударная доза 5 г в/в в течение 5-10 минут.
- 61. Тактика лечения повторных судорог При повторных судорогах: Дополнительно 2 г магния сульфата в/в или Увеличить дозу
- 62. Коррекция водного баланса Ограничение жидкости до 80 мл/час или 1 мл/кг/час – риск развития отека легких
- 63. Пролонгирование беременности? При сроке беременности менее 34 недели: Кортикостероиды помогают снизить уровень неонатальной смертности от дыхательной
- 64. Показания к родоразрешению при преэклампсии Доношенная или почти доношенная беременность При сроке гестации более 34 недель,
- 65. Ведение женщины в послеродовом периоде Тщательное наблюдение Магнезиальная терапия Антигипертензивная терапия Постепенная отмена антигипертензивной терапии. Избегать
- 66. Выводы Женщины с гестационной гипертензией легкой или средней тяжести не нуждаются в госпитализации Развитие преэклампсии нельзя
- 67. Выводы Магния сульфат должен быть назначен женщинам с высоким риском развития эклампсии Магния сульфат – препарат
- 68. Гипертензивные нарушения Основные причины МС вследствие преэклампсии Церебральные осложнения: Внутримозговые кровоизлияния Субарахноидальные кровоизлияния Инфаркт Отек Легочные
- 69. Опасности и осложнения КС под общей анестезией Затруднения при интубации (отек гортани) Внутримозговые кровоизлияния Резкое повышение
- 70. САД и ДЛА во время эпидуральной анестезии Эпидуральная анестезия отличается более стабильной гемодинамикой по сравнению с
- 71. Кесарево сечение? Экстренное КС не имеет преимуществ у женщин с тяжелой преэклампсией: При КС чаще встречаются
- 72. Кесарево сечение при эклампсии Единственный метод лечения эклампсии – родоразрешение. Тем не менее не допустимо начинать
- 73. Послеоперационные осложнения Эклампсия (44% всех случаев) Коагуляционные нарушения, кровотечения Отек легких (70-80% после родов) вследствие: Мобилизации
- 74. Баланс жидкости в послеродовом периоде (КС) у женщин с тяжелой преэклампсией Ятрогенная перегрузка жидкостью – одна
- 75. Ведение послеоперационного периода у женщин с тяжелой преэклампсией Продолжить введение магния сульфата (с целью снижения риска
- 76. Международная классификация болезней 10 Отеки, протеинурия и гипертензивные расстройства во время беременности, родов и в послеродовом
- 77. Международная классификация болезней 10 О10.1 Существовавшая ранее кардиоваскулярная гипертензия, осложняющая беременность, роды и послеродовый период О10.2Существовавшая
- 78. Международная классификация болезней 10 О10.4 Существовавшая ранее вторичная гипертензия, осложняющая беременность, роды и послеродовый период О10.9
- 79. Международная классификация болезней 10 О12.0 Вызванные беременностью отеки О12.1 Вызванная беременностью протеинурия О12.3 Вызванные беременностью отеки
- 80. Международная классификация болезней 10 О14.1 Тяжелая преэклампсия О14.9 Преэклампсия неуточненная О15 Эклампсия О15.0 Эклампсия во время
- 82. Скачать презентацию















































































 Клинический случай: опыт успешного лечения пациента с болезнью Вильсона-Коновалова на продвинутой стадии заболевания
Клинический случай: опыт успешного лечения пациента с болезнью Вильсона-Коновалова на продвинутой стадии заболевания Несахарный диабет
Несахарный диабет Первая помощь при кровотечении и травматическом шоке
Первая помощь при кровотечении и травматическом шоке Наркомании и токсикомании
Наркомании и токсикомании Лекарственные средства, влияющие на миометрий
Лекарственные средства, влияющие на миометрий Фиксация съемных ортопедических конструкций
Фиксация съемных ортопедических конструкций Физическое развитие детей от рождения до года
Физическое развитие детей от рождения до года Анамалии органов мочевой и мужской половой систем
Анамалии органов мочевой и мужской половой систем Возбудители особо опасных антропозоонозных заболеваний. Род Yersinia
Возбудители особо опасных антропозоонозных заболеваний. Род Yersinia Кесарево сечение в современном акушерстве
Кесарево сечение в современном акушерстве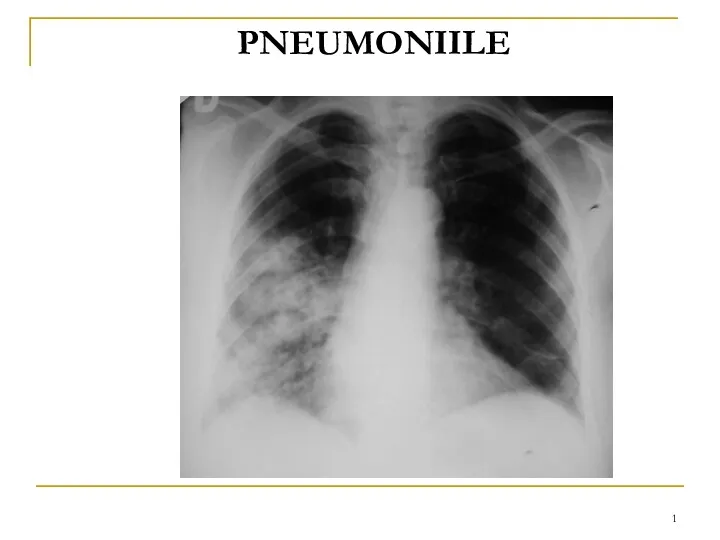 Pneumoniile
Pneumoniile Сестринский уход при различных заболеваниях и состояниях раздел Сестринская помощь в хирургии
Сестринский уход при различных заболеваниях и состояниях раздел Сестринская помощь в хирургии Обмен веществ и превращение энергии. Правильный режим питания
Обмен веществ и превращение энергии. Правильный режим питания 11 и 12 меридианы в рефлексотерапии
11 и 12 меридианы в рефлексотерапии Паллиативная помощь
Паллиативная помощь Спинной мозг
Спинной мозг Догляд за хворими із захворюваннями та ушкодженнями грудної клітки та органів грудної порожнини
Догляд за хворими із захворюваннями та ушкодженнями грудної клітки та органів грудної порожнини Моноциклді терпендер: ментол, валидол, терпингидрат
Моноциклді терпендер: ментол, валидол, терпингидрат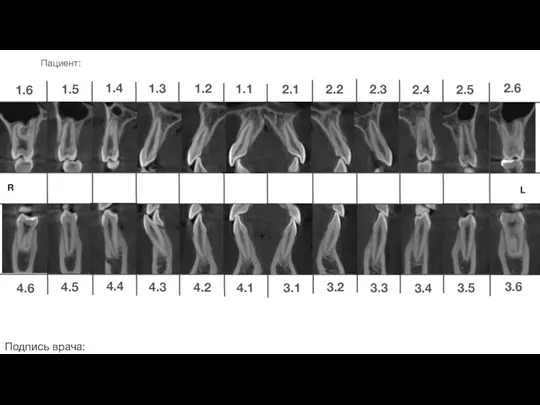 Ортодонтическое лечение. Общий план
Ортодонтическое лечение. Общий план Срочное интраоперационное исследование выпотных жидкостей
Срочное интраоперационное исследование выпотных жидкостей Предлежание плаценты. ПОНРП
Предлежание плаценты. ПОНРП Патология эмоционально-волевой сферы
Патология эмоционально-волевой сферы Психопатологиялық бузылыстар
Психопатологиялық бузылыстар Мал өнiмдерi арқылы адамға жұқпайтын антропозооноздар
Мал өнiмдерi арқылы адамға жұқпайтын антропозооноздар Герпетическая инфекция
Герпетическая инфекция Физиология боли. Обезболивание, методы, анестетики. Премедикация, психологическая подготовка пациента
Физиология боли. Обезболивание, методы, анестетики. Премедикация, психологическая подготовка пациента Технология приготовления липосомальных форм лекарственных препаратов и их применение
Технология приготовления липосомальных форм лекарственных препаратов и их применение Комитетінің құрылымы және мемлекеттік санитарлық эпидемиологиялық жүйесінің жұмысының қазіргі кездегі бағыттары
Комитетінің құрылымы және мемлекеттік санитарлық эпидемиологиялық жүйесінің жұмысының қазіргі кездегі бағыттары