Клиническая фармакология лекарственных средств, применяемых в условиях нарушения функции печени и/или почек презентация
Содержание
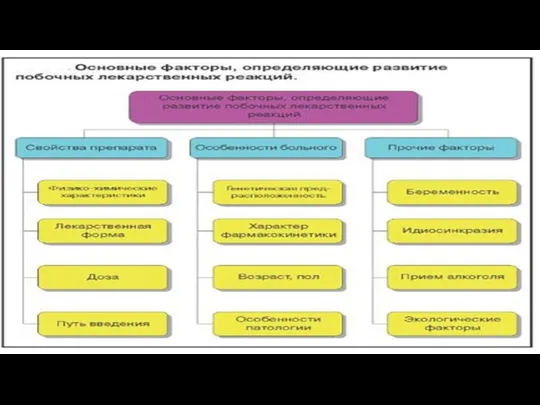
- 2. Актуальность Хронические заболевания печени связаны с вариабельной степенью снижения активности печеночных ферментов, метаболизирующих лекарственные препараты Изменение
- 3. Маркеры метаболической функции печени
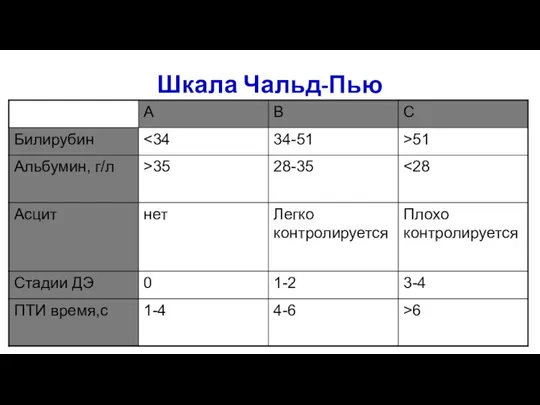
- 4. Шкала Чальд-Пью
- 5. Шкала Чальд-Пью А (5-6 баллов) В (7-9 баллов) С (10–15 баллов) Таким образом, общее количество баллов
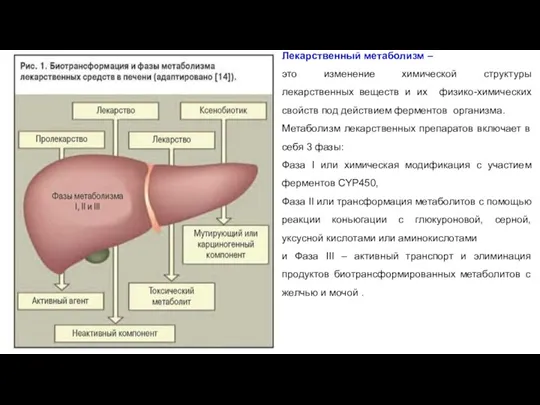
- 9. Лекарственный метаболизм – это изменение химической структуры лекарственных веществ и их физико-химических свойств под действием ферментов
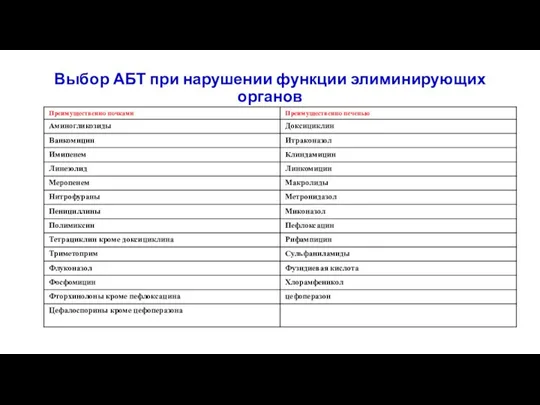
- 14. Выбор АБТ при нарушении функции элиминирующих органов
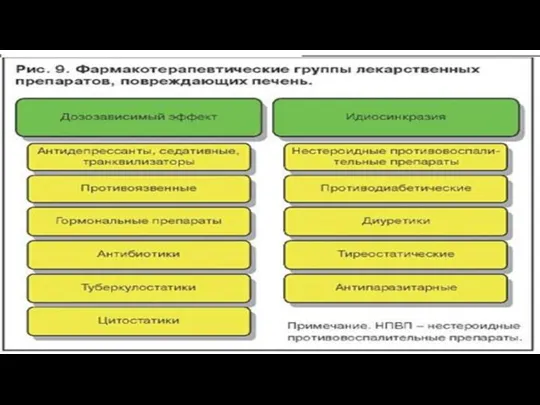
- 15. Хронические заболевания печени сопровождаются нарушением метаболизма целого ряда ЛС, что обусловлено уменьшением абсолютной массы печеночных клеток
- 16. Заболевания печени, не сопровождающиеся развитием цирроза, обычно незначительно влияют на фармакокинетику лекарственных препаратов Хронический активный гепатит,
- 17. У больных хроническими заболеваниями печени жирорастворимые препараты могут кумулироваться, вызывая нежелательные эффекты, тогда как концентрация водорастворимых
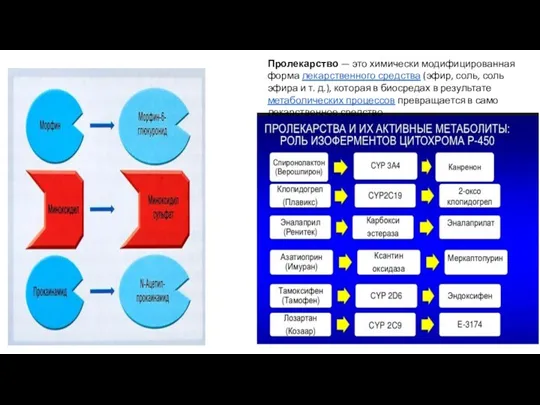
- 18. Пролекарство — это химически модифицированная форма лекарственного средства (эфир, соль, соль эфира и т. д.), которая
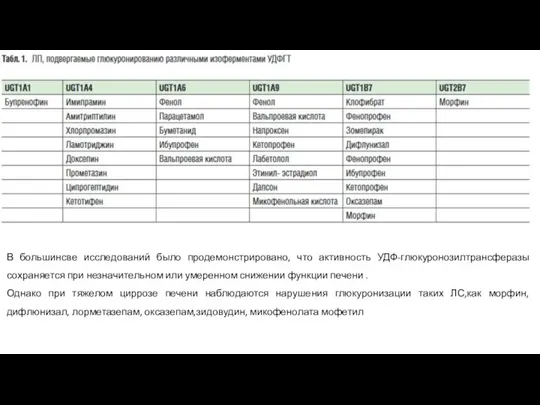
- 21. В большинсве исследований было продемонстрировано, что активность УДФ-глюкуронозилтрансферазы сохраняется при незначительном или умеренном снижении функции печени
- 22. Проблемы дозирования ЛС при патологии печени изменением эффекта "первого прохождения", при котором нарушается активация пролекарств или
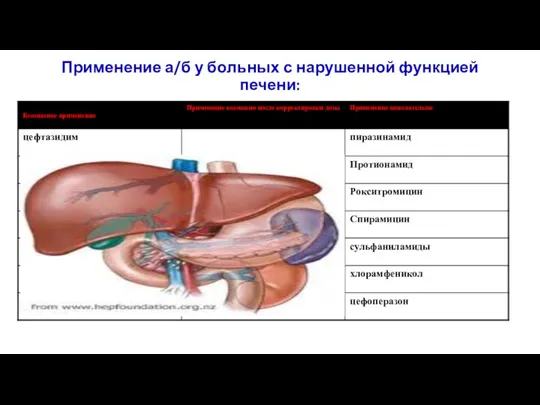
- 23. Применение а/б у больных с нарушенной функцией печени:
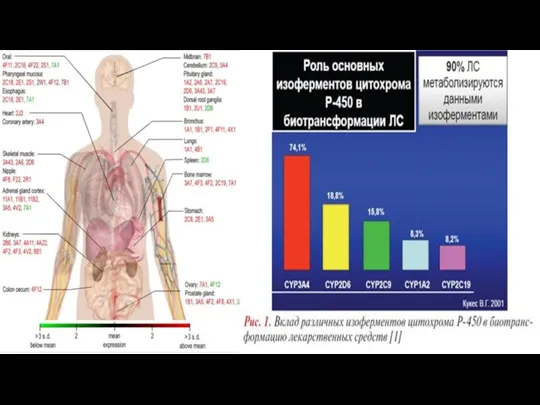
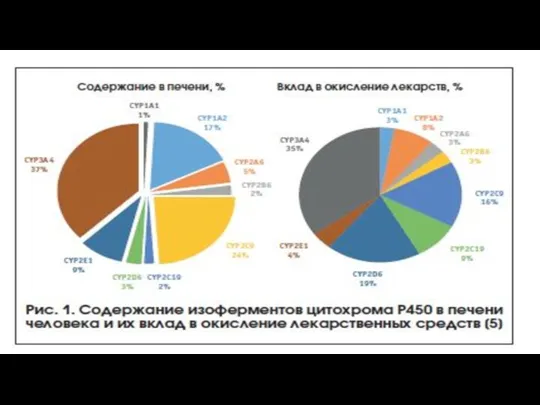
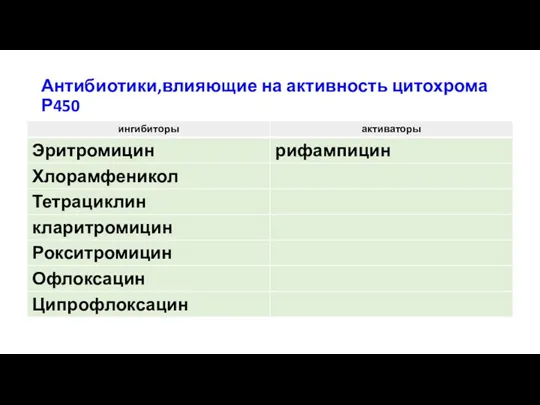
- 24. Антибиотики,влияющие на активность цитохрома Р450
- 26. При тяжелых заболеваниях печени уменьшается не только биотрансформация неактивных(пролекарств) ИАПФ, но трудно предсказать изменения плазменных концентраций
- 27. В зависимости от наличия активного метаболита АРА разделяются на пролекарства (лозартан, кандесартан, тазосартан), которые становятся активными
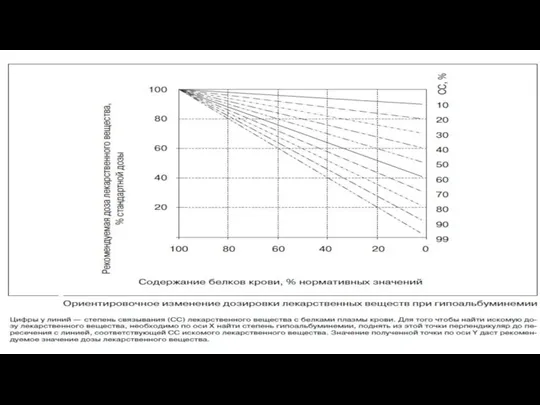
- 28. Изменение ФК при патологии печени в результате снижения связывания с белками плазмы объем распределения некоторых ЛС
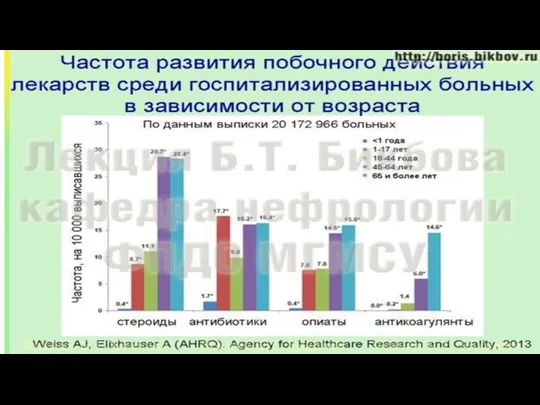
- 30. Использование лекарственных средств у пожилых представляет собой медикаментозный стресс, который может быть причиной тяжелых нарушений функции
- 31. Изменения печени у старших возрастных групп после 70 лет печень уменьшается на 150-200 г. Атрофия печени
- 32. ЛС и цирроз печени Для пациентов с ЦП наиболее опасны лекарственные средства с низкой степенью печеночной
- 33. ЛС с высоким печеночным клиренсом Больным ЦП следует уменьшить как начальную, так и поддерживающую дозы пероральных
- 34. ЛС с низким печеночным клиренсом У лекарственных препаратов с низкой степенью печеночной экскреции эффект первого прохождения
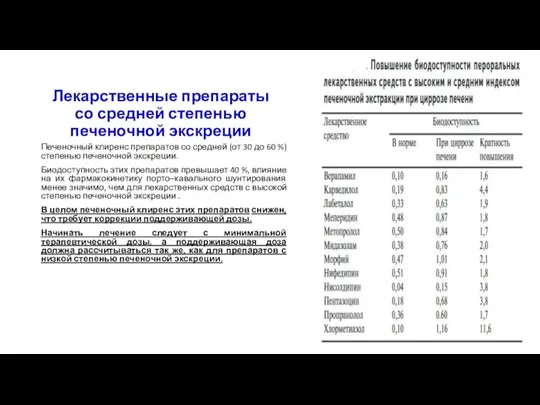
- 35. Лекарственные препараты со средней степенью печеночной экскреции Печеночный клиренс препаратов со средней (от 30 до 60
- 36. ФД при циррозе печени Пациенты с ЦП более чувствительны к центральным нежелательным эффектам морфина и бензодиазепинов
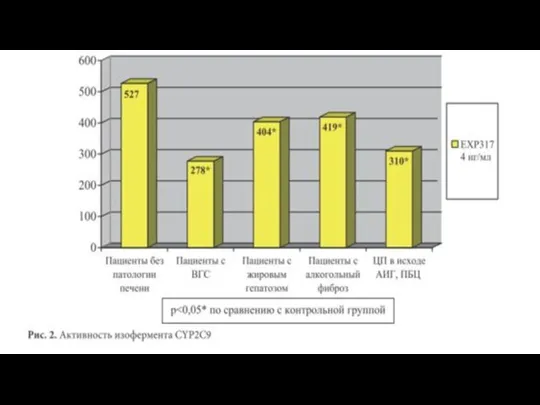
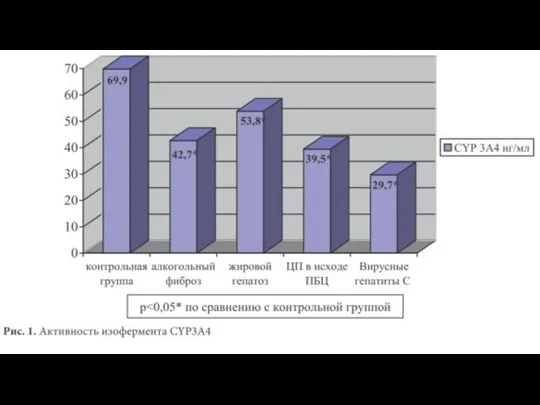
- 37. Холестаз Холестаз может нарушать метаболизм лекарственных препаратов в ферментной системе цитохромов Р, например CYP2C и CYP2E1.
- 38. Изменение почечной экскреции ЛС при циррозе печени Как известно, у пациентов с ЦП даже в отсутствие
- 39. Лс с низкой степенью печеночной экскреции Учитывая большую индивидуальную вариабельность активности печеночных ферментов, трудно сформулировать общие
- 40. Системный клиренс препаратов с высоким индексом печеночной экстракции будет определяться, главным образом, печеночным кровотоком, а ЛС
- 41. Препараты, быстро метаболизирующиеся в печени с высоким печеночным клиренсом при первом прохождении через нее характеризуются: Наличие
- 42. Препараты, медленно метаболизирующиеся в печени с низким печеночным клиренсом при первом прохождении через нее. Эти ЛС
- 43. Тиазидные диуретики слабо метаболизируются в печени и почти полностью выводятся почками в неизменном виде В отличие
- 44. Повышение биодоступности при пероральном применении ЛС с высоким и средним индексом печеночной экстракции может происходить у
- 45. НПР при патологии печени Для наркотических анальгетиков, анксиолитиков и седативных средств было продемонстрировано, что при одинаковой
- 46. В печени БКК полностью метаболизируются до неактивных метаболитов, которые выводятся через почки и ЖКТ Этими общими
- 47. У больных ЦП со сниженным печеночным кровотоком и печеночно-клеточной недостаточностью данные препараты способны к кумуляции в
- 48. «Нефрологическим» может стать любой больной как при естественном течении заболевания, так и в результате лечения
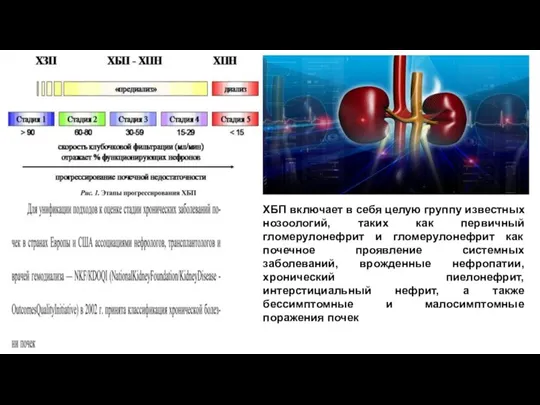
- 49. ХБП включает в себя целую группу известных нозоологий, таких как первичный гломерулонефрит и гломерулонефрит как почечное
- 51. Влияние ПН на фармакокинетику ЛС Почечная недостаточность влияет на лекарственное распределение, уменьшая системный клиренс, почечное выведение,
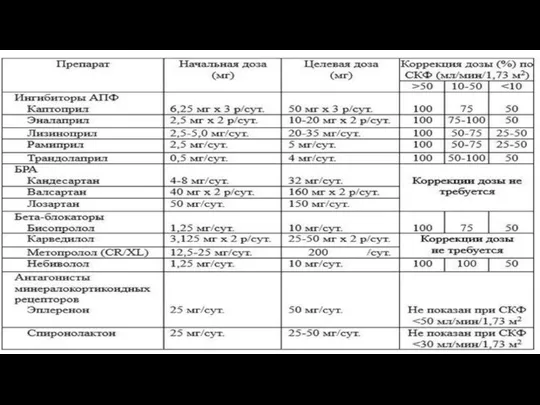
- 52. Основные принципы дозирования лекарственных средств при почечной недостаточности (Bartlett J.G,1995,2000) начальная доза ЛС не модифицируется; корректировка
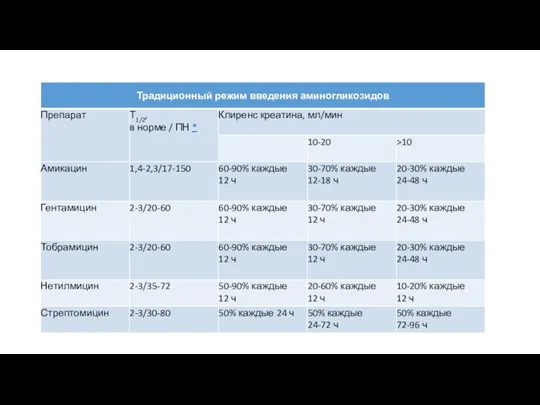
- 53. Принципы дозирования ЛС при ХПН Метод удлинения интервала между дозами используется для препаратов с широким терапевтическим
- 54. Больные старшей возрастной группы –ХПН? Снижение СКФ ниже 60 мл/мин и/или наличие микроальбуминурии или протеинурия в
- 55. Значимость мочевины у лиц старческого и пожилого возраста Мочевина- плохой маркер почечной дисфункции. Мочевина представляет собой
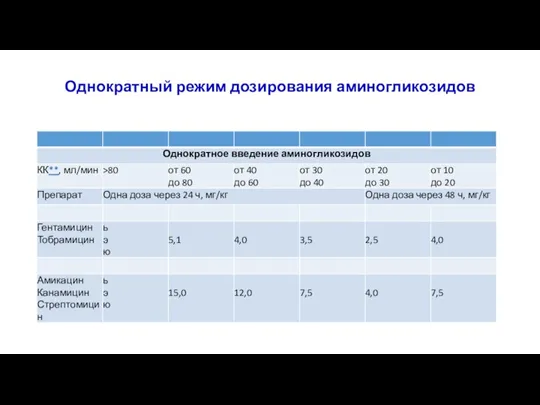
- 57. Однократный режим дозирования аминогликозидов
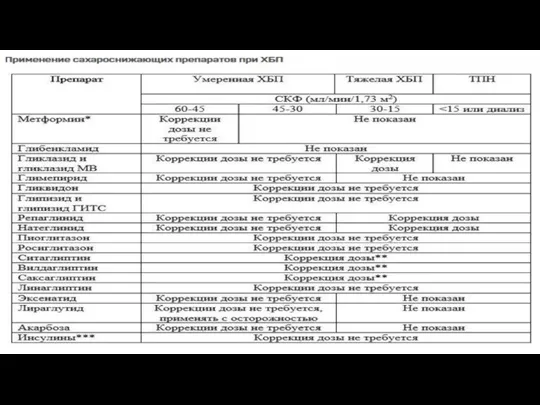
- 59. Проблемы дозирования ЛС при патологии почек Нарушение экскреции лекарственного средства или его метаболитов может привести к
- 60. Дозирование диуретиков при патологии почек
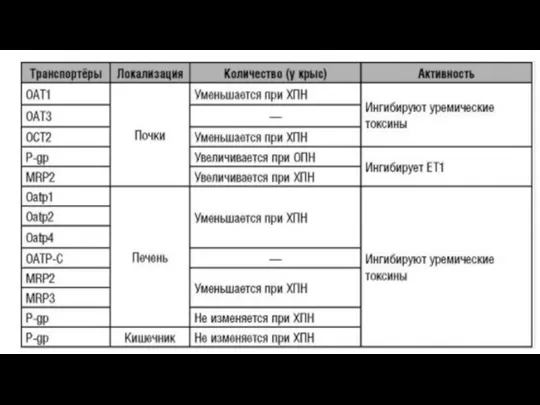
- 63. В почках изоферменты Р-450 (1А1, 1А2, 2Е1) находятся в проксимальных почечных канальцах, поскольку количество их невелико,
- 65. Правила дозирования ЛС при ПН 1) использовать препараты с внепочечным выведением; 2) использовать номограммы, руководства, рекомендации
- 67. Скачать презентацию









































 Дыхательная система. Кашель
Дыхательная система. Кашель Вирусные болезни кожи
Вирусные болезни кожи Основы хирургии пороков развития
Основы хирургии пороков развития Кафедра восстановительной и спортивной медицины с курсом остеопатии Тейпирование у спортсменов
Кафедра восстановительной и спортивной медицины с курсом остеопатии Тейпирование у спортсменов Показания и противопоказания к лечебному массажу
Показания и противопоказания к лечебному массажу Tuberculosis. Mycobacterium tuberculosis
Tuberculosis. Mycobacterium tuberculosis Социально-правовые аспекты оказания психиатрической помощи. Проблема стигматизации
Социально-правовые аспекты оказания психиатрической помощи. Проблема стигматизации Тұқым қуалайтын аурулардың лабараториялы- диагностикалық және алдыны алу әдістері
Тұқым қуалайтын аурулардың лабараториялы- диагностикалық және алдыны алу әдістері Системні васкуліти з переважним ураженням судин середнього калібру
Системні васкуліти з переважним ураженням судин середнього калібру Стволовые методы анестезии ЧЛО
Стволовые методы анестезии ЧЛО Манипуляции и медикаментозные средства. Сердечно-легочная реанимация
Манипуляции и медикаментозные средства. Сердечно-легочная реанимация СПИД - чума XXI века
СПИД - чума XXI века Современные подходы патогенетической терапии печеночной недостаточности
Современные подходы патогенетической терапии печеночной недостаточности Методы простейшей физиотерапии. Применение лекарственных средств
Методы простейшей физиотерапии. Применение лекарственных средств Антиангинальные средства
Антиангинальные средства Наследственные заболевания лёгких и пороки развития
Наследственные заболевания лёгких и пороки развития Общая фармакология
Общая фармакология Исследования глотки
Исследования глотки Тер және май бездері
Тер және май бездері Қабынуға қарсы дәрілік заттардың қауіпсіздігі және эффект бағасы, тағайындау, клинико-фармакологиялық жағдайын
Қабынуға қарсы дәрілік заттардың қауіпсіздігі және эффект бағасы, тағайындау, клинико-фармакологиялық жағдайын Первая помощь: понятие, значимость и правовые аспекты
Первая помощь: понятие, значимость и правовые аспекты Миксома - доброкачественная внутриполостная опухоль
Миксома - доброкачественная внутриполостная опухоль Cytogenetic method
Cytogenetic method Государственное учреждение Республики Коми Кардиологический диспансер
Государственное учреждение Республики Коми Кардиологический диспансер Болезнь Лайма
Болезнь Лайма Биологиялық мембраналар. Иондық каналдар. Электрогенез механизімі
Биологиялық мембраналар. Иондық каналдар. Электрогенез механизімі Основные формы учетно-отчетной документации в ЖК и акушерском стационаре
Основные формы учетно-отчетной документации в ЖК и акушерском стационаре Острые гнойно-воспалительные заболевания серозных полостей
Острые гнойно-воспалительные заболевания серозных полостей