Содержание
- 2. Факторы риска развития ВПС Причины до конца не ясны Наиболее опасен период со 2 по 7
- 3. Понятие «критический порок сердца» ВПС, сопровождающийся развитием критических состояний в ближайшие часы или сутки после рождения
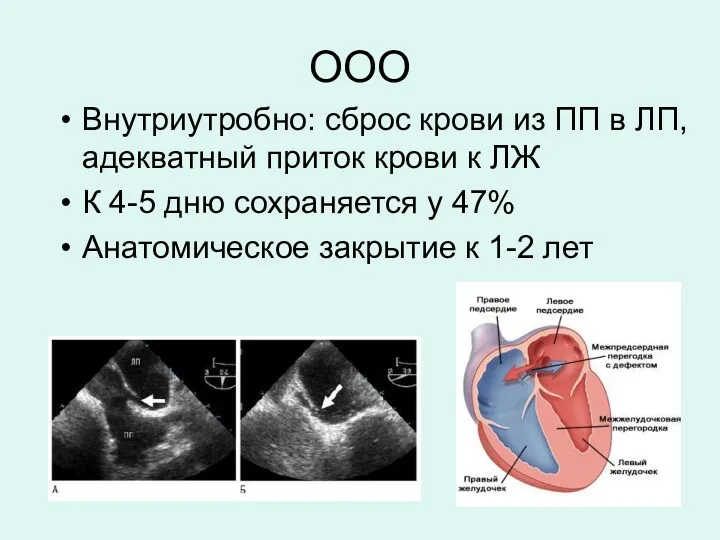
- 4. ООО Внутриутробно: сброс крови из ПП в ЛП, адекватный приток крови к ЛЖ К 4-5 дню
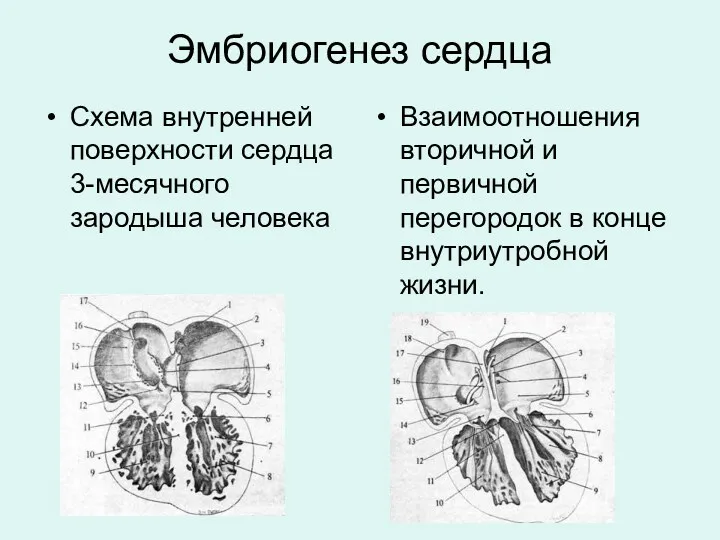
- 5. Эмбриогенез сердца Схема внутренней поверхности сердца 3-месячного зародыша человека Взаимоотношения вторичной и первичной перегородок в конце
- 6. ОАП Внутриутробно: - кровоток из ПЖ в нисходящую аорту проходимость поддерживается высокой концентрацией ПГ плаценты и
- 7. Дуктус-зависимые ВПС С обеспечением легочного кровотока через ОАП (атрезия ЛА, критический легочной стеноз, ТМА) слева направо
- 8. Дуктус-независимые ВПС ДМЖП, ДМПП, аномальный дренаж легочных вен, ОАС, ООАВК, КТМС)
- 9. Причины критических состояний при ВПС Закрытие ОАП при дуктус-зависимом пороке Резкая обструкция кровотока (стенозы, КоА, …)
- 10. Критические ВПС Синдром гипоплазии левых отделов сердца Транспозиция аорты и легочной артерии Коарктация аорты Выраженный стеноз
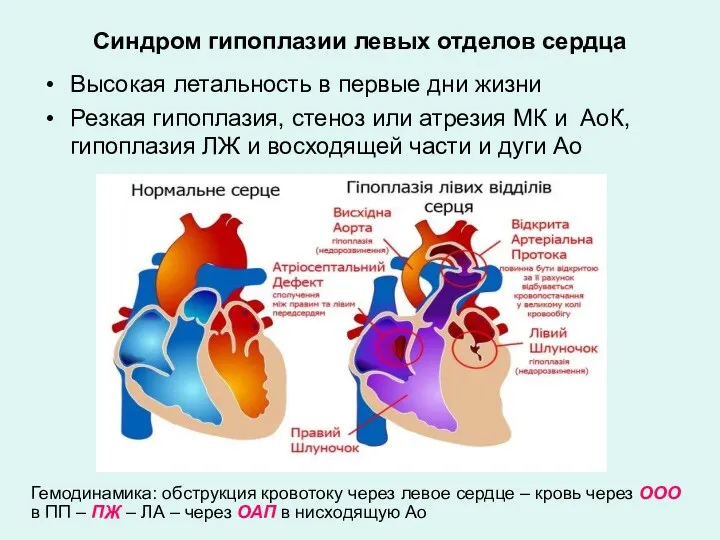
- 11. Синдром гипоплазии левых отделов сердца Высокая летальность в первые дни жизни Резкая гипоплазия, стеноз или атрезия
- 12. Синдром гипоплазии левых отделов сердца (клиника) на 1-2 сутки картина РДС, поражения ЦНС, септического шока Кожа
- 13. Синдром гипоплазии левых отделов сердца (лечение) ЭХО-КГ Исключить кислородотерапию Вазапростан 0,005-0,02 мкг/кг/мин Обеспечить достаточный ОЦК Хирургическое
- 14. 1 июля 2010 в Национальном институте сердечно-сосудистой хирургии им. Н.М. Амосова ребенку Б. в возрасте 11
- 15. Операция Норвуда: 1. Модифицированная процедура шунтирования Блелока-Тауссига (MBTS), в ходе которой соединяются аорта и легочная артерия.
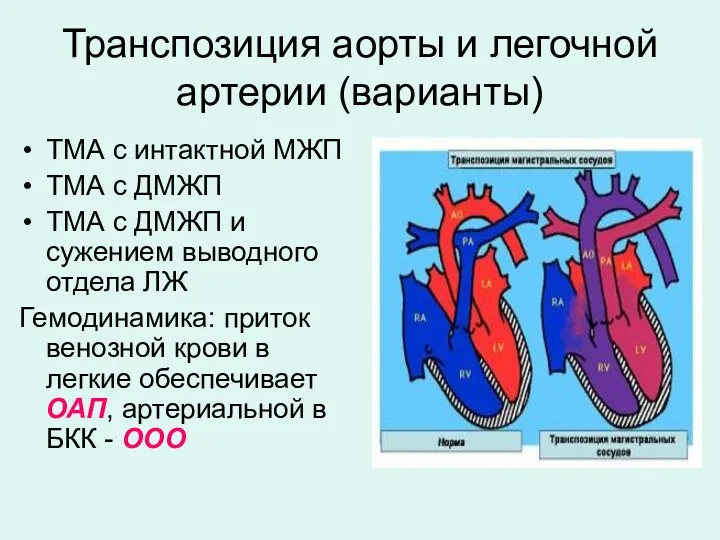
- 16. Транспозиция аорты и легочной артерии (варианты) ТМА с интактной МЖП ТМА с ДМЖП ТМА с ДМЖП
- 17. Транспозиция аорты и легочной артерии (клиника) тяжесть зависит от выраженности ДМЖП, функционировании коммуникаций в первые сутки
- 18. Коарктация аорты Предуктальная - в участке от левой подключичной артерии до ОАП Постдуктальная – ниже ОАП
- 19. Коарктация аорты (клиника) Снижена или отсутствует пульсация на бедренных артериях Одышка, цианоз, холодные нижние конечности, тахикардия,
- 20. Выраженный стеноз или атрезия легочной артерии 1 вариант: АЛА с интактной МЖП -при гипоплазии ТК и
- 21. Клинический пример 1 Ребенок М., 5 часов жизни, от 2-й беременности, протекавшей на фоне гипоплазии плаценты,
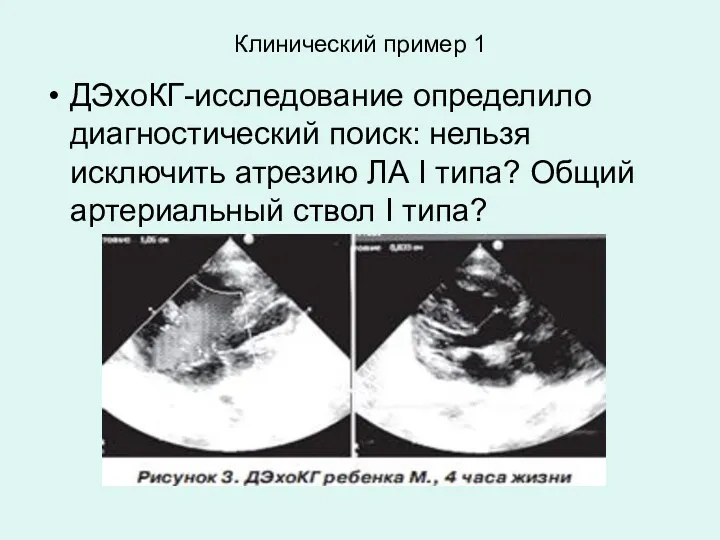
- 22. Клинический пример 1 ДЭхоКГ-исследование определило диагностический поиск: нельзя исключить атрезию ЛА I типа? Общий артериальный ствол
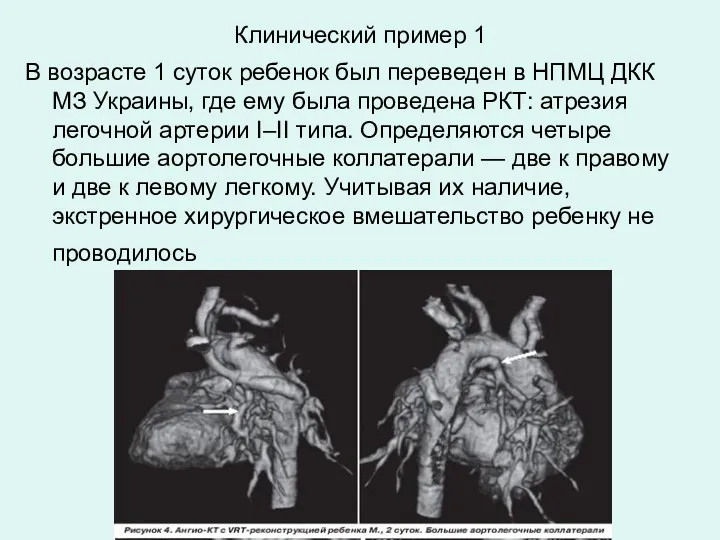
- 23. Клинический пример 1 В возрасте 1 суток ребенок был переведен в НПМЦ ДКК МЗ Украины, где
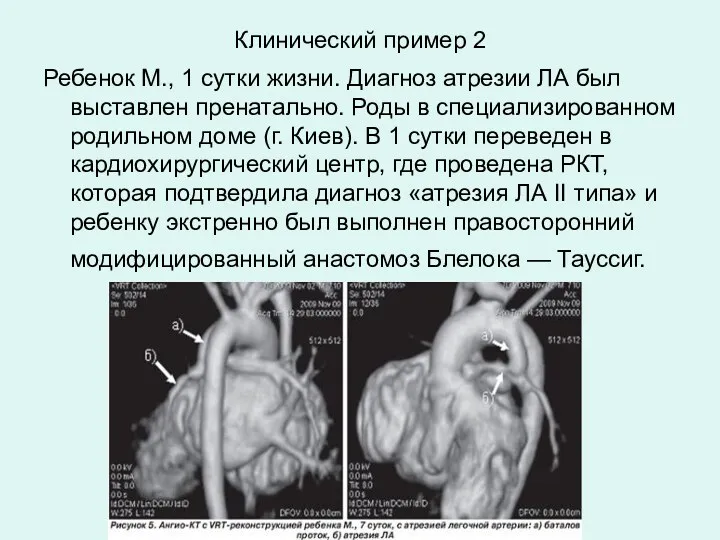
- 24. Клинический пример 2 Ребенок М., 1 сутки жизни. Диагноз атрезии ЛА был выставлен пренатально. Роды в
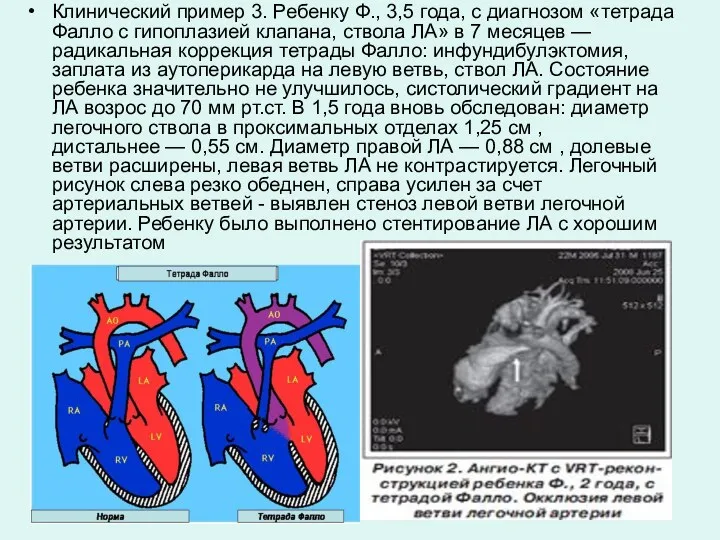
- 25. Клинический пример 3. Ребенку Ф., 3,5 года, с диагнозом «тетрада Фалло с гипоплазией клапана, ствола ЛА»
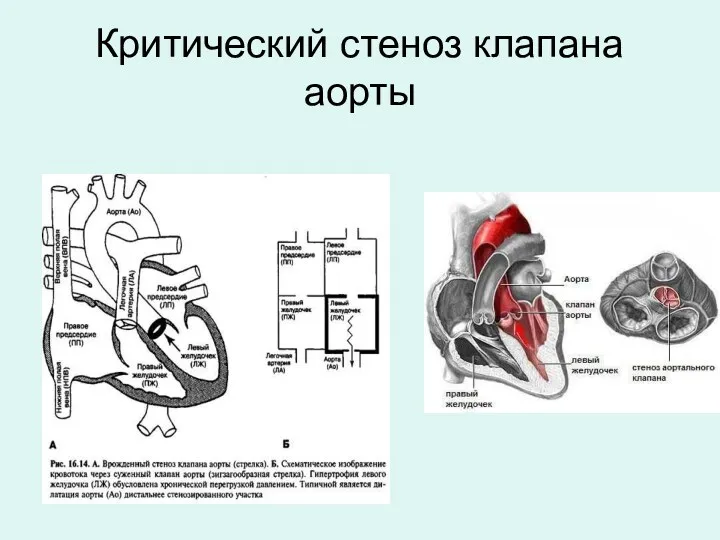
- 26. Критический стеноз клапана аорты
- 27. Критический стеноз клапана аорты Наиболее распространенным вариантом порока является клапанный стеноз (70%), который комбинируется из различных
- 28. Критический стеноз клапана аорты (клиника) Гемодинамические проявления аортального стеноза развиваются при уменьшении площади аортального устья до
- 29. Критический стеноз клапана аорты (клиника) ЭКГ - при легких и умеренных стенозах обычно нормальная. При тяжелом
- 30. Критический стеноз клапана аорты (лечение) При критическом аортальном стенозе у новорожденных основой терапии является снижение метаболических
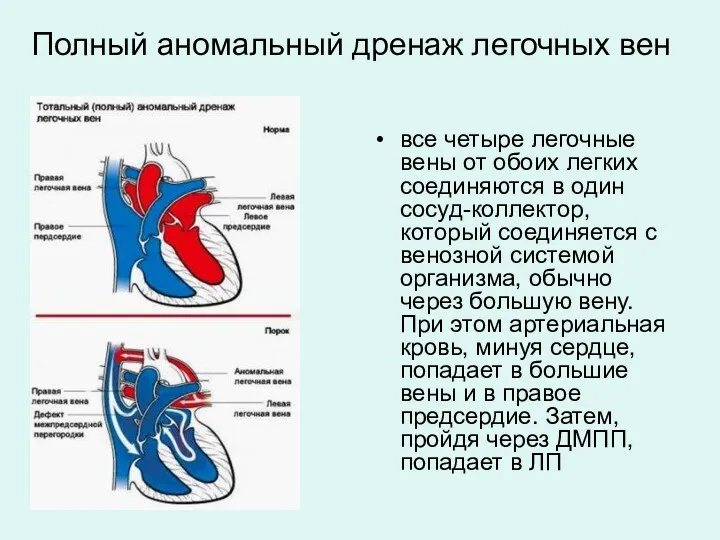
- 31. Полный аномальный дренаж легочных вен все четыре легочные вены от обоих легких соединяются в один сосуд-коллектор,
- 32. Полный аномальный дренаж легочных вен (клиника) Симптомы порока определяются с рождения: признаки сердечной недостаточности (одышка, тахикардия,
- 33. Полный аномальный дренаж легочных вен (лечение) Базовая терапия направлена на снижение потребностей организма в кислороде и
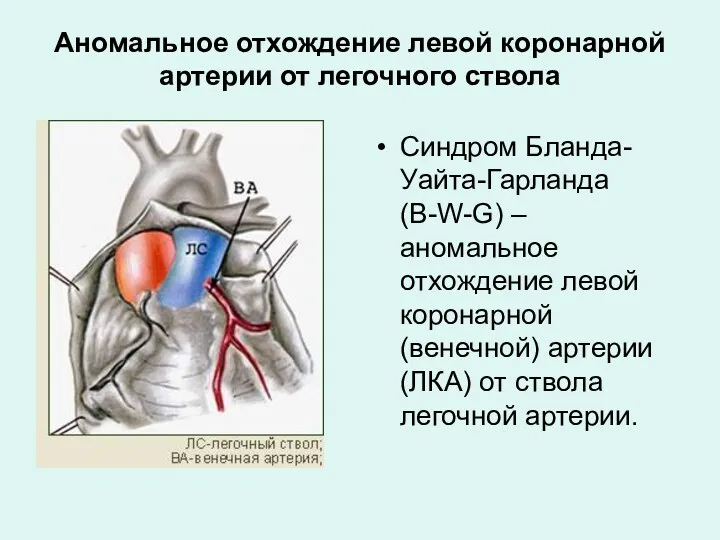
- 34. Аномальное отхождение левой коронарной артерии от легочного ствола Синдром Бланда-Уайта-Гарланда (B-W-G) – аномальное отхождение левой коронарной
- 35. Аномальное отхождение левой коронарной артерии от легочного ствола – СБУГ (клиника) Дуктус-независимый порок, но диагностически сложный
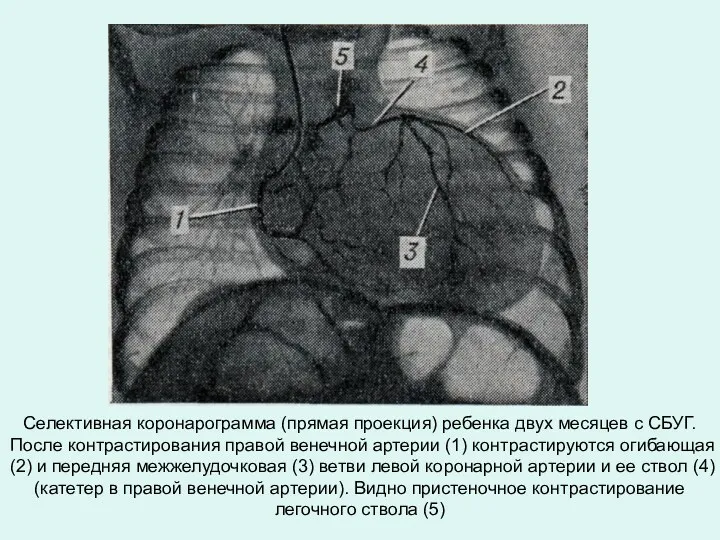
- 36. Селективная коронарограмма (прямая проекция) ребенка двух месяцев с СБУГ. После контрастирования правой венечной артерии (1) контрастируются
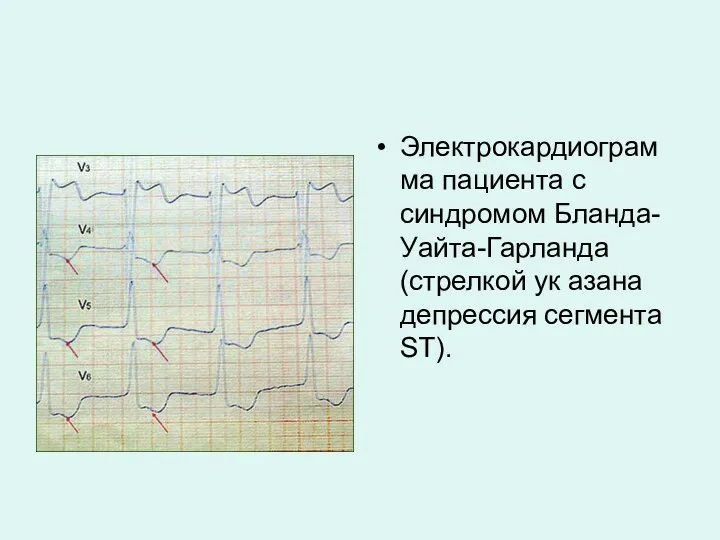
- 37. Электрокардиограмма пациента с синдромом Бланда-Уайта-Гарланда (стрелкой ук азана депрессия сегмента ST).
- 38. Аномальное отхождение левой коронарной артерии от легочного ствола (лечение) перевязка устья аномальной левой коронарной артерии анастомоз
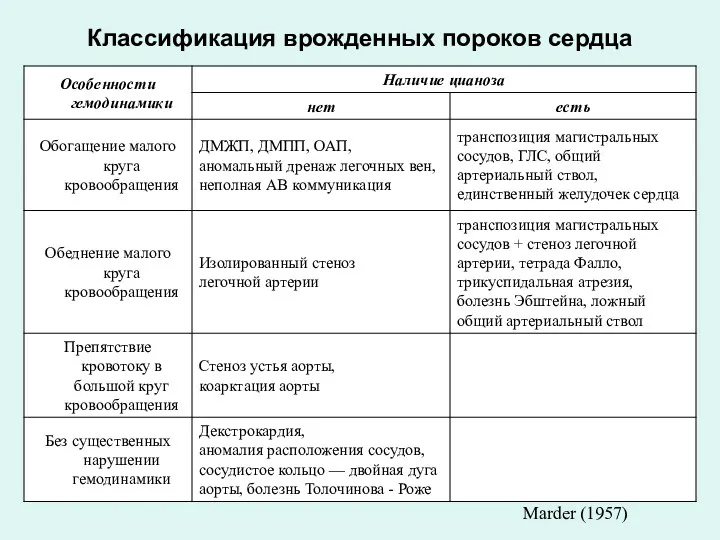
- 39. Классификация врожденных пороков сердца Marder (1957)
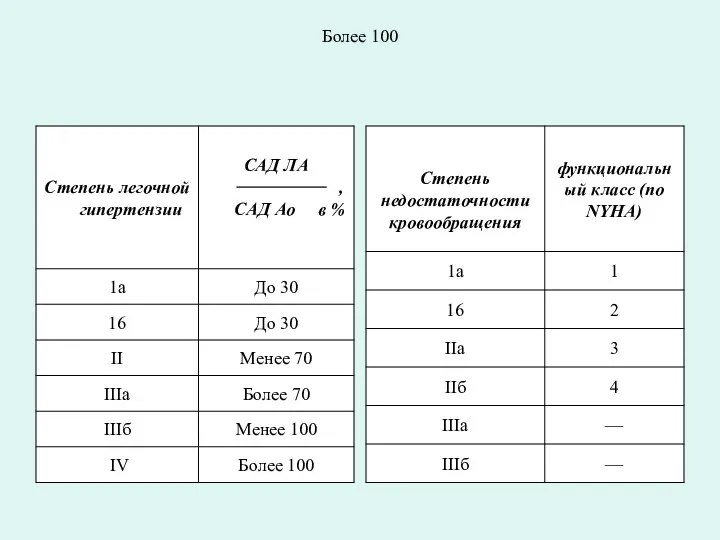
- 40. Более 100
- 41. Фаза течения порока Первичной адаптации Относительной компенсации Терминальная Осложнения Дистрофия Анемия Рецидивирующая пневмония Инфекционный эндокардит Тромбоэмболический
- 42. Сердечная недостаточность (классификация Белоконь Н.А., 1987) Левожелудочковая недостаточность I стадия – СН нет в покое, появляется
- 43. Сердечная недостаточность (классификация Белоконь Н.А., 1987) Правожелудочковая недостаточность I стадия – СН нет в покое, появляется
- 44. Классификация функционального класса СН (Ross R.D., 1987) Нет симптомов Небольшое тахипное или потливость при кормлении (младенцы),
- 45. Принципы лечения СН Обученные и проинформированные родители Вертикализация ребенка Уменьшение объема и увеличение кратности приема пищи,
- 46. Лекарственная терапия – негликозидные инотропные препараты β1-адреномиметики – добутамин Допаминергические средства – допамин (повышают сократимость миокарда
- 47. Дигоксин Доза насыщения – 0,05мг/кг, весь объем вводится каждые 8 часов в течение 2 суток Поддерживающая
- 48. Пример назначения дигоксина Масса 3 кг Общая доза насыщения:0,05 мг х 3 кг = 0,15 мг
- 49. При большом ОАП и СН дигоксин увеличивает сброс через ОАП и продлевает его функционирование, При явной
- 50. Диуретики Терапию начинают с наиболее низкой эффективной дозировки, к-я постепенно увеличивается до получения противоотечного эффекта Данная
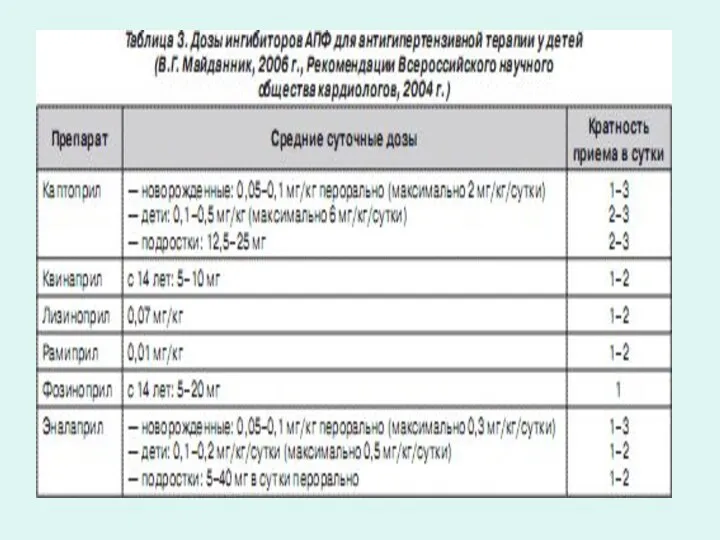
- 51. Ингибиторы АПФ Гемодинамические эффекты: — артериальная и венозная вазодилатация (снижение постнагрузки и преднагрузки на миокард); —
- 53. Неонатальный скрининг 1 этап – сразу после рождения Осмотр и оценка цвета кожных покровов Оценка пульсации
- 54. Показания к консультации кардиолога в родильном доме Центральный цианоз с показателями пульсоксиметрии на руке более 90%,
- 55. Неонатальный скрининг 2 этап – на 3-4 сутки жизни и при выписке из родильного дома Осмотр
- 56. Основания для неотложного обследования кардиологом Центральный цианоз и серость кожных покровов Отсутствие или ослабление пульсации артерий
- 57. Инструкция по неонатальному скринингу на наличие патологии ССС (ШкольниковаМ.А., 2012) Оценка цвета кожных покровов (проводить в
- 60. Скачать презентацию









































 Двигательно-рефлекторная сфера. Анатомо-физиологические особенности. Центральный и периферический параличи
Двигательно-рефлекторная сфера. Анатомо-физиологические особенности. Центральный и периферический параличи Еңбекке уақытша жарамсыздыққа сараптама жүргізу және еңбекке уақытша жарамсыздық парағын және анықтамасын беру қағидалары
Еңбекке уақытша жарамсыздыққа сараптама жүргізу және еңбекке уақытша жарамсыздық парағын және анықтамасын беру қағидалары Опухоли. Определение понятия. Номенклатура. Биология опухолевого роста
Опухоли. Определение понятия. Номенклатура. Биология опухолевого роста Комбинированная оральная контрацепция
Комбинированная оральная контрацепция Предмет и задачи психиатрии
Предмет и задачи психиатрии Дизартрия
Дизартрия Противовирусные и противогрибковые средства
Противовирусные и противогрибковые средства Классификация шизофрении
Классификация шизофрении Антисептика. История развития
Антисептика. История развития Гиперпролактинемия
Гиперпролактинемия Ротавирусы. Энтеровирусы. Рабдовирусы. Тогавирусы
Ротавирусы. Энтеровирусы. Рабдовирусы. Тогавирусы Современные компоненты премедикации
Современные компоненты премедикации Воздушно-капельные инфекции. Дифтерия, скарлатина, корь, менингококковая инфекция. ВИЧ-инфекция
Воздушно-капельные инфекции. Дифтерия, скарлатина, корь, менингококковая инфекция. ВИЧ-инфекция Кровотечение и способы его остановки
Кровотечение и способы его остановки Структура и функции иммунной системы
Структура и функции иммунной системы Физиотерапевтические методы лечения заболеваний слизистой оболочки полости рта у детей
Физиотерапевтические методы лечения заболеваний слизистой оболочки полости рта у детей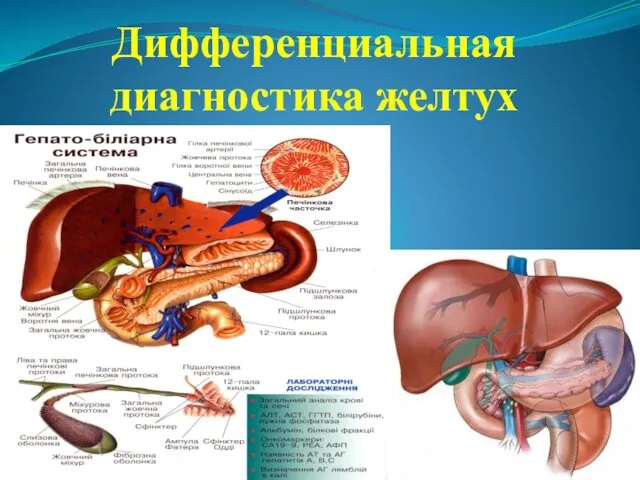 Дифференциальная диагностика желтух
Дифференциальная диагностика желтух Летняя производственная практика по фармакогнозии, Болгария
Летняя производственная практика по фармакогнозии, Болгария Малые инфекции и корь у детей. Ангинозные инфекции. Менингококковая инфекция. Этиология, эпидемиология, клинические проявления
Малые инфекции и корь у детей. Ангинозные инфекции. Менингококковая инфекция. Этиология, эпидемиология, клинические проявления Микоплазмоз респираторный
Микоплазмоз респираторный Опорно-рухова система
Опорно-рухова система Медицинская Москва
Медицинская Москва Полипы органов желудочно-кишечного тракта. Этиология. Патогенез
Полипы органов желудочно-кишечного тракта. Этиология. Патогенез Методы исследования больных с заболеваниями органов пищеварения: расспрос, осмотр
Методы исследования больных с заболеваниями органов пищеварения: расспрос, осмотр Туберкулез гениталий у мужчин
Туберкулез гениталий у мужчин Бронх демікпесі
Бронх демікпесі Акушерские кровотечения
Акушерские кровотечения Иммунонесовместимая беременность
Иммунонесовместимая беременность