Содержание
- 2. Классификация инфекций мочевых путей (Guidelines on Urological Infections, 2011) По локализации в мочевых путях: пиелонефрит, цистит,
- 3. Инфекция Мочевыводящих путей Классификация Неосложненная инфекция нижних МВП Острый неосложненный пиелонефрит Осложненный пиелонефрит Асимптоматическая бактериурия Рецидивирующая
- 4. Термин неосложненный используется, для описания инфекции у здорового пациента со структурно и функционально нормальными МВП. Осложненный
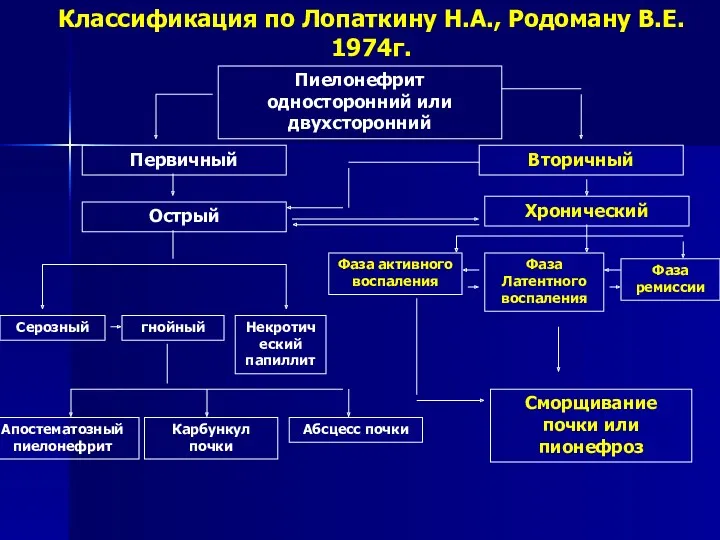
- 5. Классификация по Лопаткину Н.А., Родоману В.Е. 1974г. Пиелонефрит односторонний или двухсторонний Сморщивание почки или пионефроз Вторичный
- 6. Этиология: любые микроорганизмы, постоянно обитающие в организме человека (эндогенная флора); экзогенная флора, грибы типа Candida, вирусы,
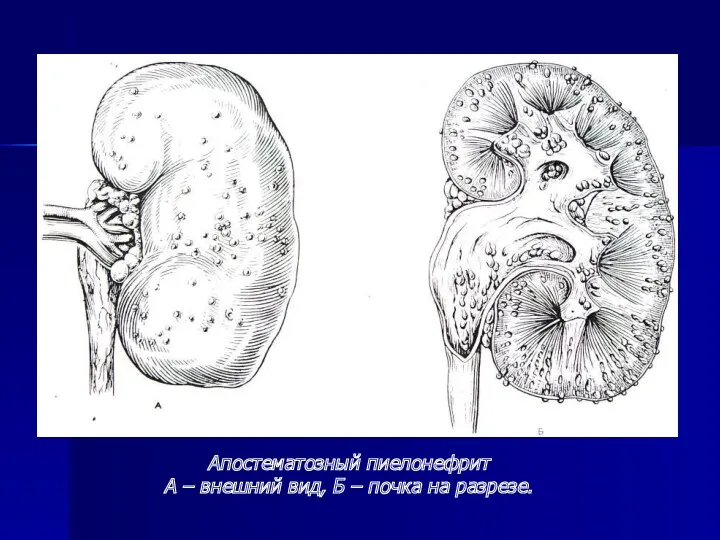
- 7. Апостематозный (гнойничковый) пиелонефрит характеризуется распространением воспалительный инфильтратов из глубины почечной паренхимы по межуточной ткани на поверхность
- 8. Апостематозный пиелонефрит А – внешний вид, Б – почка на разрезе.
- 9. Карбункул почки как правило, возникает вследствие закупорки конечного артериального сосуда почки микробным эмболом, проникающим из очага
- 10. Абсцесс почки возникает вследствие гнойного расплавления паренхимы в очаге воспалительной инфильтрации. Чаще абсцесс почки является результатом
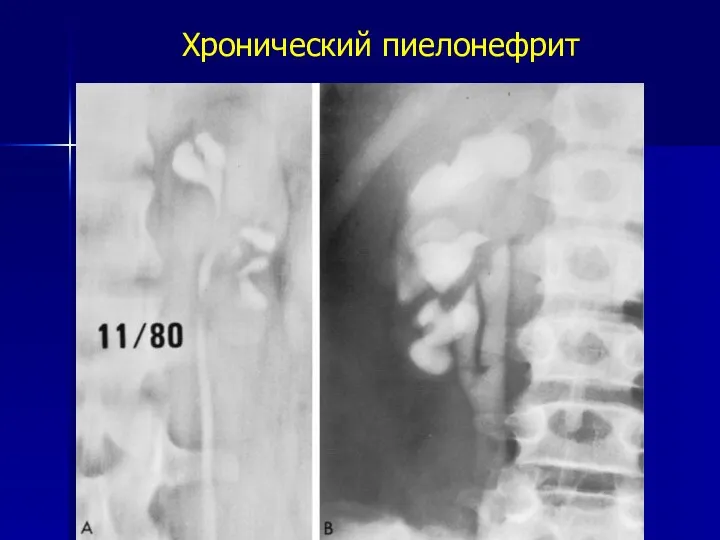
- 11. Хронический пиелонефрит - инфекционно воспалительный неспецифический процесс в интерстициальной ткани и канальцах почек, одновременно или последовательно
- 12. Эпидемиология хронического пиелонефрита: В Кыргызстане 1210 случаев на 100 тыс. населения (1,2%) Данные США Амбулаторная сеть:
- 13. Наиболее частая этиологическая флора В амбулаторной сети: 70-80% E.coli, 20-30% Enterococci, Staph. Saprophyticus В стационарах: 40-60%
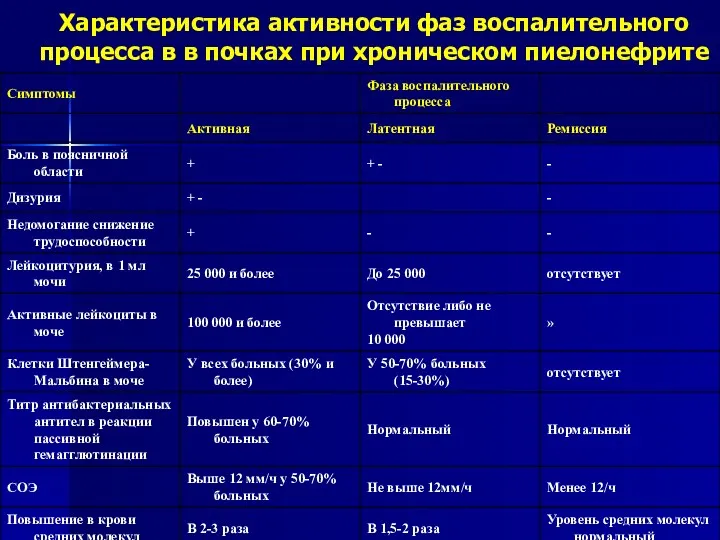
- 14. Характеристика активности фаз воспалительного процесса в в почках при хроническом пиелонефрите
- 15. Критерии диагностики пиелонефрита Повышение температуры тела с ознобами Симптомы интоксикации – слабость, тошнота, рвота, артралгии, миалгии,
- 16. Лабораторно-инструментальные методы исследования: Обязательные: Развернутый анализ крови Общий анализ мочи Посев мочи на микрофлору, с определением
- 17. Инструментальные: Обязательные: УЗИ почек и мочевыводящих путей Обзорная и экскреторная урография По показаниям: Хромоцистоскопия Ретроградная уретеропиелография
- 18. Факторы Риска Острая или хроническое паренхиматозное воспаление сопровождаемое функциональной или структурной патологией Обструктивные уропатии Уролитиаз Врожденные
- 19. Хронический пиелонефрит
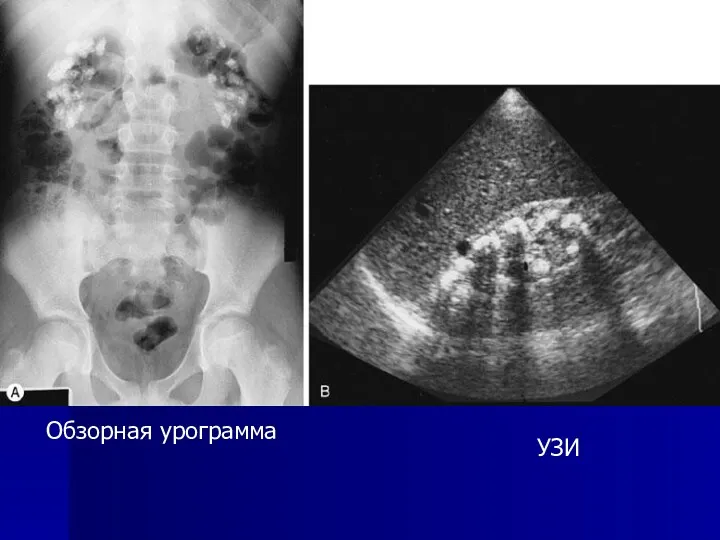
- 20. УЗИ Обзорная урограмма
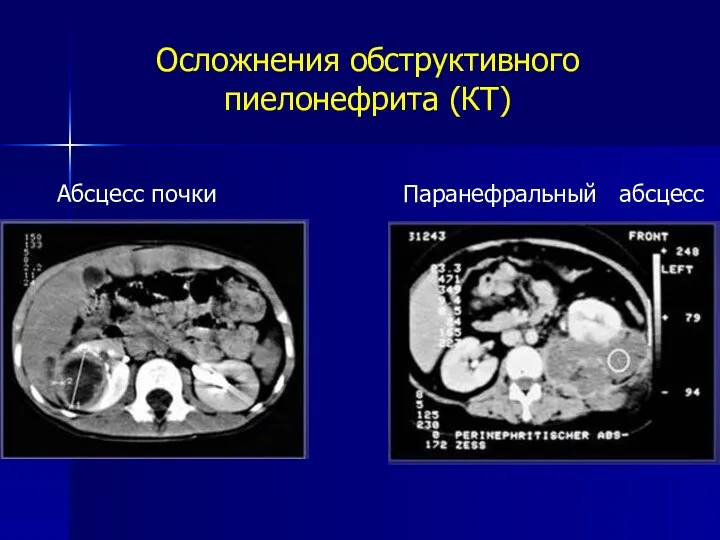
- 21. Осложнения обструктивного пиелонефрита (КТ) Абсцесс почки Паранефральный абсцесс
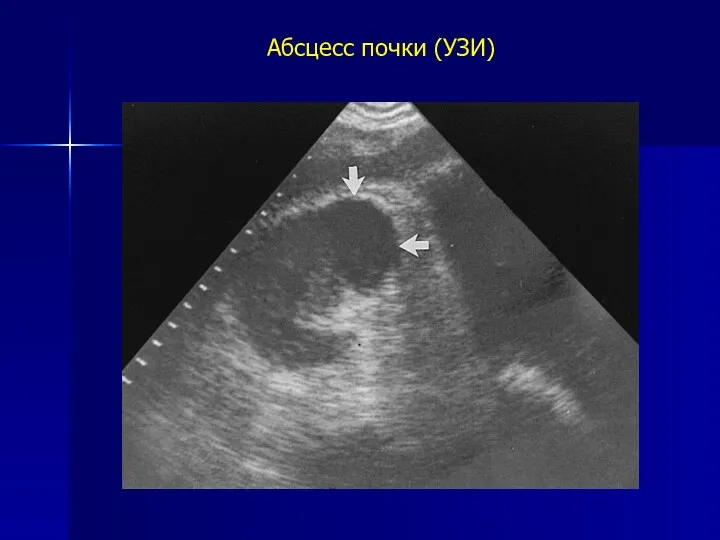
- 22. Абсцесс почки (УЗИ)
- 23. пионефроз
- 24. Принципы лечения: Устранение причин, вызывающих нарушение пассажа мочи или почечного кровообращения (артериального или венозного) Этиотропная антибактериальная
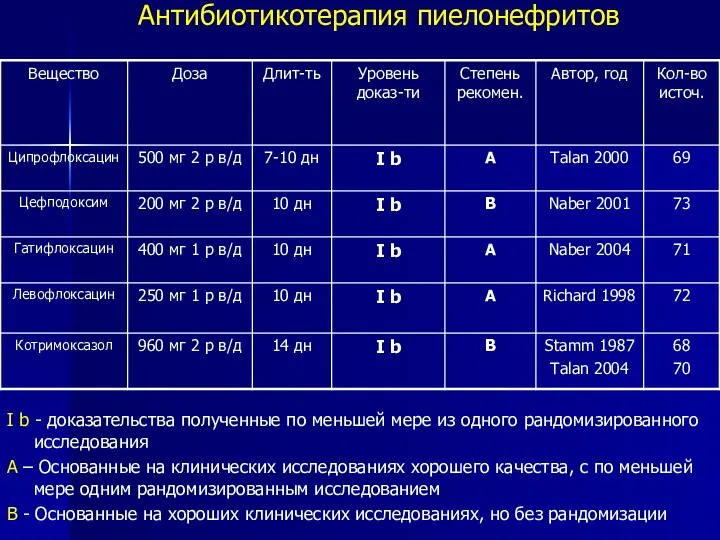
- 25. Антибиотикотерапия пиелонефритов I b - доказательства полученные по меньшей мере из одного рандомизированного исследования А –
- 26. Лечение(по клиническим протоколам МЗ КР): Немедикаментозное: Диета: ограничение жирной, острой, раздражающей пищи, обильное питье более 1,5л
- 27. Лечение пиелонефрита при обструктивных уропатиях: В первую очередь необходимо устранить нарушение уродинамики: Катетеризация мочевого пузыря Катетеризация
- 28. При нарушении уродинамики: Катетеризация мочеточников По показаниям установление самоудерживающего мочеточникового катетера стента В дальнейшем начать лечение
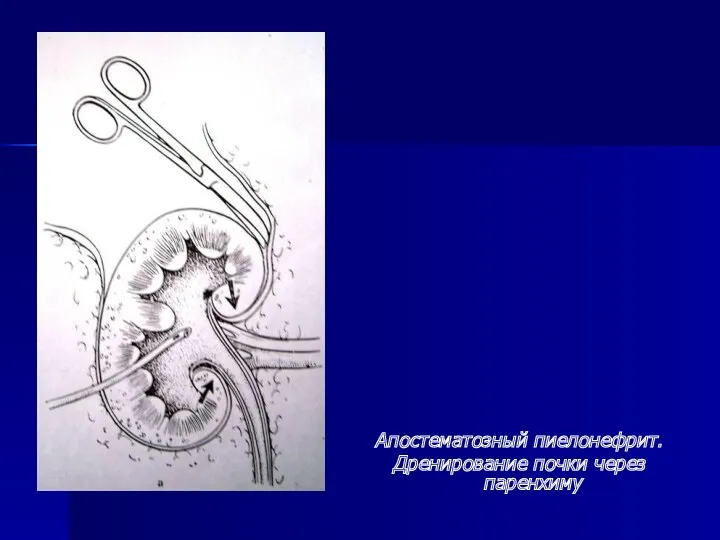
- 29. Апостематозный пиелонефрит. Дренирование почки через паренхиму
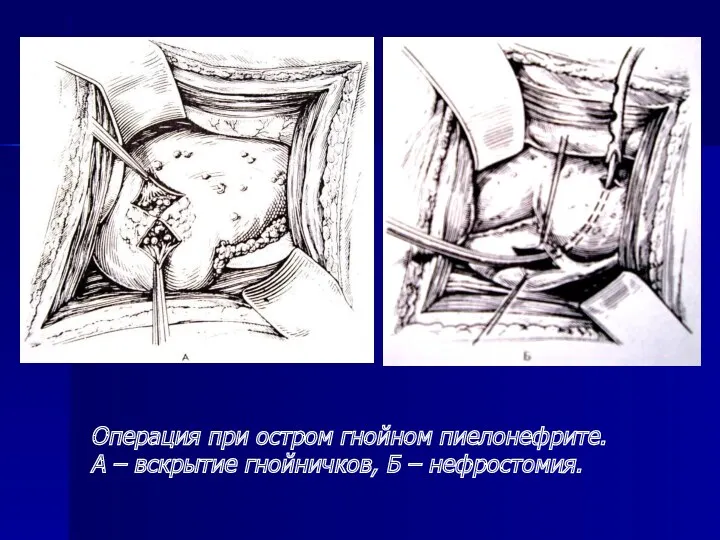
- 30. Операция при остром гнойном пиелонефрите. А – вскрытие гнойничков, Б – нефростомия.
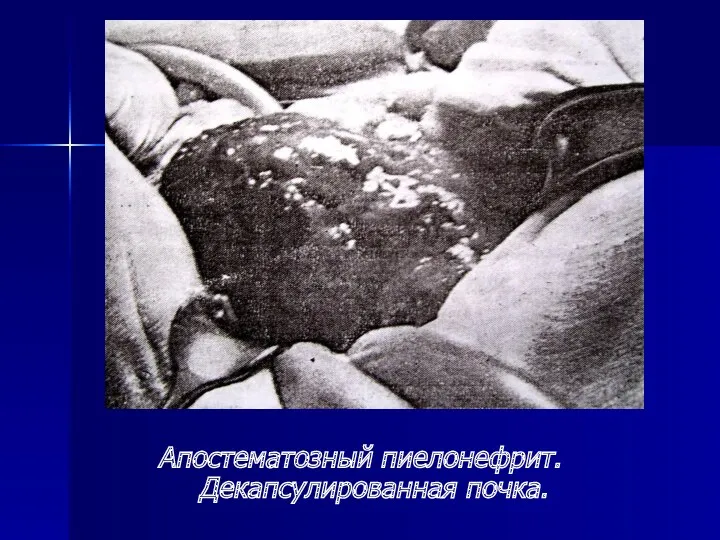
- 31. Апостематозный пиелонефрит. Декапсулированная почка.
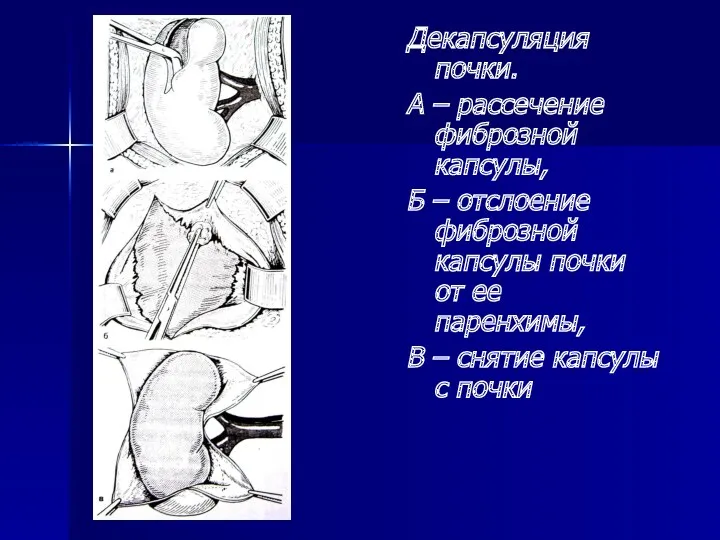
- 32. Декапсуляция почки. А – рассечение фиброзной капсулы, Б – отслоение фиброзной капсулы почки от ее паренхимы,
- 33. Пионефроз представляет собой терминальную стадию специфического или неспецифического гнойно-деструктивного пиелонефрита и сопровождается пери- или паранефритом, интоксикацией
- 34. Клиника: в поясничной области отмечаются тупые, ноющие боли, усиливающиеся в период обострения заболевания, симптомы интоксикации. При
- 35. Диагностика: 1.Хромоцистоскопия - быстрое помутнение промывной жидкости, инъецированность сосудов слизистой оболочки в области устья мочеточника, из
- 36. Дифференциальная диагностика: поликистоз и опухоли почки Лечение только оперативное - нефрэктомия или (при изменениях мочеточника) нефроуретерэктомия.
- 37. Паранефрит - воспалительный процесс в околопочечной жировой клетчатке. Различают первичный возникает при отсутствии почечного заболевания в
- 38. В зависимости от локализации гнойно-воспалительного очага в паранефральной клетчатке выделяют передний, задний, верхний, нижний и тотальный
- 39. По характеру воспалительного процесса Острый Хронический стадия экссудативного воспаления обратное развитие переход в гнойную стадию ↓
- 40. Клиника: Острый паранефрит в начальной стадии заболевания не имеет характерных симптомов и начинается с повышения температуры
- 41. Хронический паранефрит протекает по типу продуктивного воспаления с замещением паранефральной клетчатки соединительной тканью («панцирный» паранефрит) или
- 42. Диагностика: Рентгенологические методы исследования - обзорная рентгенография - сколиоз поясничного отдела позвоночника и отсутствие контура поясничной
- 43. Дифференциальная диагностика: опухоль почки. Лечение: Антибактериальная терапия Терапия, повышающая иммунологическую реактивность организма: пентоксил, переливание крови и
- 44. Ретроперитонеальный фиброз (РПФ) (позадибрюшинный фиброз, примочеточниковый фиброз, позадибрюшинная гранулёма, болезнь Ормонда) - хроническое неспецифическое негнойное воспаление
- 45. Факторы, способствующие возникновению заболевания: злокачественные новообразования, хроническое воспаление печени, поджелудочной железе, склеротические процессы в забрюшинной клетчатке,
- 46. Клиника: патогномоничных симптомов для РПФ нет. Клиническая картина зависит от стадии, активности и распространённости процесса. Время
- 47. Диагностика: Лабораторные методы - увеличение СОЭ, положительный С-реактивный белок, повышение фракции α2-глобулинов, по мере прогрессирования почечной
- 48. Триада по данным уретеропиелограмм, указывающая на наличие РПФ: 1) гидронефроз с расширенным извилистым верхним сегментом мочеточника;
- 49. 1.Радиоинуклидные исследования – оценка функционального состояния почек и ВМП. 2.УЗИ подвздошных сосудов с цветным допплеровским картированием
- 50. 7.Почечная артериография. 8.КТ и МРТ - расширение верхних мочевыводящих путей, однородное объёмное образование, окружающее мочеточник, нижнюю
- 51. Дифференциальная диагностика: стриктура или ахалазия мочеточников, двусторонний гидронефроз, атипичная локализация кист поджелудочной железы, опухоли желудка и
- 52. Консервативное лечение применяют лишь при сохранности пассажа мочи и умеренной степени снижения тонуса ВМП и нарушения
- 53. Оперативное - в случае непроходимости мочеточника для стента - чрескожная нефростомия или открытое оперативное лечение. Показания:
- 54. Цистит Цистит - полиэтиологическое заболевание, при котором инфекционно-воспалительный процесс локализуется в стенке мочевого пузыря (преимущественно в
- 55. Этиология: кишечная палочка, стафилококк, протей, стрептококк и др., грамотрицательные микроорганизмы, микоплазмы, вирусы, хламидии, трихомонады, грибы рода
- 56. Классификация цистита (А.В. Люлько): По особенностям патогенеза: Первичный. Вторичный. По течению: острый и хронический; По этиологии:
- 57. В зависимости от характера и глубины морфологических изменений: Острый: - катаральный; - геморрагический; - грануляционный; -
- 58. Хронический: - катаральный; - язвенный; - полипозный; - кистозный; - инкрустирующий; - некротический. По распространенности воспалительного
- 59. У молодых девушек и женщин циститы часто связаны с банальным переохлаждением и, особенно переохлаждением в области
- 60. Причиной цистита является сидячая работа. Если вы ежедневно сидите, не вставая, более 5-6 часов – можете
- 61. Противозачаточные гели и спирали могут погубить полезную микрофлору или просто повредить уретру, что в свою очередь
- 62. В урогинекологии существует понятие «цистит медового месяца» (постокоитальный цистит - postcoital cystittis). Он возникает после первого
- 63. При менопаузе риск возникновения цистита несколько повышается за счет гормонального дисбаланса, связанного с дефицитом эстрогенов.
- 64. Диагностика: Симптомы: боли, дизурия, пиурия, терминальная гематурия. При пальпации мочевого пузыря отмечается болезненность в надлобковой области.
- 65. Дифференциальная диагностика: у детей с острым аппендицитом, особенно часто при тазовом расположении червеобразного отростка, острую задержку
- 66. 1.Постельный режим. 2.Диета - исключить острые, раздражающие блюда, пряности. Рекомендовано - молочно-растительную диета, клюквенный морс, кисели,
- 67. Для ликвидации дизурии - метиленовый синий в виде капсул для приема внутрь (по 1 г 3—4
- 68. Мочеиспускание – единственное наслаждение, которое не оставляет укоров совести. Э. Кант
- 69. Простатиты До недавнего времени традиционно классифицировали четыре группы простатитов: острый и хронический бактериальный простатит, небактериальный простатит
- 70. Простатит острый – острое воспаление простаты, характеризирующееся симптомокомплексом: боль, гипертермия, дизурия, септическое состояние. Предрасполагающие факторы (способствующие
- 71. Пути проникновения инфекции в простату: - каналикулярный путь из заднего отдела уретры через выводные протоки простаты;
- 72. Патогенез: Инфекция ↓ Острый катаральный простатит: расширение ацинусов ↓ Реактивный интерстициальный отек выводных протоков и долек
- 73. Фолликулярный простатит: Воспалительный процесс ↓ ↓ Простатические железы отдельных долек или всей простаты ↓ Застойный секрет
- 74. Паренхиматозный: Интерстициальная ткань (может развиться самостоятельно) Воспаление диффузно-гнойного характера ↓ Уплотнение и отек доли или всей
- 75. Абсцесс простаты – гнойное расплавление паренхимы простаты с формированием пиогенной капсулы и является исходом острого простатита.
- 76. Ректальное пальцевое исследование: асимметрия увеличенной и болезненной железы, баллотирование или флюктуация при надавливании, редко прощупывается пульсация
- 77. Лечение: может вскрыться самостоятельно, в противном случае – вскрыть и дренировать полость абсцесса под ультразвуковым наведением
- 78. Уретриты Уретрит – воспаление слизистой оболочки уретры (мочеиспускательного канала). Классификация: Инфекционные: Неинфекционные: - специфические (туберкулезные, -
- 79. Этиология: инфекции, «банальная» микрофлора, вирусы, грибки. Факторы риска: ухудшение общего состояния организма, прием алкоголя, недостаточная физическая
- 80. Клиника: различают три основные формы уретритов по степени выраженности признаков заболевания – острые, торпидные, хронические. Острый
- 81. Торпидный и хронический уретрит – субъективные расстройства выражены слабо, характерны дискомфорт, парестезии, зуд в уретре, особенно
- 82. Диагностика. Основные методы: клинический (уретроскопия); бактериоскопический метод; бактериологический; иммунологический, серологический;
- 83. Лечение Иммуномоделирующее; Антибактериальное – антихламидийные препараты выбора (азитромицин, доксициклин, джозамицин, кларитромицин, рокитромицин, офлоксацин, левофлоксацин, эритромицин); Полиеновые
- 84. Эпидидимит, орхит, орхоэпидидимит Эпидидимит – воспаление придатка яичка, нередко вовлекаются яички (орхоэпидидимит). Этиология: проникновение инфекции гематогенным
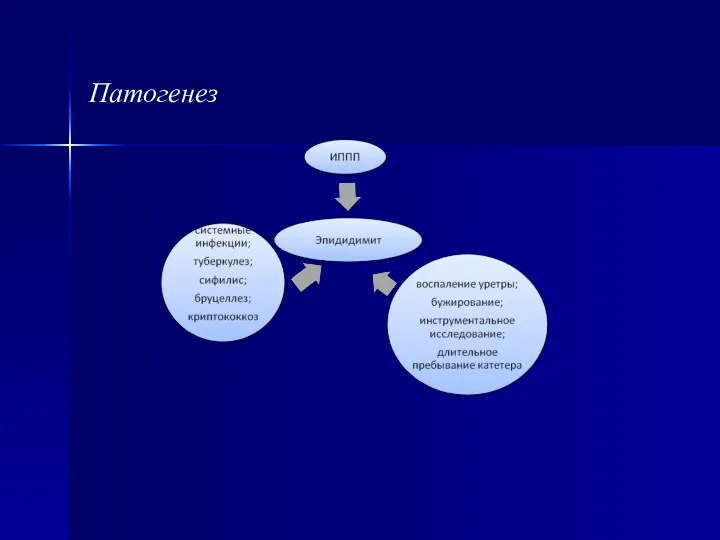
- 85. Патогенез
- 86. Клиника: симптомы уретрита с выделениями из уретры – внезапное начало с нарастающего увеличения яичка, резкая боль
- 87. При пальпаторном исследовании – придаток яичка уплотнен, увеличен, семявыносящий проток утолщен, инфильтрирован (деферентит), нередко фуникулит. Диагностика:
- 88. Лечение: Немедикаментозное - постельный режим, приподнятое положение яичек, согревающие компрессы на мошонку, физиолечение (диатермия, УВЧ). Медикаментозное
- 89. Везикулит (сперматоцистит) - воспаление одного или обоих семенных пузырьков, чаще встречают одновременно с простатитом, уретритом или
- 90. Баланит - воспаление головки полового члена, постит — воспаление внутреннего листка крайней плоти, как правило, существуют
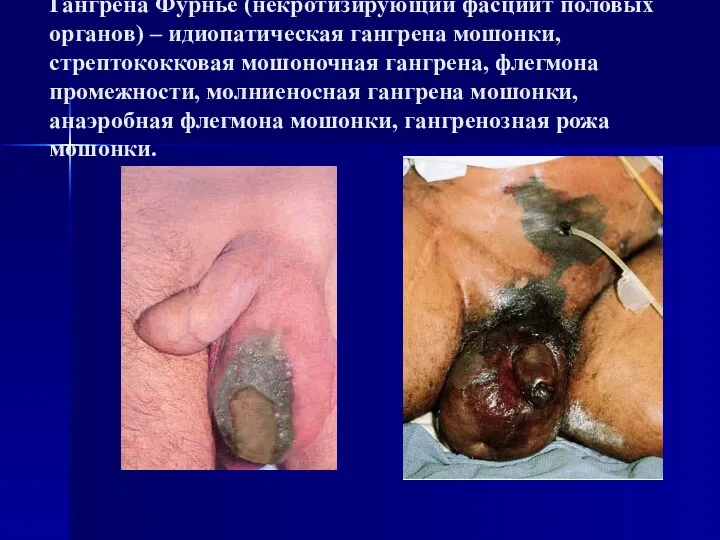
- 91. Гангрена Фурнье (некротизирующий фасциит половых органов) – идиопатическая гангрена мошонки, стрептококковая мошоночная гангрена, флегмона промежности, молниеносная
- 93. Скачать презентацию












































































 Особенности проведения медицинской экспертизы при гемофилии
Особенности проведения медицинской экспертизы при гемофилии Медицинада ДНҚ-диагностика әдісін қолдану
Медицинада ДНҚ-диагностика әдісін қолдану Расспрос, осмотр больных с заболеваниями органов дыхания
Расспрос, осмотр больных с заболеваниями органов дыхания Виды массажа в логопедической практике
Виды массажа в логопедической практике Физиотерапия в стоматологии
Физиотерапия в стоматологии Стволовые клетки
Стволовые клетки Выпускная квалификационная работа. Современные методы исследования дифтерии
Выпускная квалификационная работа. Современные методы исследования дифтерии Недоношенные дети
Недоношенные дети Бифункциональное мониторирование ЭКГ и АД
Бифункциональное мониторирование ЭКГ и АД дерматовенерология 5 лекция
дерматовенерология 5 лекция Логистикалық тәуекел және оның сатып алуды басқарудағы көрінісі
Логистикалық тәуекел және оның сатып алуды басқарудағы көрінісі Тыныс алу жүйесінің патофизиологиясы
Тыныс алу жүйесінің патофизиологиясы ДВС-синдром в акушерской практике
ДВС-синдром в акушерской практике Железы внутренней секреции
Железы внутренней секреции Первая медицинская помощь
Первая медицинская помощь Роль анамнеза в диагностике заболеваний сердца
Роль анамнеза в диагностике заболеваний сердца Первая помощь в случаях поражения электрическим током
Первая помощь в случаях поражения электрическим током Структура регистрации заразных болезней на территории Калужской области в 2015 году
Структура регистрации заразных болезней на территории Калужской области в 2015 году Инфекции, передающиеся половым путем
Инфекции, передающиеся половым путем Туберкулема деп көлемі 12 мм үлкен инкапсулирленген казеоздынекрозды фокусты атайды
Туберкулема деп көлемі 12 мм үлкен инкапсулирленген казеоздынекрозды фокусты атайды Анестезия в травматологии и ортопедии
Анестезия в травматологии и ортопедии Неотложная помощь при родах вне лечебного учреждения. (Лекция 1)
Неотложная помощь при родах вне лечебного учреждения. (Лекция 1) Открытый прикус
Открытый прикус Бруцеллёз. Историческая справка, распространение, степень опасности и ущерб
Бруцеллёз. Историческая справка, распространение, степень опасности и ущерб Возможности медикаментозной коррекции нарушений микроциркуляции крови
Возможности медикаментозной коррекции нарушений микроциркуляции крови Закриті травми м’яких тканин. Переломи, вивихи
Закриті травми м’яких тканин. Переломи, вивихи кесарево Нургали Гаухар
кесарево Нургали Гаухар Вирусы
Вирусы