Содержание
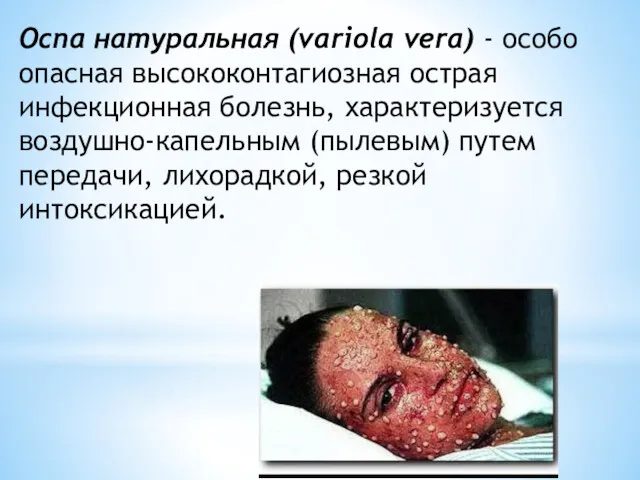
- 2. Оспа натуральная (variola vera) - особо опасная высококонтагиозная острая инфекционная болезнь, характеризуется воздушно-капельным (пылевым) путем передачи,
- 3. Оспа натуральная известна с древнейших времен. Первым врачом, описавшим оспу как заразную болезнь, был Ибн-Сина. В
- 4. В России в 1918 г. была введена всеобщая вакцинация. В 1958 г. ВОЗ по предложению СССР
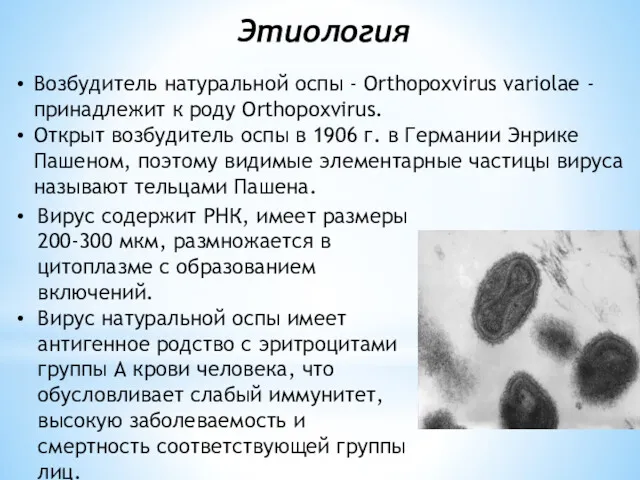
- 5. Этиология Возбудитель натуральной оспы - Orthopoxvirus variolae - принадлежит к роду Orthopoxvirus. Открыт возбудитель оспы в
- 6. Эпидемиология Источником инфекции является больной человек, заразный от последних дней инкубационного периода до отпадения корочек. Механизм
- 7. Патогенез Вирус проникает через слизистую верхних дыхательных путей в регионарные лимфоузлы, через 1-2 дня попадает в
- 8. Клиническая картина Инкубационный период составляет 5-14 дней, изредка удлиняясь до 22 дней.
- 9. Различают несколько клинических форм натуральной оспы: Легкая форма Вариолоид Оспа без сыпи Оспа без температуры Аластрим
- 10. Легкая форма. Вариолоид характеризуется коротким течением болезни, небольшим количеством элементов, отсутствием их нагноения, наблюдался у лиц,
- 11. Среднетяжелая форма период предвестников (2-4 дня); периоды высыпания (4-5-е сутки); период нагноения (7-10-е сутки); период реконвалесценции
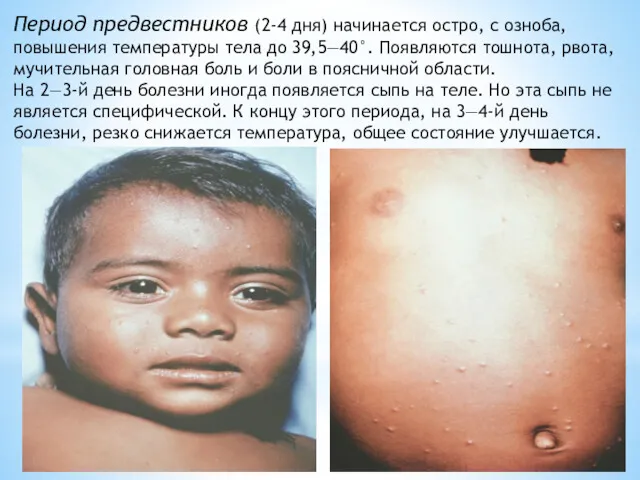
- 12. Период предвестников (2-4 дня) начинается остро, с озноба, повышения температуры тела до 39,5—40°. Появляются тошнота, рвота,
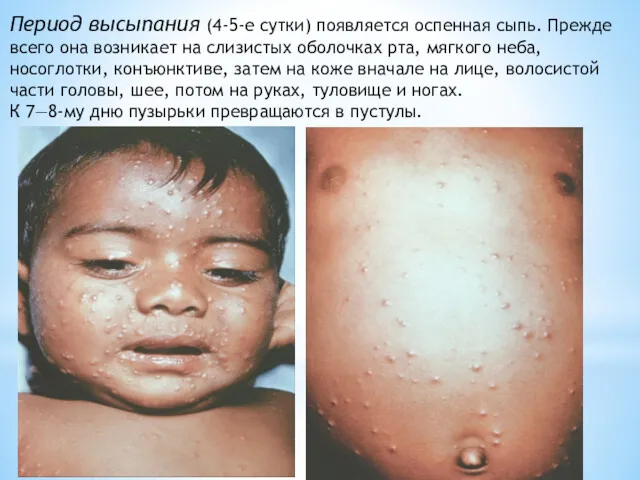
- 13. Период высыпания (4-5-е сутки) появляется оспенная сыпь. Прежде всего она возникает на слизистых оболочках рта, мягкого
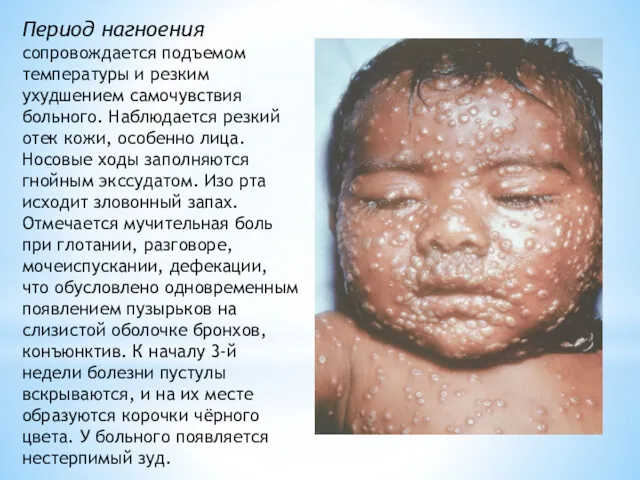
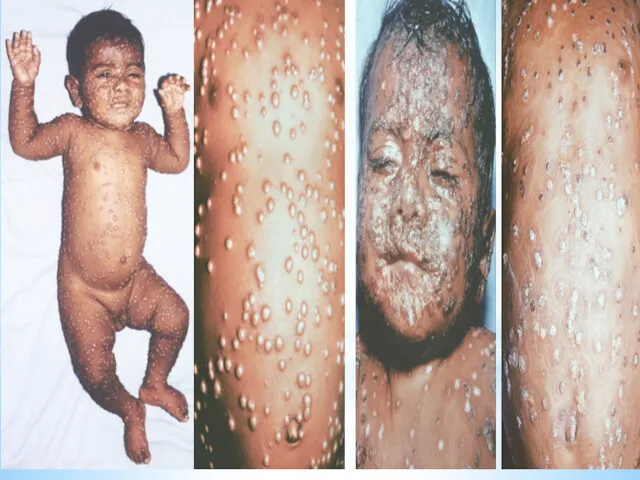
- 14. Период нагноения сопровождается подъемом температуры и резким ухудшением самочувствия больного. Наблюдается резкий отек кожи, особенно лица.
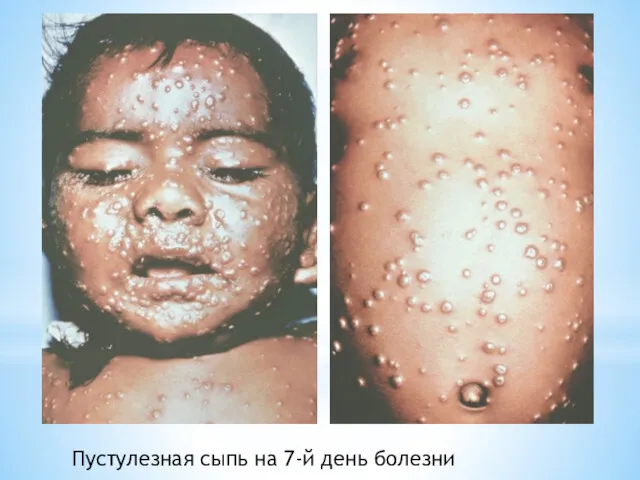
- 15. Пустулезная сыпь на 7-й день болезни
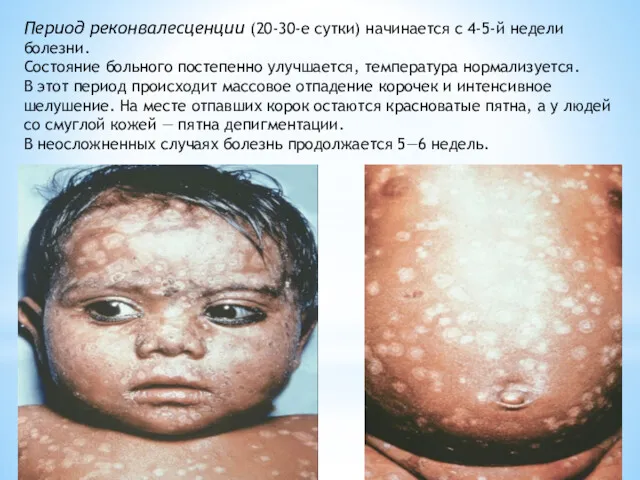
- 17. Период реконвалесценции (20-30-е сутки) начинается с 4-5-й недели болезни. Состояние больного постепенно улучшается, температура нормализуется. В
- 18. Тяжелая форма Сливной оспе свойственна обильная сыпь, очень быстро распространяющаяся по всему телу, включая волосистую часть
- 19. Осложнения инфекционно-токсический шок менингоэнцефалит пневмония абсцессы флегмоны сепсис кератит, приводящий к слепоте.
- 20. Диагностика Заключается в вирусологическом исследовании соскобов с папул, содержимого элементов сыпи, мазков изо рта, из носоглотки
- 21. Лечение Все пациенты, страдающие натуральной оспой, подлежат немедленной госпитализации в специализированные отделения инфекционного госпиталя на период
- 22. Профилактика В качестве мер профилактики рассматриваемого заболевания выделяют, прежде всего, вариоляцию (т.е. метод вакцинации с использованием
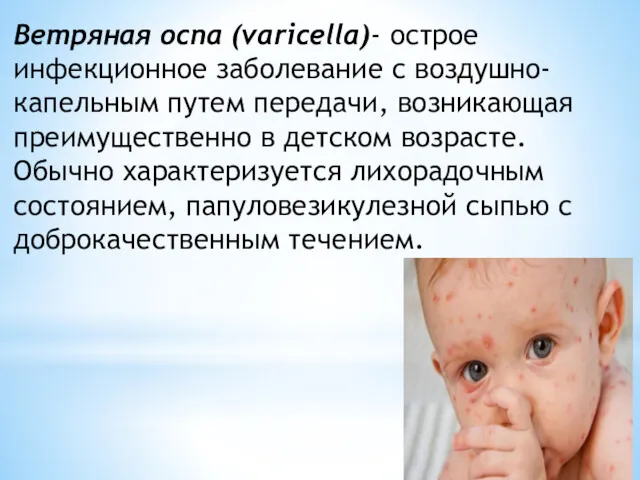
- 23. Ветряная оспа (varicella)- острое инфекционное заболевание с воздушно-капельным путем передачи, возникающая преимущественно в детском возрасте. Обычно
- 24. Историческая справка Ветряная оспа известна с глубокой древности, однако она диагностировалась как легкий вариант натуральной оспы.
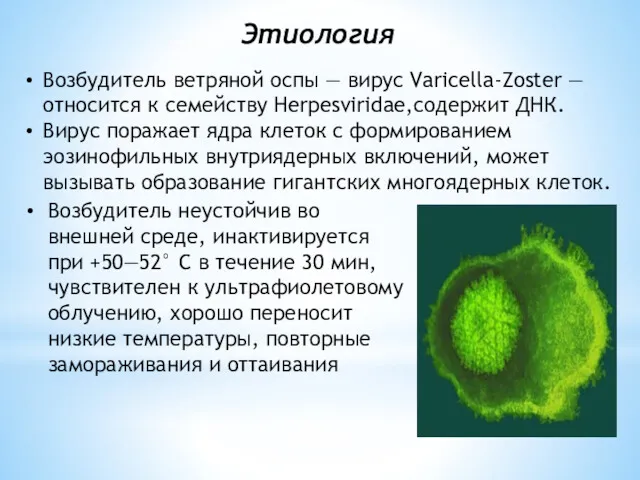
- 25. Возбудитель ветряной оспы — вирус Varicella-Zoster — относится к семейству Herpesviridae,содержит ДНК. Вирус поражает ядра клеток
- 26. Эпидемиология Источник инфекции - больной ветряной оспой и опоясывающим герпесом. Возбудитель распространяется воздушно-капельным путём, редко —
- 27. Патогенез В организм человека вирус проникает через верхние дыхательные пути, фиксируется на клетках слизистой оболочки, где
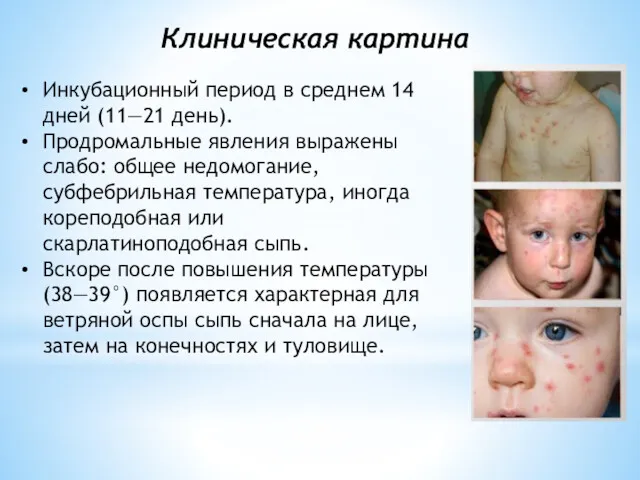
- 28. Инкубационный период в среднем 14 дней (11—21 день). Продромальные явления выражены слабо: общее недомогание, субфебрильная температура,
- 29. Небольшие бледно-розовые пятна быстро превращаются в папулы и пузырьки (везикулы), окруженные зоной гиперемии и наполненные прозрачным
- 30. Осложнения В подавляющем большинстве случаев течение ветряной оспы доброкачественное, осложнения отмечаются не более чем у 5%
- 31. Вирусологический метод – выделение возбудителя ветрянки из пузырьков и слущивающихся повреждений кожи. Экспресс-метод – РИФ (реакция
- 32. Лечение проводят, как правило, на дому. Госпитализируют больных по клиническим и эпидемиологическим показаниям. Лечение симптоматическое. Элементы
- 33. Профилактика изоляция больного до 9 дня с момента заболевания; разобщение контактных от коллектива с 11 до
- 35. Скачать презентацию





















 Структура детской поликлиники
Структура детской поликлиники Тағамдық аллергия
Тағамдық аллергия Үйреншікті жүктілікті тастау. Жүктіліктен тыс тексеріс жүктілікті жүргізу
Үйреншікті жүктілікті тастау. Жүктіліктен тыс тексеріс жүктілікті жүргізу Травмы органа зрения
Травмы органа зрения Разбор клинического случая
Разбор клинического случая Обзор ESC Guidelines for the management of atrial fibrillation 2016
Обзор ESC Guidelines for the management of atrial fibrillation 2016 Лекарственные травы
Лекарственные травы Становление и развитие профилактической медицины в Европе и России в 18-19 вв. Лекция 9
Становление и развитие профилактической медицины в Европе и России в 18-19 вв. Лекция 9 Углеводный обмен, глюкоза, гликозилированный гемоглобин, инсулин
Углеводный обмен, глюкоза, гликозилированный гемоглобин, инсулин Взаимоотношение фармацевта и врача
Взаимоотношение фармацевта и врача Жан-жақты паллиативті көмек көрсетуде мультидисциплинарлы және. Мультипрофессионалды қадам жасау
Жан-жақты паллиативті көмек көрсетуде мультидисциплинарлы және. Мультипрофессионалды қадам жасау Организация работы детской поликлиники и стационара. Функции, структуры, штаты. Качественный и количественный показатель работы
Организация работы детской поликлиники и стационара. Функции, структуры, штаты. Качественный и количественный показатель работы Острая почечная недостаточность
Острая почечная недостаточность Врачебно-педагогические наблюдения
Врачебно-педагогические наблюдения Рефракция и аккомодация глаза
Рефракция и аккомодация глаза Патофизиология сердечно-сосудистой системы
Патофизиология сердечно-сосудистой системы Эндометриоз. Хроническая тазовая боль
Эндометриоз. Хроническая тазовая боль Aspecte contemporane în diagnosticul şi tratamentul bronhopneumopatiei cronice obstructive
Aspecte contemporane în diagnosticul şi tratamentul bronhopneumopatiei cronice obstructive Эпидемический процесс
Эпидемический процесс Многопрофильный семейный медицинский центр. Поликлиника Медросконтракт
Многопрофильный семейный медицинский центр. Поликлиника Медросконтракт Основы гигиенического воспитания
Основы гигиенического воспитания Методы исследования в нейрофизиологии
Методы исследования в нейрофизиологии Спортивные травмы. Профилактика. Кинезотейпирование. Массаж. Лекция 14
Спортивные травмы. Профилактика. Кинезотейпирование. Массаж. Лекция 14 Возрастные периоды развития ребенка
Возрастные периоды развития ребенка Сосудистая жесткость, сосудистый возраст или сосудистое старение. Эффективное использование маркера в практике частной клиники
Сосудистая жесткость, сосудистый возраст или сосудистое старение. Эффективное использование маркера в практике частной клиники Проблемы социализации ВИЧ инфицированных детей
Проблемы социализации ВИЧ инфицированных детей Дәрігер-медбике-науқас қарым-қатынасы
Дәрігер-медбике-науқас қарым-қатынасы Болезнь Такаясу (неспецифический аортоартериит, синдром дуги аорты)
Болезнь Такаясу (неспецифический аортоартериит, синдром дуги аорты)