Содержание
- 2. Методы исследования Ультразвуковые (скрининговые и селективные). Биохимические (определение уровней сывороточных маркеров крови). Инвазивные (аспирация ворсин хориона,
- 3. Ультразвуковое исследование. Среди всех современных методов пренатальной диагностики УЗИ занимает первое место в связи с уникальным
- 4. Ультразвуковое исследование Метод основан на принципе эхолокации Специальный датчик излучает ультразвуковые колебания, которые, отражаясь от исследуемых
- 5. Ультразвуковое исследование Несмотря на то, что отрицательное влияние УЗИ на плод не доказано, это исследование рекомендуется
- 6. Методика УЗИ в акушерстве До начала исследования женщины, врач должен подробно ознакомится с анамнезом и результатами
- 7. Методика УЗИ в акушерстве УЗИ проводят в горизонтальном положении больной на спине. На кожу передней поверхности
- 8. При УЗИ беременных необходимо оценить: наличие в матке или вне ее плодного яйца определить их размеры
- 9. Патология беременности Внематочная беременность. При эхографии – матка увеличена, эндометрий утолщен, а плодное яйцо определяется вне
- 10. Патология беременности Уродства плода - гидроцефалия, анэнцефалия, при которой отсутствует эхографическое отображение нормальной формы головки, нарушение
- 11. Патология беременности Многоплодная беременность В ранние сроки беременности - несколько плодных яиц, а в более поздних
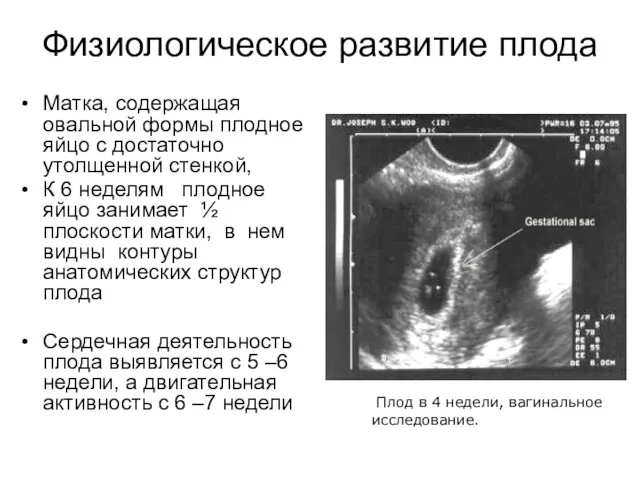
- 12. Физиологическое развитие плода Матка, содержащая овальной формы плодное яйцо с достаточно утолщенной стенкой, К 6 неделям
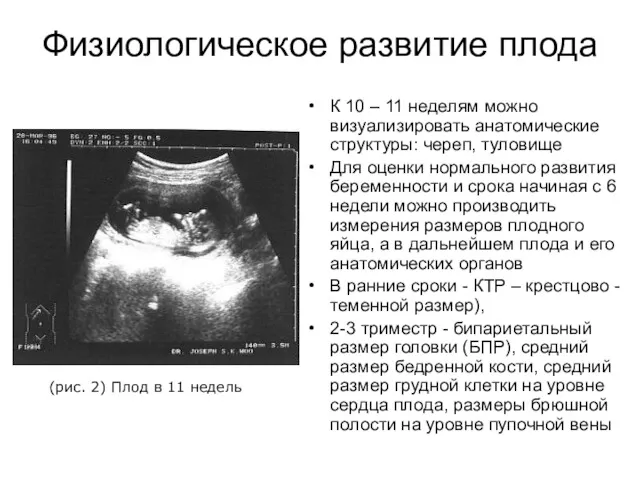
- 13. Физиологическое развитие плода К 10 – 11 неделям можно визуализировать анатомические структуры: череп, туловище Для оценки
- 14. Ультразвуковое исследование - скрининг 1- й скрининг – 11-12 неделя беременности. В этом сроке можно уточнить
- 16. Ультразвуковое исследование - скрининг 2-й скрининг – 22-24 недели Оценка развития плода обязательно должна включать измерение
- 17. Пороки центральной нервной системы Аномалии развития ЦНС являются наиболее часто выявляемыми ВПР. Частота колеблется от 1:1000
- 18. Анэнцефалию и акранию можно выявить уже в I триместре. Анэнцефалия устанавливается по отсутствию костей мозгового черепа
- 19. Пороки развития плода Термин энцефалоцеле означает, что в состав грыжевого мешка входит мозговая ткань. При УЗИ
- 20. Гидроцефалия – увеличение размеров желудочков мозга, в большинстве случаев сопровождается увеличением размеров головы. Вентрикуломегалия – изолированное
- 21. Ультразвуковое исследование - скрининг 3-й скрининг – 34 недели Биофизический профиль плода Диагностика ВПР Оценка плцентарного
- 22. УЗИ – диагностика гипоксии плода Биофизический профиль плода: - соответствие БПР плода, ДБ, ОЖ сроку беременности;
- 23. Показания к УЗИ в другие сроки Уточнение срока беременности перед кесаревым сечением, родовозбуждением и искусственным абортом
- 24. Показания к УЗИ в другие сроки Истмико-цервикальная недостаточность. С помощью УЗИ контролируют состояние шейки матки, выбирают
- 25. УЗИ плаценты При эхографии можно оценить зрелость, величину, расположение плаценты, следить за ее развитием в процессе
- 26. УЗИ плаценты Определение точной локализации плаценты, особенно по отношению к ее внутреннему зеву матки, позволяет выявить
- 27. Плацента - степени зрелости плаценты 0 степень зрелости - плацента имеет однородную структуру, хориальная и базальная
- 28. Плацента - степени зрелости плаценты 2 степень зрелости – плацента имеет неоднородную структуру с эховключениями, выражен
- 29. Плацента - степени зрелости плаценты 3 степень зрелости – плацента имеет выраженное дольчатое строение, большое количество
- 30. КАРДИОТОКОГРАФИЯ Это современный метод объективной оценки сердечного ритма плода и его функционального состояния в утробе матери.
- 31. Кардиотокография Приборы, позволяющие производить регистрацию кардиотокограмм, получили название фетальных (плодовых) кардиомониторов или кардиотокографов;
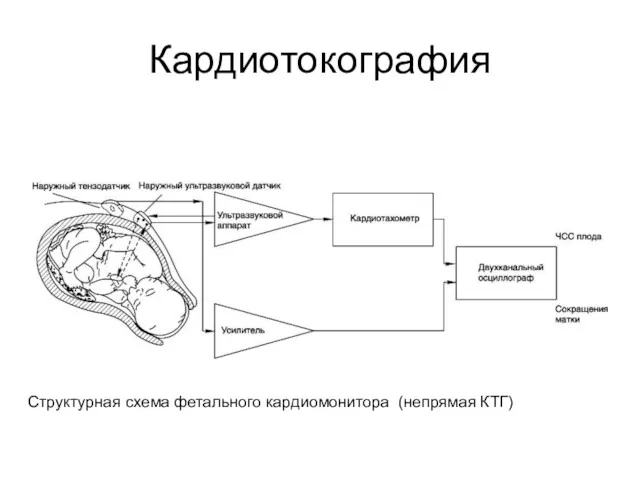
- 32. Кардиотокография Структурная схема фетального кардиомонитора (непрямая КТГ)
- 33. Кардиотокография Подготовка беременной к исследованию: • натощак или через 2 часа после приема пищи • в
- 34. Техника регистрации КТГ • датчик регистрирующий ЧСС накладывают на предполагаемую область расположения спинки плода • токодатчик,
- 35. Периодичность регистрации Во время беременности 1 раз в неделю Во время 1 периода родов каждые 60минут
- 36. Параметры КТГ Базальная ЧСС (основной ритм) – средняя частота сердечных сокращений, норматив – 120-160уд/мин (нормокардия); Признаки
- 37. Параметры КТГ Вариабельность – амплитуда мгновенных колебаний ЧСС (норматив 10-25уд/мин); Признаки гипоксии: снижение вариабельности менее 5уд/мин
- 38. Параметры КТГ Акцелерации – временное увеличение ЧСС более чем на 15 уд/мин от базальной ЧСС и
- 39. Инвазивные методы диагностики Аспирация хориона (если в анамнезе привычное невынашивание, не исключен фактор инфицирования, генетический фактор);
- 40. Методы пренатальной диагностики врожденных и наследственных заболеваний 1. Непрямые методы (обследование беременной): - акушерско-гинекологические; -медико-генетические (генеалогические,
- 41. Методы пренатальной диагностики врожденных и наследственных заболеваний 2. Прямые методы (обследование плода): Неинвазивные: - УЗИ; -
- 42. Методы пренатальной диагностики врожденных и наследственных заболеваний - биопсия хориона (10-12 недель); - плацентоцентез (2 половина
- 43. Методы пренатальной диагностики врожденных и наследственных заболеваний Новые технологии, позволяющие выделить ядерные эритроидные клетки плода из
- 45. Скачать презентацию





































 Жұқпалы аурулар iндетi пайда болу қаупi төнген жағдайда шектеу шараларын қарастыру
Жұқпалы аурулар iндетi пайда болу қаупi төнген жағдайда шектеу шараларын қарастыру Закаливание. Польза закаливания
Закаливание. Польза закаливания Лекарственные средства используемые в анестезиологии и интенсивной терапии
Лекарственные средства используемые в анестезиологии и интенсивной терапии Тіс, тіс қатарлары ақауын емдеу
Тіс, тіс қатарлары ақауын емдеу Диссеминированный туберкулез легких
Диссеминированный туберкулез легких Острая массивная кровопотеря
Острая массивная кровопотеря Бронхоэктаз ауруы
Бронхоэктаз ауруы Венозный доступ в интенсивной терапии
Венозный доступ в интенсивной терапии Бронхиальная астма и хобл: особенности диагностики и лечения
Бронхиальная астма и хобл: особенности диагностики и лечения Антигены. Антитела
Антигены. Антитела Диффузный токсический зоб и беременность
Диффузный токсический зоб и беременность Диспансеризация беременных женщин
Диспансеризация беременных женщин Хроническая почечная недостаточность
Хроническая почечная недостаточность Аппендицит. Диагностика. Техника оперативного лечения
Аппендицит. Диагностика. Техника оперативного лечения Біохімічні механізми розвитку та зміни при карієсі. Роль фтору та інших мікроелементів в карієсрезистентності
Біохімічні механізми розвитку та зміни при карієсі. Роль фтору та інших мікроелементів в карієсрезистентності Обзор рекомендаций ESC 2017 по лечению заболеваний периферических артерий
Обзор рекомендаций ESC 2017 по лечению заболеваний периферических артерий Реабилитация больных, перенесших инсульт
Реабилитация больных, перенесших инсульт Инсульт. Первая медицинская помощь при инсульте
Инсульт. Первая медицинская помощь при инсульте Аллергия. Провоцирующие факторы и факторы риска развития аллергии
Аллергия. Провоцирующие факторы и факторы риска развития аллергии Система гигиенических мероприятий по созданию охранительного режима и благоприятных условий пребывания больных в ЛПУ
Система гигиенических мероприятий по созданию охранительного режима и благоприятных условий пребывания больных в ЛПУ ВІЛ-інфекція. СНІД-асоційовані інфекції та інвазії Історія відкриття. Етіологія. Епідеміологія. Патогенез. Клінічні прояви
ВІЛ-інфекція. СНІД-асоційовані інфекції та інвазії Історія відкриття. Етіологія. Епідеміологія. Патогенез. Клінічні прояви Артериальная гипертония, факторы риска и их коррекция
Артериальная гипертония, факторы риска и их коррекция Нейропсихологическая характеристика младших школьников (лекция 4)
Нейропсихологическая характеристика младших школьников (лекция 4) Нарушение кровообращения. Лекция
Нарушение кровообращения. Лекция Правовое обеспечение профессиональной деятельности фармацевтов (1)
Правовое обеспечение профессиональной деятельности фармацевтов (1) Психология здоровья
Психология здоровья Созылмалы гастриттердің визуальды диагностикасы
Созылмалы гастриттердің визуальды диагностикасы Выявление факторов риска и диагностика железодефицитной анемии у пациентов детского возраста
Выявление факторов риска и диагностика железодефицитной анемии у пациентов детского возраста