Содержание
- 2. АО “Медицинский университет Астана” Кафедра: Акушерство и гинекология ТЕМА: Диспансеризация беременных женщин Выполнил: Бейсехан Н.Б Группа:
- 3. НАБЛЮДЕНИЕ БЕРЕМЕННЫХ Главная задача женской консультации - диспансеризация беременных. Срок взятия на учет - до 12
- 4. Обследование беременных на первом уровне включает трехкратное скрининговое ультразвуковое исследование: в сроке 10-14 недель (оценка толщины
- 5. Биохимический скрининг сывороточных генетических маркеров или материнский сывороточный тест (не менее двух) включает: в сроки 10-14
- 6. Перечень основных и дополнительных диагностических мероприятий: I посещение – (рекомендовано в сроке до 12 недель) Консультирование
- 7. Обследование: росто-весовые показатели (подсчитать индекс массы тела (ИМТ) (2a); ИМТ= вес (кг) / рост (м) в
- 8. Лабораторные исследования: Обязательные: общий анализ крови и мочи сахар крови при ИМТ выше 25,0
- 9. Консультация специалистов Терапевт/ВОП Генетик при возрасте старше 35 лет, ВПР у плода в анамнезе,
- 10. Лечебно- профилактические мероприятия фолиевая кислота 0,4 мг ежедневно в течение первого триместра
- 11. II посещение - в сроке 16-20 недель Беседа: Обзор, обсуждение и запись результатов всех пройденных скрининговых
- 12. Обследование: измерение АД осмотр ног (варикозное расширение вен) измерение высоты дна матки с
- 13. Лабораторное обследование: анализ мочи на белок биохимические генетические маркеры (если не проводились при первом
- 14. III посещение - в сроке 24-25 недель Консультирование выявление осложнений данной беременности (преэклампсия, кровотечение, подтекание
- 15. Обследование: измерение АД. осмотр ног (варикозное расширение вен) измерение высоты дна матки (нанести
- 16. Лабораторные обследования: Анализ мочи на белок Антитела при резус-отрицательном факторе крови Лечебно- профилактические мероприятия:
- 17. IV посещение - в сроке 30-32 недели Беседа выявление осложнений данной беременности (преэклампсия, кровотечение, подтекание
- 18. Обследование: Повторное измерение ИМТ у женщин с исходно низким показателем (ниже 18,0) измерение АД;
- 19. Лабораторные исследования: RW, ВИЧ анализ мочи на белок общий анализ крови
- 20. V посещение - в сроке 36 Беседа: выявление симптомов осложнений данной беременности (преэклампсия, кровотечение, подтекание
- 21. Обследование: наружное акушерское обследование (положение плода); осмотр ног (варикозное расширение вен) измерение АД;
- 22. VI посещение- в сроке 38-40 недель Беседа: выявление симптомов осложнений данной беременности (преэклампсия, кровотечение, подтекание
- 23. Обследование: измерение АД; осмотр ног (варикозное расширение вен) наружное акушерское обследование (положение плода);
- 24. VII посещение - в сроке 41 недель Беседа: выявление симптомов осложнений данной беременности (преэклампсия, кровотечение,
- 25. Обследование: измерение АД; осмотр ног (варикозное расширение вен) наружное акушерское обследование (положение плода);
- 26. Приказ Министра здравоохранения Республики Казахстан от 7 мая 2010 года № 325 Об утверждении Инструкции по
- 27. Инструкция по совершенствованию регионализации перинатальной помощи в Республике Казахстан 1. Общие положения Настоящая Инструкция по совершенствованию
- 28. Первоочередные мероприятия необходимые для организации регионализации перинатальной помощи в регионе: 1) осуществить учет родовспомогательных организаций, ревизию
- 29. Первоочередные мероприятия необходимые для организации регионализации перинатальной помощи в регионе: 1) осуществить учет родовспомогательных организаций, ревизию
- 30. 2. Уровни и объем перинатальной помощи в медицинских организациях охраны материнства и детства Первый уровень: Организации
- 34. Скачать презентацию































 Чувствительная система. Анатомофизиологические особенности чувствительного анализатора. Виды нарушений чувствительности
Чувствительная система. Анатомофизиологические особенности чувствительного анализатора. Виды нарушений чувствительности Иммунная система и клеточные взаимодействия в иммунных реакциях
Иммунная система и клеточные взаимодействия в иммунных реакциях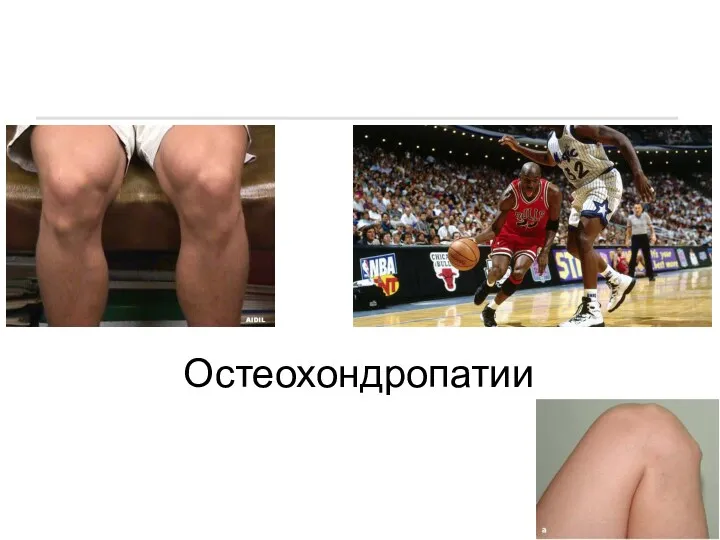 Остеохондропатии
Остеохондропатии Трансплантация печени
Трансплантация печени Ошибки и осложнения, возникающие при лечении осложненного кариеса
Ошибки и осложнения, возникающие при лечении осложненного кариеса Особо опасные инфекции
Особо опасные инфекции Шок
Шок Глюкокортикоиды. Клиническая фармакология
Глюкокортикоиды. Клиническая фармакология Самойлович Данила Самойлович (1744-1805)
Самойлович Данила Самойлович (1744-1805) Врождённые пороки развития конечностей. Врождённые деформации шеи и грудной клетки
Врождённые пороки развития конечностей. Врождённые деформации шеи и грудной клетки Эволюция хирургического лечения рака молочной железы
Эволюция хирургического лечения рака молочной железы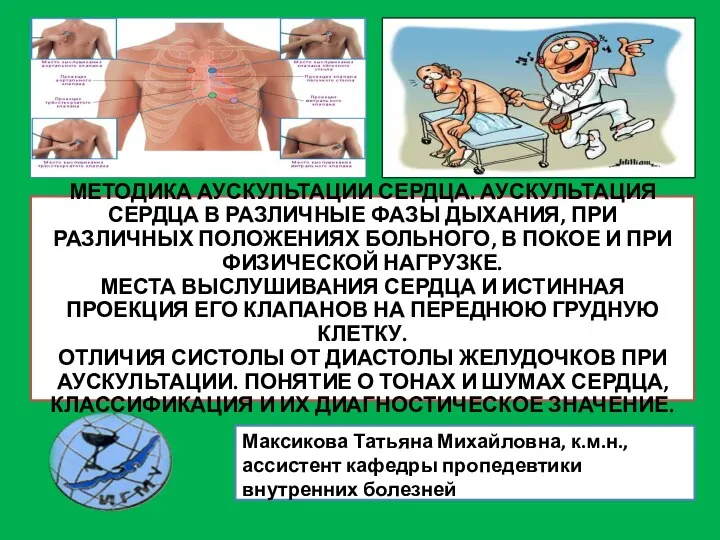 Методика аускультации сердца
Методика аускультации сердца Филогенез бранхиогенной группы желез
Филогенез бранхиогенной группы желез Причины привычного невынашивания беременности
Причины привычного невынашивания беременности Нормативно-правовые основы профессиональной деятельности младшего медицинского персонала
Нормативно-правовые основы профессиональной деятельности младшего медицинского персонала АФО. Органов пищеварения у детей. Семиотика поражений. Методы диагностики при заболеваниях органов пищеварения
АФО. Органов пищеварения у детей. Семиотика поражений. Методы диагностики при заболеваниях органов пищеварения Интервенционный ультразвук в лечении абсцессов брюшной полости и полости малого таза
Интервенционный ультразвук в лечении абсцессов брюшной полости и полости малого таза Аномалии конституции у детей. Диатезы
Аномалии конституции у детей. Диатезы Общая анестезия. Подготовка больного. Операционно-анестезиологический риск
Общая анестезия. Подготовка больного. Операционно-анестезиологический риск Үшкіл жүйке жүйесінің невралгиясын емдеудегі тиімді әдістерге талдау жасау
Үшкіл жүйке жүйесінің невралгиясын емдеудегі тиімді әдістерге талдау жасау Диагностика отосклероза по данным МСКТ
Диагностика отосклероза по данным МСКТ Диссеминированный туберкулез легких
Диссеминированный туберкулез легких Протей экологиясы, лабораторлы диагностикасы, профилактикасы мен емі
Протей экологиясы, лабораторлы диагностикасы, профилактикасы мен емі Жатырдан тыс жүктіліктің хирургиялық емнен кейінгі науқастардың гинекологиялық реабилитациясы. Бедеу неке
Жатырдан тыс жүктіліктің хирургиялық емнен кейінгі науқастардың гинекологиялық реабилитациясы. Бедеу неке Сестринский уход при заболеваниях опорнодвигательного аппарата
Сестринский уход при заболеваниях опорнодвигательного аппарата Фосфат- диабет
Фосфат- диабет Расстройства личности
Расстройства личности Вегетативные дисфункции у детей
Вегетативные дисфункции у детей