Содержание
- 2. Рожа Рожа - инфекционное заболевание, характеризующееся появлением на коже или слизистых оболочках очагов чётко отграниченного острого
- 3. Краткие исторические сведения Рожа известна со времён глубокой древности. В трудах античных авторов она описана под
- 4. Этиология β – гемолитический стрептококк группы А (род Streptococcus) Гр-положительный, обладает сложным набором антигенов, токсинов и
- 5. Этиология М – протеин (компонент поверхностного белкового слоя клеточной стенки стрептококка – угнетает фагоцитоз и типоспецифическую
- 6. Клиническая классификация рожи • По характеру местных проявлений: а) эритематозная; б) эритематозно-буллезная; в) эритематозно-геморрагическая; г) буллезно-геморрагическая.
- 7. Клиническая классификация рожи • По распространенности местных проявлений: а) локализованная рожа; б) распространенная (мигрирующая) рожа; в)
- 8. Клиническая классификация рожи Рожа протекает обычно на фоне выраженной сенсибилизации к b-гемоли-тическому стрептококку, сопровождается формированием фиксированных
- 9. Клиническая классификация рожи Больные рожей малоконтагиозны. В отличие от других стрептококковых инфекций рожа характеризуется отчетливой летне-осенней
- 10. Патогенез рожи Патогенез и эпидемиология первичной и рецидивирующей рожи неоднозначны. В связи со значительным распространением стрептококков
- 11. При рецидивирующей роже стрептококк распространяется лимфогенно или гематогенно из очагов инфекции в самом организме: фарингит, синусит,
- 12. В развитии рожи важное значение имеет наличие общей и местной предрасположенности организма к заболеванию, что клинически
- 13. В настоящее время в возрасте до 18 лет регистрируются лишь единичные случаи рожи, с 20 лет
- 14. Провоцирующие факторы при развитии рожи Нарушение целостности кожных покровов (ссадины, уколы, трещины, и др.); Ушибы, травмы
- 15. Предрасполагающие факторы при развитии рожи Фоновые (сопутствующие) заболевания: микозы стоп, сахарный диабет, ожирение, варикозная болезнь вен,
- 16. Патогенез Внедрение ГСА в кожу в результате ее повреждения (при первичной роже) или путем инфицирования из
- 17. Патогенез Развитие бактериемии, токсемии, что приводит к возникновению симптомов интоксикации (острое начало болезни с повышения температуры,
- 18. Патогенез Формирование очагов хронической стрептококковой инфекции и коже и регионарных лимфоузлах с наличием бактериальных и L-форм
- 19. Патогенез часто рецидивирующей рожи Формирование стойкого очага стрептококковой инфекции в организме больного (L-формы); Снижение функционального состояния
- 21. Клиническая картина рожи Инкубационный период - от нескольких часов до 3 - 5 дней. У больных
- 22. Клиническая картина рожи Разгар заболевания наступает в сроки от нескольких часов до 1 - 2 сут
- 23. Клиническая картина рожи Период реконвалесценции. Нормализация температуры и исчезновение симптомов интоксикации наблюдаются при роже раньше, чем
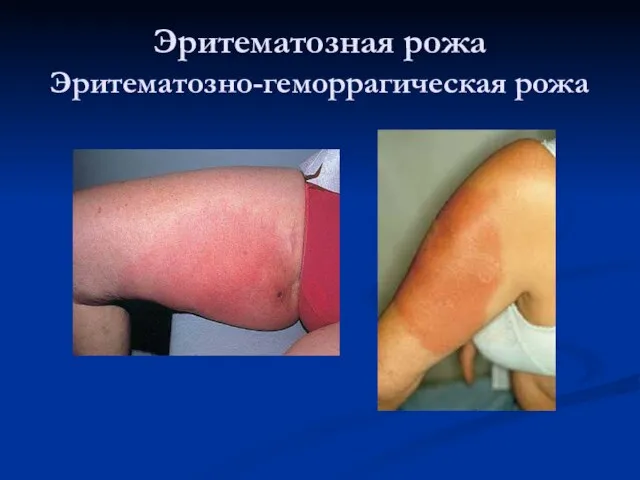
- 24. Клиническая картина рожи Эритематозная рожа может быть как самостоятельной клинической формой рожи, так и начальной стадией
- 25. Клиническая картина рожи Эритематозно-буллезная рожа развивается в сроки от нескольких часов до 2 - 5 суток
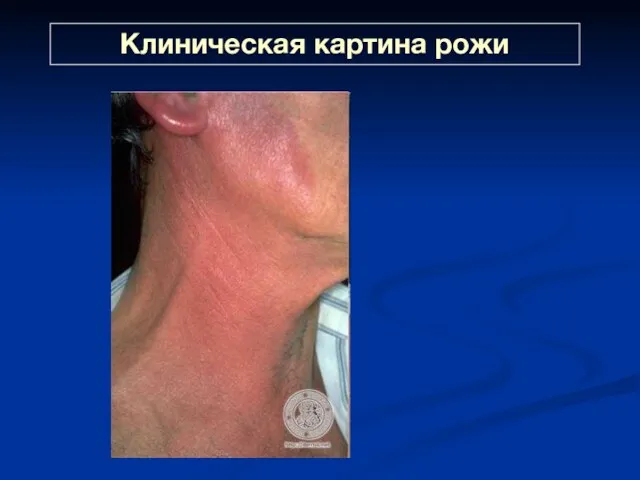
- 26. Клиническая картина рожи
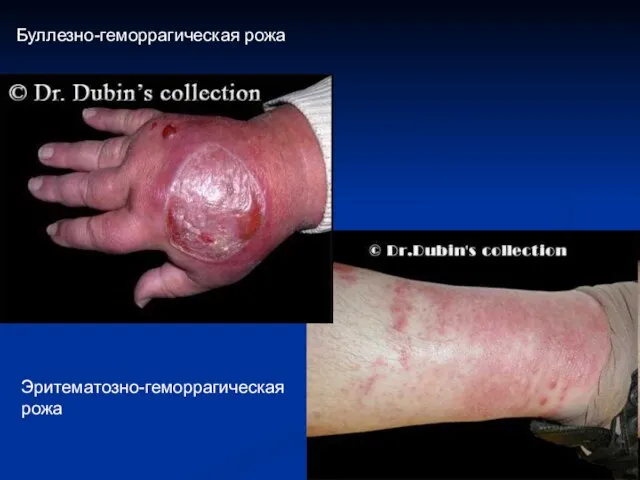
- 27. Эритематозная рожа Эритематозно-геморрагическая рожа
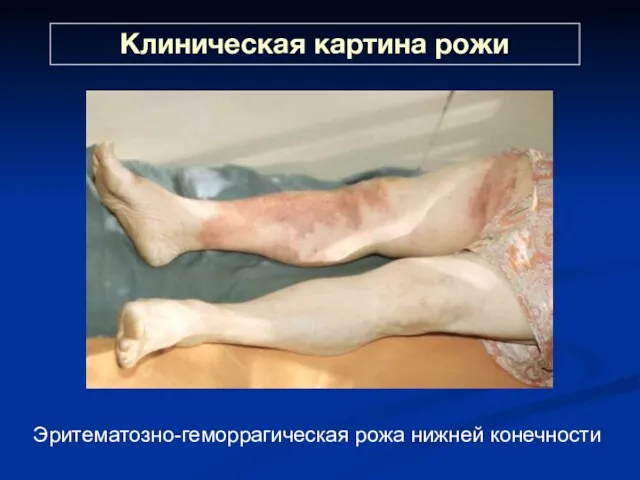
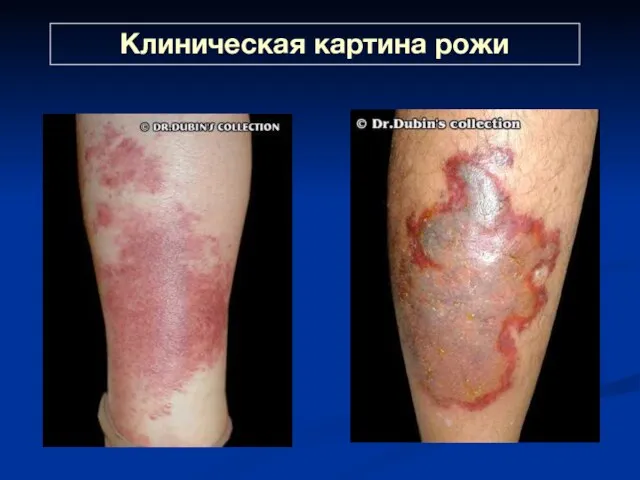
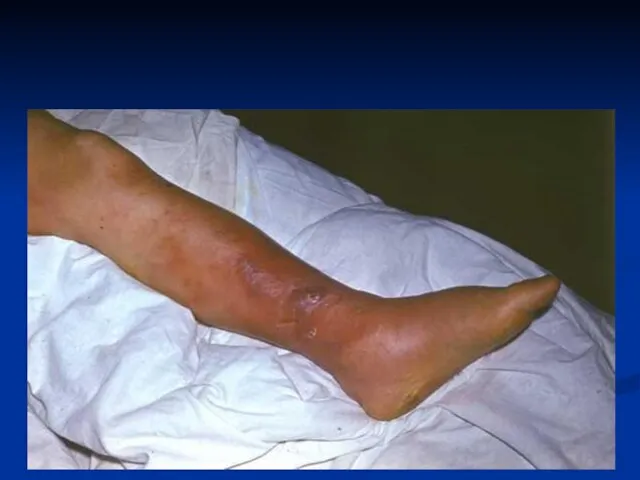
- 28. Клиническая картина рожи Эритематозно-геморрагическая рожа нижней конечности
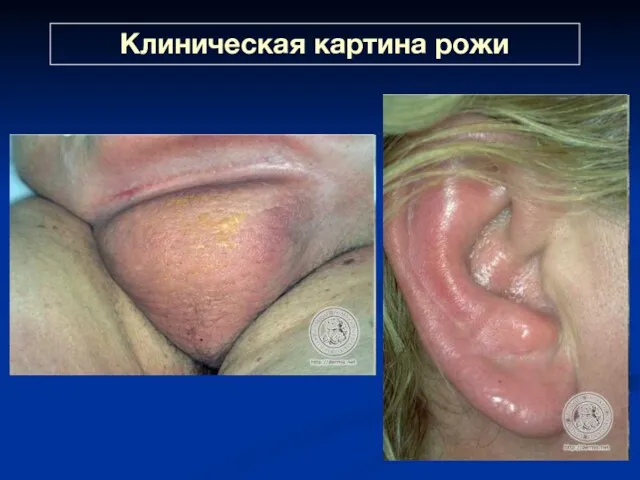
- 29. Клиническая картина рожи
- 30. Клиническая картина рожи Буллезно-геморрагическая рожа трансформируется из эритематозно-буллезной или эритематозно-геморрагической формы и возникает в результате глубокого
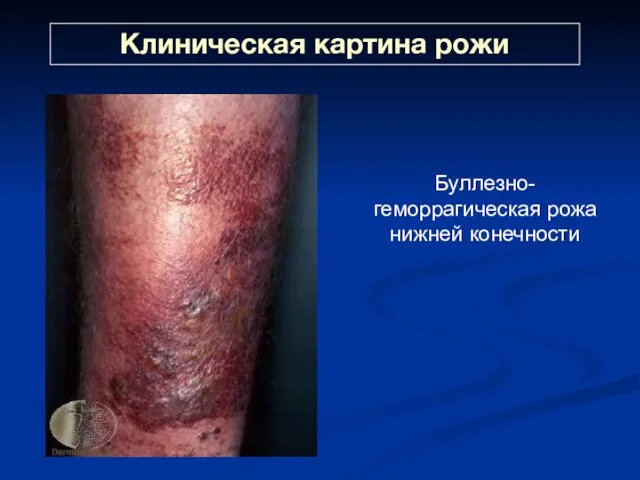
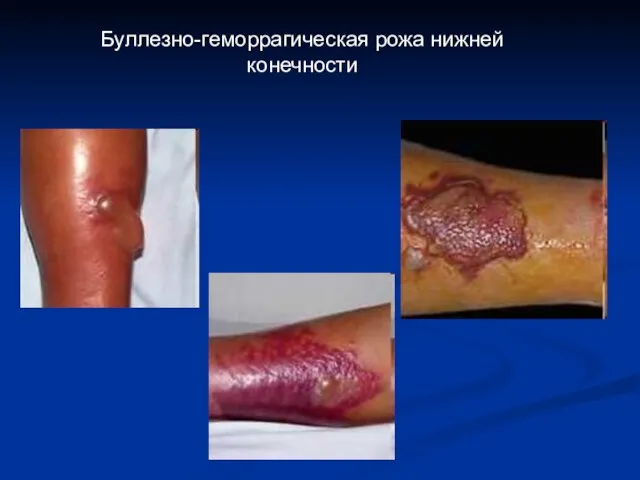
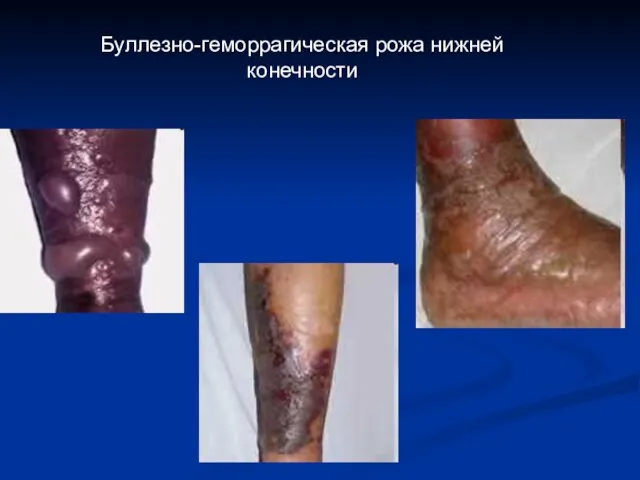
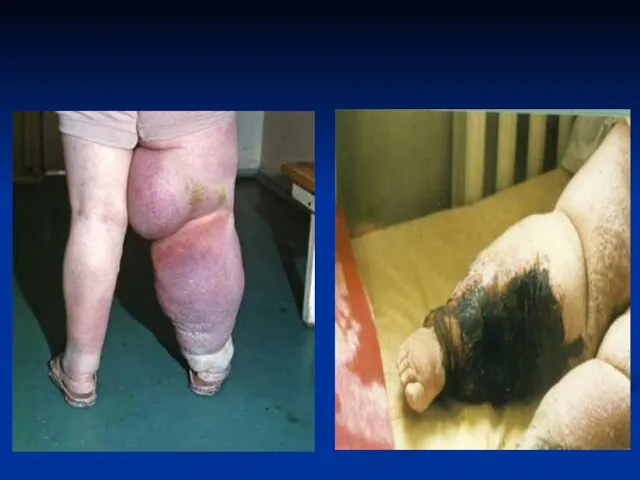
- 31. Клиническая картина рожи Буллезно-геморрагическая рожа нижней конечности
- 32. Клиническая картина рожи
- 33. Буллезно-геморрагическая рожа нижней конечности
- 34. Буллезно-геморрагическая рожа нижней конечности
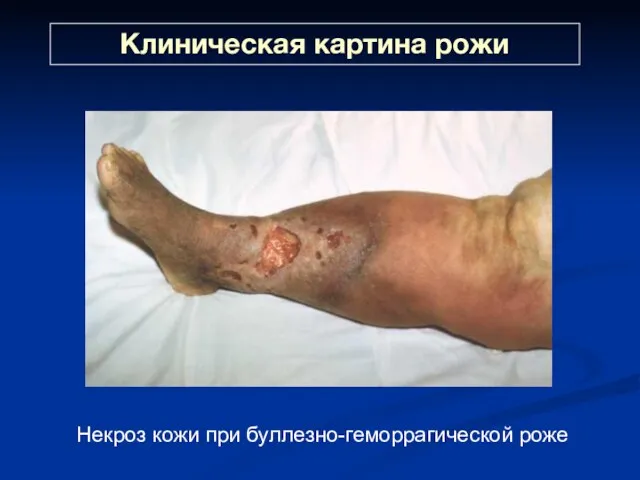
- 35. Клиническая картина рожи Некроз кожи при буллезно-геморрагической роже
- 36. Клиническая картина рожи Критериями тяжести рожи являются выраженность интоксикации и распространенность местного процесса. К легкой (I)
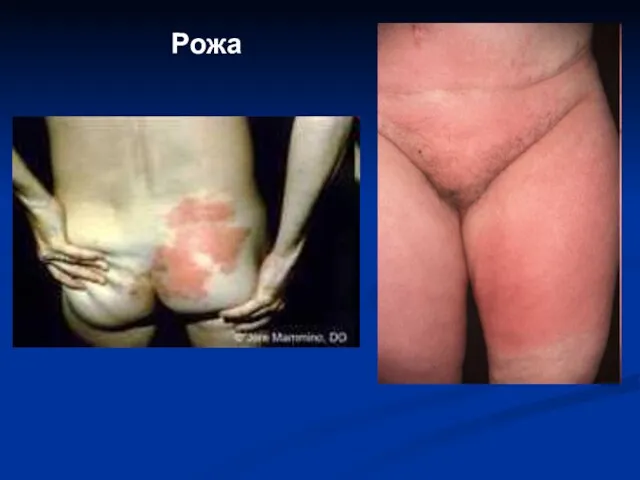
- 37. Рожа
- 38. Клиническая картина рожи При различной локализации рожи клиническое течение болезни и ее прогноз имеют свои особенности.
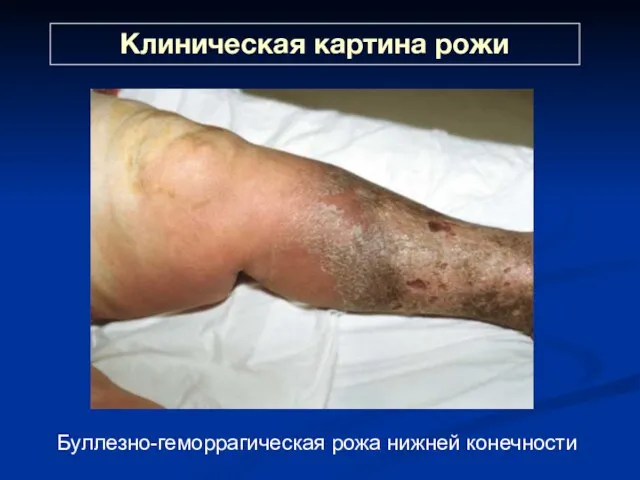
- 39. Клиническая картина рожи Буллезно-геморрагическая рожа нижней конечности
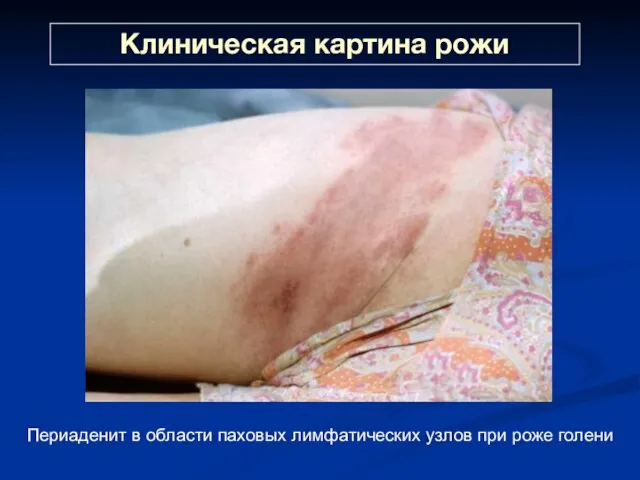
- 40. Клиническая картина рожи Периаденит в области паховых лимфатических узлов при роже голени
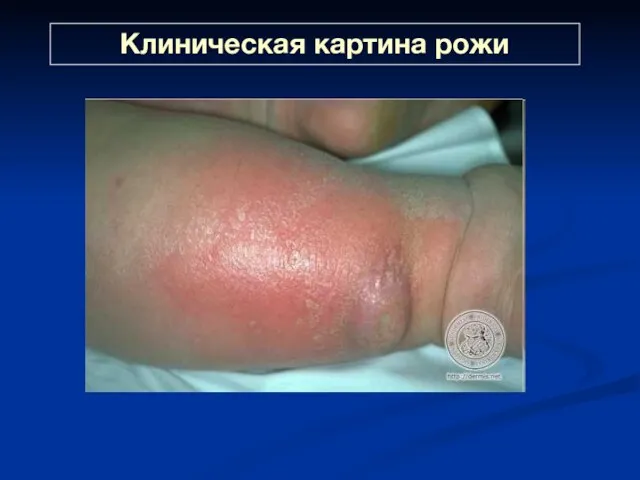
- 41. Клиническая картина рожи Рожа лица (20 - 30%) обычно наблюдается при первичной и повторной формах болезни.
- 42. Буллезно-геморрагическая рожа Эритематозно-геморрагическая рожа
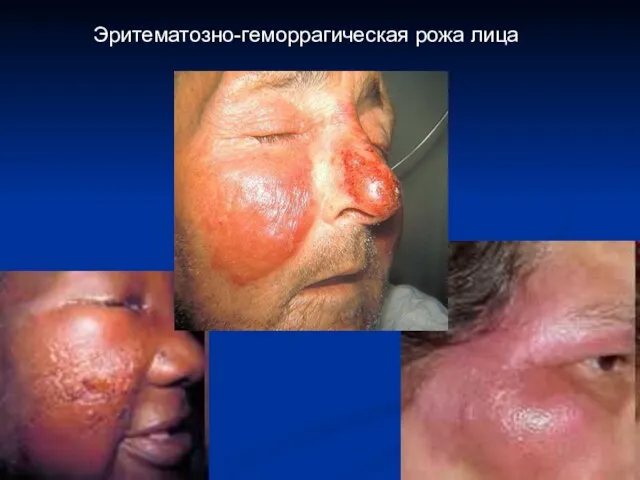
- 45. Эритематозно-геморрагическая рожа лица
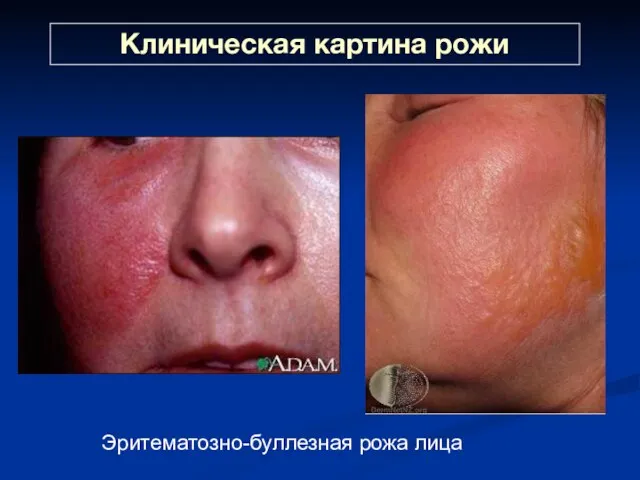
- 46. Клиническая картина рожи Эритематозно-буллезная рожа лица
- 47. Клиническая картина рожи Рецидивы при роже могут быть поздними (возникают спустя год и более после предыдущей
- 48. Клиническая картина рожи Ранние и частые рецидивы (3 рецидива за год и более) являются обостре-ниями хронически
- 49. Клиническая картина рожи Осложнения рожи, преимущественно местного характера, наблюдаются у 5 - 8% больных. К местным
- 50. Клиническая картина рожи
- 51. Клиническая картина рожи К последствиям рожи относятся стойкий лимфостаз (лимфедема) и собственно вторичная слоновость (фибредема), являющиеся
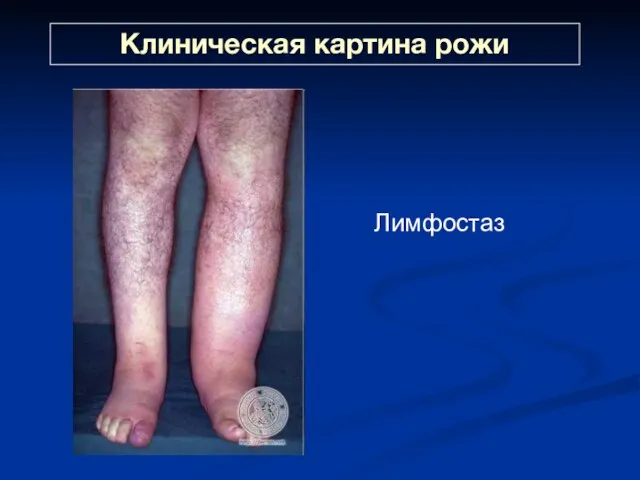
- 52. Клиническая картина рожи Лимфостаз
- 53. Диагностические критерии и дифференциальная диагностика Диагностическими критериями рожи в типичных случаях являются: • острое начало болезни
- 54. Диагностика Определение титров антистрептолизина – О; Выявление бактериальных и L-форм стрептококка в крови, слюне, отделяемом из
- 55. Лечение Лечение больных рожей должно проводиться с учетом формы заболевания, в первую очередь его кратности (первичная,
- 56. Лечение Основные виды лечения: - антибактериальное; - десенсибилизирующее; - дезинтоксикационное; - витаминотерапия; - стимулирующее регенерацию и
- 57. При лечении больных в условиях поликлиники целесообразно назначение одного из нижеперечисленных антибиотиков перорально: спирамицин 3 млн
- 58. При тяжелом течении заболевания, развитии осложнений (абсцесс, флегмона и др.) возможно сочетание бензилпенициллина (в указанной дозировке)
- 59. В последние годы с хорошей клинической эффективностью у больных с осложненным (присоединение вторичной инфекции, в т.ч.
- 60. При выраженной инфильтрации кожи в очаге воспаления и при отсутствии противопоказаний (язвенная болезнь желудка и др.)
- 61. Лечение Местная терапия геморрагического синдрома: (первые 3-4 дня по данным коагулограммы) При гиперкоагуляции: – антикоагулянты прямого
- 62. Местная терапия при буллезных формах: - надрезать пузыри, - наложить повязку с 0,1% р-ром Риванола или
- 64. Лечение местных проявлений болезни проводится лишь при ее буллезных формах с локализацией процесса на конечностях. Эритематозная
- 65. Лечение больных рецидивирующей рожей должно проводиться в условиях стационара. Обязательно назначение резервных антибиотиков, не применявшихся при
- 66. Физиотерапия Традиционно в остром периоде рожи назначается УФО на область очага воспаления на область регионарных лимфатических
- 67. Бициллинопрофилактика рецидивов рожи Бициллинопрофилактика является составной частью комплексного диспансерного лечения больных, страдающих рецидивирующей формой заболевания. Профилактическое
- 68. Благодарю за внимание
- 69. Бициллинопрофилактика рецидивов рожи: - Бициллин-5 – 1,5 мил.ЕД. или Ретарпен (Экстенцилин) 2,4 мил.ЕД. За 1 час
- 70. Сбор для лечения рецидивирующей рожи: Состав: корневища аира и корни кровохлебки, корни солодки, лист эвкалипта и
- 71. Местная терапия Лечение местных проявлений болезни проводится лишь при ее буллезных формах с локализацией процесса на
- 72. Клиническая классификация рожи Первичная, повторная рожа и так называемые поздние рецидивы болезни (спустя 6 - 12
- 74. Скачать презентацию




















































 Гипертензивные расстройства во время беременности, в родах и послеродовом периоде. Часть 3
Гипертензивные расстройства во время беременности, в родах и послеродовом периоде. Часть 3 Иммуногенез бұзылыстарының морфологиясы. Иммуногенез бұзылыстары кезінде тимустың және перифериялық лимфоидты тіннің өзгерістері
Иммуногенез бұзылыстарының морфологиясы. Иммуногенез бұзылыстары кезінде тимустың және перифериялық лимфоидты тіннің өзгерістері Równowaga kwasowo - zasadowa
Równowaga kwasowo - zasadowa Хроническая сердечная недостаточность
Хроническая сердечная недостаточность Вещества, действующие в области никотиночувствительных рецепторов (НХРС)
Вещества, действующие в области никотиночувствительных рецепторов (НХРС) Абсцесс мозга. Спинальный эпидуральный абсцесс. Субдуральная эмпиема. Миелит
Абсцесс мозга. Спинальный эпидуральный абсцесс. Субдуральная эмпиема. Миелит Күйістілерді ценуроз бен эхинококкозға аллергиялық зерттеу
Күйістілерді ценуроз бен эхинококкозға аллергиялық зерттеу Лимфоаденопатии. Дифференциальная диагностика
Лимфоаденопатии. Дифференциальная диагностика Psoriazisul. Factori care pot declanşa psoriazisul
Psoriazisul. Factori care pot declanşa psoriazisul Особенности кодирования и правила выбора первоначальной причины смерти
Особенности кодирования и правила выбора первоначальной причины смерти Пароксизмдік тахикардия. АВ блокада
Пароксизмдік тахикардия. АВ блокада Применение ультразвука в анестезиологии и реаниматологии
Применение ультразвука в анестезиологии и реаниматологии Робот Da Vinci
Робот Da Vinci Зондовые процедуры
Зондовые процедуры Антибактериальная терапия респираторных инфекций с позиций доказательной медицины
Антибактериальная терапия респираторных инфекций с позиций доказательной медицины Современная концепция вентиляции легких
Современная концепция вентиляции легких Парагрипп-3 крупного рогатого скота
Парагрипп-3 крупного рогатого скота Лечение хронической боли у паллиативных пациентов в формате национальных клинических рекомендаций минздрава России
Лечение хронической боли у паллиативных пациентов в формате национальных клинических рекомендаций минздрава России УЗИ скрининг в 3 триместре
УЗИ скрининг в 3 триместре Интенсивная терапия кардиогенного шока
Интенсивная терапия кардиогенного шока Гемостаз
Гемостаз Влияние природных факторов на человека
Влияние природных факторов на человека Средства, влияющие на Н-холинорецепторы. Н-холиномиметики. Ганглиоблокаторы. Миорелаксанты периферического действия (Лекция 5)
Средства, влияющие на Н-холинорецепторы. Н-холиномиметики. Ганглиоблокаторы. Миорелаксанты периферического действия (Лекция 5) Етеккір циклінің бұзылуы
Етеккір циклінің бұзылуы Внутриутробные инфекции плода и новорождённого
Внутриутробные инфекции плода и новорождённого Волосатоклеточный лейкоз
Волосатоклеточный лейкоз Поствакцинальные осложнения
Поствакцинальные осложнения Холера. Возбудители холеры
Холера. Возбудители холеры