Содержание
- 2. «Трудные дыхательные пути» (по ASA, 2002) Могут быть определены как клиническая ситуация, в которой квалифицированный анестезиолог
- 3. Трудная дыхательный путь Трудный дыхательный путь (ТДП) – внезапно возникающая, угрожающая жизни ситуация, обусловленная анатомическими и/или
- 4. Эпидемиология С ТДП связаны 7% всех смертей от анестезии Летальность вследствие трудной ИТ –2-7 случаев на
- 5. По определению Американской ассоциации анестезиологов (ASA) в понятие «трудный дыхательный путь» входят следующие ситуации: трудная вентиляция
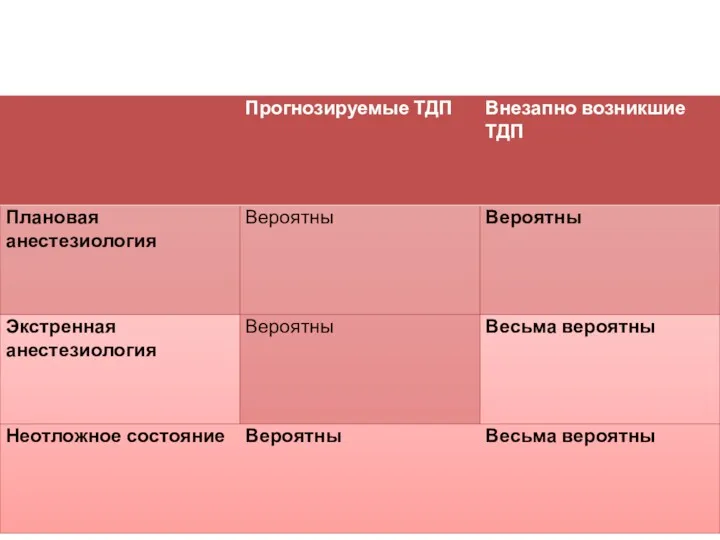
- 6. Варианты ТДП
- 7. Причины ТДП. Прогнозирование. Врожденные аномалии расщелина верхней губы и (или) твердого и мягкого неба синдром Пьера
- 8. Симптомы неадекватной вентиляции маской отсутствие или неадекватные экскурсии грудной клетки отсутствие или неадекватные дыхательные шумы аускультативные
- 9. Признаки высокого риска трудной масочной вентиляции: Возраст старше 55 лет ИМТ >26 кг/м2 Отсутствие зубов Наличие
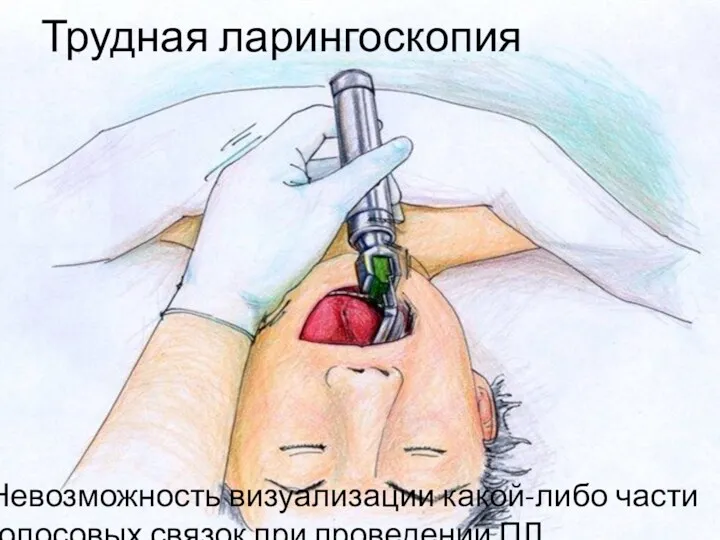
- 10. Трудная ларингоскопия Невозможность визуализации какой-либо части голосовых связок при проведении ПЛ.
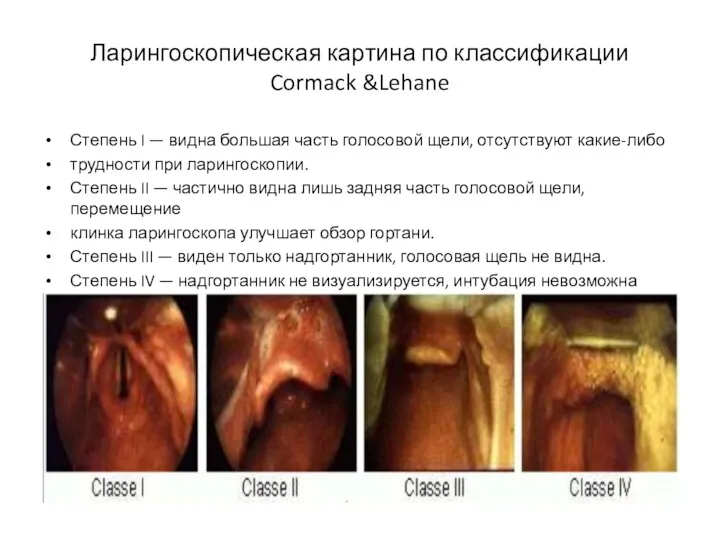
- 11. Ларингоскопическая картина по классификации Cormack &Lehane Степень I — видна большая часть голосовой щели, отсутствуют какие-либо
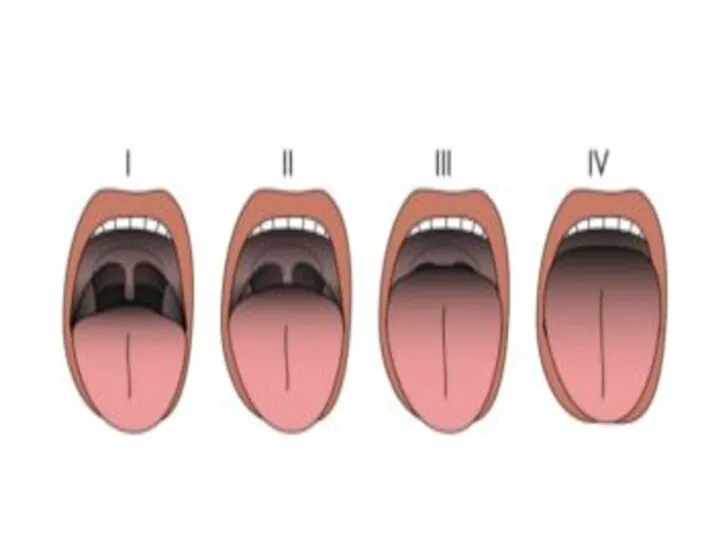
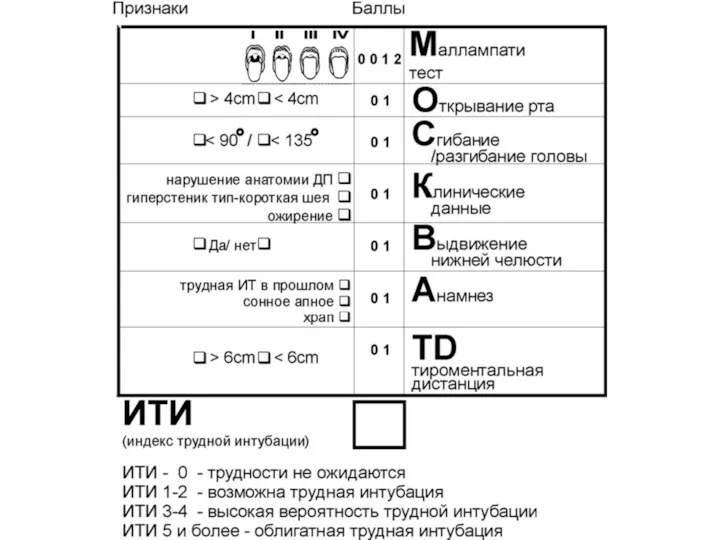
- 12. Классификация верхних дыхательных путей по Mallampati: Класс I. Визуализируется мягкое небо, зев, миндалины и язычок Класс
- 14. Трудная интубация трахеи Интубация считается трудной, если опытному анестезиологу требуется более десяти минут и/или более двух
- 15. Причины трудной ИТ Анестезиолог: Неадекватная подготовка оборудования Отсутствие опыта Плохие мануальные навыки Отсутствие опытного помощника Оборудование:
- 16. Осложнения трудной ИТ Ларингоспазм Отек гортани Паралич голосовых связок Дислокация хрящей гортани или нижней челюсти Перфорация
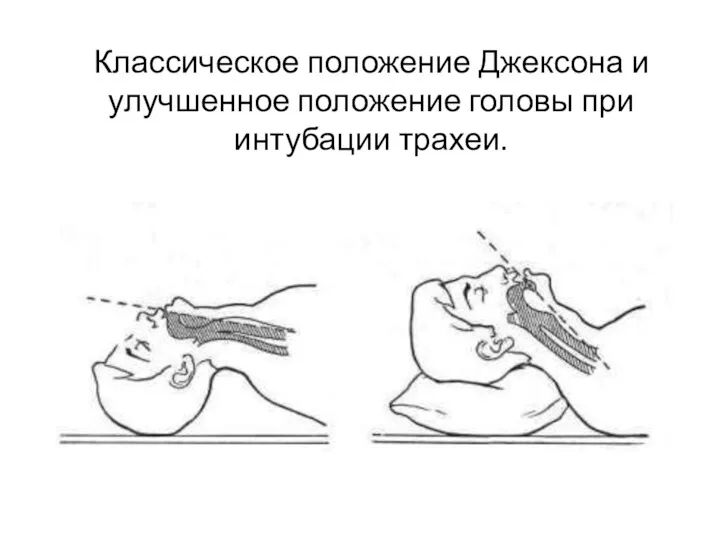
- 17. Классическое положение Джексона и улучшенное положение головы при интубации трахеи.
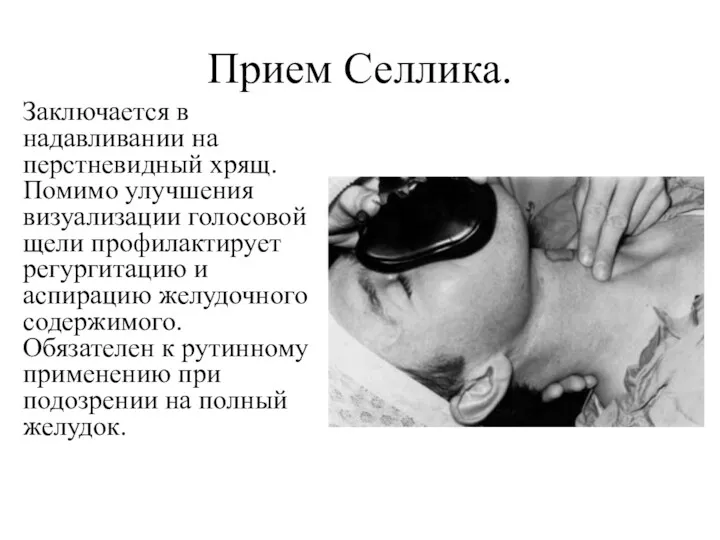
- 18. Прием Селлика. Заключается в надавливании на перстневидный хрящ. Помимо улучшения визуализации голосовой щели профилактирует регургитацию и
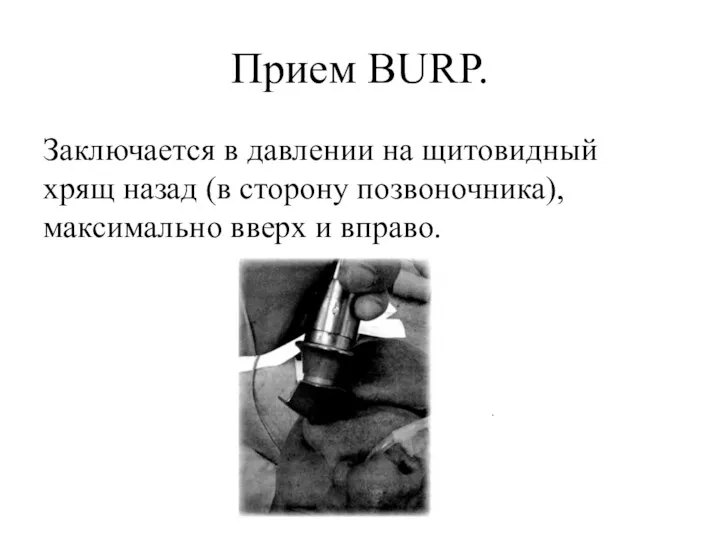
- 19. Прием BURP. Заключается в давлении на щитовидный хрящ назад (в сторону позвоночника), максимально вверх и вправо.
- 20. Анестезиологические стратегии Не следует вводить миорелаксанты до начала вентиляции через лицевую маску. Не только пациентам с
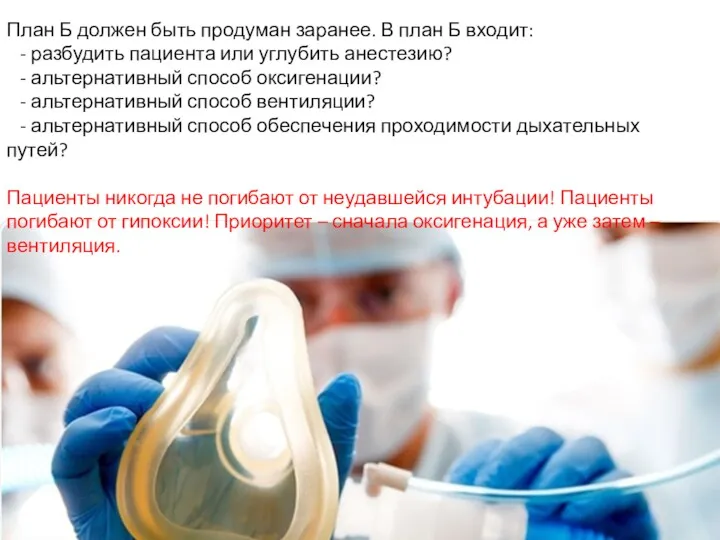
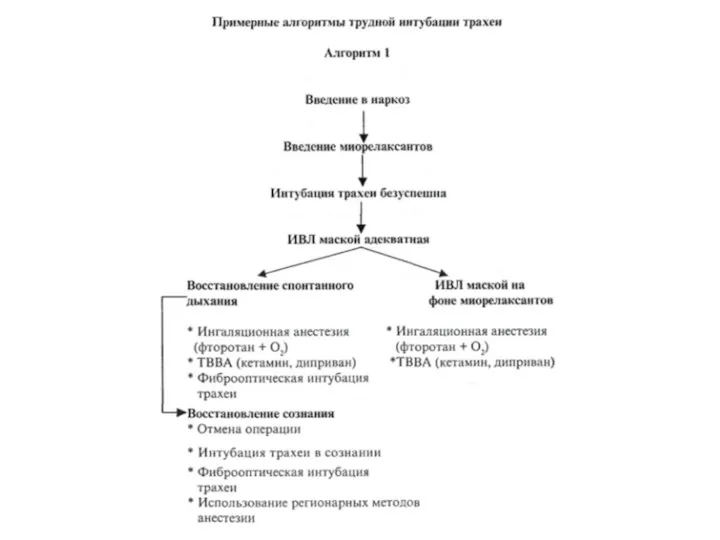
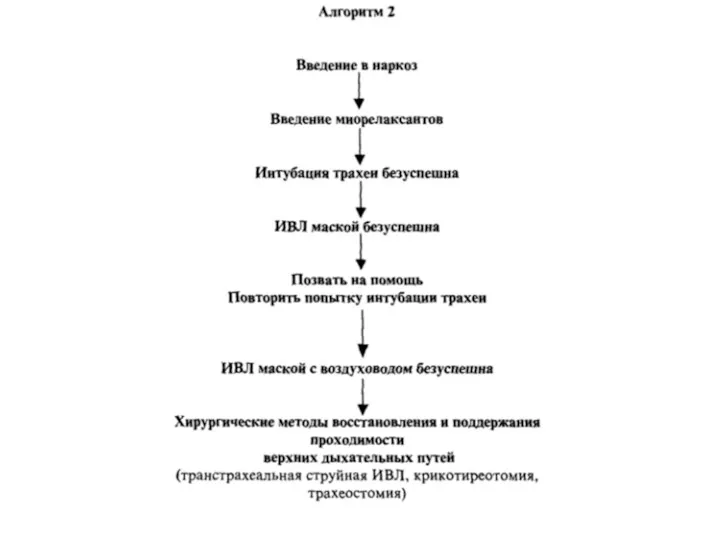
- 21. План Б должен быть продуман заранее. В план Б входит: - разбудить пациента или углубить анестезию?
- 22. Рекомендуемое содержимое укладки для обеспечения ПВДП *- согласно приказу Министерства здравоохранения Российской Федерации от 15 ноября
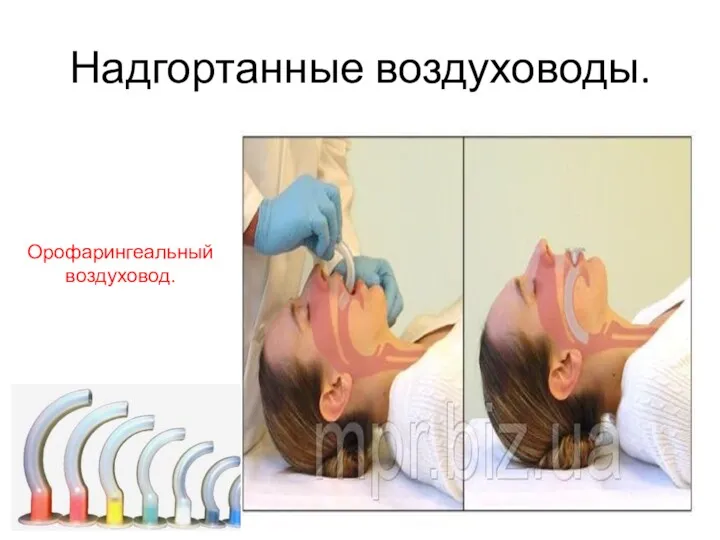
- 23. Надгортанные воздуховоды. Орофарингеальный воздуховод.
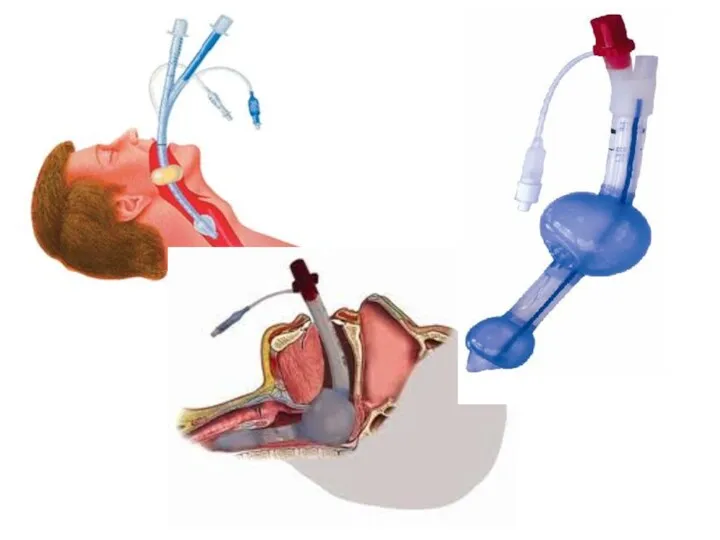
- 24. Роль надгортанных воздуховодов в случае трудной интубации ИЛМ служит проводником при интубации в сознании, в экстренной
- 26. Combitube Двойная трубка, которая позволяет выполнить вслепую интубацию трахеи или пищевода. Если Combitube попадает в трахею
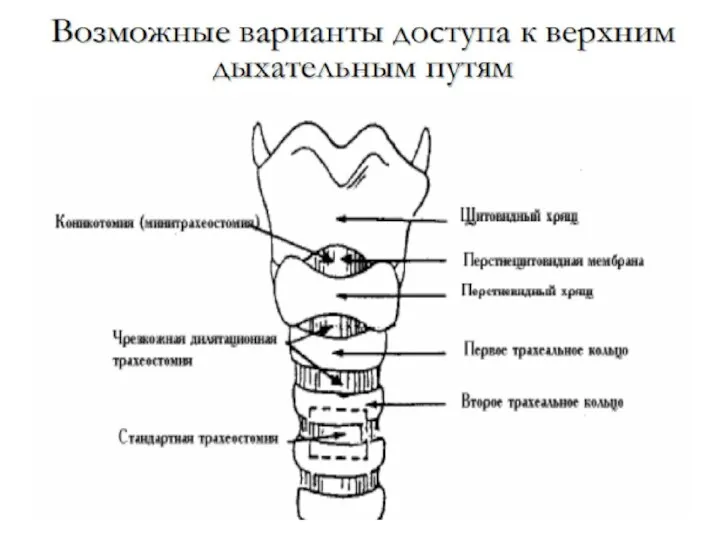
- 28. Методы инвазивного доступа к дыхательным путям. Чрескожная транстрахеальная оксигенация или вентиляция Крикотиреотомия (коникотомия) Чрескожная дилатационная трахеостомия
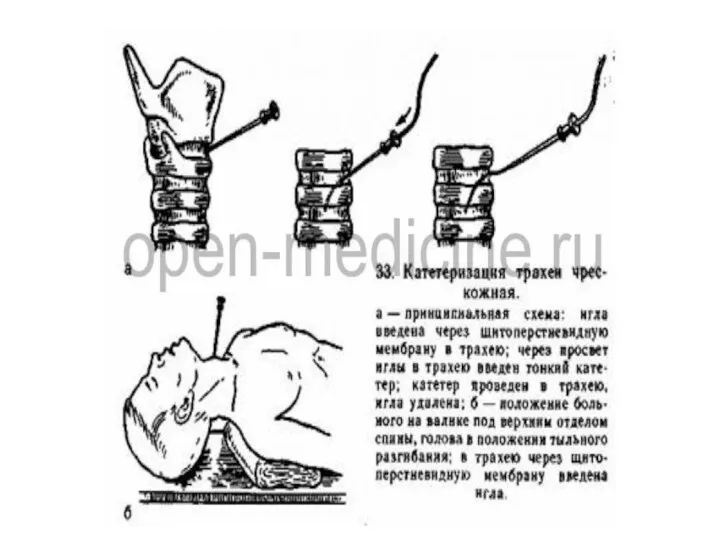
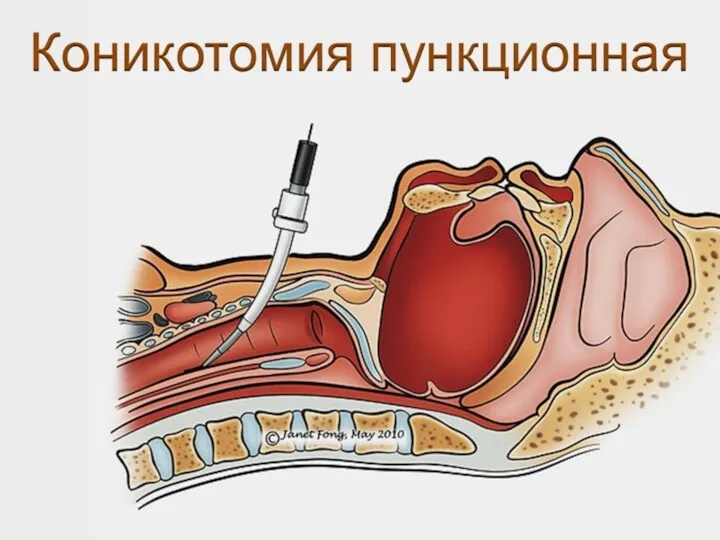
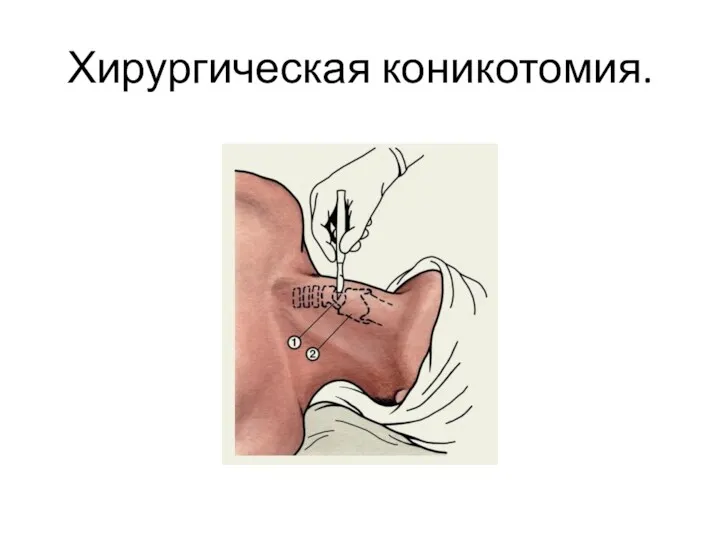
- 30. Крикотиреотомия (коникотомия) Катетеризация трахеи через иглу Пункционная коникотомия Хирургическая коникотомия
- 33. Хирургическая коникотомия.
- 34. Тактика врача
- 35. Рекомендации ASA при риске трудных дыхательных путей. 1. Сообщить пациенту о потенциальном риске и возможности выполнения
- 36. Преоксигенация Стандартная методика – дыхание через маску 100% кислородом в течение 3-5 минут. Или 4 форсированных
- 37. Прогнозируемая ТИ
- 39. Алгоритм Позвать на помощь Не допускать гипоксии (масочная вентиляция 100% кислородом) Прекратить дальнейшее введение миорелаксантов Обеспечить
- 43. Скачать презентацию





















 Грипп и другие ОРВИ
Грипп и другие ОРВИ Клинические маски стресса в разном возрасте
Клинические маски стресса в разном возрасте Сердечно-легочная реанимация
Сердечно-легочная реанимация Цирроз печени
Цирроз печени Атеротромбоз. Основные причины смертности по всему миру
Атеротромбоз. Основные причины смертности по всему миру Структурные единицы больничных учреждений здравоохранения
Структурные единицы больничных учреждений здравоохранения Факторы риска при инфакте миокарда в развитии низкой физической активности найти информацию научных статей
Факторы риска при инфакте миокарда в развитии низкой физической активности найти информацию научных статей Дезинфекция
Дезинфекция Характеристика лекарственного растительного сырья, влияющего на сердечнососудистую и мочевыделительную систему
Характеристика лекарственного растительного сырья, влияющего на сердечнососудистую и мочевыделительную систему Нарушение белкового обмена
Нарушение белкового обмена Анатомия мочевыделительной системы. Занятие 11
Анатомия мочевыделительной системы. Занятие 11 Босану қызметінің аномалиясы
Босану қызметінің аномалиясы Травмы носа и носовые кровотечения
Травмы носа и носовые кровотечения Я то, что я ем
Я то, что я ем Частичное вторичное отсутствие зубов на нижней челюсти
Частичное вторичное отсутствие зубов на нижней челюсти Структура ФБУЗ Центр гигиены и эпидемиологии в городе Москве
Структура ФБУЗ Центр гигиены и эпидемиологии в городе Москве Основы нейрохирургии
Основы нейрохирургии Қан арнасының сыйымдылығы мен циркуляциядағы қан көлемінің сәйкес келмеуіне байланысты гемодинамиканың
Қан арнасының сыйымдылығы мен циркуляциядағы қан көлемінің сәйкес келмеуіне байланысты гемодинамиканың Жиры, виды, значение в питании, гигиенические нормы, источники
Жиры, виды, значение в питании, гигиенические нормы, источники Механизм возникновения двойного реципрокного щелчка при дисфункции ВНЧС
Механизм возникновения двойного реципрокного щелчка при дисфункции ВНЧС Обследование зубных рядов, зубов и периодонта в детском возрасте
Обследование зубных рядов, зубов и периодонта в детском возрасте Метаболизм липидов
Метаболизм липидов Хирургический сепсис. Понятие, виды, классификация. Этиология и патогенез, принципы комплексного лечения
Хирургический сепсис. Понятие, виды, классификация. Этиология и патогенез, принципы комплексного лечения Этиопатогенез метаболического синдрома
Этиопатогенез метаболического синдрома Интоксикация животных лекарственными средствами
Интоксикация животных лекарственными средствами Опасные взаимодействия антибактериальных препаратов
Опасные взаимодействия антибактериальных препаратов Медицинская реабилитация
Медицинская реабилитация Диагностика раннего рака желудка
Диагностика раннего рака желудка