Содержание
- 2. ДИФТЕРИЯ острое инфекционное заболевание, характеризующееся преимущественно фибринозным воспалением на месте входных ворот, общими синдромами интоксикации, приводящей
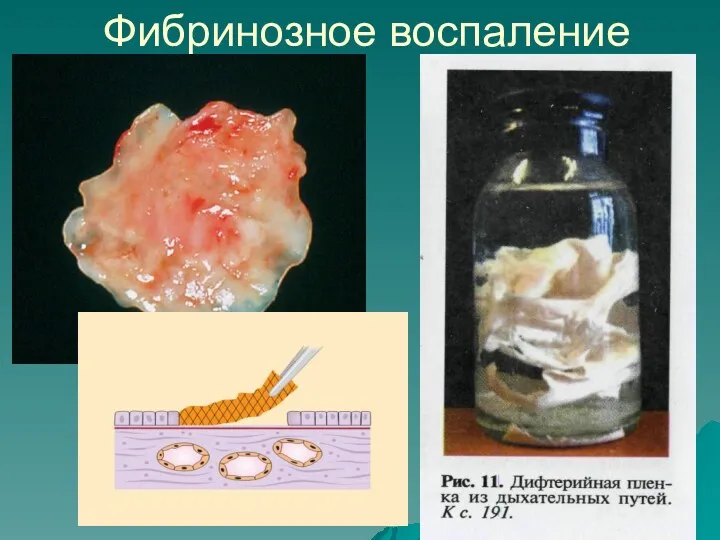
- 3. Фибринозное воспаление
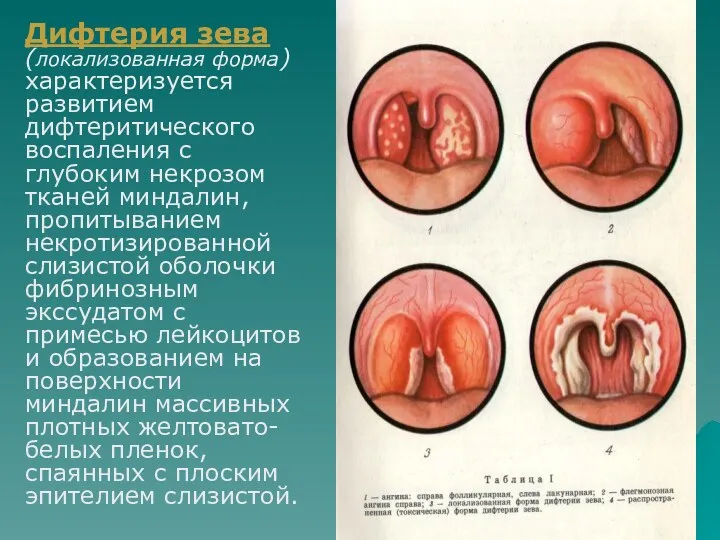
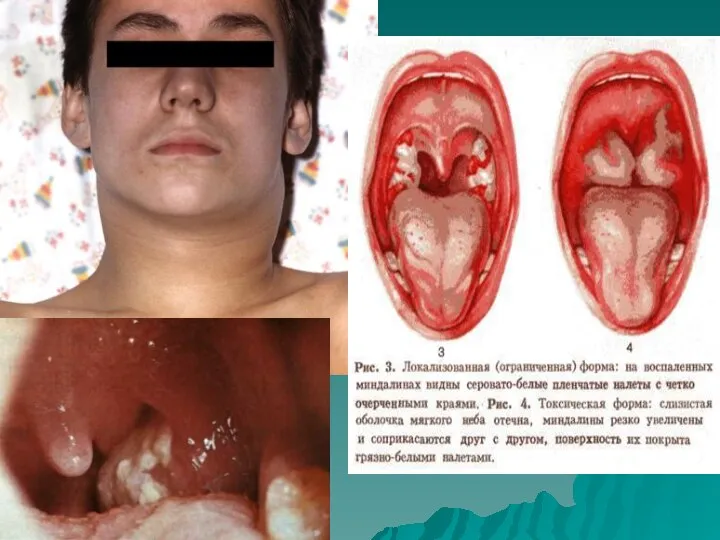
- 4. Дифтерия зева (локализованная форма) характеризуется развитием дифтеритического воспаления с глубоким некрозом тканей миндалин, пропитыванием некротизированной слизистой
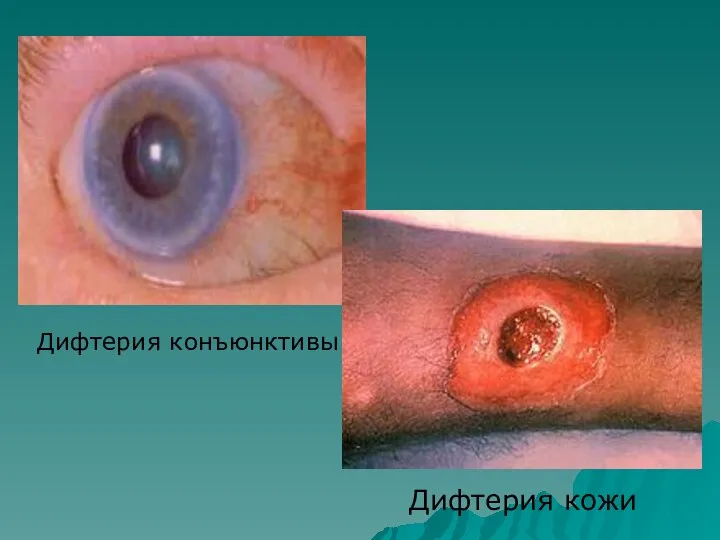
- 5. Дифтерия конъюнктивы Дифтерия кожи
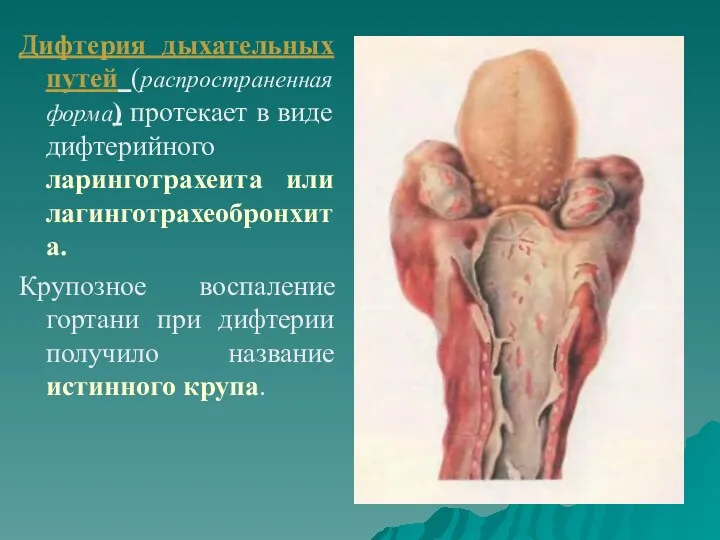
- 7. Дифтерия дыхательных путей (распространенная форма) протекает в виде дифтерийного ларинготрахеита или лагинготрахеобронхита. Крупозное воспаление гортани при
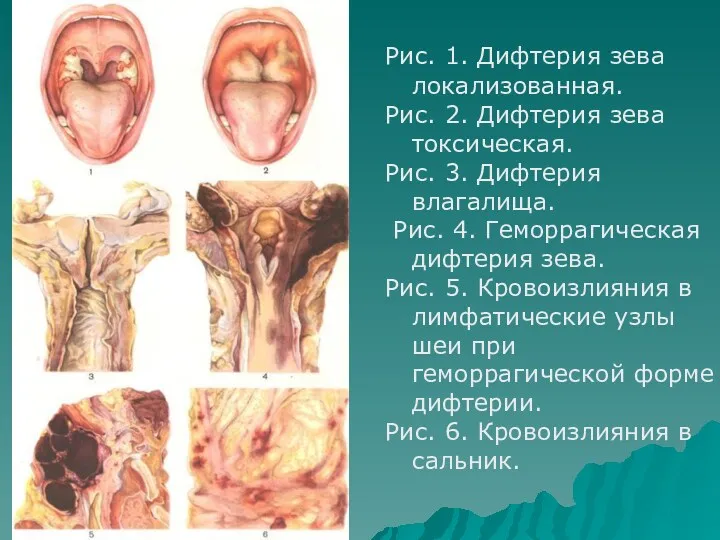
- 8. Рис. 1. Дифтерия зева локализованная. Рис. 2. Дифтерия зева токсическая. Рис. 3. Дифтерия влагалища. Рис. 4.
- 9. Общие изменения наиболее выражены в сердечно-сосудистой системе, периферической нервной системе, надпочечниках, почках, селезенке. В сердце развивается
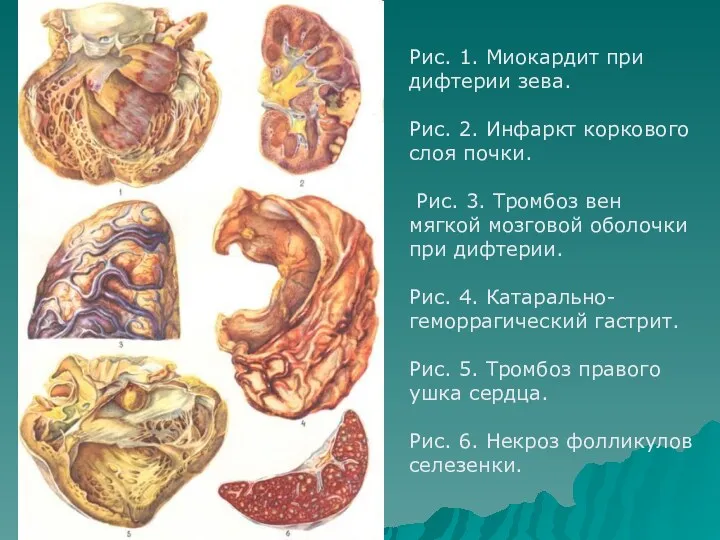
- 10. Рис. 1. Миокардит при дифтерии зева. Рис. 2. Инфаркт коркового слоя почки. Рис. 3. Тромбоз вен
- 11. СКАРЛАТИНА - одна из форм стрептококковой инфекции в виде острого инфекционного заболевания с поражением ротоглотки, с
- 12. Первый период начинается с местных изменений: в зеве и на миндалинах определяется резкое полнокровие, переходящее на
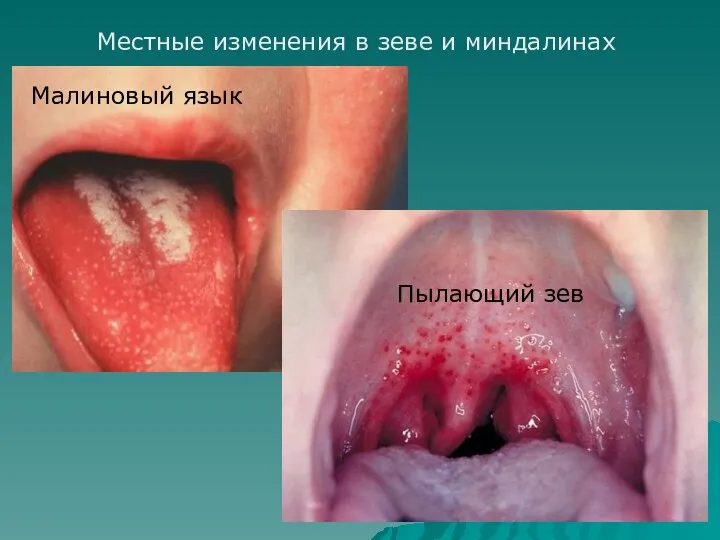
- 13. Малиновый язык Пылающий зев Местные изменения в зеве и миндалинах
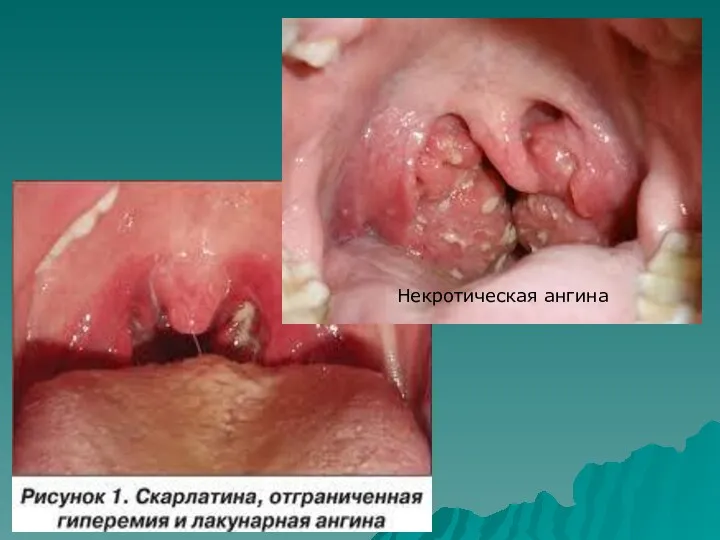
- 14. Некротическая ангина
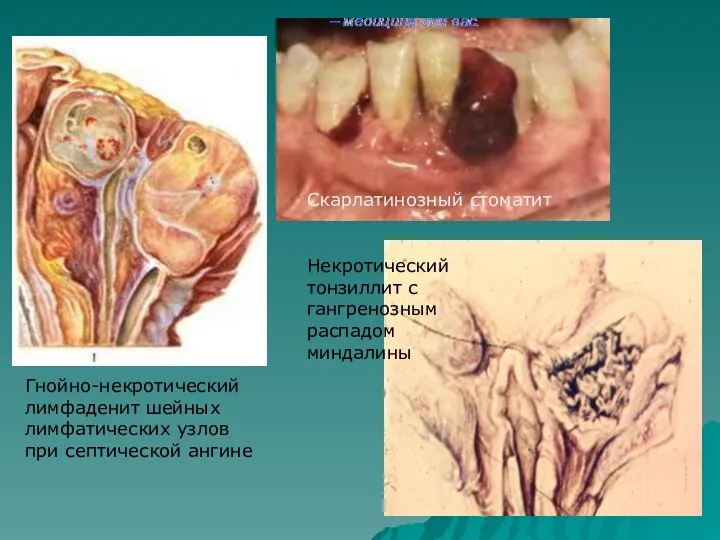
- 15. Гнойно-некротический лимфаденит шейных лимфатических узлов при септической ангине Скарлатинозный стоматит Некротический тонзиллит с гангренозным распадом миндалины
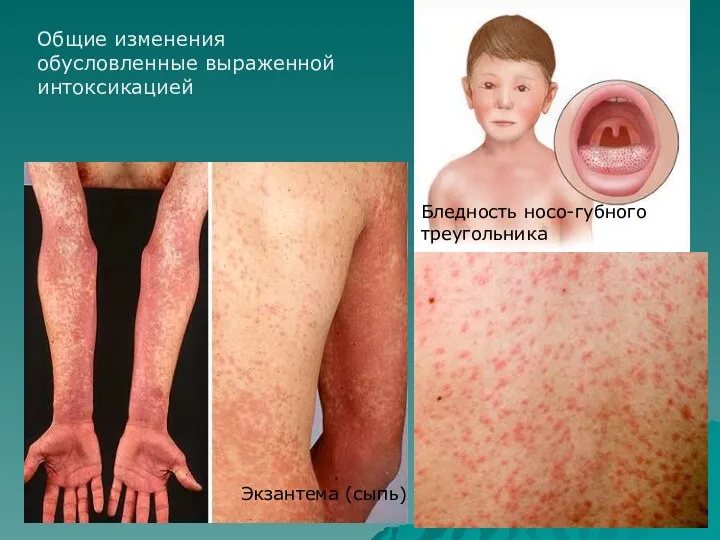
- 16. Общие изменения обусловленные выраженной интоксикацией Экзантема (сыпь) Бледность носо-губного треугольника
- 17. Второй период (аллергический) развивается на 3-5-й неделе заболевания, однако бывает не у всех больных. Второй период
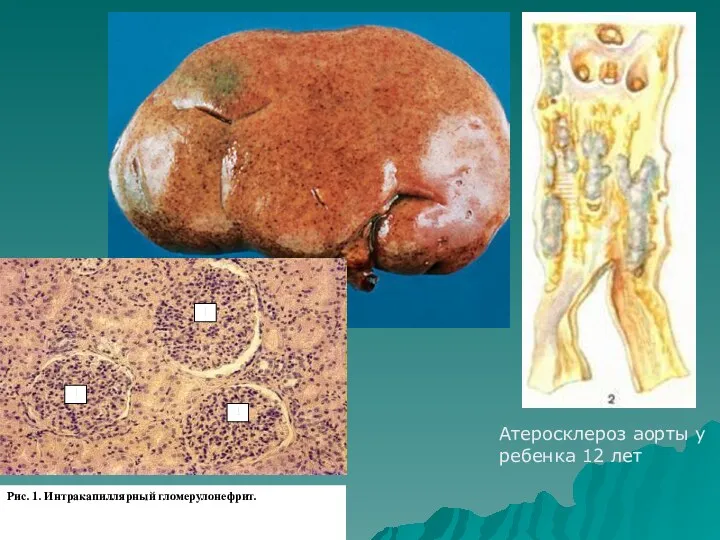
- 18. Атеросклероз аорты у ребенка 12 лет
- 19. КОКЛЮШ - острая антропонозная бактериальная инфекция, характеризующаяся циклическим течением и приступообразным спастическим кашлем. Возбудитель – грам-отрицательные
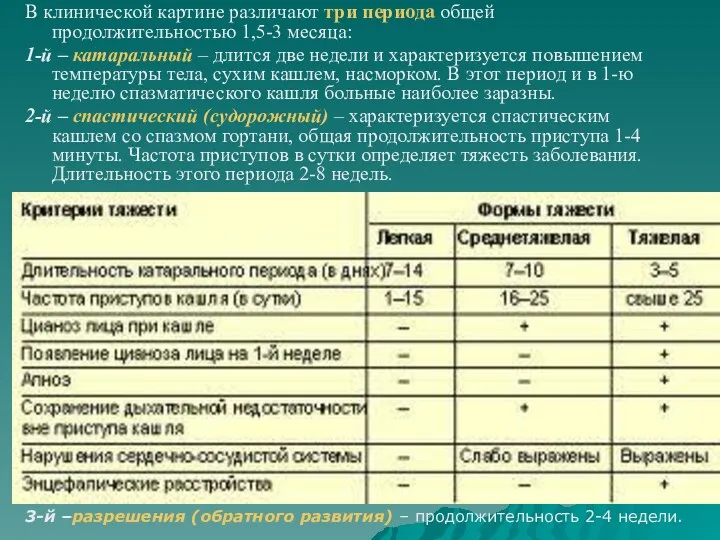
- 20. В клинической картине различают три периода общей продолжительностью 1,5-3 месяца: 1-й – катаральный – длится две
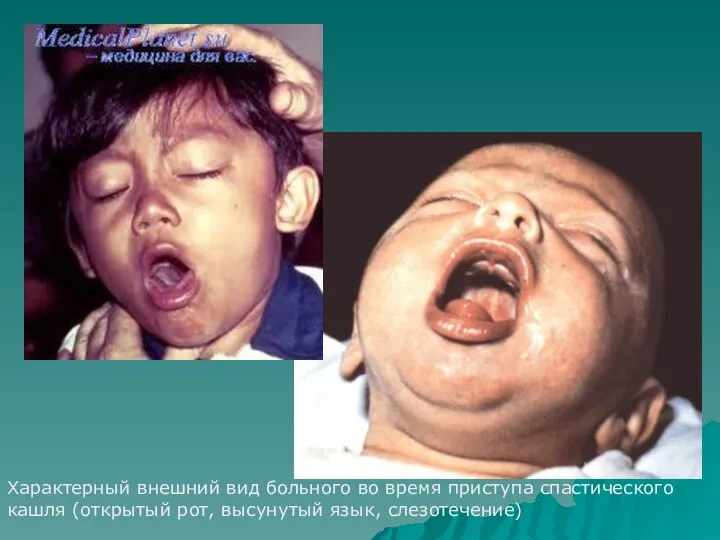
- 21. Характерный внешний вид больного во время приступа спастического кашля (открытый рот, высунутый язык, слезотечение)
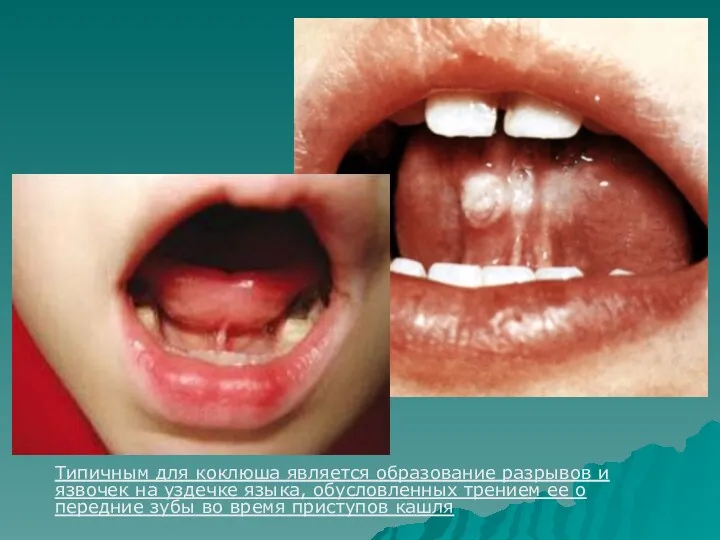
- 22. Типичным для коклюша является образование разрывов и язвочек на уздечке языка, обусловленных трением ее о передние
- 23. Макроскопически в случае смерти больного во время приступа лицо одутловатое, отмечаются акроцианоз, точечные геморрагии на конъюнктивах,
- 24. Геморрагии на конъюнктиве
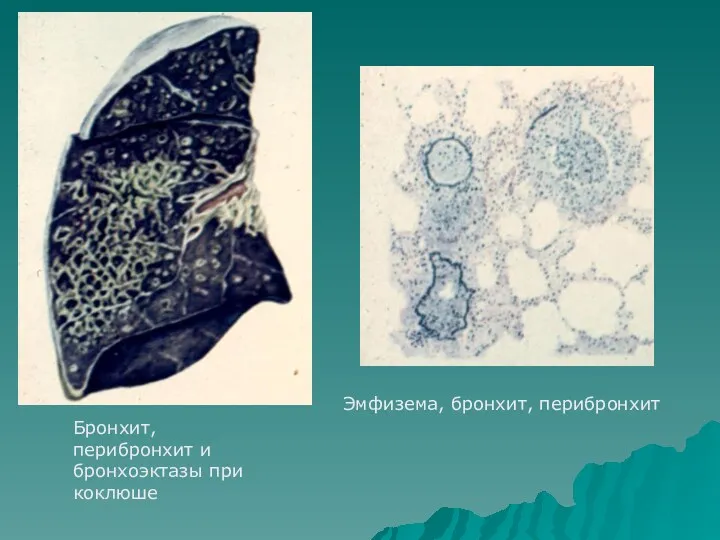
- 25. Бронхит, перибронхит и бронхоэктазы при коклюше Эмфизема, бронхит, перибронхит
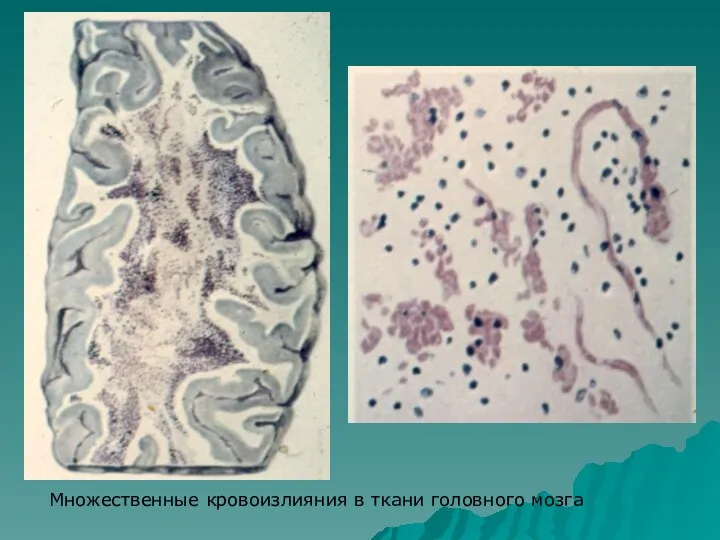
- 26. Множественные кровоизлияния в ткани головного мозга
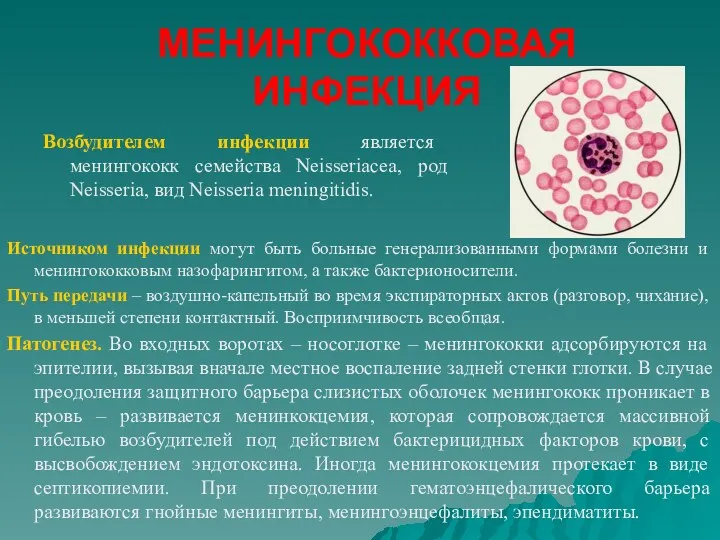
- 27. МЕНИНГОКОККОВАЯ ИНФЕКЦИЯ Возбудителем инфекции является менингококк семейства Neisseriaсеa, род Neisseria, вид Neisseria meningitidis. Источником инфекции могут
- 28. Острый назофарингит чаще протекает легко, как обычное катаральное воспаление любой другой этиологии, нередко с выраженной гиперплазией
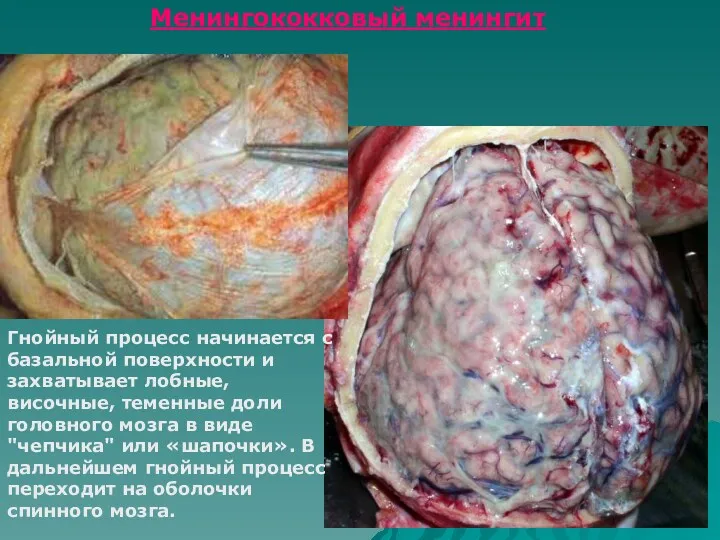
- 29. Менингококковый менингит Гнойный процесс начинается с базальной поверхности и захватывает лобные, височные, теменные доли головного мозга
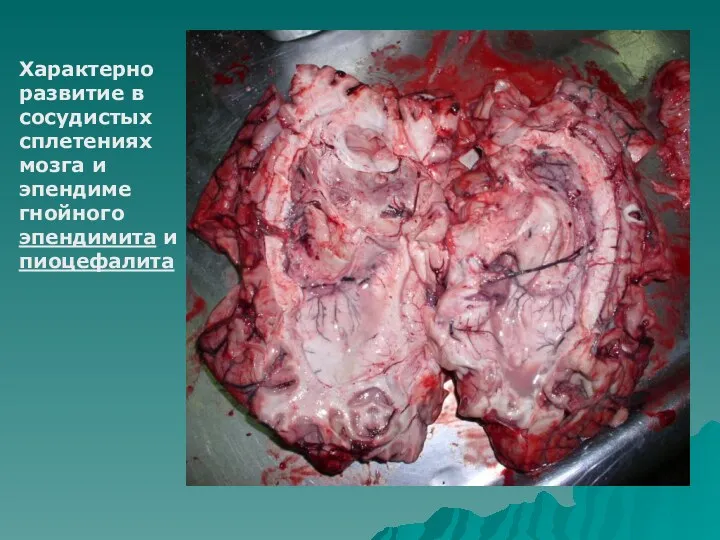
- 30. Характерно развитие в сосудистых сплетениях мозга и эпендиме гнойного эпендимита и пиоцефалита
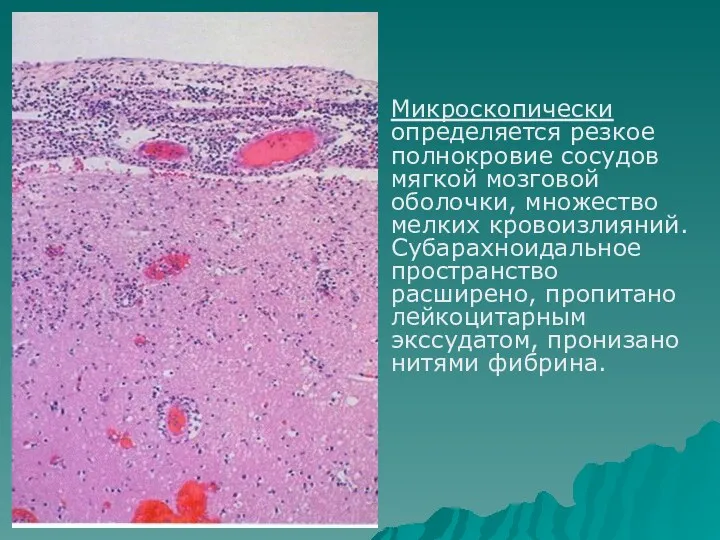
- 31. Микроскопически определяется резкое полнокровие сосудов мягкой мозговой оболочки, множество мелких кровоизлияний. Субарахноидальное пространство расширено, пропитано лейкоцитарным
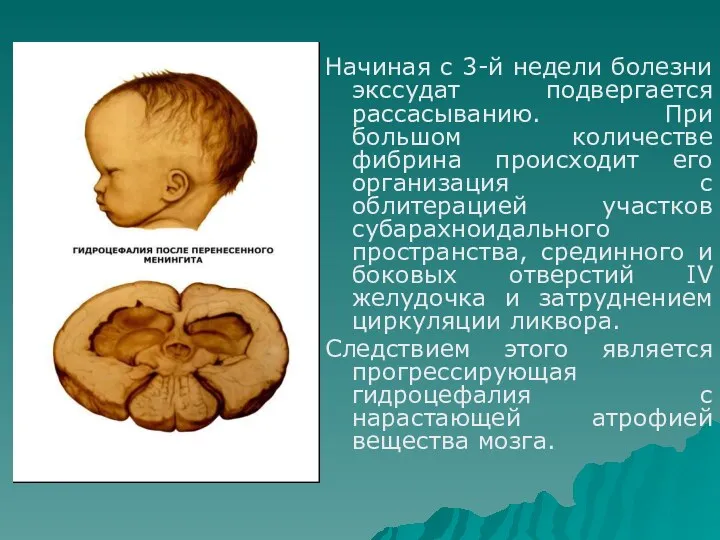
- 32. Начиная с 3-й недели болезни экссудат подвергается рассасыванию. При большом количестве фибрина происходит его организация с
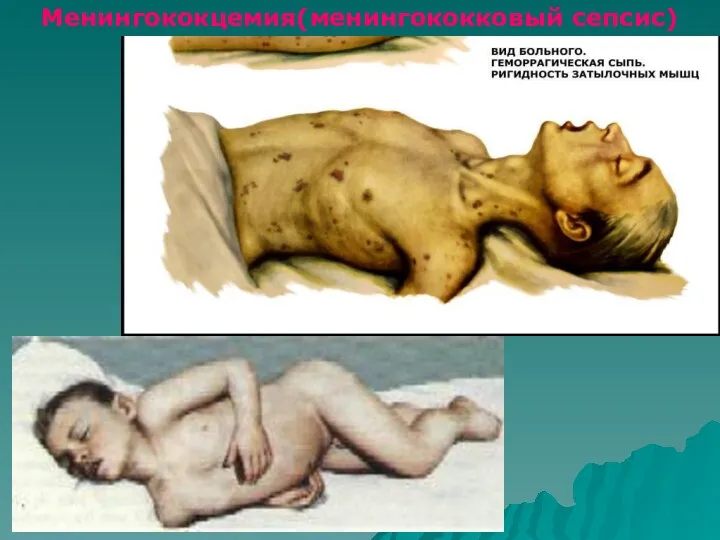
- 33. Менингококцемия(менингококковый сепсис)
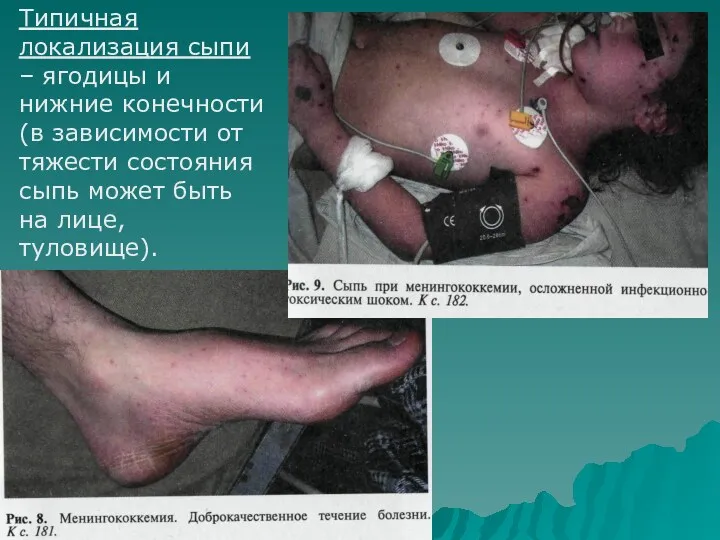
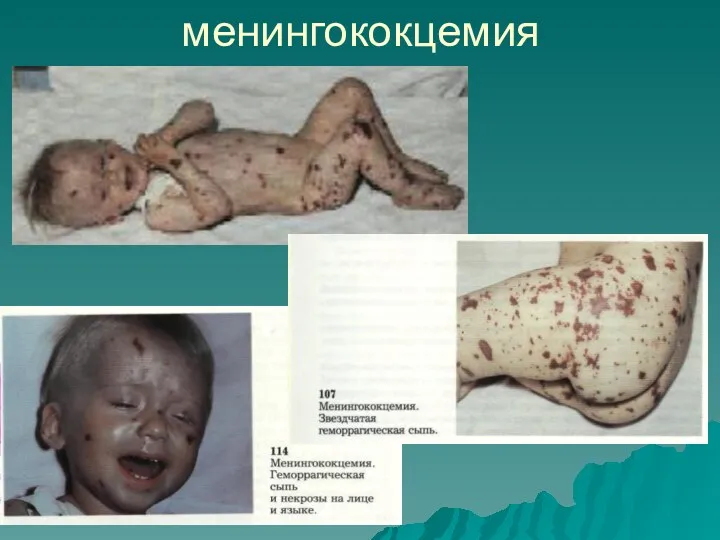
- 34. Типичная локализация сыпи – ягодицы и нижние конечности (в зависимости от тяжести состояния сыпь может быть
- 35. менингококцемия
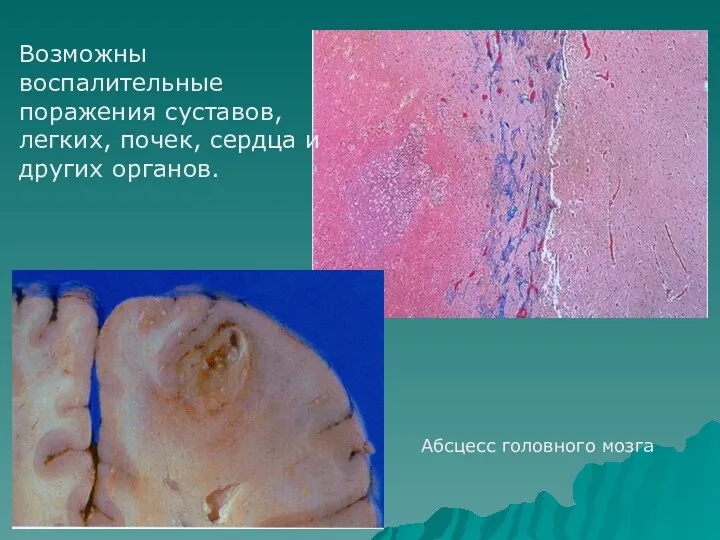
- 36. Возможны воспалительные поражения суставов, легких, почек, сердца и других органов. Абсцесс головного мозга
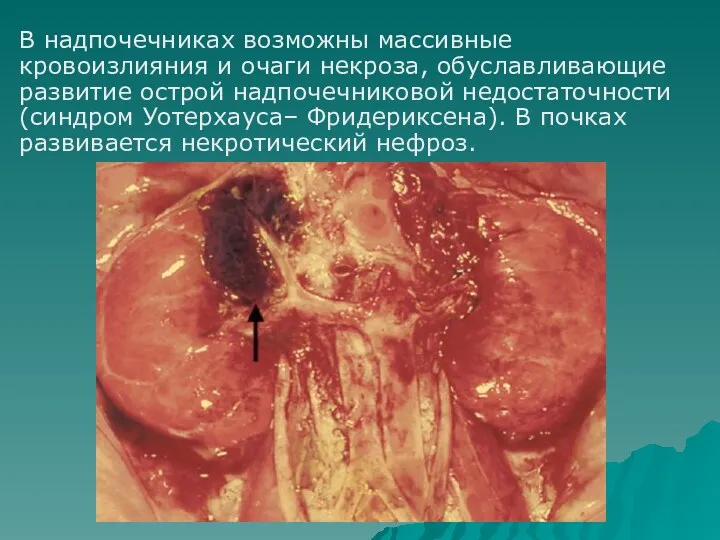
- 37. В надпочечниках возможны массивные кровоизлияния и очаги некроза, обуславливающие развитие острой надпочечниковой недостаточности (синдром Уотерхауса– Фридериксена).
- 38. Осложнения: инфекционно-токсический шок, острая почечная и надпочечная недостаточность, паренхиматозно-субарахноидальные кровоизлияния, отек мозга с дислокационным синдромом, парезы
- 39. ЧУМА - острое природно-очаговое, трансмиссивное, антропозоонозное заболевание, характеризующееся лихорадкой, тяжелой интоксикацией, серозно-геморрагическим воспалением лимфатических узлов, поражением
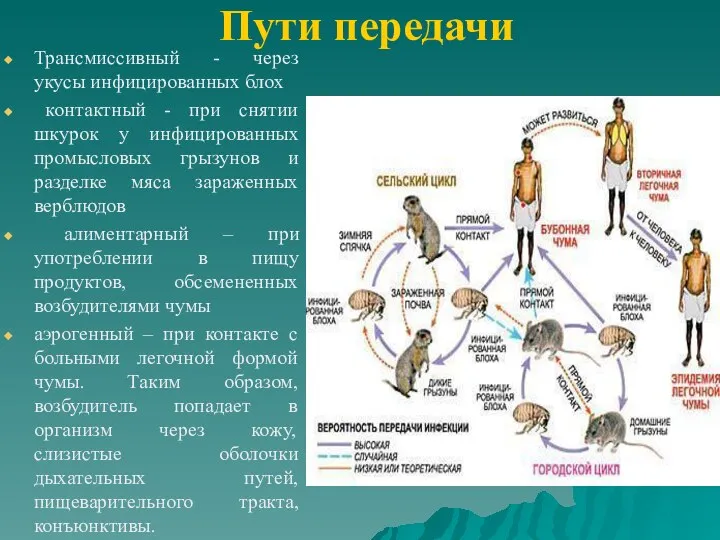
- 40. Пути передачи Трансмиссивный - через укусы инфицированных блох контактный - при снятии шкурок у инфицированных промысловых
- 41. ЧУМА кожная форма (на месте укуса может возникнуть папула или пустула, наполненная геморрагическим содержимым) бубонная форма
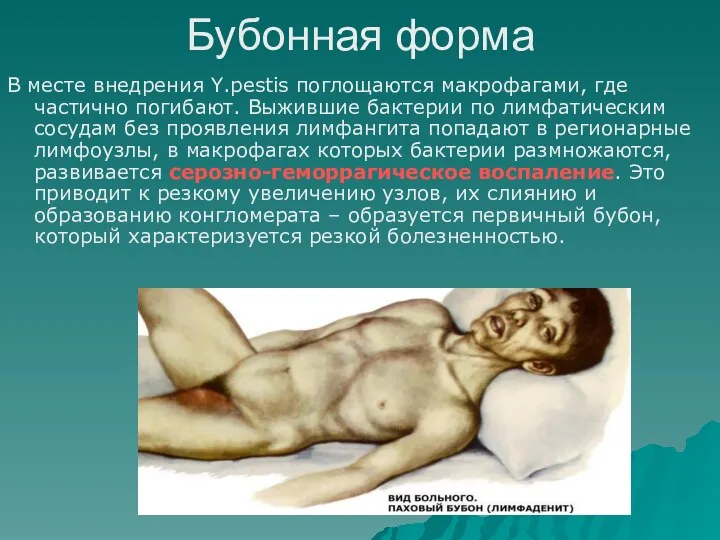
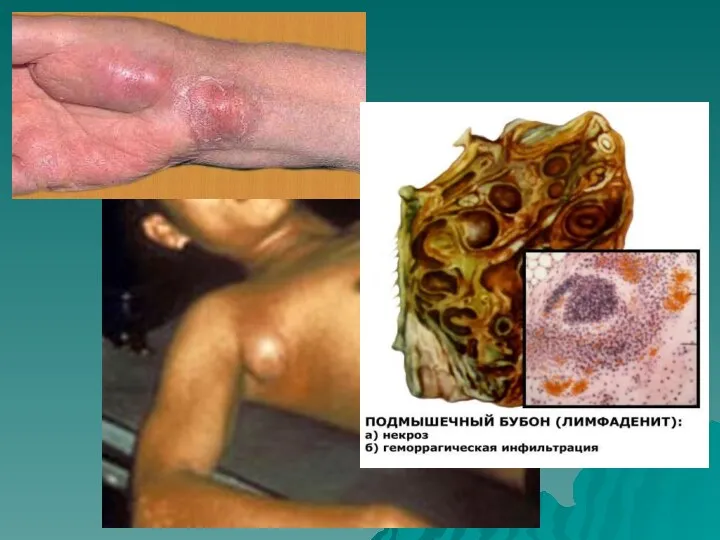
- 42. Бубонная форма В месте внедрения Y.pestis поглощаются макрофагами, где частично погибают. Выжившие бактерии по лимфатическим сосудам
- 44. Гнилостная микрофлора вызывает нагноение бубона.
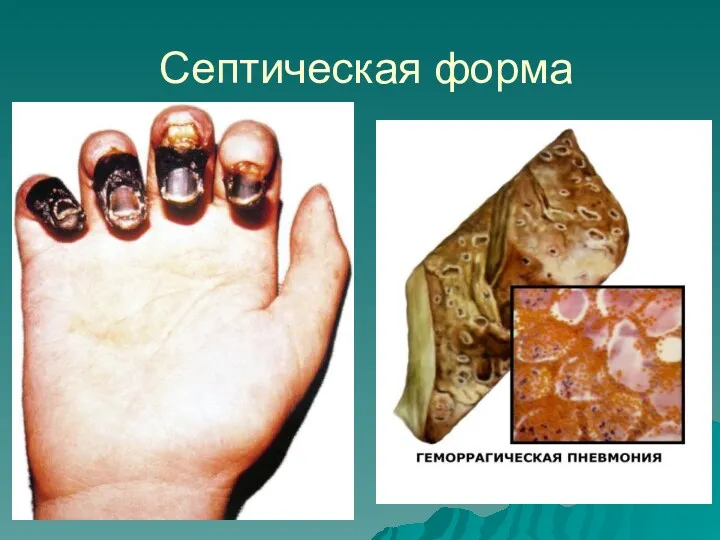
- 45. Септическая форма
- 46. Осложнения при чуме обычно смертельны. При бубонной, кожно-бубонной и первично-септической формах чумы больные умирают от септицемии
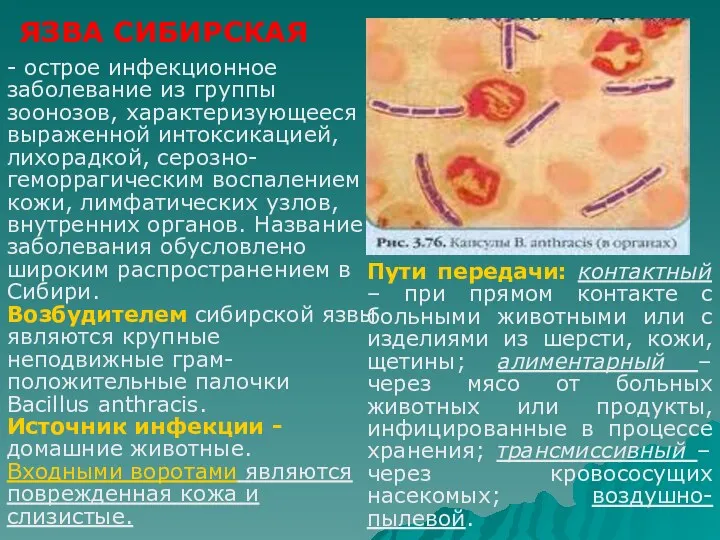
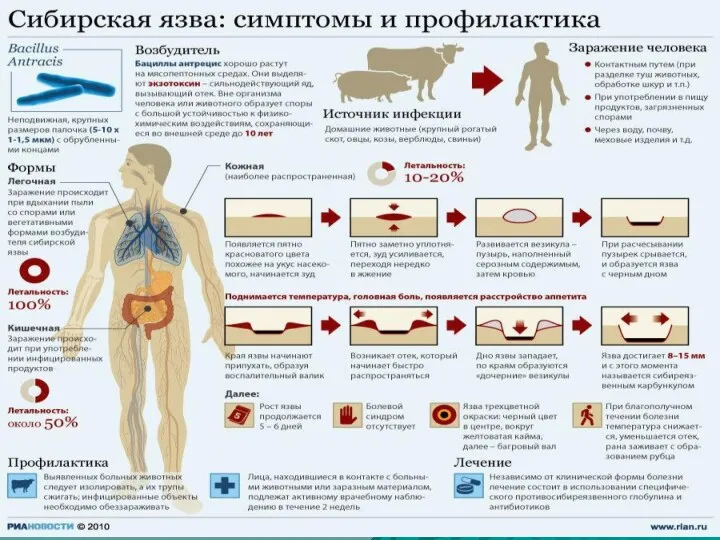
- 47. - острое инфекционное заболевание из группы зоонозов, характеризующееся выраженной интоксикацией, лихорадкой, серозно-геморрагическим воспалением кожи, лимфатических узлов,
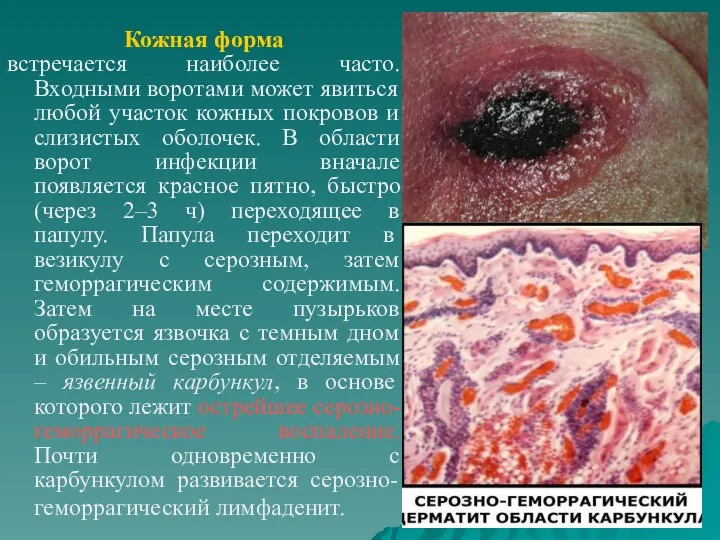
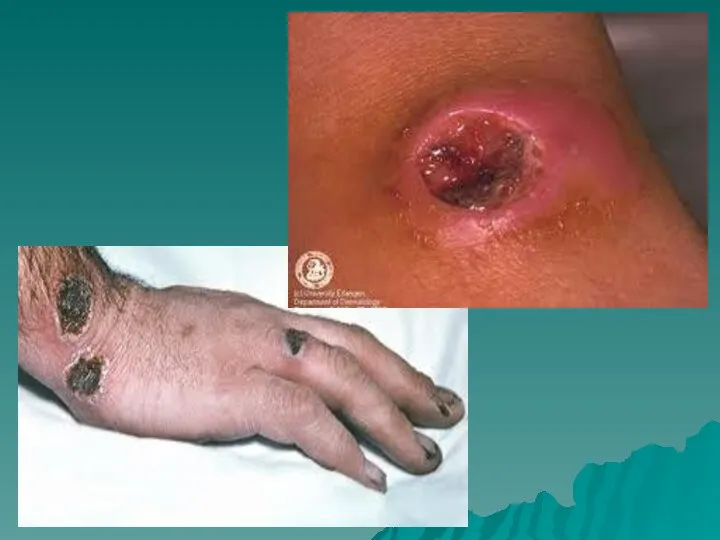
- 49. Кожная форма встречается наиболее часто. Входными воротами может явиться любой участок кожных покровов и слизистых оболочек.
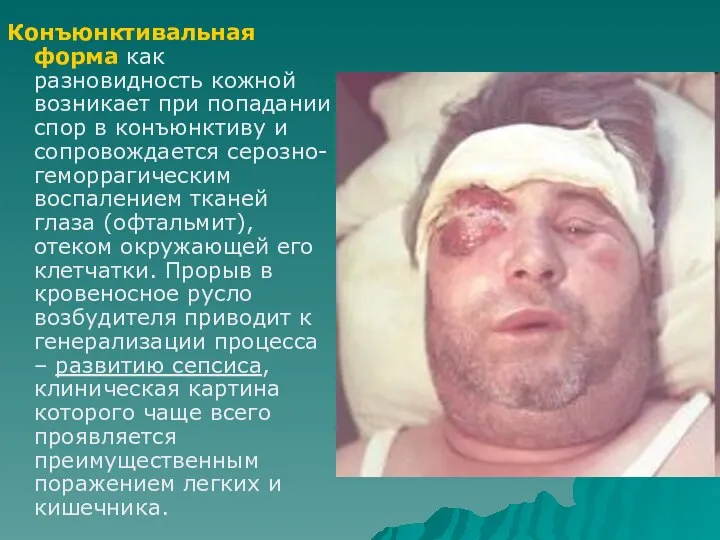
- 51. Конъюнктивальная форма как разновидность кожной возникает при попадании спор в конъюнктиву и сопровождается серозно-геморрагическим воспалением тканей
- 52. Легочная форма развивается при попадании возбудителя или его спор через верхние дыхательные пути и протекает крайне
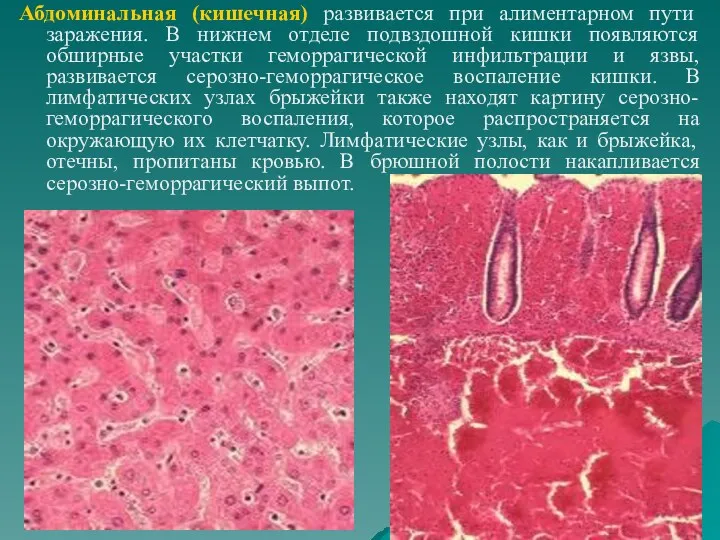
- 53. Абдоминальная (кишечная) развивается при алиментарном пути заражения. В нижнем отделе подвздошной кишки появляются обширные участки геморрагической
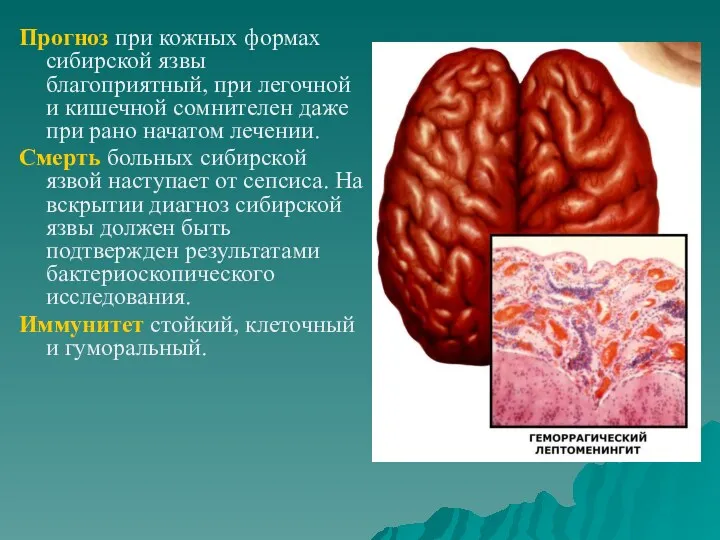
- 54. Прогноз при кожных формах сибирской язвы благоприятный, при легочной и кишечной сомнителен даже при рано начатом
- 55. БРУЦЕЛЛЕЗ Возбудителем бруцеллеза являются грам-отрицательные микроорганизмы группы Brucella. Источник инфекции: домашние животные (козы, овцы, коровы, свиньи),
- 56. Различают три стадии течения бруцеллеза: острую, подострую и хроническую. Острая стадия характеризуется острым началом и септическим
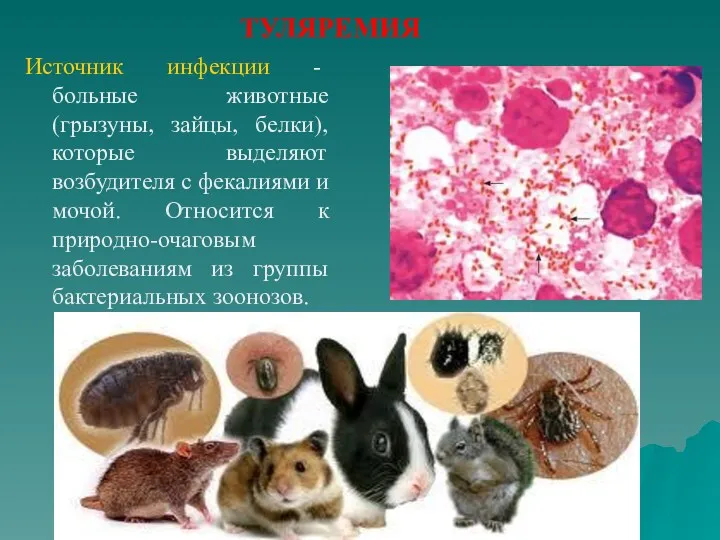
- 58. ТУЛЯРЕМИЯ Источник инфекции - больные животные (грызуны, зайцы, белки), которые выделяют возбудителя с фекалиями и мочой.
- 59. контактный, воздушно-капельный, водный пищевой через кровососущих насекомых (клещи). Пути передачи
- 60. ТУЛЯРЕМИЯ Патогенез. В области входных ворот возникают, хотя и непостоянно, воспалительные изменения в виде пустулы, изъязвления
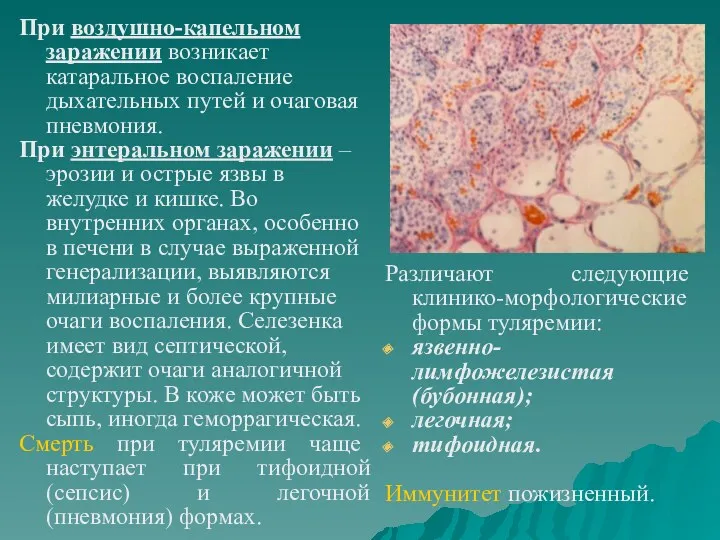
- 62. При воздушно-капельном заражении возникает катаральное воспаление дыхательных путей и очаговая пневмония. При энтеральном заражении – эрозии
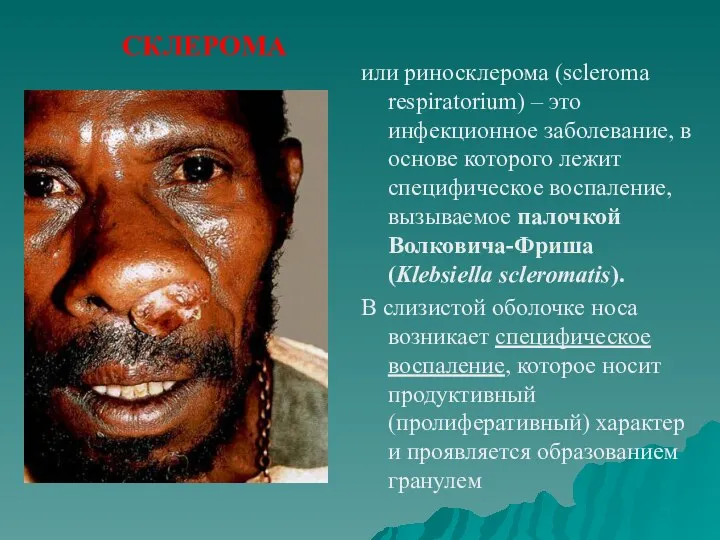
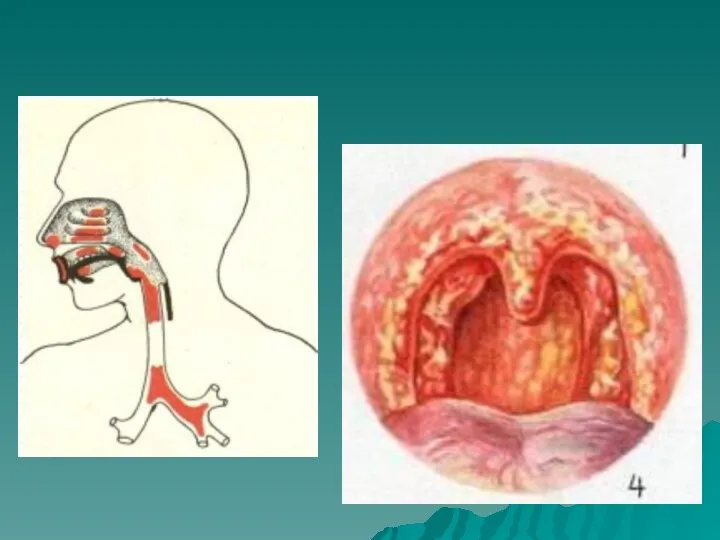
- 63. СКЛЕРОМА или риносклерома (scleroma respiratorium) – это инфекционное заболевание, в основе которого лежит специфическое воспаление, вызываемое
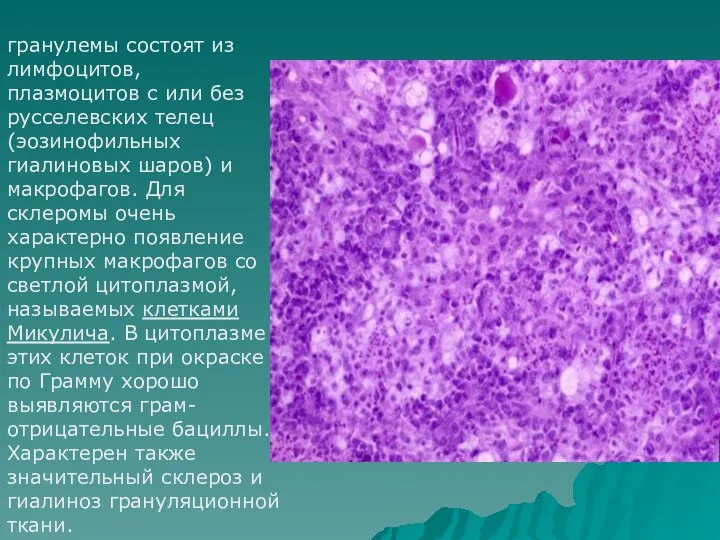
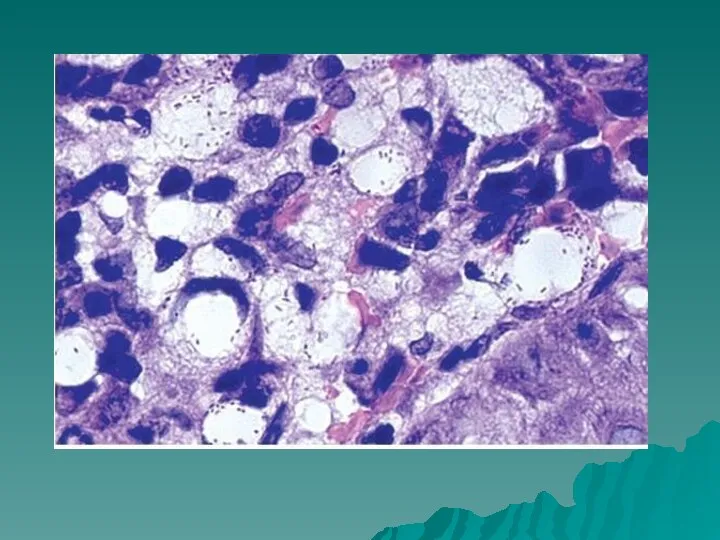
- 64. гранулемы состоят из лимфоцитов, плазмоцитов с или без русселевских телец (эозинофильных гиалиновых шаров) и макрофагов. Для
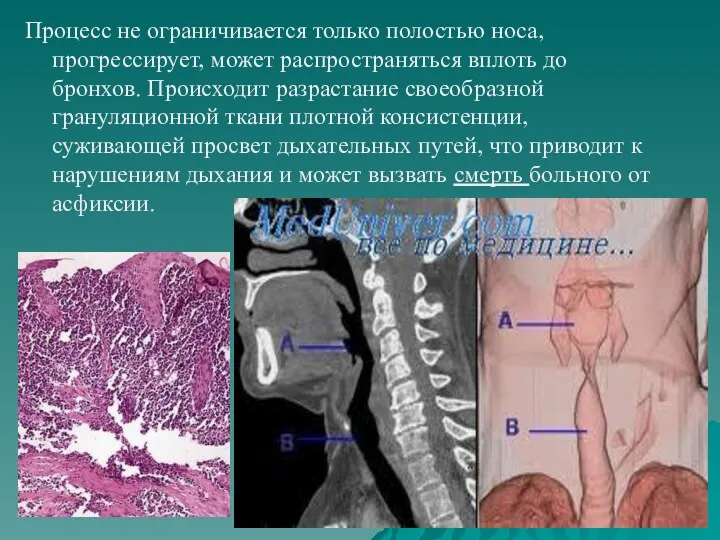
- 66. Процесс не ограничивается только полостью носа, прогрессирует, может распространяться вплоть до бронхов. Происходит разрастание своеобразной грануляционной
- 68. САП инфекционное зоонозное заболевание, вызываемое палочкой сапа, отличается разнообразием проявлений в зависимости от стадии болезни и
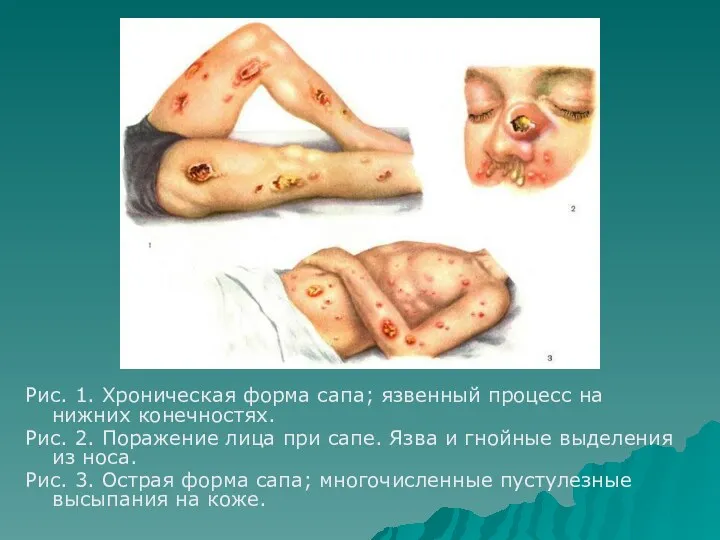
- 69. Рис. 1. Хроническая форма сапа; язвенный процесс на нижних конечностях. Рис. 2. Поражение лица при сапе.
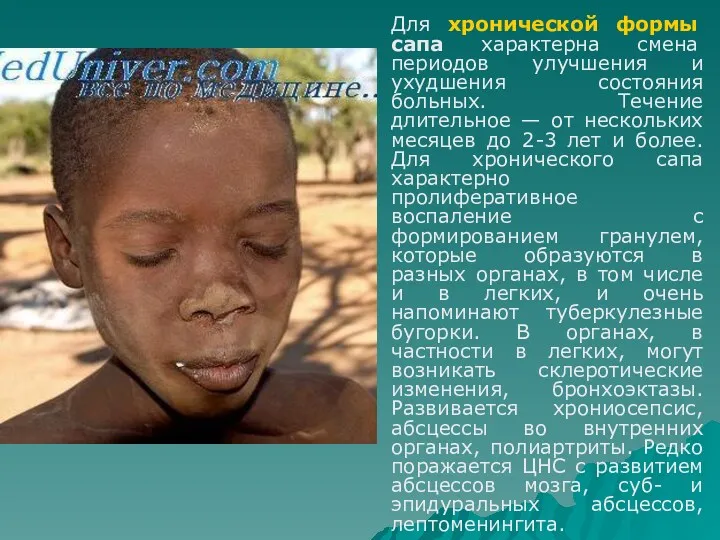
- 70. Для хронической формы сапа характерна смена периодов улучшения и ухудшения состояния больных. Течение длительное — от
- 71. Смертельный исход при острой форме заболевания наблюдается во всех случаях от сепсиса, при хронической форме летальность
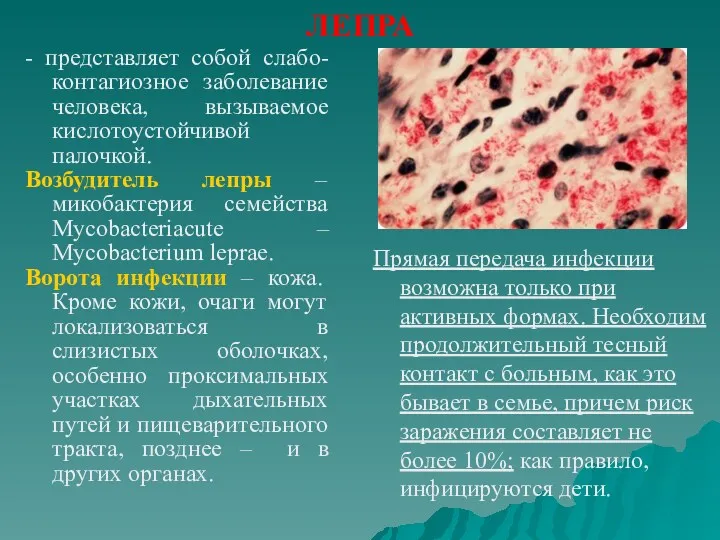
- 72. ЛЕПРА - представляет собой слабо-контагиозное заболевание человека, вызываемое кислотоустойчивой палочкой. Возбудитель лепры –микобактерия семейства Mycobacteriacute –
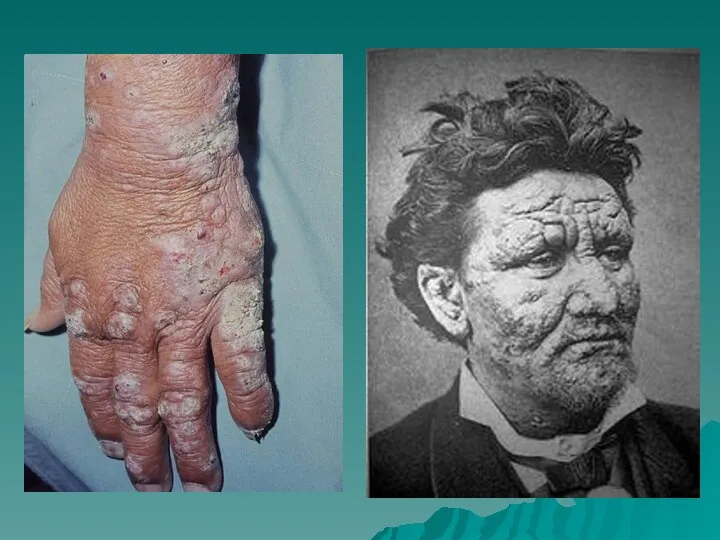
- 73. При лепроматозной (узловой) проказе, как только бациллы попадают в организм, возникает бактериемия. Микобактерии локализуются преимущественно вокруг
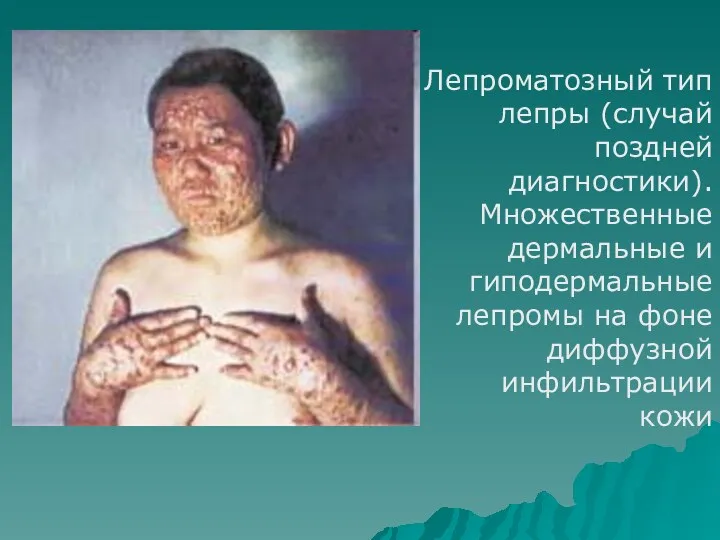
- 74. Лепроматозный тип лепры (случай поздней диагностики). Множественные дермальные и гиподермальные лепромы на фоне диффузной инфильтрации кожи
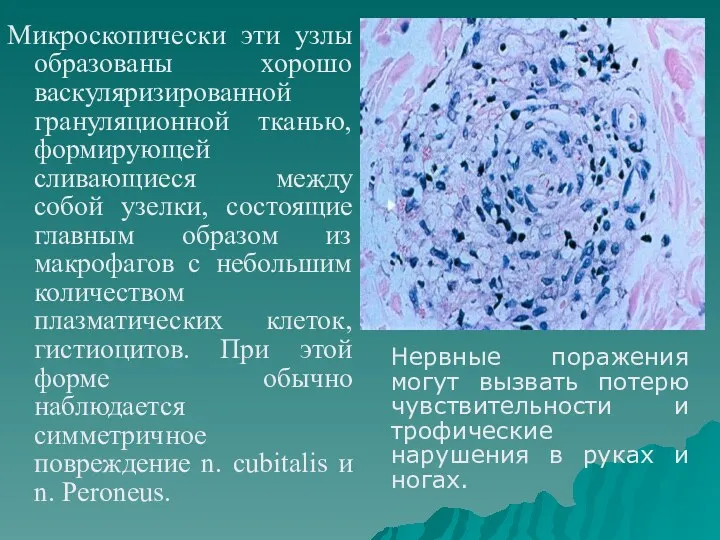
- 76. Микроскопически эти узлы образованы хорошо васкуляризированной грануляционной тканью, формирующей сливающиеся между собой узелки, состоящие главным образом
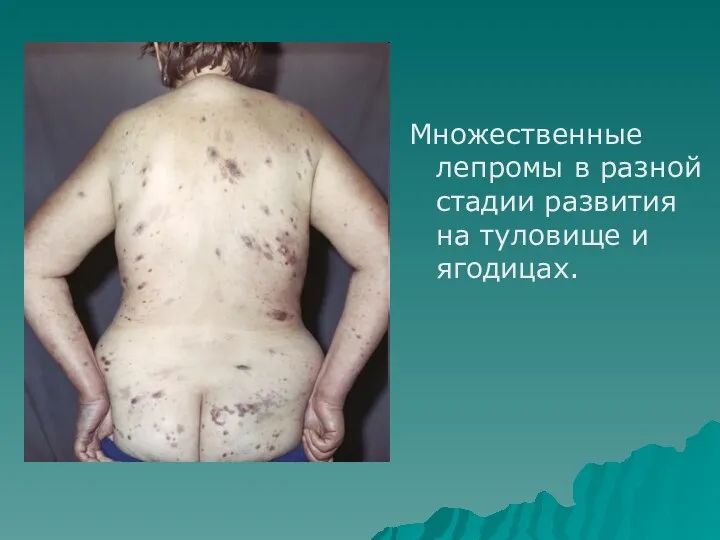
- 77. Множественные лепромы в разной стадии развития на туловище и ягодицах.
- 78. Туберкулоидная форма лепры начинается с кожных повреждений, которые неотличимы от подобных изменений при лепроматозной лепре. При
- 79. Туберкулоидный тип лепры. Крупные сливающиеся бляшки с мелкопаппулезными, четко очерченными краями.
- 81. Скачать презентацию























 Гипопитуитаризм – группа синдромов эндокринной недостаточности
Гипопитуитаризм – группа синдромов эндокринной недостаточности Анатомия коронарных артерий
Анатомия коронарных артерий Лекарственные средства
Лекарственные средства Жартылай пластиналы протезбен ортопедиялық емдеу. 4-ші клиникалық кезеңі
Жартылай пластиналы протезбен ортопедиялық емдеу. 4-ші клиникалық кезеңі Опыт применения препарата Хинофуцин у женщин с цервикальной интраэпителиальной неоплазией в ассоциации с бактериальным вагинозом
Опыт применения препарата Хинофуцин у женщин с цервикальной интраэпителиальной неоплазией в ассоциации с бактериальным вагинозом Заболевания кишечника. Современные методы лечения
Заболевания кишечника. Современные методы лечения Эпилепсия: основные направления терапии
Эпилепсия: основные направления терапии Функциональная анатомия органов мужской половой системы
Функциональная анатомия органов мужской половой системы Кинетические дисфункции костей черепа
Кинетические дисфункции костей черепа Медико-социальные аспекты совершенствования профилактики сахарного диабета среди сельских жителей Южно-Казахстанской области
Медико-социальные аспекты совершенствования профилактики сахарного диабета среди сельских жителей Южно-Казахстанской области Жоғарғы интенсивті лазерлік сәулелердің биологиялық ұлпаларға әсерінің механизмі
Жоғарғы интенсивті лазерлік сәулелердің биологиялық ұлпаларға әсерінің механизмі Титановые магнитные браслеты “Тяньши”
Титановые магнитные браслеты “Тяньши” Стресс: понятия, симптомы и способы защиты. Депрессия: ее виды и проявления. Суицид
Стресс: понятия, симптомы и способы защиты. Депрессия: ее виды и проявления. Суицид Дифференциальная диагностика бронхиальной астмы (ХОБЛ, и обструктивными синдромами) на этапе ПМСП
Дифференциальная диагностика бронхиальной астмы (ХОБЛ, и обструктивными синдромами) на этапе ПМСП Хронический бронхит. ХОБЛ: диагностика и выбор оптимальной терапии
Хронический бронхит. ХОБЛ: диагностика и выбор оптимальной терапии Бронхиальная астма
Бронхиальная астма Пневмония у детей. Этиология. Принципы лечения
Пневмония у детей. Этиология. Принципы лечения Нарушения кислотно-основного состояния. Методы коррекции
Нарушения кислотно-основного состояния. Методы коррекции Отдел функциональной диагностики
Отдел функциональной диагностики Анатомия и физиология мочевыделительной системы человека
Анатомия и физиология мочевыделительной системы человека Введение в медицинскую микологию. Кандидозы
Введение в медицинскую микологию. Кандидозы Актуальные проблемы антимикробной терапии. Микробиологические аспекты
Актуальные проблемы антимикробной терапии. Микробиологические аспекты Доброкачественные органоспецифические опухоли челюстей, лица, шеи
Доброкачественные органоспецифические опухоли челюстей, лица, шеи Жедел коронарлы синдром
Жедел коронарлы синдром 1 декабря - Всемирный день борьбы со СПИДом
1 декабря - Всемирный день борьбы со СПИДом Последствия нейротравмы
Последствия нейротравмы Тромботические микроангиопатии. Большая проблема или интересная задача
Тромботические микроангиопатии. Большая проблема или интересная задача Переломи і опіки
Переломи і опіки