Содержание
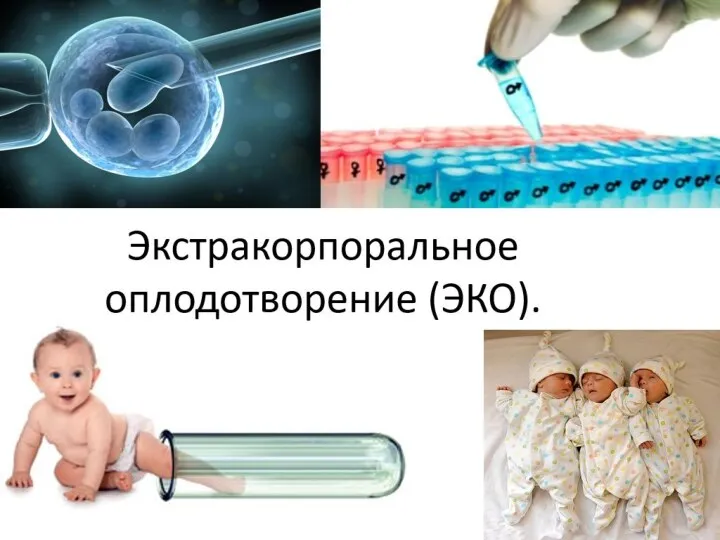
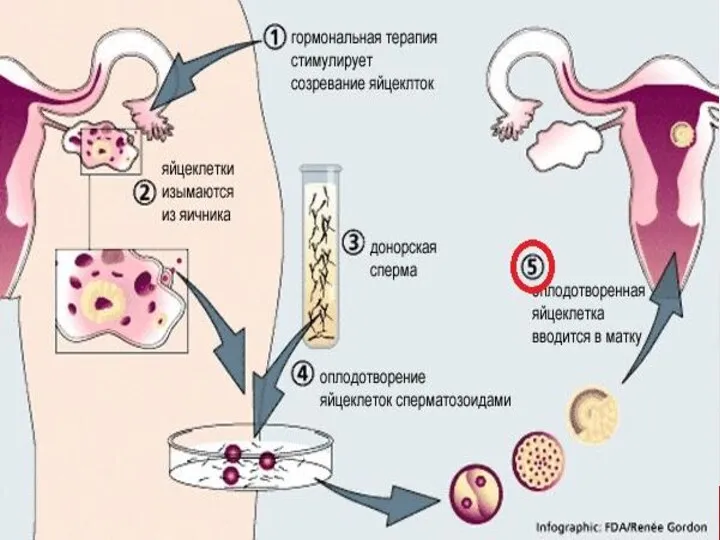
- 6. Что такое ЭКО? Экстракорпоральное оплодотворение (от лат. extra — снаружи, вне и лат. corpus — тело,
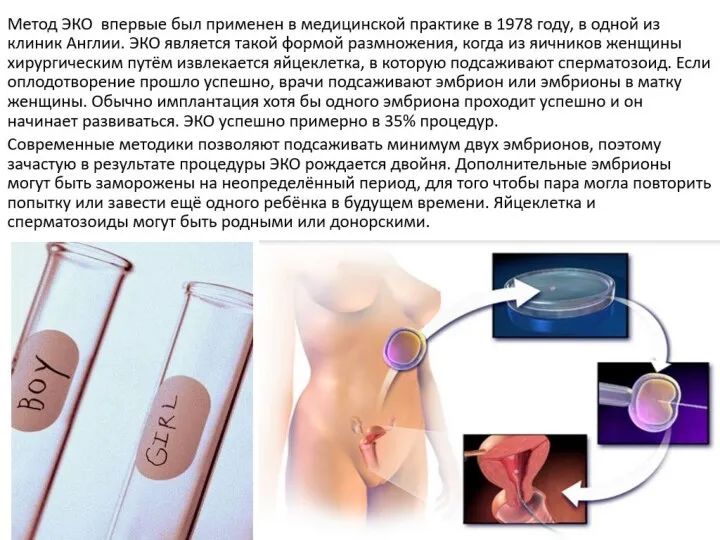
- 10. Впервые успешно эта медицинская технология была применена в Великобритании в 1977 году, в результате чего в
- 15. Перечень основных диагностических мероприятий: Для женщины: · определение группы крови и резус-фактора; · клинический анализ крови,
- 16. Для мужчины: · анализ крови на сифилис, ВИЧ, гепатиты В и С; · спермограмма, морфологическое исследование
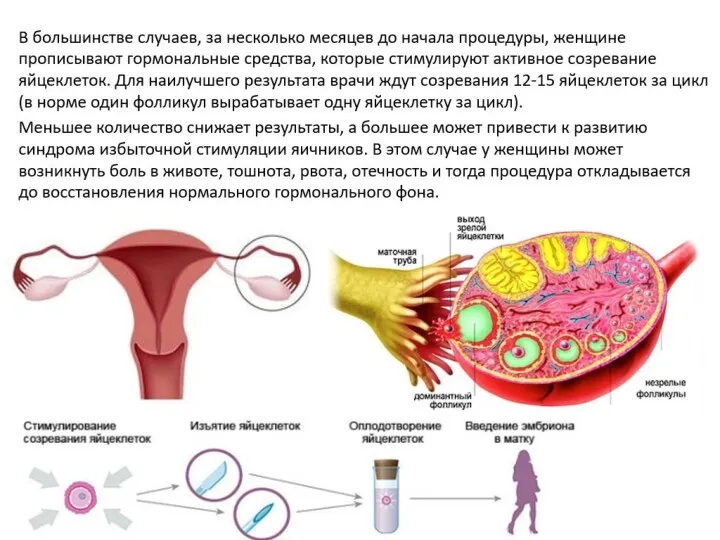
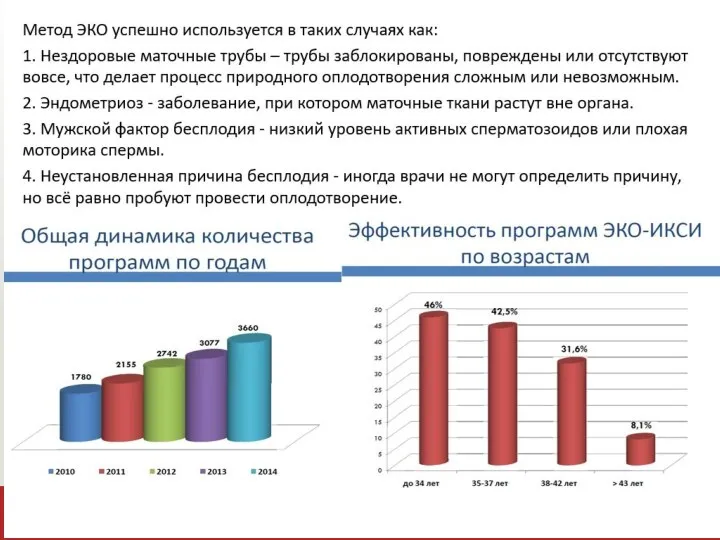
- 18. Схемы стимуляции суперовуляции Клостилбегит - 50 миллиграмм /сут в течение 5 дней, во время которых реакцию
- 19. Хумегон (прегнил) — вводят по 2 ампулы, начиная с 3-го дня цикла, с определением эстрадиола крови,
- 20. Сочетанные методы Пергонал по 75-150 ЕД со 2-го дня цикла ежедневно до достижения доминантным фолликулом указанных
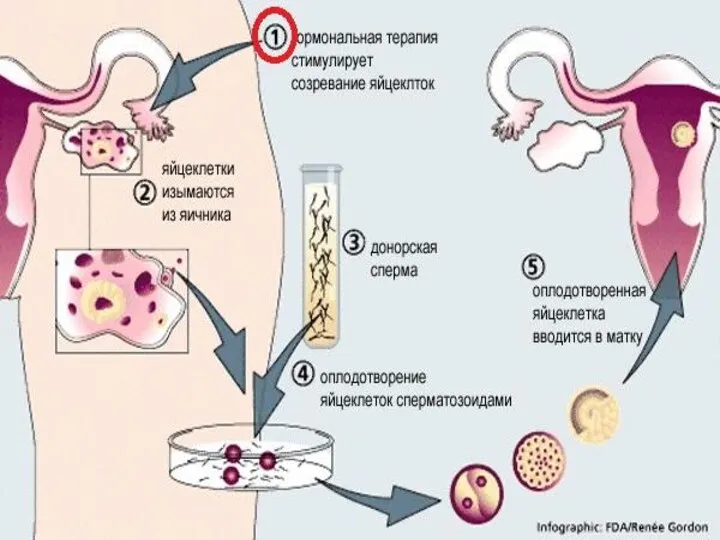
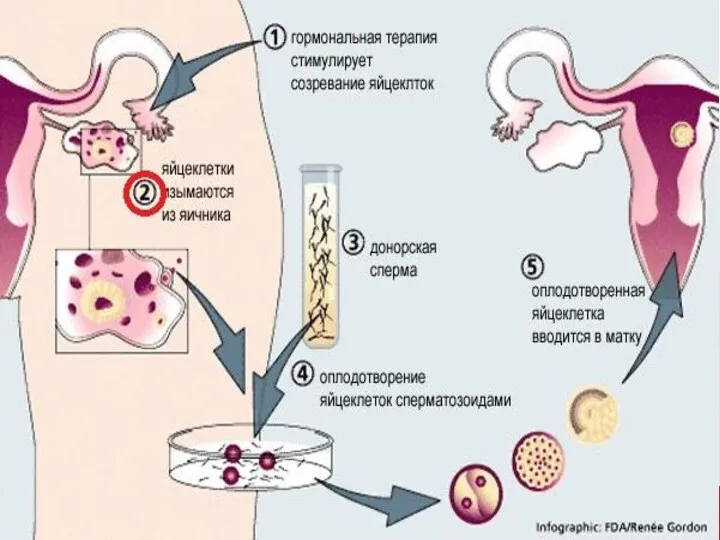
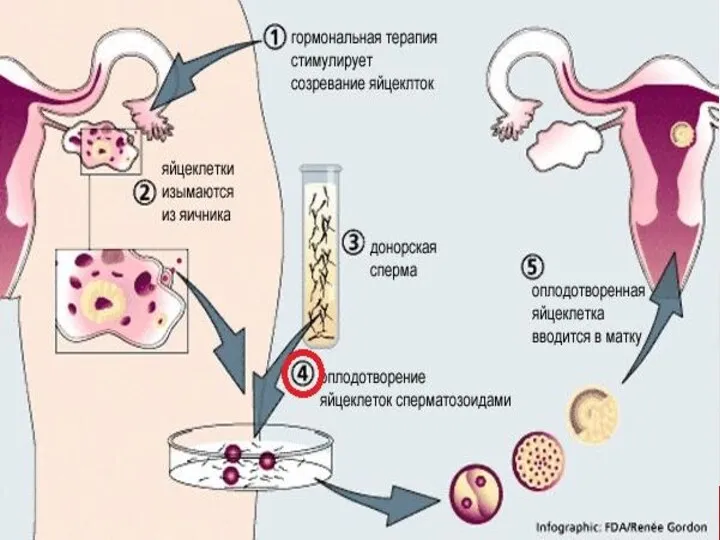
- 25. Этапы проведения ЭКО: пункция фолликулов после стимуляции суперовуляции для получения ооцитов; · оценка ооцит-кумулюсного комплекса; ·
- 26. Пункция фолликулов Врачебная часть: проводят под общей анестезией, иглу проводят трансвагинально, ход иглы контролируют аппаратом УЗИ.
- 27. Оценка ооцит-кумулюсного комплекса: Эмбриологическая часть: полученную жидкость исследуют с помощью микроскопа для обнаружения яйцеклеток. Визуально производится
- 28. Подготовка сперматозоидов для процедуры ЭКО оценка качества спермы в эякуляте, используя камеру Маклера. Оценивается подвижность сперматозоидов,
- 29. Инсеминация яйцеклеток обработанной спермой день оплодотворения считается нулевым днем. Оплодотворение проводится обработанной спермой через 2-6 часа
- 30. Противопоказания и побочные эффекты Соматические и психические заболевания, являю- щиеся противопоказаниями для вынашивания бере- менности и
- 31. Методика ИКСИ ИКСИ (от англ. ICSI - IntraCytoplasmic Sperm Injection, букв. «введение сперматозоида в цито- плазму»)
- 32. Этапы ИКСИ 1.Иммобилизация сперматазоида. 2.Засасывание сперматазоида в иглу. 3. Закрепление ооцита 4. Инъекция сперматозоида Внешний вид
- 34. Определение Преимплантационная генетическая диагностика (ПГД) – метод определения наиболее часто встречаемых генетических аномалий в эмбрио- нах
- 35. Показания и противопоказания Показания - многократные спонтанные прерыва- ния беременности (выкидыши). - повторные имплантационные потери (т.е.
- 36. Методика ПГД Получение эмбриона Биопсия одного бластомера Скрининг хромосомных аномалий Перенос здоровых эмбрионов в полость матки
- 37. Суррогатное материнство Суррога́тное матери́нство — вспомогательная репродуктивная технология, при применении которой в зачатии и рождении ребёнка
- 38. Суррогатное материнство Суррогатное материнство возможно только при использовании экстракорпорального (искусственного) оплодотворения в гинекологических клиниках соответствующего профиля:
- 39. Показания к суррогатному материнству у женщины отсутствует матка (не важно, с рождения или она была удалена
- 40. в анамнезе больной было более 3-х привычных выкидышей (состояние, при котором репродуктивные органы женщины здоровы, менструации
- 41. Донорская сперма: показания к использованию Донор спермы – это мужчина, который предоставляет свою сперму для оплодотворения
- 42. Показания к использованию донорской спермы: Секреторное мужское бесплодие Неэффективные предыдущие попытки ЭКО с использованием спермы партнера
- 43. Требования к обследованию донора спермы: За время карантина донор несколько раз сдает анализы на ВИЧ, сифилис,
- 44. Как проводится процедура искусственной инсеминации? Непосредственно перед овуляцией (или в момент овуляции) с помощью тонкого и
- 45. Искусственная инсеминация спермой мужа (ИИСМ) Показания для проведения искусственной инсеминации спермой мужа: 1) со стороны супруга:
- 46. Искусственная инсеминация
- 48. Скачать презентацию




































 Терминальное состояние
Терминальное состояние Методы клинической биохимии. Контроль качества лабораторных исследований
Методы клинической биохимии. Контроль качества лабораторных исследований Жүкті әйелді антенаталды бақылау, физиологиялық жүктілікті бақылау, босануға психологиялық дайындық
Жүкті әйелді антенаталды бақылау, физиологиялық жүктілікті бақылау, босануға психологиялық дайындық Трахеобронхомегалия (синдром Мунье-Куна)
Трахеобронхомегалия (синдром Мунье-Куна) Болезнь Крона
Болезнь Крона Аутоиммунды аурулар патогенезі, клиникалық үлгілері
Аутоиммунды аурулар патогенезі, клиникалық үлгілері Этиология и патогенез туберкулеза
Этиология и патогенез туберкулеза Предмет, задачи, основные этапы и направления развития психиатрии. Организация психиатрической помощи в России
Предмет, задачи, основные этапы и направления развития психиатрии. Организация психиатрической помощи в России Общие принципы лечения и профилактики наследственных болезней
Общие принципы лечения и профилактики наследственных болезней Болезнь Иценко-Кушинга. Клинический случай
Болезнь Иценко-Кушинга. Клинический случай Медико-социальные аспекты важнейших неэпидемических заболеваний
Медико-социальные аспекты важнейших неэпидемических заболеваний Нагноительные заболевания мягких тканей
Нагноительные заболевания мягких тканей Лимбиялық жүйе, ретикулярлық формация; маңызы
Лимбиялық жүйе, ретикулярлық формация; маңызы Вкладки - микропротезы, заполняющие дефект коронковой части зуба
Вкладки - микропротезы, заполняющие дефект коронковой части зуба Вірусні гепатити з гемоконтактним механізмом зараження
Вірусні гепатити з гемоконтактним механізмом зараження Сестринский процесс в оказании первой помощи при инфаркте миокарда на догоспитальном этапе
Сестринский процесс в оказании первой помощи при инфаркте миокарда на догоспитальном этапе Температура тела у человека и изотермия. Химическая и физическая терморегуляция и ее механизмы
Температура тела у человека и изотермия. Химическая и физическая терморегуляция и ее механизмы Нарушения периферического кровообращения
Нарушения периферического кровообращения Отруйність спиртів та їх згубна дія на організм
Отруйність спиртів та їх згубна дія на організм Современные оперативные и консервативные методы лечения переломов и вывихов
Современные оперативные и консервативные методы лечения переломов и вывихов Антигипертензивные лекарственные средства (тезисы)
Антигипертензивные лекарственные средства (тезисы) Аптечка. Природные лекарственные средства
Аптечка. Природные лекарственные средства Хроническая сердечная недостаточность
Хроническая сердечная недостаточность Гастроэзофагальды ауру
Гастроэзофагальды ауру Coma
Coma Изучение фармацевтического рынка
Изучение фармацевтического рынка Халық денсаулығы және денсаулық сақтау жүйесі туралы ҚР кодексі. Санэпидқызмет туралы ҚР заңы
Халық денсаулығы және денсаулық сақтау жүйесі туралы ҚР кодексі. Санэпидқызмет туралы ҚР заңы Основная медицинская помощь новорожденному
Основная медицинская помощь новорожденному