Содержание
- 2. ИНФАРКТ МИОКАРДА - ишемический некроз сердечной мышцы, вызванный острой недостаточностью коронарного кровообращения Е.И.Чазов. Руководство по внутренним
- 3. Инфаркт миокарда. Заболеваемость в Санкт-Петербурге. (Медицинский информационно-аналитический центр –МИАЦ) В настоящее время сведения о заболеваемости устанавливаются
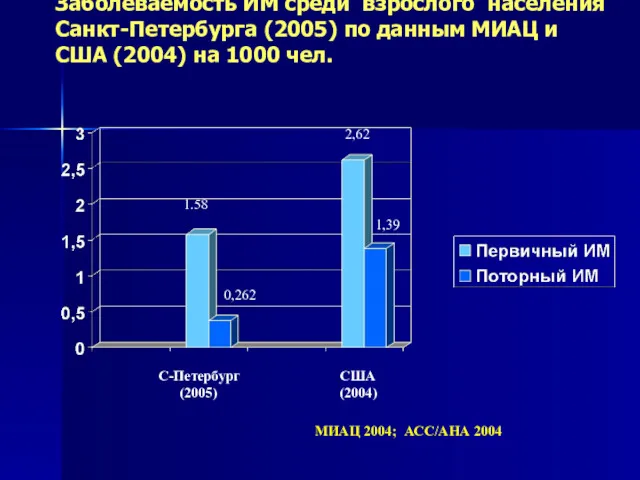
- 4. Заболеваемость ИМ среди взрослого населения Санкт-Петербурга (2005) по данным МИАЦ и США (2004) на 1000 чел.
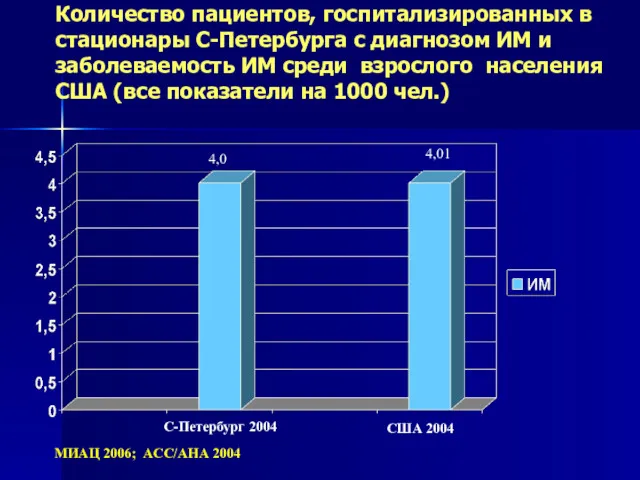
- 5. Количество пациентов, госпитализированных в стационары С-Петербурга с диагнозом ИМ и заболеваемость ИМ среди взрослого населения США
- 6. Факторы риска острого инфаркта миокарда Популяционный атрибутивный риск ОИМ = 90%, при включении в анализ 9
- 7. ЭТИОЛОГИЯ ИНФАРКТА МИОКАРДА (ПРИМЕНИТЕЛЬНО К ИШЕМИЧЕСКОЙ БОЛЕЗНИ СЕРДЦА) 1. РАЗРЫВ БЛЯШКИ С ТРОМБОЗОМ КО- РОНАРНОЙ АРТЕРИИ
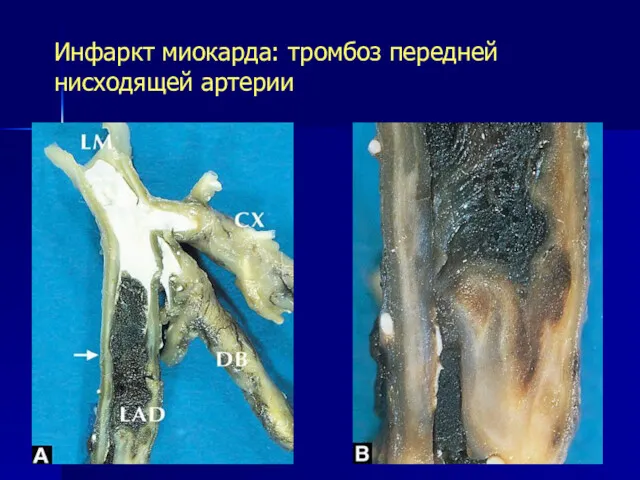
- 8. Инфаркт миокарда: тромбоз передней нисходящей артерии
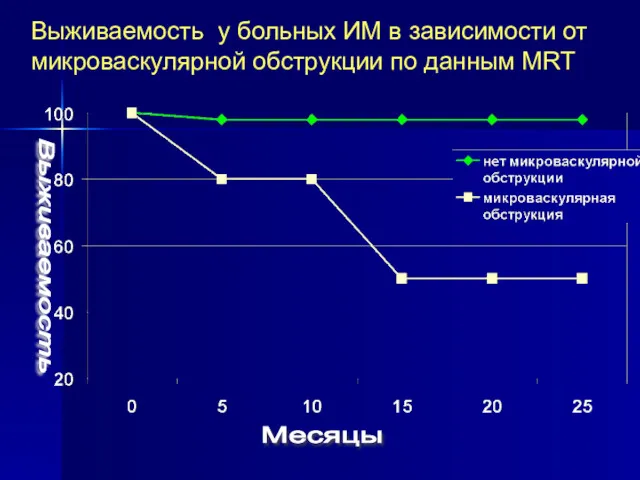
- 9. Выживаемость у больных ИМ в зависимости от микроваскулярной обструкции по данным MRT Выживаемость Месяцы
- 10. ОПРЕДЕЛЕНИЕ ИНФАРКТА МИОКАРДА (СОВМЕСТНЫЕ РЕКОМЕНДАЦИИ ЕВРОПЕЙСКОГО И АМЕРИКАНСКОГО ОБЩЕСТВА КАРДИОЛОГОВ, 2000 г.) Диагноз инфаркта миокарда основывается
- 11. Универсальное определение инфаркта миокарда (I) Термин ИМ должен быть использован, когда есть свидетельства некроза миокарда в
- 12. Универсальное определение инфаркта миокарда (II) В случае выполнения ЧКВ у больных с нормальным исходным уровнем тропонинов
- 13. КЛАССИФИКАЦИЯ ИНФАРКТА МИОКАРДА Тип 1. Спонтанный ИМ, связанный с ишемией во время первичного коронарного события, такого
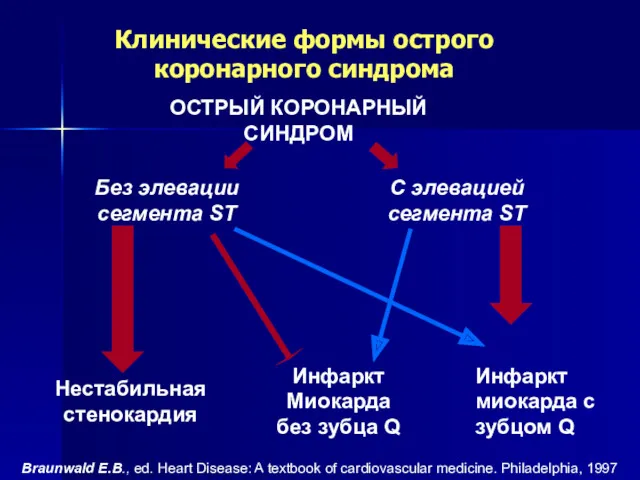
- 14. КЛАССИФИКАЦИЯ ИНФАРКТА МИОКАРДА I. ИНФАРКТ МИОКАРДА С ЗУБЦОМ Q ( ПРОНИКАЮЩИЙ) II. ИНФАРКТ МИОКАРДА БЕЗ ЗУБЦА
- 15. ПАТОМОРФОЛОГИЯ ИНФАРКТА МИОКАРДА 1. ОСТРАЯ ИШЕМИЯ МИОКАРДА - через 1 час ишемии - частично необратимые процессы
- 16. ПЕРИОДЫ ИНФАРКТА МИОКАРДА 1. ОСТРЕЙШИЙ (начало формирования очага некроза) - до 3 часов 2. ОСТРЫЙ (резорбция
- 17. Фазы (стадии) инфаркта миокарда Развивающийся (до 6 часов) Острый (6 часов – 7 суток) Заживающий (7
- 18. Клинические проявления инфаркта миокарда ОСТРЫЙ ПЕРИОД (до 10 дней) 1. РЕЗОРБЦИОННО-НЕКРОТИЧЕСКИЙ СИНДРОМ - лихорадка на 2-3-й
- 19. Клинические проявления инфаркта миокарда ОСТРЕЙШИЙ ПЕРИОД (до 3 часов) 1. Болевой синдром - длительный, интенсивный, выраженные
- 20. ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА ИМ 1. ЭЛЕКТРОКАРДИОГРАФИЯ Передний: боковой - I, avL, V4-V6 верхушечный - V3-V4 перегородочный -
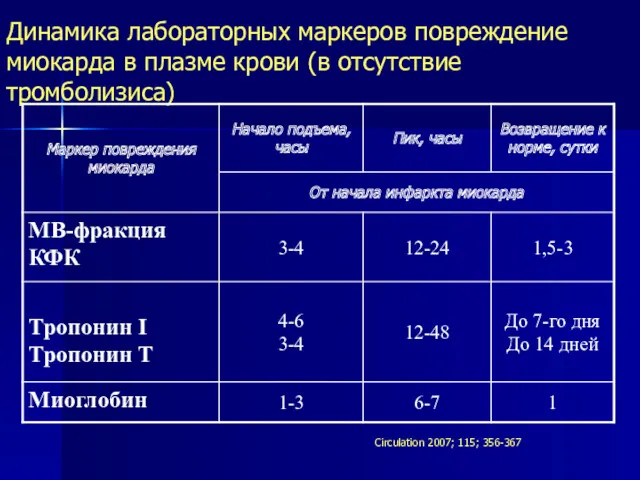
- 21. Динамика лабораторных маркеров повреждение миокарда в плазме крови (в отсутствие тромболизиса) Circulation 2007; 115; 356-367
- 22. ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ ИМ 1. ПИЩЕВОЕ ОТРАВЛЕНИЕ 2. ЯЗВА ЖЕЛУДКА 3. ОСТРЫЙ ХОЛЕЦИСТИТ 4. КОРЕШКОВЫЙ СИНДРОМ, НЕВРАЛГИЯ
- 23. ОСНОВНЫЕ НАПРАВЛЕНИЯ ЛЕЧЕНИЯ НЕОСЛОЖНЕННОГО ИМ 1. КУПИРОВАНИЕ БОЛЕВОГО СИНДРОМА 2.ТРОМБОЛИТИЧЕСКАЯ И/ИЛИ АНТИКОАГУ- ЛЯНТНАЯ ТЕРАПИЯ, АСПИРИН, клопидогрель
- 24. Так как вопрос о применении некоторых активных методов лечения, в частности ТЛТ, должен решаться быстро, нередко
- 25. Braunwald E.B., ed. Heart Disease: A textbook of cardiovascular medicine. Philadelphia, 1997
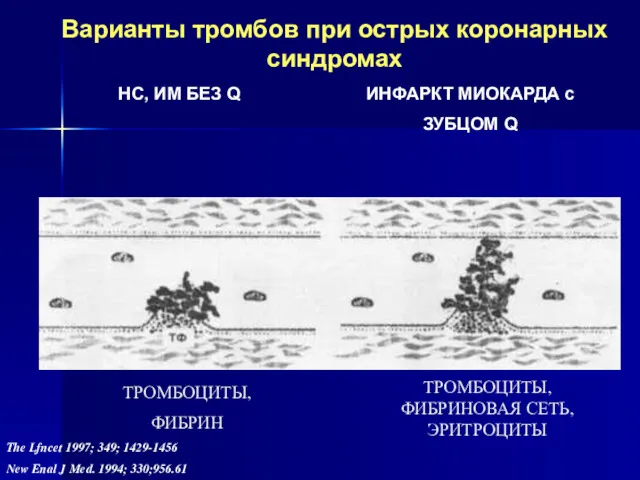
- 26. Варианты тромбов при острых коронарных синдромах НС, ИМ БЕЗ Q ИНФАРКТ МИОКАРДА c ЗУБЦОМ Q ТРОМБОЦИТЫ,
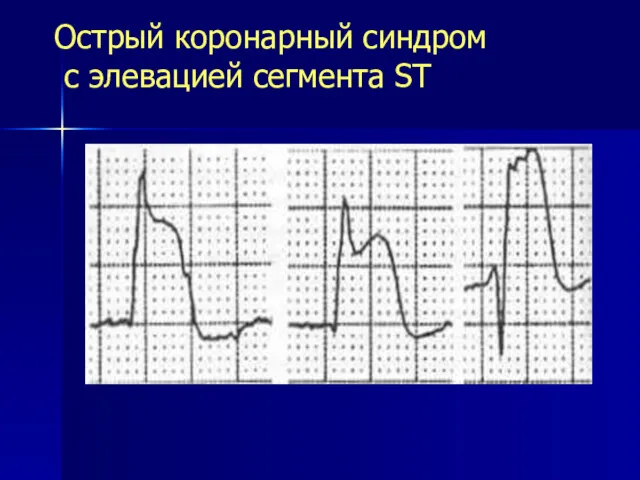
- 27. Острый коронарный синдром с элевацией сегмента ST
- 28. это больные с наличием боли или дискомфорта в грудной клетке и стойкими подъемами сегмента ST или
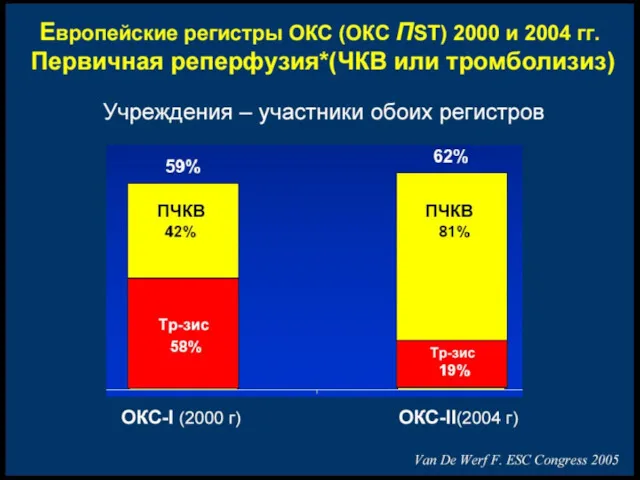
- 29. Стратегия лечения острого коронарного синдрома с подьемом сегмента ST (АСС/АНА 2004) Стратегия восстановления кровотока в окклюзированной
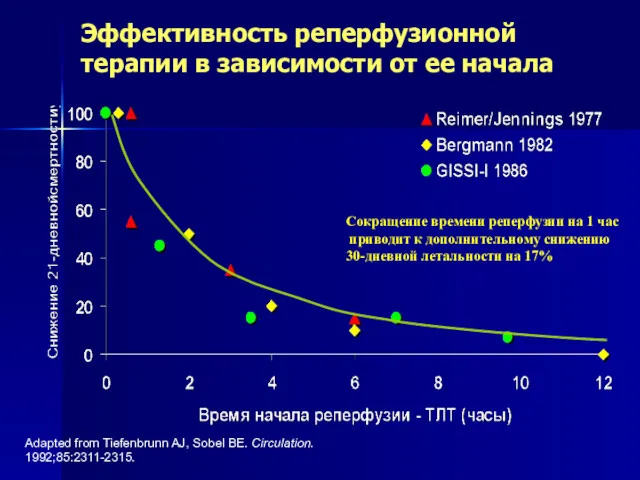
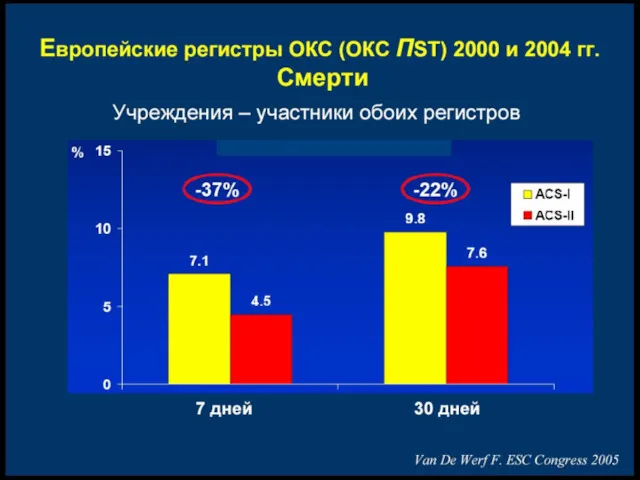
- 30. Adapted from Tiefenbrunn AJ, Sobel BE. Circulation. 1992;85:2311-2315. Эффективность реперфузионной терапии в зависимости от ее начала
- 31. ПОКАЗАНИЯ К ТРОМБОЛИЗИСУ (ВНОК 2007) При отсутствии противопоказаний, тромболитическую терапия следует проводить у пациентов с ИМ
- 32. Противопоказания к проведению тромболизиса (ВНОК 2007)(I) Абсолютные Ранее перенесенный геморрагический инсульт или НМК неизвестной этиологии Ишемический
- 33. Противопоказания к проведению тромболизиса (ВНОК 2007)(II) 2. Относительные - устойчивая, высокая, плохо контролируемая АГ в анамнезе
- 34. Косвенные признаки достижения реперфузии при инфаркте миокарда Исчезновение боли Раннее снижение подъема сегмента ST на ЭКГ(через
- 35. Оценка степени восстановления кровотока при коронарографии Сirculation 1999;99:2720-32
- 36. Пути повышения эффективности тромболизиса Применение тромболизиса на догоспитальном этапе Поиск новых тромболитических агентов Поиск оптимальных комбинаций
- 37. ЕXTRACT-TIMI 25. 674 центра, 48 стран. 20506 больных ИМ с ↑ST ЭНОКСАПАРИН Болюс 30 мг+ 1
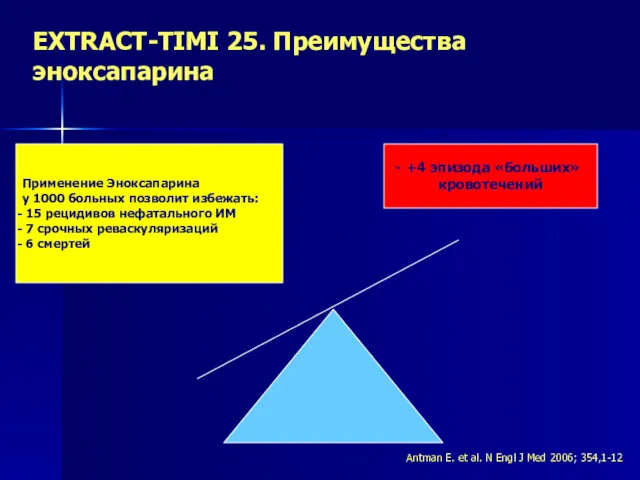
- 38. ЕXTRACT-TIMI 25. Преимущества эноксапарина Применение Эноксапарина у 1000 больных позволит избежать: 15 рецидивов нефатального ИМ 7
- 39. Двойное-слепое лечение до выписки или максимум до 4 недель (медиана- 14,9 дней) (n ~ 23,000) n
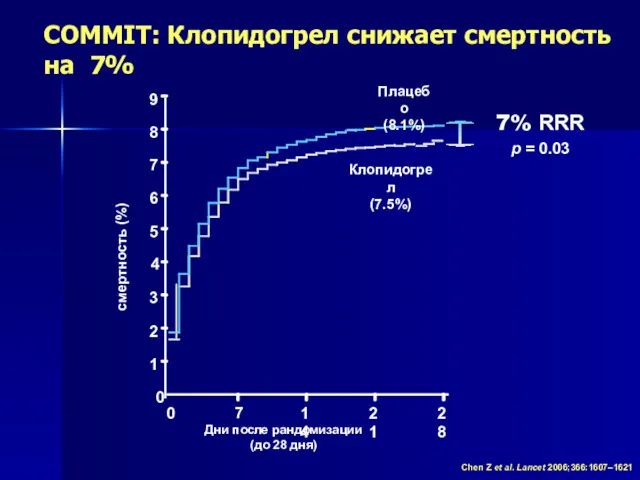
- 40. COMMIT: Клопидогрел снижает смертность на 7% Chen Z et al. Lancet 2006;366:1607–1621 0 7 14 21
- 41. ИМ с подьемом сегмента ST: ОСНОВНЫЕ ИЗМЕНЕНИЯ В РЕКОМЕНДАЦИЯХ ВНОК 2007 г. Эноксапарин снижает риск повторных
- 42. Первичная ангиопластика VS тромболизис. Время от начала симптомов и 30-дневная летальность. Вверху – тромболизис, внизу –
- 45. Выбор оптимальной реперфузии при ОКС с подьемом ST (ВНОК 2007) ТЛТ предпочтительнее: Больной госпитализирован в первые
- 46. Восстановление КК при ИМпST КК должен быть восстановлен Восстановление КК оправдано в первые 12 часов 0
- 47. Показания для КШ при ОКС с элевацией ST (ВНОК 2007) У больных с продолжающимися ангинозными приступами
- 48. Острый коронарный синдром без подъема сегмента ST (НС/ИМБП ST) Выраженное сужение коронарной артерии без ее полной
- 49. Рекомендации ВНОК 2006 по ведению пациентов с ОКС БПST. Оценка риска при наблюдении госпитализированного больного Непосредственный
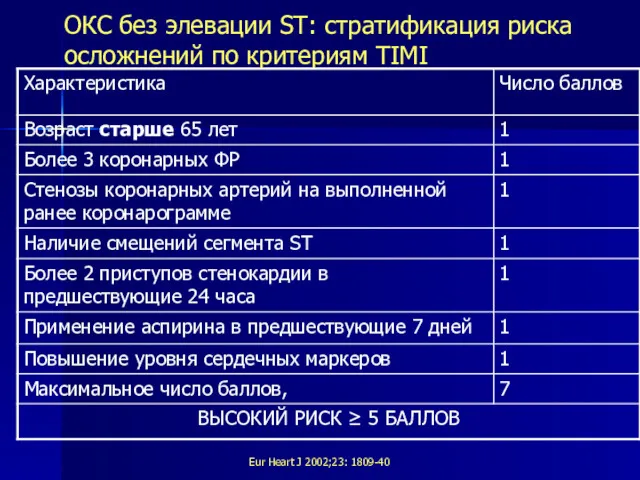
- 50. ОКС без элевации ST: стратификация риска осложнений по критериям TIMI Еur Heart J 2002;23: 1809-40
- 51. Рекомендации ВНОК 2006 по ведению пациентов с ОКС БПST. Оценка риска при наблюдении госпитализированного больного У
- 52. Рекомендации ВНОК 2006 по ведению пациентов с ОКС БПST. Оценка риска при наблюдении госпитализированного больного 4
- 53. Рекомендации ВНОК 2006 по ведению пациентов с ОКС БПST. Оценка риска при наблюдении госпитализированного больного Непосредственный
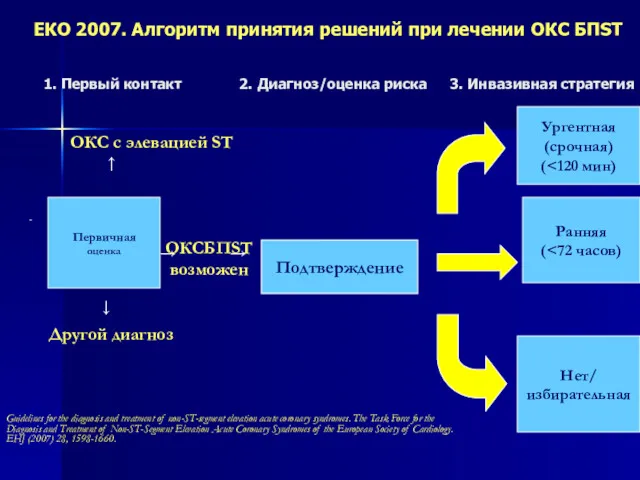
- 54. ЕКО 2007. Алгоритм принятия решений при лечении ОКС БПST Ургентная (срочная) ( Ранняя ( Нет/ избирательная
- 55. Руководство ЕКО 2007. Инвазивная стратегия (1-ургентная - Непрекращающаяся или повторяющаяся стенокардия с изменениями ST (≥2 мм)
- 56. Руководство ЕКО 2007. Инвазивная стратегия (2-ранняя - Повышенные уровни тропонинов Динамические изменения ST или зубца Т
- 57. Системы (шкалы) для оценки риска
- 58. ЕКО 2007. Рекомендации по применению антитромбоцитарных средств внутрь Аспирин всем больным с ОКСБПST в начальной ударной
- 59. ЕКО 2007. Рекомендации антикоагулянтному лечению Имеется несколько антикоагулянтов, а именно НФГ, эноксапарин, фондапаринукс и бивалорудин. Выбор
- 60. Обновленный алгоритм «ведения» больных с ОКСБПST . Основные изменения по сравнению с предыдущими версиями Использование клопидогрела
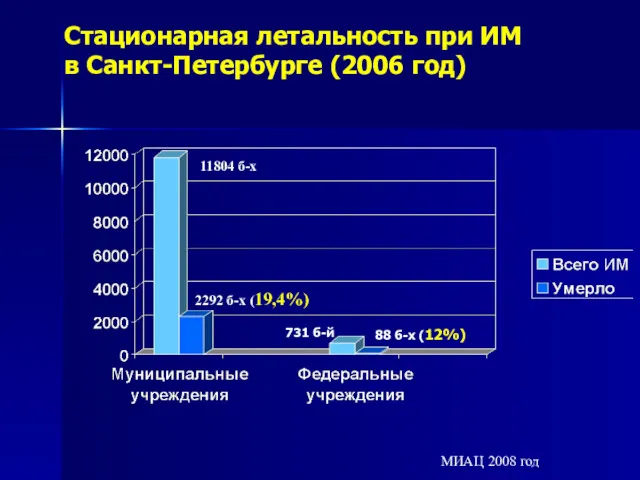
- 61. Стационарная летальность при ИМ в Санкт-Петербурге (2006 год) 11804 б-х 2292 б-х (19,4%) МИАЦ 2008 год
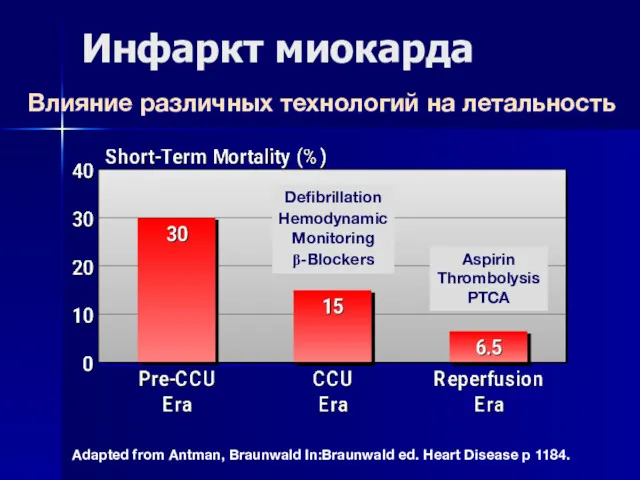
- 62. Инфаркт миокарда Влияние различных технологий на летальность Adapted from Antman, Braunwald In:Braunwald ed. Heart Disease p
- 63. АКК/АСС 2007. Подготовка пациента к выписке после НС/ИМБПST Антитромбоцитарные средства - аспирин 75-162 мг/сутки (75-100 мг/сутки
- 64. КРИТЕРИИ НЕОСЛОЖНЕННОГО ИНФАРКТА МИОКАРДА 1. НАЛИЧИЕ АНГИНОЗНОГО БОЛЕВОГО СИНДРОМА 2. НАЛИЧИЕ ПРОЯВЛЕНИЙ РЕЗОРБЦИОННО- НЕКРОТИЧЕСКОГО СИНДРОМА 3.
- 65. Что определяет характер и наличие осложнений инфаркта миокарда Размер очага некроза Его локализация Исходное состояние миокарда
- 66. Осложнения инфаркта миокарда (I) I ПОСТИНФАРКТНОЕ РЕМОДЕЛИРОВАНИЕ II. НАРУШЕНИЯ СЕРДЕЧНОГО РИТМА (электрические) вследствие электролитных, метаболических нарушений
- 67. КЛАССИФИКАЦИЯ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ ПРИ ИНФАРКТЕ МИОКАРДА (KILLIP T., 1967)
- 68. Симптомы сердечной астмы и отека легких Набухшие шейные вены, тахикардия или аритмия, протодиастолический ритм галома
- 69. ЛЕЧЕНИЕ ОТЕКА ЛЕГКИХ I. Коррекция гипоксемии II. Диуретики III. Вазодилататоры Нитраты Нитропруссид натрия IV. Ингибиторы АПФ
- 70. ФАКТОРЫ РИСКА КАРДИОГЕННОГО ШОКА ВОЗРАСТ СТАРШЕ 65 ЛЕТ CАХАРНЫЙ ДИАБЕТ ПОВТОРНЫЙ ИНФАРКТ ОБШИРНЫЙ ИНФАРКТ (по уровню
- 71. Диагностические критерии кардиогенного истинного шока Снижение АДс ниже 80 мм.рт.ст. Сердечный индекс ниже 1,8 л/мин/м2 ДЗЛА
- 72. Патогенез истинного кардиогенного шока Некроз миокарда Снижение СИ и повышение ОПС Централизация кровообращения и снижение АД
- 73. НАПРАВЛЕНИЯ ЛЕЧЕНИЯ КАРДИОГЕННОГО ШОКА Непрерывный мониторинг АД, ДЗЛА, СИ Инфузионная терапия и диуретики для поддержания ОЦК
- 74. ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДА IV. Механические осложнения Разрыв свободной стенки с тампонадой Разрыв межжелудочковой перегородки Митральная недостаточность
- 75. M U N I C H - ESC Congress 2008
- 77. Скачать презентацию

























































 Самай төменгі жақ буыны ауруларының ортопедиялық емі
Самай төменгі жақ буыны ауруларының ортопедиялық емі Клеточный, гуморальный иммунитет и их роль в защите от инфекций
Клеточный, гуморальный иммунитет и их роль в защите от инфекций Ойлау және интеллект бұзылыстарының клиникалық мініздемесі
Ойлау және интеллект бұзылыстарының клиникалық мініздемесі Препараты опухолей
Препараты опухолей Основные принципы терапии ДВС-синдрома
Основные принципы терапии ДВС-синдрома Костномозговое кроветворение. Нормы крови. Схема кроветворения
Костномозговое кроветворение. Нормы крови. Схема кроветворения Дифференциальная диагностика заболеваний с синдромом экзантемы
Дифференциальная диагностика заболеваний с синдромом экзантемы Основы здорового образа жизни: правильное питание
Основы здорового образа жизни: правильное питание Російські лікарі-філософи ХІХ століття
Російські лікарі-філософи ХІХ століття Иерсиниоз ауруы
Иерсиниоз ауруы Особенности капсульной эндоскопии
Особенности капсульной эндоскопии ХСН: причины, классификация, консервативное лечение
ХСН: причины, классификация, консервативное лечение Первая помощь при переломах, вывихах, ушибах
Первая помощь при переломах, вывихах, ушибах Высокотехнологичная медицинская помощь
Высокотехнологичная медицинская помощь Одонтогенді гайморит клиникасы, диагностикасы, диагнозы және емдеу принциптері
Одонтогенді гайморит клиникасы, диагностикасы, диагнозы және емдеу принциптері Алгоритм обследования бесплодной пары
Алгоритм обследования бесплодной пары Разработка плана мероприятий по проведению первичной, вторичной, третичной профилактики заболеваний
Разработка плана мероприятий по проведению первичной, вторичной, третичной профилактики заболеваний Применение лекарственных средств, используемых в иммунологии у беременных, в период лактации
Применение лекарственных средств, используемых в иммунологии у беременных, в период лактации Жүрек созылмалы жетіспеушілігі
Жүрек созылмалы жетіспеушілігі Жатыр мойны адам папилломавирусының инфекциясы
Жатыр мойны адам папилломавирусының инфекциясы Компенсаторно - приспособительные процессы
Компенсаторно - приспособительные процессы Вакцинация
Вакцинация Лекарственные растения и лекарственное растительное сырье. Часть III. Слабительные и антидиарейные средства
Лекарственные растения и лекарственное растительное сырье. Часть III. Слабительные и антидиарейные средства Донорское движение РГУФКСМиТ
Донорское движение РГУФКСМиТ Геморрагический васкулит
Геморрагический васкулит Методы лечения рака предстательной железы
Методы лечения рака предстательной железы Кровь. Функции и состав крови. Группы крови
Кровь. Функции и состав крови. Группы крови ЭКГ при электролитных нарушениях в организме
ЭКГ при электролитных нарушениях в организме