Содержание
- 2. Легочные константы новорожденных и взрослых
- 3. Особенности органов дыхания у новорожденных Дыхательные пути новорожденного короткие и узкие Резистентность дыхательных путей высокая При
- 4. Легкие новорожденных содержат меньше соединительной ткани, особенно коллагена и эластина Снижение эластина и коллагена делает непрочным
- 5. Легкие новорожденных до 36 недель гестации имеют недостаток сурфактанта – количественный или качественный Сурфактантная недостаточность первичная
- 6. Ребра новорожденного не окостеневшие Податливость грудной клетки в 5 раз выше, чем у взрослых, и не
- 7. Дыхательные мышцы диафрагмы новорожденных содержат 2 вида волокон высокоэнергетичные «марафонские», их 30%, а у недоношенных 10%
- 8. Courtesy of Professor Louis De Vos http://www.ulb.ac.be/sciences/biodic/index.html 17 недель Jordana Fenik, MD November 2008
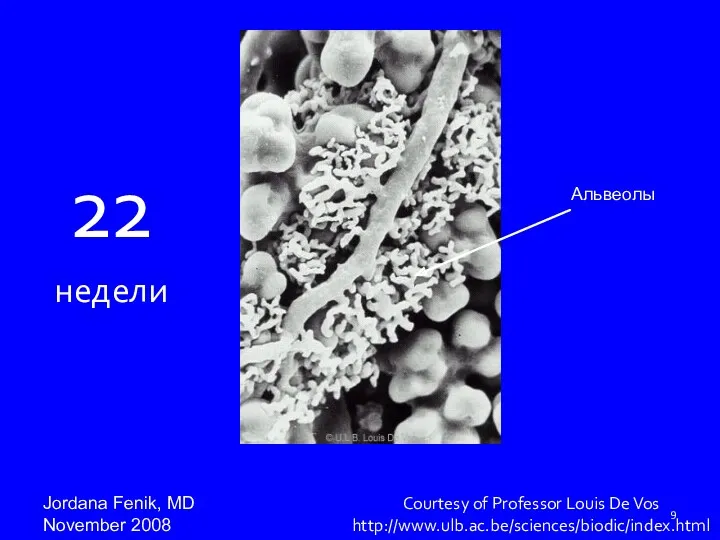
- 9. Courtesy of Professor Louis De Vos http://www.ulb.ac.be/sciences/biodic/index.html 22 недели Jordana Fenik, MD November 2008 Альвеолы
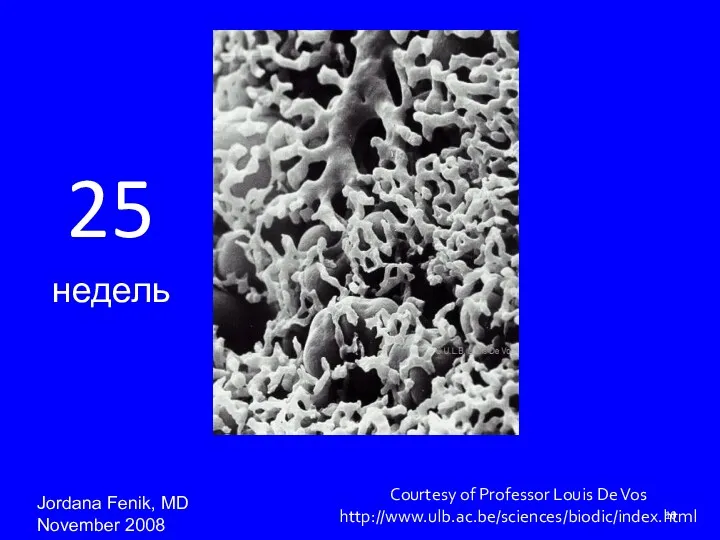
- 10. Courtesy of Professor Louis De Vos http://www.ulb.ac.be/sciences/biodic/index.html 25 недель Jordana Fenik, MD November 2008
- 11. При выявлении дыхательных расстройств у новорожденного, независимо от его массы, необходимо оценить их тяжесть назначить О2-терапию
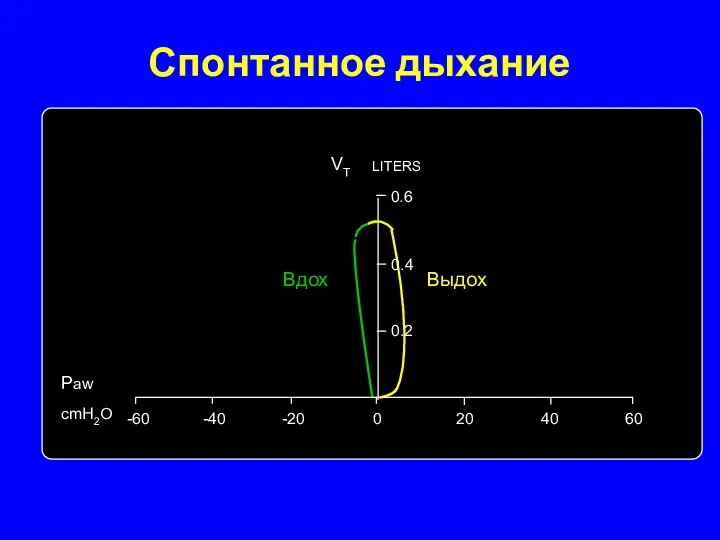
- 12. Спонтанное дыхание Вдох Выдох 0 20 40 60 -20 -40 -60 0.2 LITERS 0.4 0.6 Paw
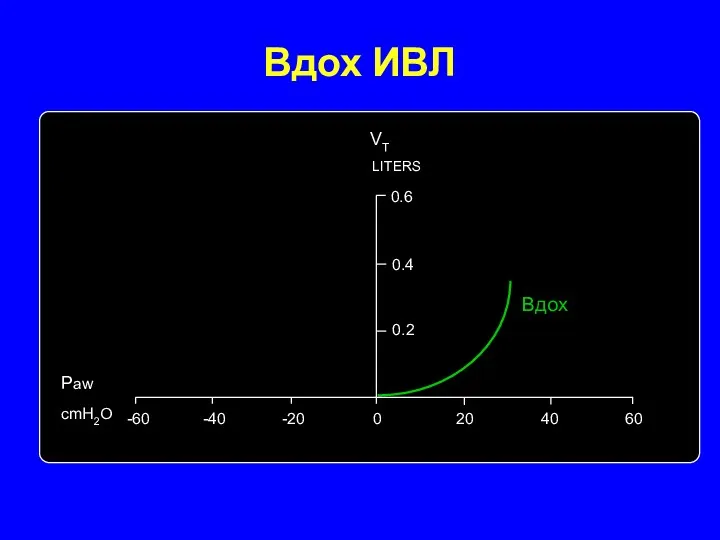
- 13. Вдох ИВЛ
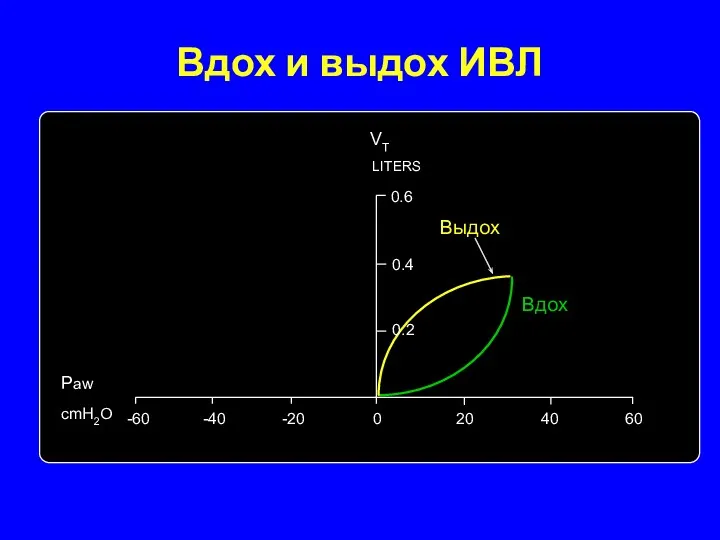
- 14. Вдох и выдох ИВЛ Выдох 0 20 40 60 -20 -40 -60 0.2 LITERS 0.4 0.6
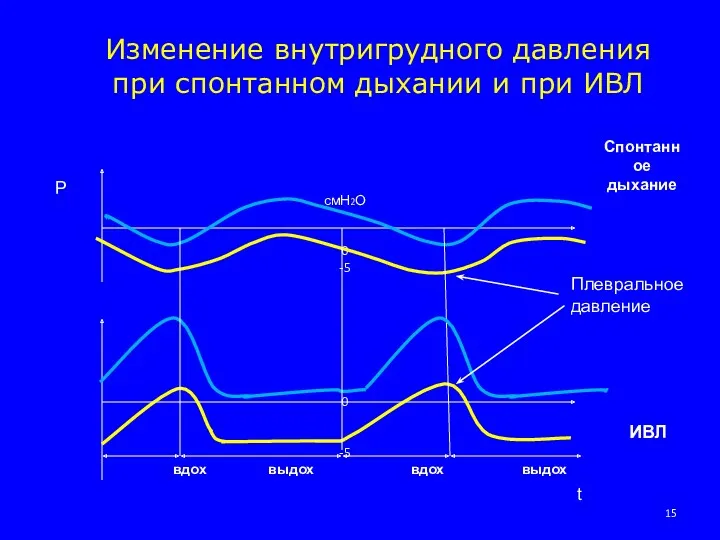
- 15. смН2О 0 -5 0 -5 вдох выдох вдох выдох Изменение внутригрудного давления при спонтанном дыхании и
- 16. Что плохого в вентиляции Искусственная вентиляция легких неотвратимо повреждает незрелые легкие и вызывает вентилятор-ассоциированное повреждение (вентиляционная
- 17. Что плохого в вентиляции Газ входит в легкие под давлением, а не всасывается Интубация уменьшает функциональную
- 18. Назальный CPAP метод лечения дыхательных расстройств, который создает и поддерживает постоянное положительное давление в дыхательных путях
- 19. Физиологические эффекты CPAP Возрастает давление в дыхательных путях Увеличивается диаметр дыхательных путей Снижается сопротивление Повышается растяжимость
- 20. Физиологические эффекты CPAP Расправляются ателектазированные альвеолы, это улучшает вентиляционно-перфузионное отношение Увеличивается площадь газообмена легких Уменьшается интерстициальный
- 21. Физиологические эффекты CPAP Повышается оксигенация артериальной крови Уровень рСО2 при нормокапнии не меняется, а при гиперкапнии
- 22. Показания к назальному СPAP Дыхательные расстройства любого генеза Taхипное, раздувание крыльев носа, стон на выдохе, втяжения,
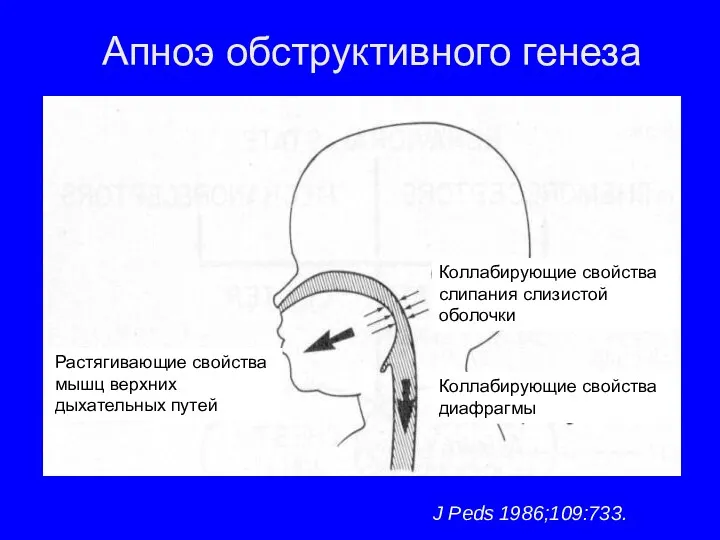
- 23. Апноэ обструктивного генеза J Peds 1986;109:733. Растягивающие свойства мышц верхних дыхательных путей Коллабирующие свойства слипания слизистой
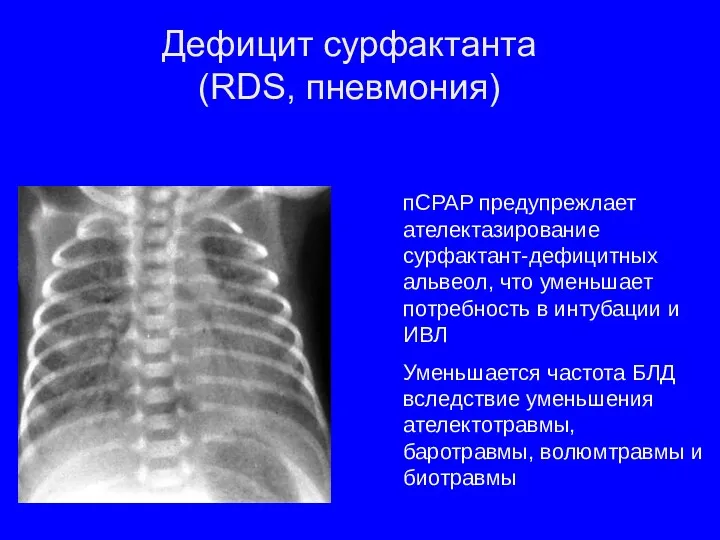
- 24. Дефицит сурфактанта (RDS, пневмония) пСРАР предупрежлает ателектазирование сурфактант-дефицитных альвеол, что уменьшает потребность в интубации и ИВЛ
- 25. Устройство пСРАР Механизм для создания положительного давления Контур для постоянного потока вдыхаемого газа Назальный адаптер
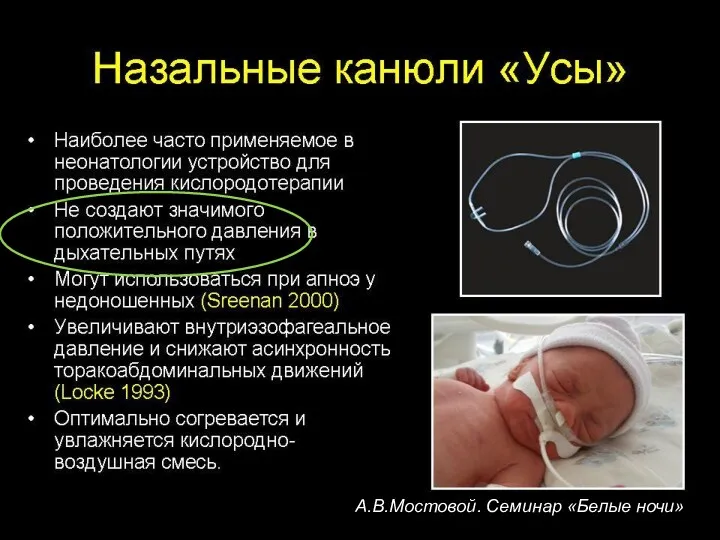
- 26. Типы назального адаптера Назальные канюли Две канюли вводят в нос на глубину 1-2 см. (Kattwinkel, J
- 27. Носовые канюли должны соответствовать таким требованиям Быть сделанными из мягкого материала, не вызывать образования пролежней и
- 28. Какие канюли выбрать Желательно всегда использовать короткие биназальные канюли. Они более эффективны, чем одна назальная трубка
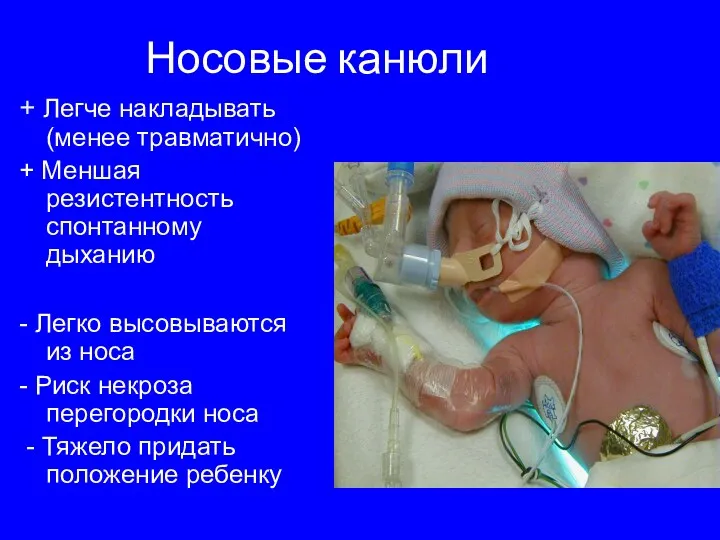
- 29. Носовые канюли + Легче накладывать (менее травматично) + Меншая резистентность спонтанному дыханию - Легко высовываются из
- 30. А.В.Мостовой. Семинар «Белые ночи»
- 31. Назальная маска + Умеьшает до нуля риск некроза перегородки носа + Легче накладывать (менее травматично) +
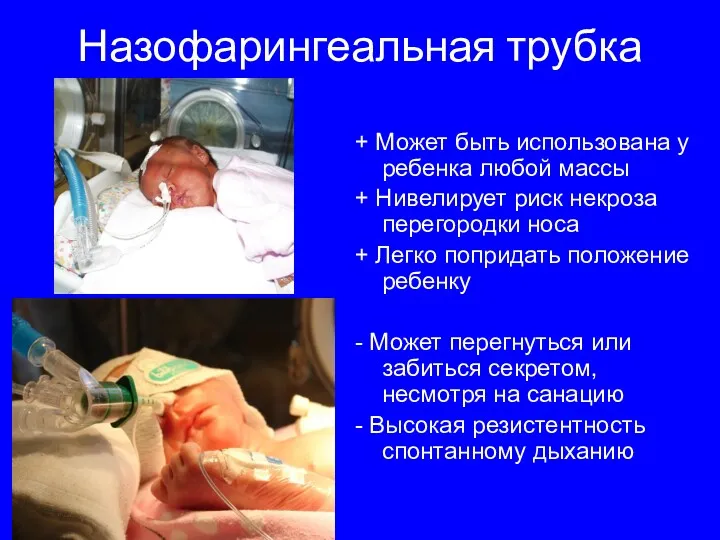
- 32. Назофарингеальная трубка + Может быть использована у ребенка любой массы + Нивелирует риск некроза перегородки носа
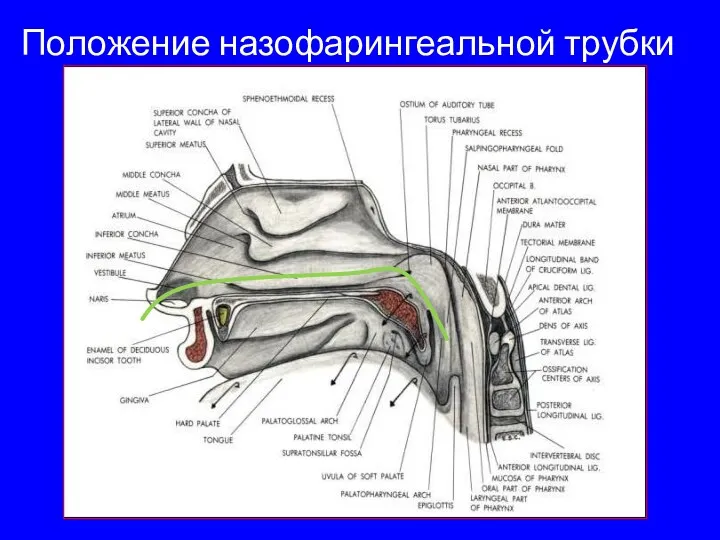
- 33. Положение назофарингеальной трубки
- 34. Типы назального адаптера Постоянное положительное давление в дыхательных путях новорожденных нельзя создавать с помощью эндотрахеальной трубки,
- 35. А.В.Мостовой. Семинар «Белые ночи»
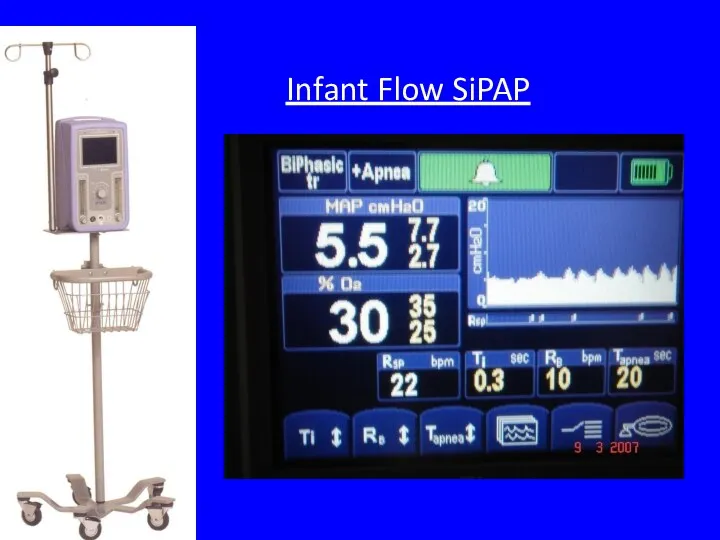
- 37. Infant Flow SiPAP
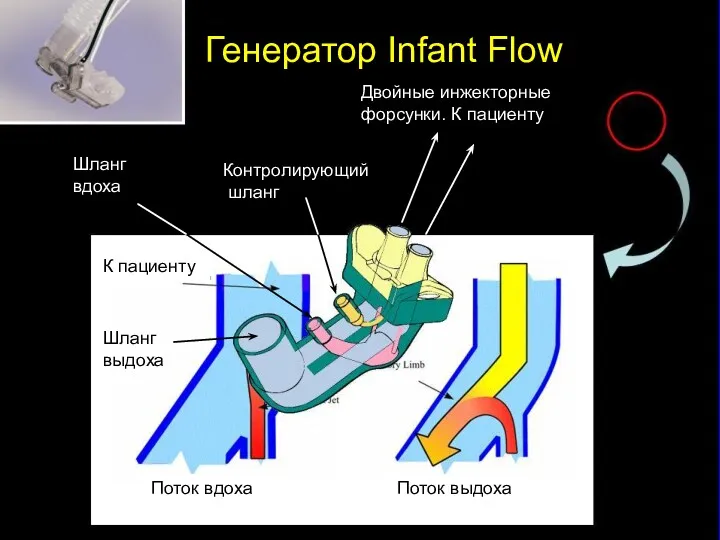
- 38. Генератор Infant Flow Поток вдоха Поток выдоха К пациенту Двойные инжекторные форсунки. К пациенту Шланг вдоха
- 39. Драйвер Infant Flow Поток вдоха Поток, создаваемый драйвером nCPAP Infant FlowTM, ускоряется в двойных инжекторных форсунках
- 40. Генератор Infant Flow Infant FlowTM генератор имеет уникальное запатентованное приспособление для неинвазивного метода респираторной поддержки, которое
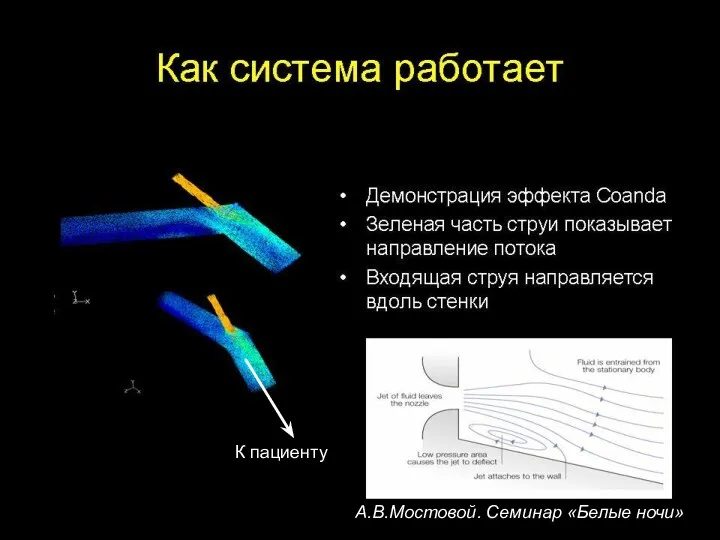
- 41. Эффект Coanda Когда струя жидкости покидает форсунки на высокой скорости, жидкость из тела, в которую она
- 42. Генератор Infant Flow Время ответа системы почти мгновенное, поэтому системная резистентность в Infant FlowTM значительно ниже,
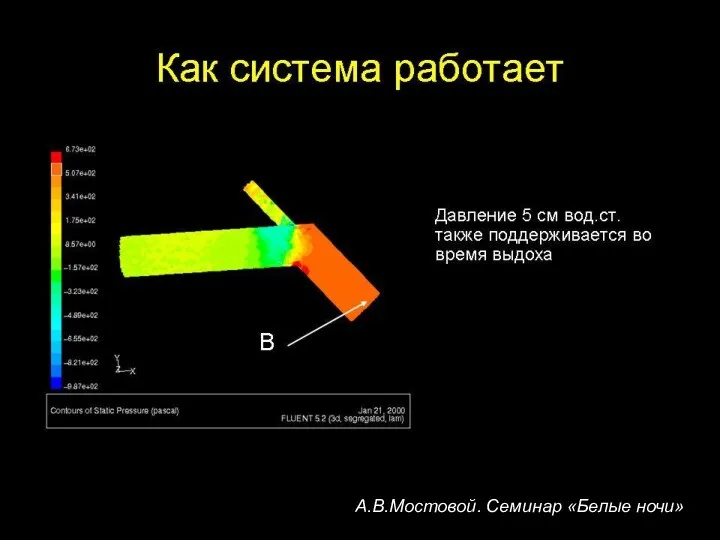
- 43. Драйвер Infant Flow Поток выдоха Когда пациент делает спонтанный выдох, форсунки создают давление в носовой части
- 44. А.В.Мостовой. Семинар «Белые ночи» К пациенту
- 45. А.В.Мостовой. Семинар «Белые ночи» От пациента
- 46. А.В.Мостовой. Семинар «Белые ночи»
- 47. А.В.Мостовой. Семинар «Белые ночи»
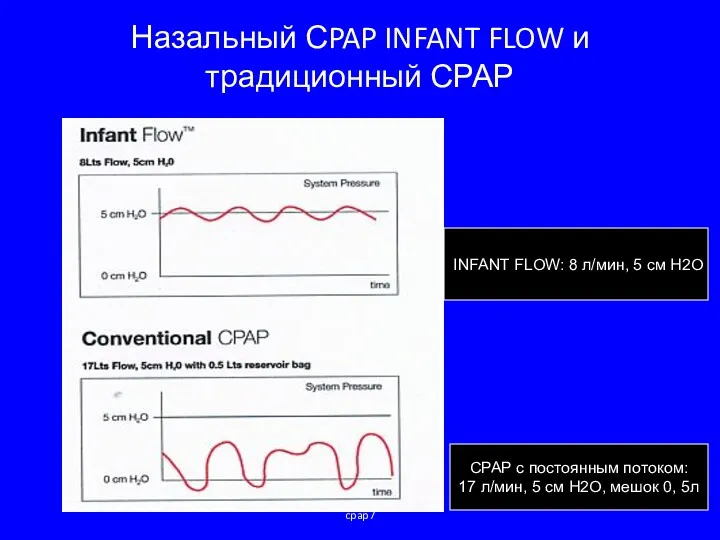
- 48. cpap7 Назальный СPAP INFANT FLOW и традиционный СРАР INFANT FLOW: 8 л/мин, 5 cм H2O CPAP
- 49. Особенности драйвера Infant Flow Недостаточность газовой поддержки: если разница давления между двумя источниками газа снизится ниже
- 50. Система безопасности выпускного клапана, активирующегося при пиковом контрольном давлении. Эта система предупреждает развитие в контуре и
- 51. Параметры методики СРАР Скорость потока 6 - 15 л/мин Давление в открытых системах (Infant Flow) зависит
- 52. Параметры методики СРАР Начальная концентрация кислорода до 40%. Величина давления СРАР + 4 - 10 см
- 53. Параметры методики СРАР Обструктивные апноэ: 4 - 6 см H2O РДС: 6 - 9 см H2O
- 54. Тактика изменения параметров • Если тяжесть дыхательных расстройств нарастает и SpO2 88 %), но не выше
- 55. Тактика изменения параметров Увеличить давление, если у ребенка: Ретракции, экспираторный стон или тахипноэ На рентгенограмме -
- 56. Возможные причины неэффективности СРАР недостаточное давление недостаточная величина потока несоответствующего размера канюли или они неправильно используются
- 57. Применение СРАР как переходного этапа между ИВЛ и самостоятельным дыханием Методика СРАР через носовые канюли -
- 58. Применение СРАР как переходного этапа между ИВЛ и самостоятельным дыханием После экстубации ребенка и перевода на
- 59. Отлучение от СРАР Показания: Уменьшение тяжести дыхательных расстройств, стабильная сатурация SpO2 до 94 % Тактика постепенно
- 60. Отмена СРАР Показания Стабильное состояние (SpO2 92-93%, нет апное, нормальные жизненные показатели) при условии FiO2 У
- 61. Осложнения СРАР Синдром утечки воздуха (пневмоторакс Острое нарушение проходимости носовых канюль, назофарингеальной трубки с развитием апное,
- 62. Осложнения СРАР Уменьшение сердечного выброса (при давлении > 6 - 8 см водн. ст. у ребенка
- 63. Проблема, которая может возникнуть у ребенка с назальным CРAP Забитая трубка
- 64. Положение и кормление ребенка Ребенок может находиться в положении на животе, выхаживаться методом кенгуру (кожа к
- 65. Противопоказания к пCPAP ВПР: диафрагмальная грыжа, атрезия хоан, трахео-пищеводный свищ Травма носа, деформация, которые могут ухудшиться
- 66. Проблемы, которые могут возникнуть при проведении пСРАР 1. Возрастает потребность в О2 или эпизоды десатурации/апноэ -
- 67. Недостаточность назального CPAP - показание а ИВЛ 1. Выраженные апноэ, брадикардия или приступы десатурации, которые не
- 68. Неинвазивная вентиляция легких – это режим вспомогательной (назальной) вентиляции легких, который предусматривает создание положительного давления в
- 69. Неинвазивная вентиляция (IMV и SIMV) Типичные параметры назальной SIMV ЧВ 10-25 PIP 13-23 PEEP 4-6 IT
- 70. Техника применения неинвазивной вентиляции легких С помощью назальных канюль, назальных или назофарингеальных трубок или назальных масок
- 71. Параметры неинвазивной вентиляции легких после экстубации Давление на выдохе ≈ 5 - 7 см водн. ст.
- 73. Скачать презентацию





















































 Уникальность грудного молока
Уникальность грудного молока Уход за недоношенными детьми
Уход за недоношенными детьми СРС. Распространенность ВИЧ инфекции
СРС. Распространенность ВИЧ инфекции Врожденный и приобретенный синдром удлиненного интервала QT
Врожденный и приобретенный синдром удлиненного интервала QT Гинекологические аспекты заболеваний молочной железы
Гинекологические аспекты заболеваний молочной железы Заболевания кожи
Заболевания кожи Ленточные черви у детей
Ленточные черви у детей Программа реабилитации пожилых людей с деменцией
Программа реабилитации пожилых людей с деменцией Современные остоиндуктивные материалы
Современные остоиндуктивные материалы АҚЖ ангиографиясы әдістері
АҚЖ ангиографиясы әдістері Қан кетудің түрлеріне байланысты қан тоқтатудың әдістері
Қан кетудің түрлеріне байланысты қан тоқтатудың әдістері Физиология родов. Адаптация плода к родам. Обезболивание родов
Физиология родов. Адаптация плода к родам. Обезболивание родов Балалардың АҚШҚ ауруларын емдеуде физиотерапиялық әдістерді қолдану
Балалардың АҚШҚ ауруларын емдеуде физиотерапиялық әдістерді қолдану Физиология крови. Лейкоциты
Физиология крови. Лейкоциты Принципи первинної реанімації новонароджених. Інтенсивна терапія перинатальної асфіксії новонароджених
Принципи первинної реанімації новонароджених. Інтенсивна терапія перинатальної асфіксії новонароджених Ірі қалаларда жалпы қалалық маңызы бар нысандарды орналастыру ерекшеліктері
Ірі қалаларда жалпы қалалық маңызы бар нысандарды орналастыру ерекшеліктері Amniotic fluid embolism
Amniotic fluid embolism Образ врача. Нравственные принципы профессии врача
Образ врача. Нравственные принципы профессии врача Изосерологическая несовместимость крови матери и плода. Резус-конфликт
Изосерологическая несовместимость крови матери и плода. Резус-конфликт Новокузнецкая городская клиническая больница №2
Новокузнецкая городская клиническая больница №2 Косметический массаж. (Тема 4.5)
Косметический массаж. (Тема 4.5) Первая медицинская помощь (дидактический материал для подготовки спасателей)
Первая медицинская помощь (дидактический материал для подготовки спасателей) Функціональна анатомія нижньої кінцівки
Функціональна анатомія нижньої кінцівки Суға бату кезіндегі көмек
Суға бату кезіндегі көмек Нормативно-правове забезпечення профілактики передачі ВІЛ від матері до дитини
Нормативно-правове забезпечення профілактики передачі ВІЛ від матері до дитини Этиология дизартрии
Этиология дизартрии Основы хирургии паразитарных заболеваний
Основы хирургии паразитарных заболеваний Системно-патогенетический подход в лечении и реабилитации больных
Системно-патогенетический подход в лечении и реабилитации больных