Содержание
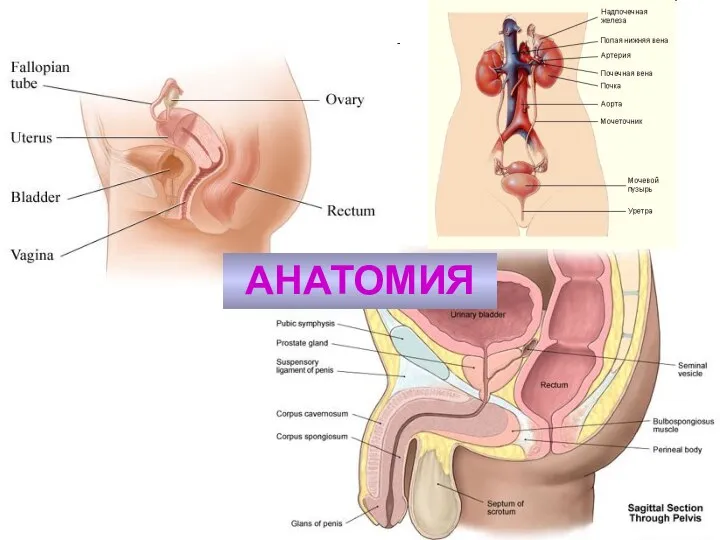
- 2. АНАТОМИЯ
- 3. Методы лучевого исследования почек и мочевыводящих путей УЗИ – трансабдоминальные, трансректальные и трансвагинальные датчики Обзорная рентгенография
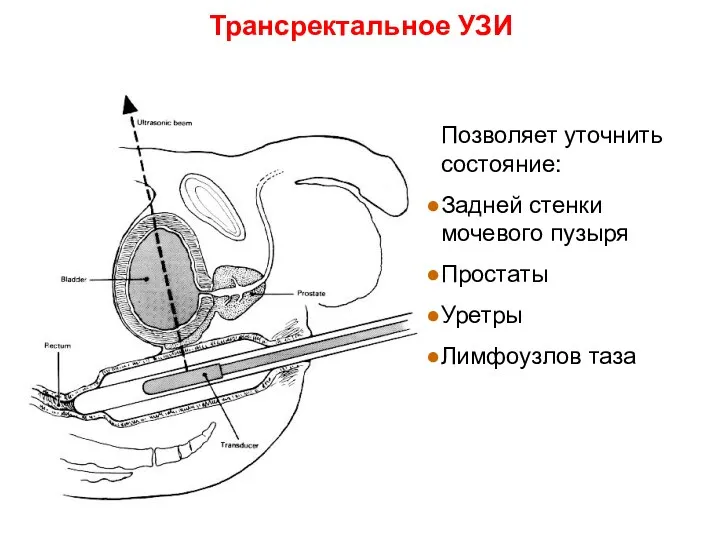
- 4. Трансректальное УЗИ Позволяет уточнить состояние: Задней стенки мочевого пузыря Простаты Уретры Лимфоузлов таза
- 5. Подготовка к рентгенологическому исследованию почек и мочевыводящих путей За 2–3 дня до исследования необходимо исключить из
- 6. Подготовка к рентгенологическому исследованию почек и мочевыводящих путей При подготовке к экскреторной урографии за 1–2 дня
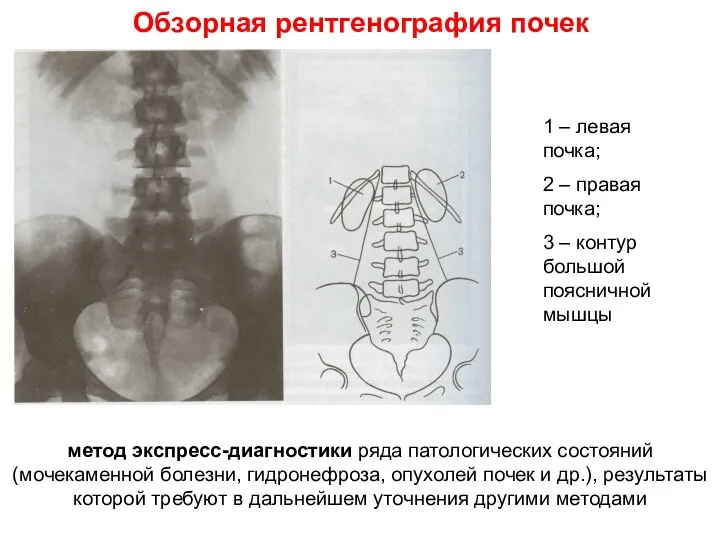
- 7. Обзорная рентгенография почек 1 – левая почка; 2 – правая почка; 3 – контур большой поясничной
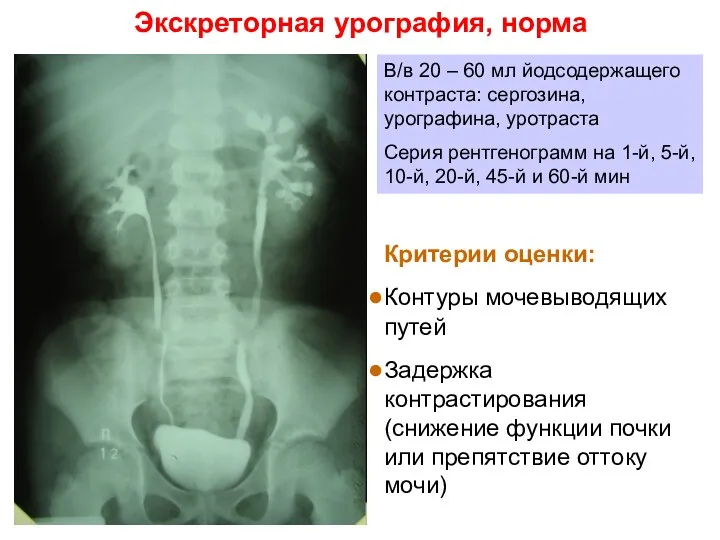
- 8. Экскреторная урография, норма В/в 20 – 60 мл йодсодержащего контраста: сергозина, урографина, уротраста Серия рентгенограмм на
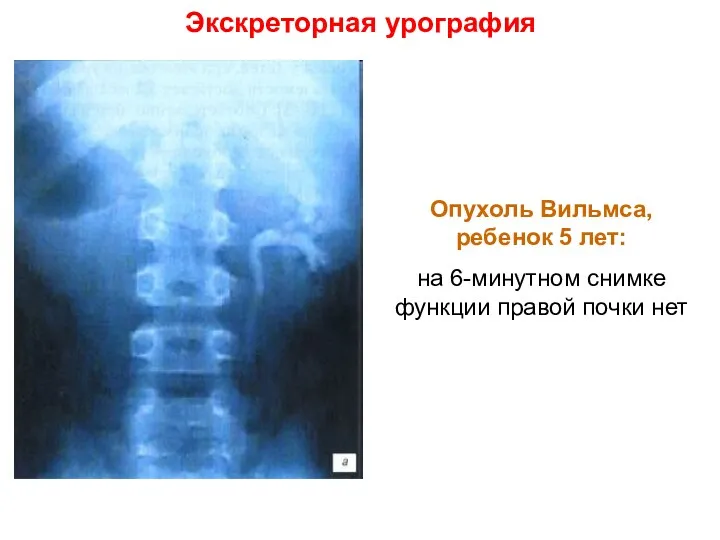
- 9. Экскреторная урография Опухоль Вильмса, ребенок 5 лет: на 6-минутном снимке функции правой почки нет
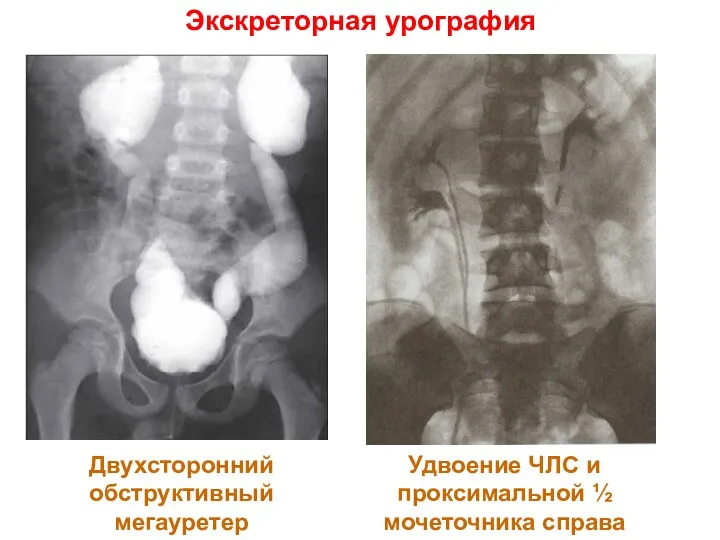
- 10. Экскреторная урография Двухсторонний обструктивныймегауретер Удвоение ЧЛС и проксимальной ½ мочеточника справа
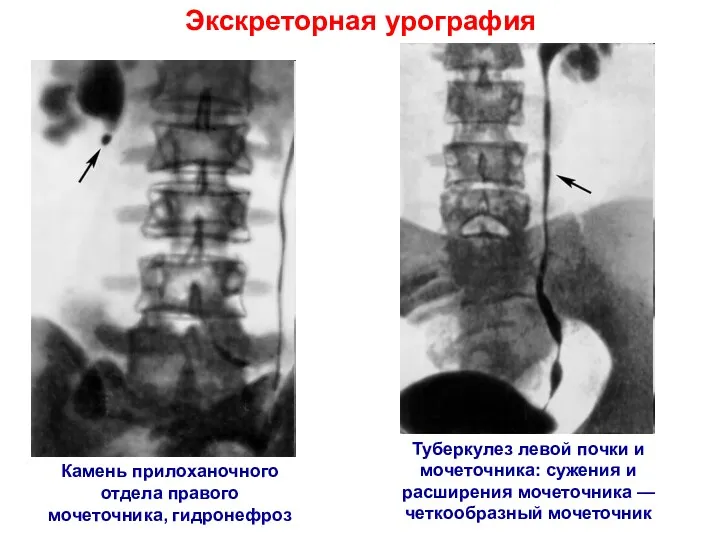
- 11. Экскреторная урография Камень прилоханочного отдела правого мочеточника, гидронефроз Туберкулез левой почки и мочеточника: сужения и расширения
- 12. Экскреторная урография
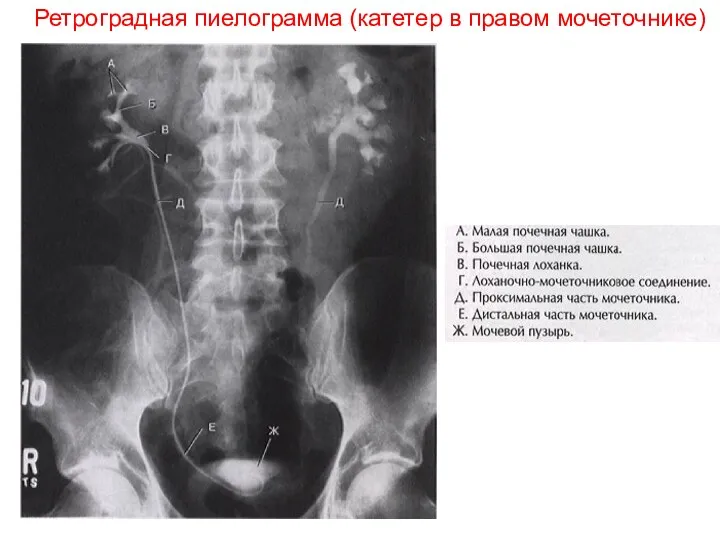
- 13. Ретроградная пиелограмма (катетер в правом мочеточнике)
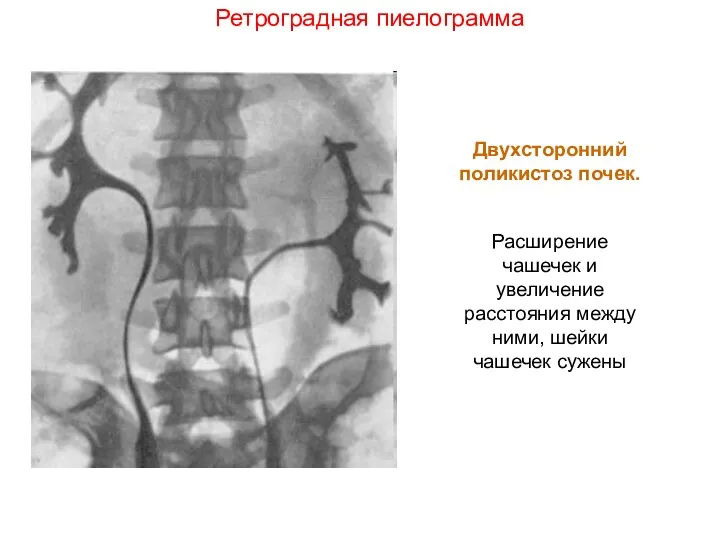
- 14. Ретроградная пиелограмма Двухсторонний поликистоз почек. Расширение чашечек и увеличение расстояния между ними, шейки чашечек сужены
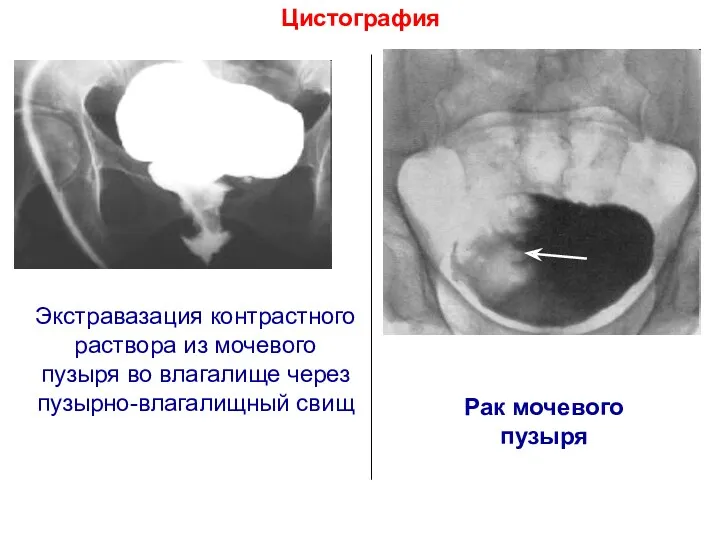
- 15. Цистография Экстравазация контрастного раствора из мочевого пузыря во влагалище через пузырно-влагалищный свищ Рак мочевого пузыря
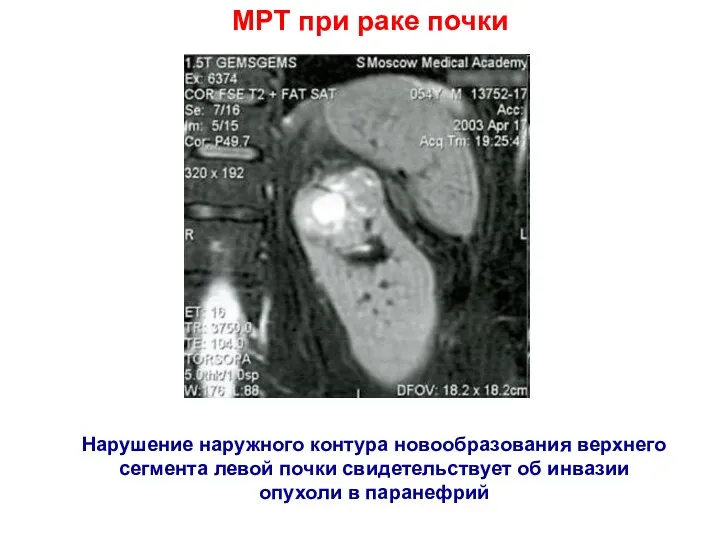
- 16. МРТ при раке почки Нарушение наружного контура новообразования верхнего сегмента левой почки свидетельствует об инвазии опухоли
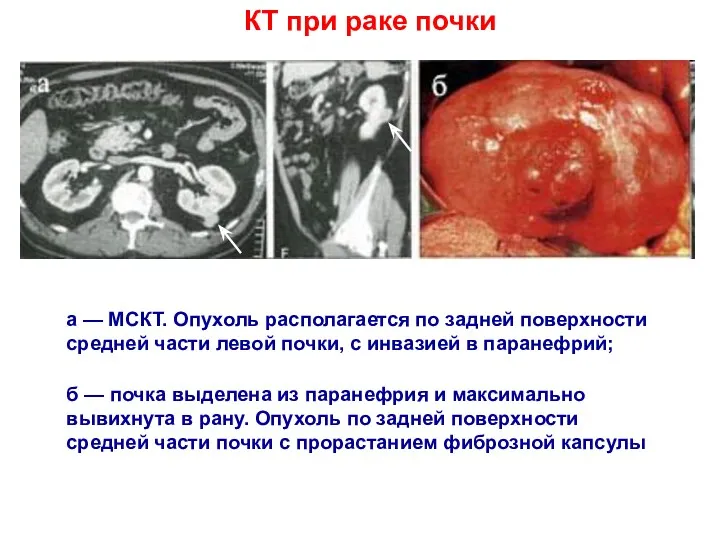
- 17. КТ при раке почки а — МСКТ. Опухоль располагается по задней поверхности средней части левой почки,
- 18. Ангиография почек Метод диагностики, позволяющий оценить состояние почечных артерий. Через прокол в бедренной артерии вводится катетер,
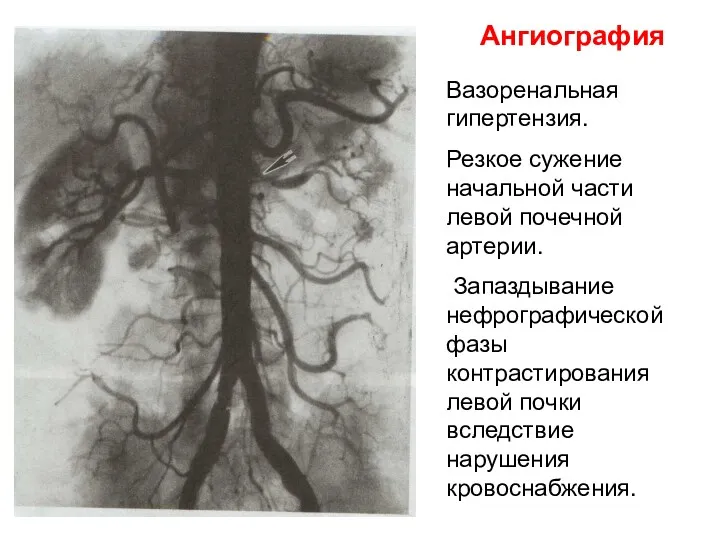
- 19. Ангиография Вазоренальная гипертензия. Резкое сужение начальной части левой почечной артерии. Запаздывание нефрографической фазы контрастирования левой почки
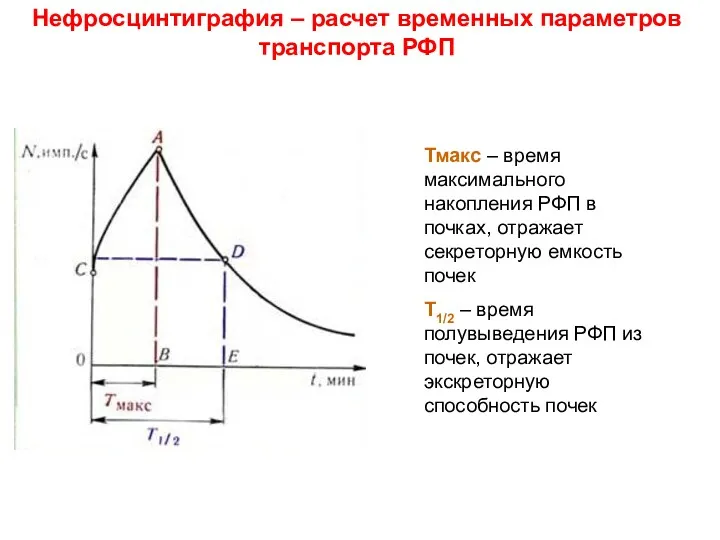
- 20. Нефросцинтиграфия – расчет временных параметров транспорта РФП Тмакс – время максимального накопления РФП в почках, отражает
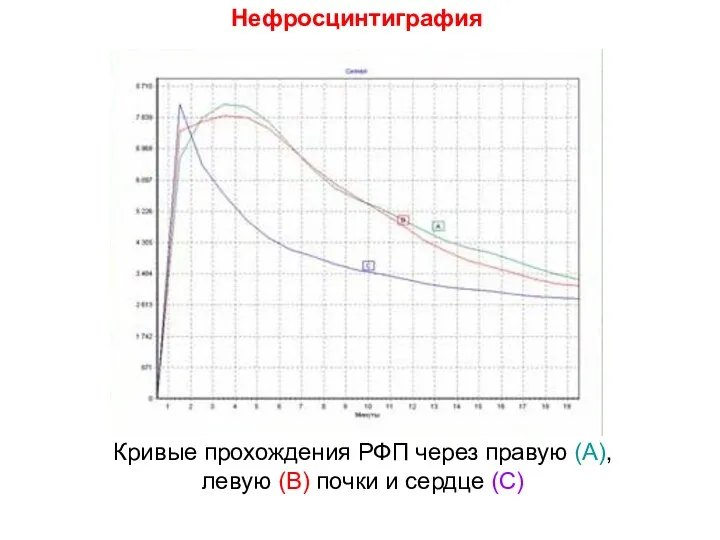
- 21. Нефросцинтиграфия Кривые прохождения РФП через правую (А), левую (В) почки и сердце (С)
- 22. Типы нефросцинтиграмм 1,2 – обструктивный 3 – паренхиматозный 4 – изостенурический 5 – норма 6 –
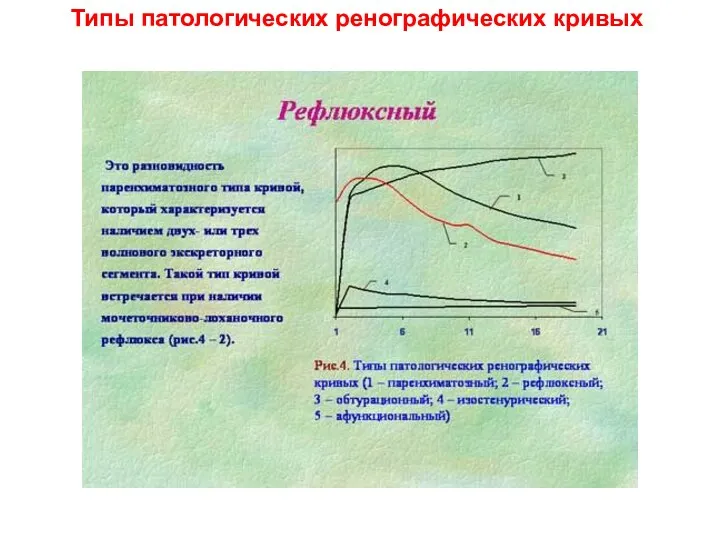
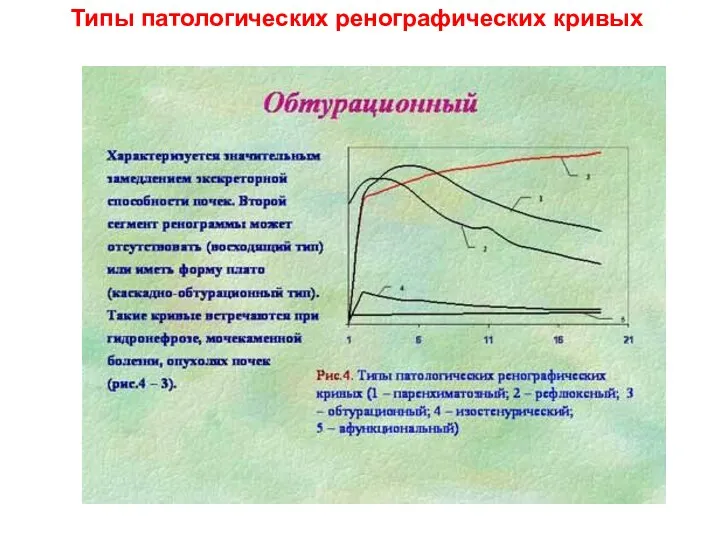
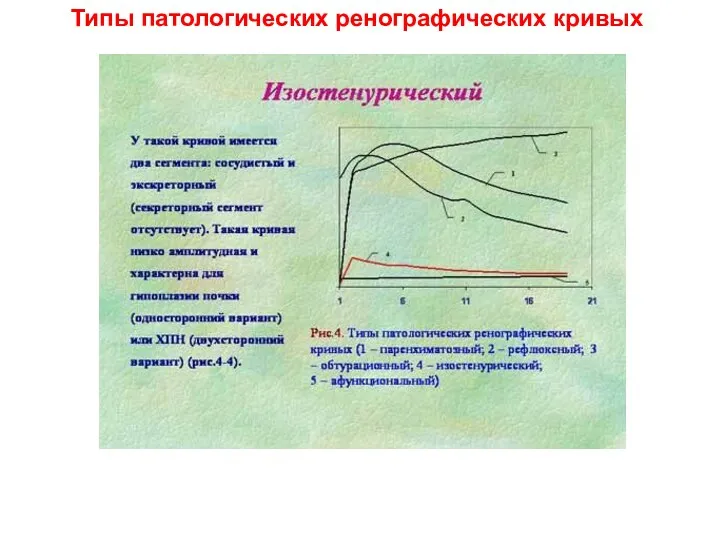
- 23. Типы патологических ренографических кривых
- 24. Типы патологических ренографических кривых
- 25. Типы патологических ренографических кривых
- 26. Типы патологических ренографических кривых
- 27. Типы патологических ренографических кривых
- 28. ТАКТИКА ЛУЧЕВОГО ИССЛЕДОВАНИЯ ПРИ ОСНОВНЫХ КЛИНИЧЕСКИХ СИНДРОМАХ ПОРАЖЕНИЯ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ. Почечная колика. Эхосоноскопия позволяет
- 29. ТАКТИКА ЛУЧЕВОГО ИССЛЕДОВАНИЯ ПРИ ОСНОВНЫХ КЛИНИЧЕСКИХ СИНДРОМАХ ПОРАЖЕНИЯ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ. Травма почки и мочевого
- 30. ТАКТИКА ЛУЧЕВОГО ИССЛЕДОВАНИЯ ПРИ ОСНОВНЫХ КЛИНИЧЕСКИХ СИНДРОМАХ ПОРАЖЕНИЯ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ. Воспалительные заболевания. Все методы
- 31. ТАКТИКА ЛУЧЕВОГО ИССЛЕДОВАНИЯ ПРИ ОСНОВНЫХ КЛИНИЧЕСКИХ СИНДРОМАХ ПОРАЖЕНИЯ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ. Нефрогенная артериальная гипертензия. Реноваскулярная
- 32. ТАКТИКА ЛУЧЕВОГО ИССЛЕДОВАНИЯ ПРИ ОСНОВНЫХ КЛИНИЧЕСКИХ СИНДРОМАХ ПОРАЖЕНИЯ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ. Опухоли и кисты почек,
- 33. Маммография – нужна или нет? Ежегодно в мире диагностируется около 1,5 млн. новых случаев рака груди
- 34. Диагностика рака груди Самообследование Осмотр хирурга-маммолога Маммография УЗИ Трепанобиопсия для гистологичского исследования (тонкоигольная биопсия для цитологического
- 35. Маммография – почему необходима? Ранние формы опухолей не определяются ни больной при самообследовании, ни врачом при
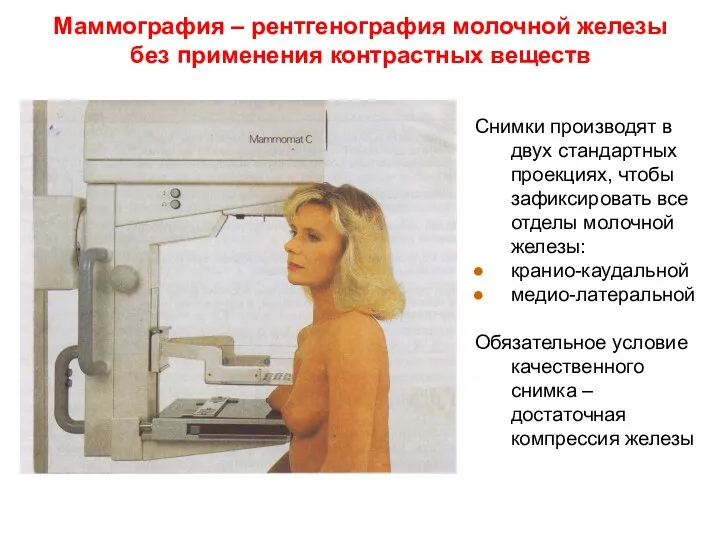
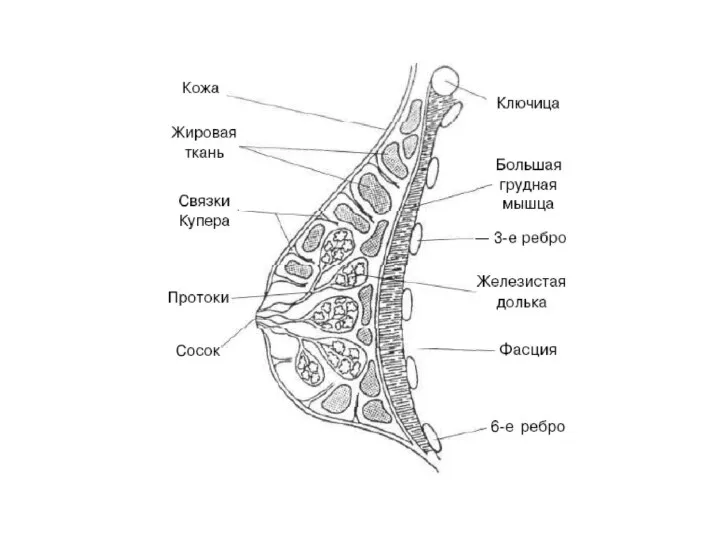
- 36. Маммография – рентгенография молочной железы без применения контрастных веществ Снимки производят в двух стандартных проекциях, чтобы
- 38. Признаки рака на маммограммах Главный - изображение опухоли, отличающейся от окружающих тканей повышенной плотностью. Размеры ее
- 39. Варианты рака груди Протоковый – из эпителия млечных протоков Дольковый – из эпителия долек Стадии морфогенеза
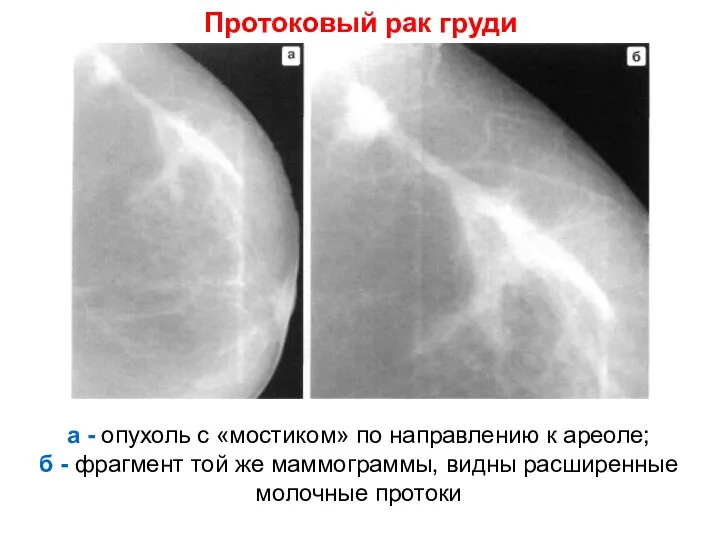
- 40. Протоковый рак груди а - опухоль с «мостиком» по направлению к ареоле; б - фрагмент той
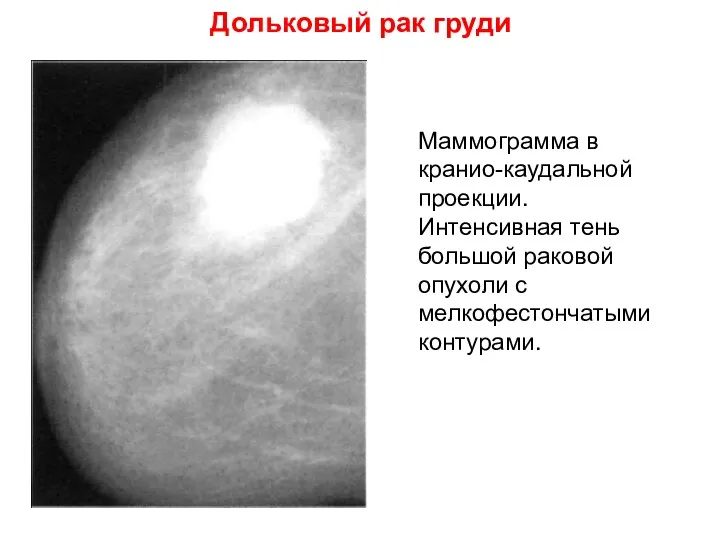
- 41. Дольковый рак груди Маммограмма в кранио-каудальной проекции. Интенсивная тень большой раковой опухоли с мелкофестончатыми контурами.
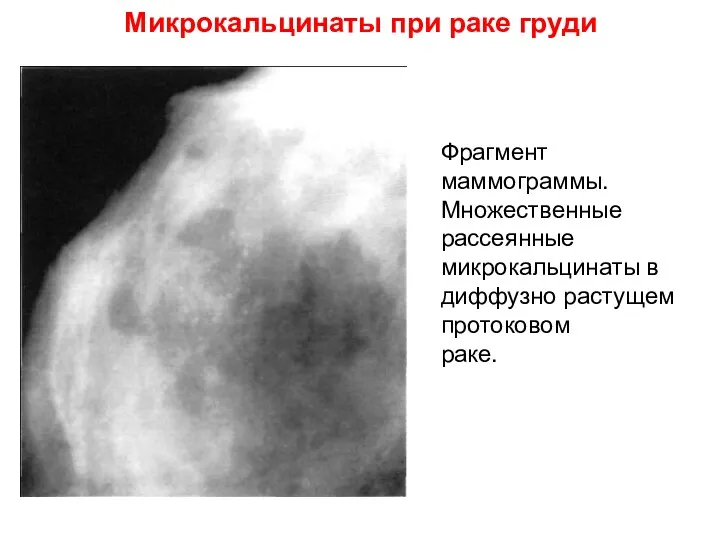
- 42. Микрокальцинаты при раке груди Фрагмент маммограммы. Множественные рассеянные микрокальцинаты в диффузно растущем протоковом раке.
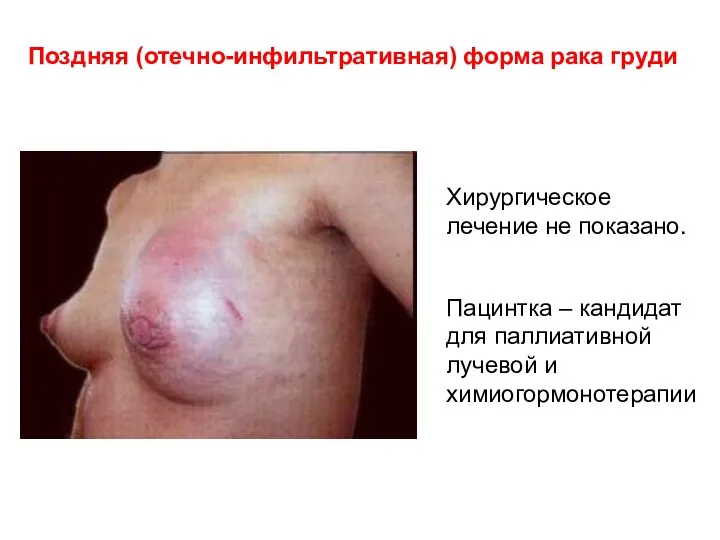
- 43. Поздняя (отечно-инфильтративная) форма рака груди Хирургическое лечение не показано. Пацинтка – кандидат для паллиативной лучевой и
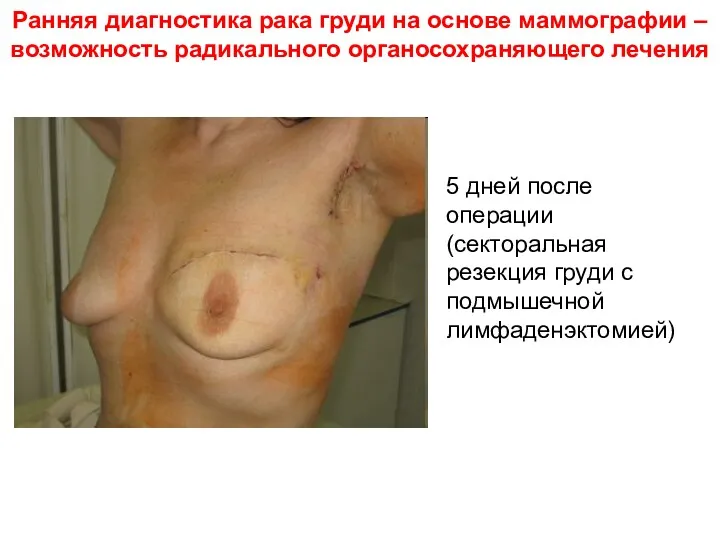
- 44. Ранняя диагностика рака груди на основе маммографии – возможность радикального органосохраняющего лечения 5 дней после операции
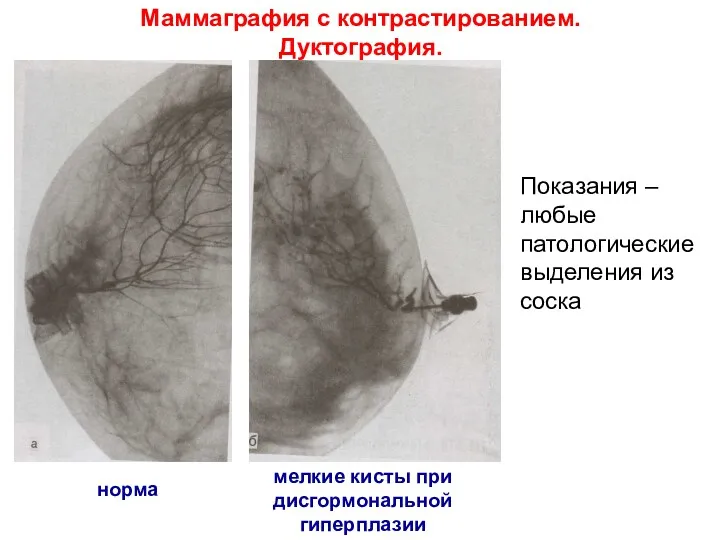
- 45. Маммаграфия с контрастированием. Дуктография. норма мелкие кисты при дисгормональной гиперплазии Показания – любые патологические выделения из
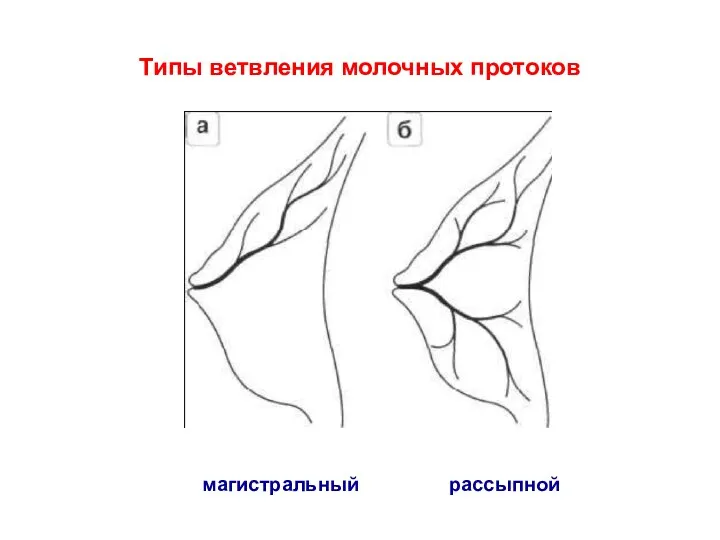
- 46. Типы ветвления молочных протоков магистральный рассыпной
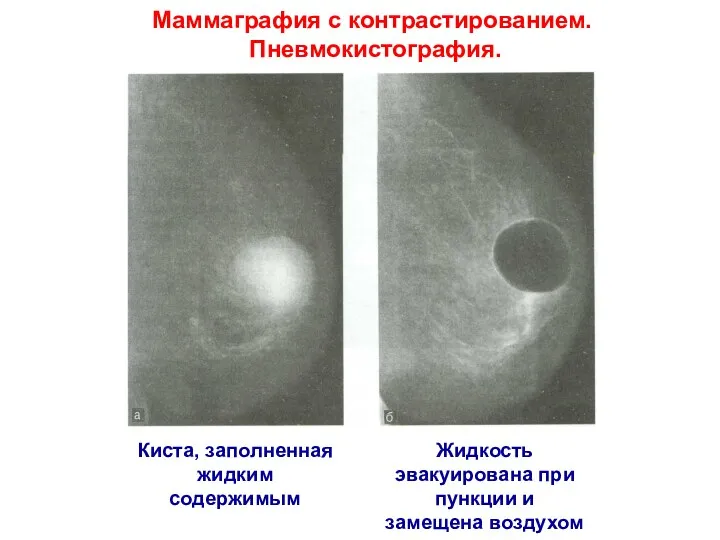
- 47. Киста, заполненная жидким содержимым Жидкость эвакуирована при пункции и замещена воздухом Маммаграфия с контрастированием. Пневмокистография.
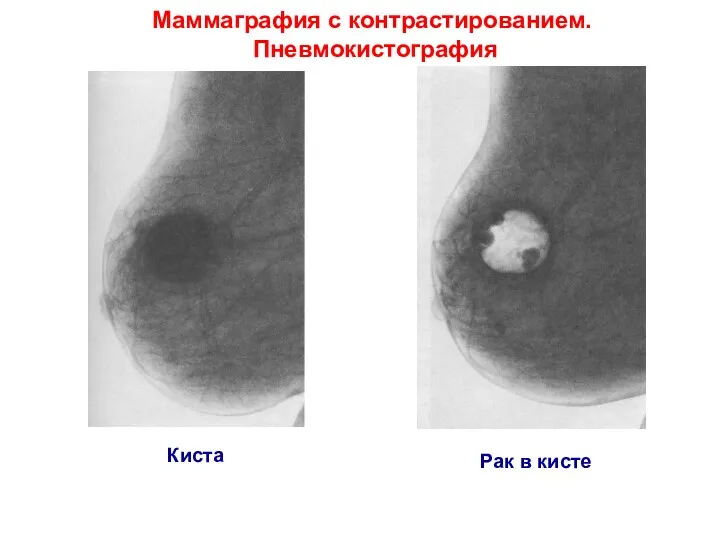
- 48. Киста Рак в кисте Маммаграфия с контрастированием. Пневмокистография
- 49. Доброкачественная патология груди: Киста Фиброаденома Мастопатия (узловая, фиброзная, смешанная) NB!!! Всегда дифференцировать с раком
- 50. МРТ груди
- 51. Диагностическое значение УЗИ в акушерстве и гинекологии 1. Беременность Подтверждение факта беременности Определение числа плодов Определение
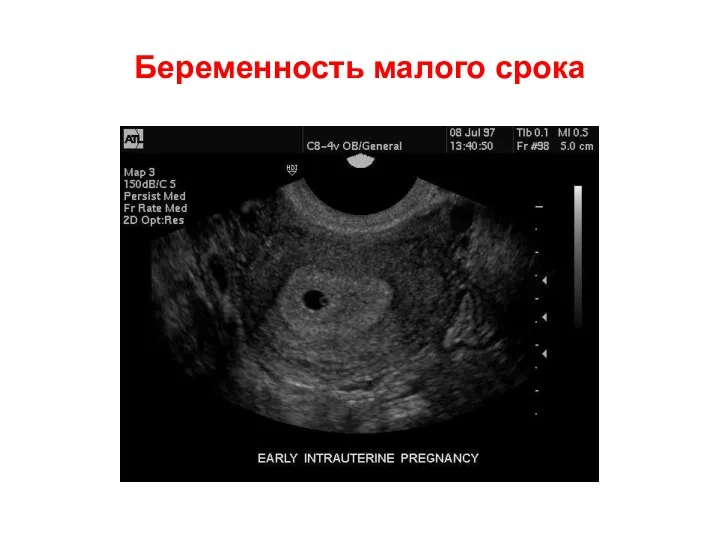
- 52. Беременность малого срока
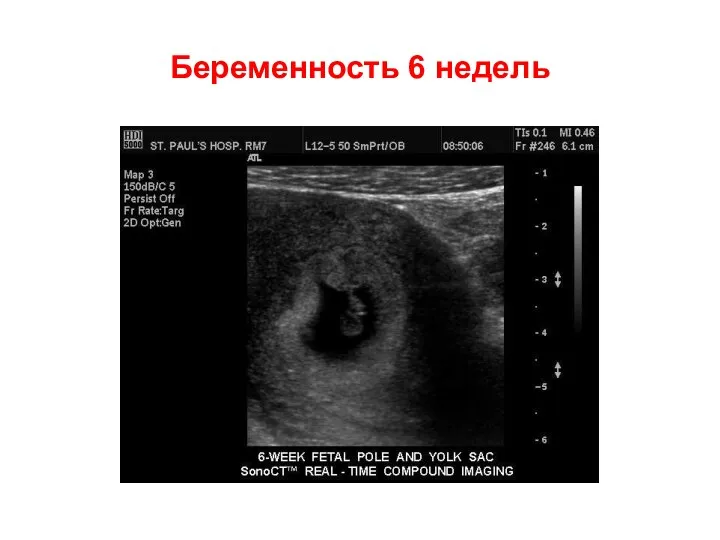
- 53. Беременность 6 недель
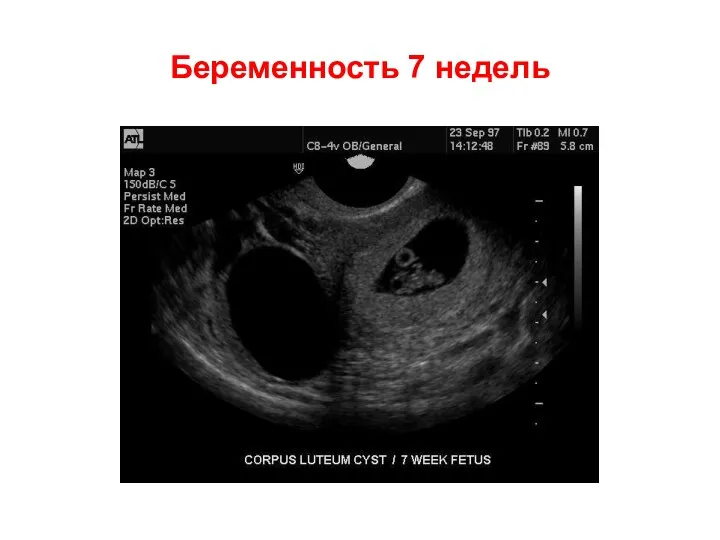
- 54. Беременность 7 недель
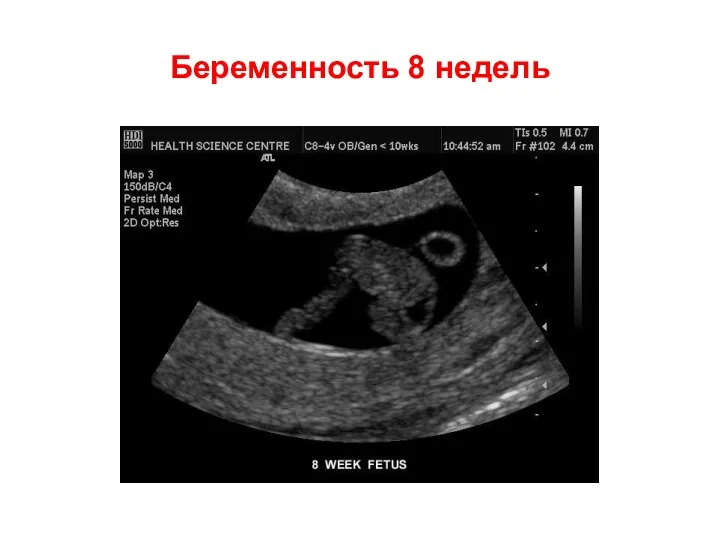
- 55. Беременность 8 недель
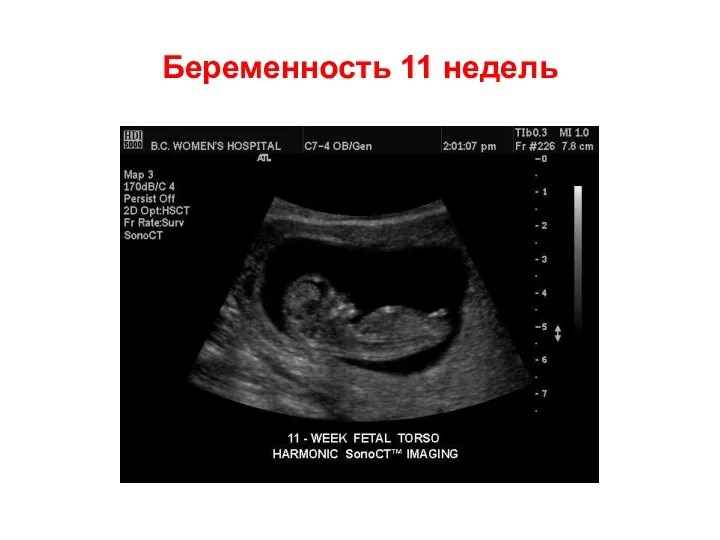
- 56. Беременность 11 недель
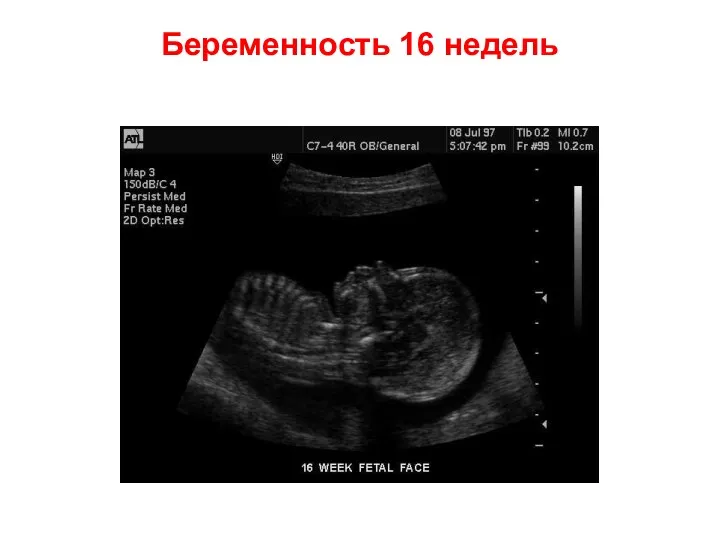
- 57. Беременность 16 недель
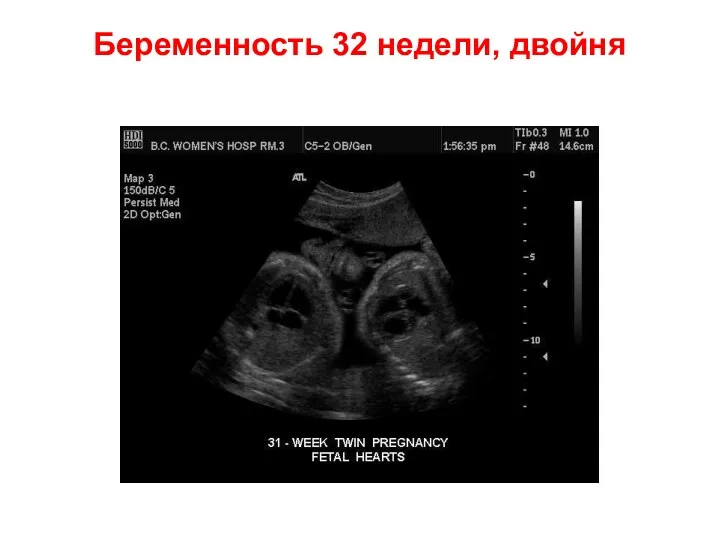
- 58. Беременность 32 недели, двойня
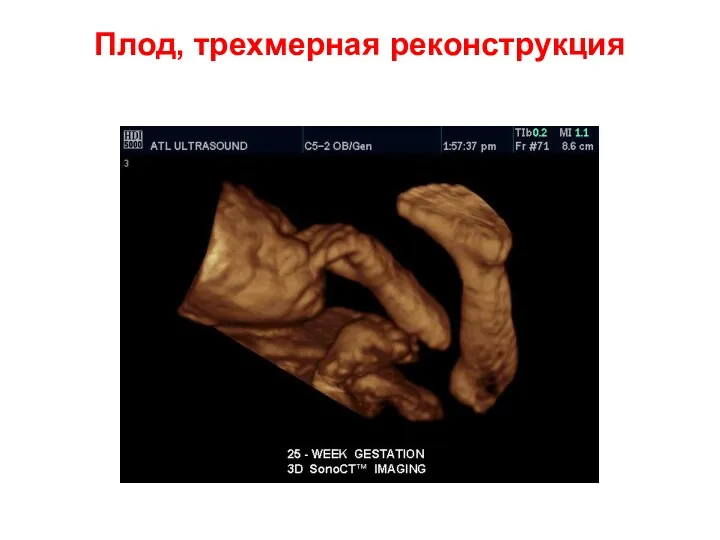
- 59. Плод, трехмерная реконструкция
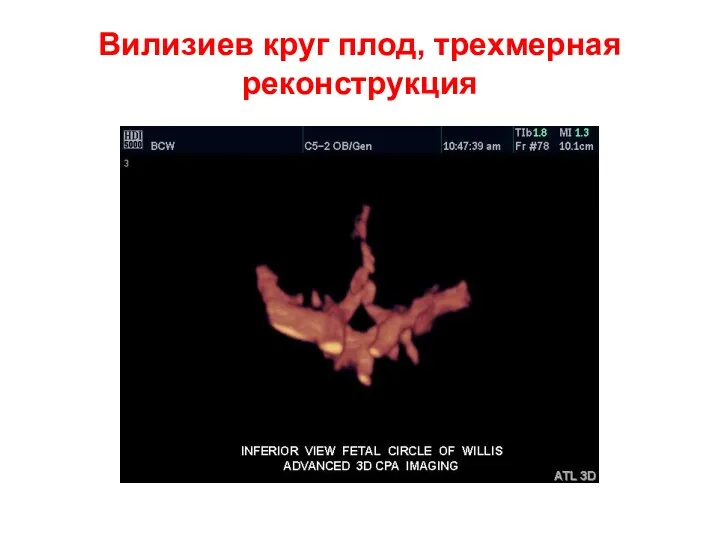
- 60. Вилизиев круг плод, трехмерная реконструкция
- 61. Алгоритм диагностики заболеваний женских половых органов Гинекологический осмотр (с цитологическим исследованием мазков с шейки матки, из
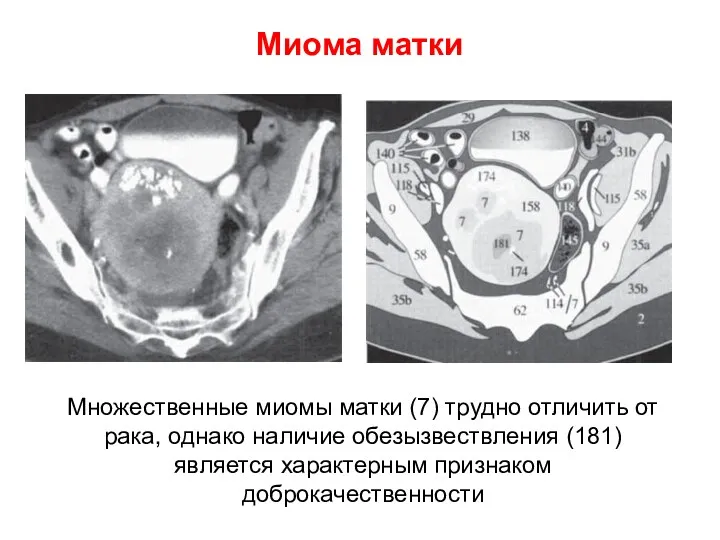
- 62. Миома матки Множественные миомы матки (7) трудно отличить от рака, однако наличие обезызвествления (181) является характерным
- 63. Рак шейки матки Гистологические варианты: плоскоклеточный (90-95%) и аденокарцинома. Визуальная форма рака!!! Основной метод диагностики –
- 64. Рак тела матки Гистологические варианты: аденокарцинома (80%) Основной симптом – кровотечение из половых путей в постменопаузе
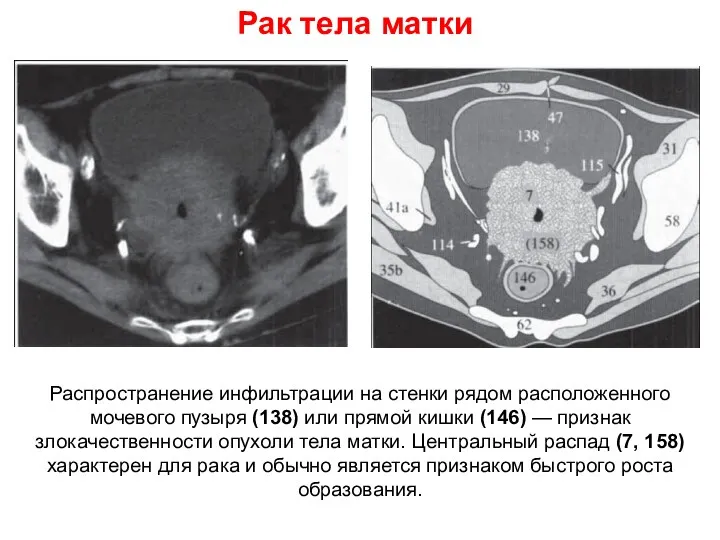
- 65. Рак тела матки Распространение инфильтрации на стенки рядом расположенного мочевого пузыря (138) или прямой кишки (146)
- 66. Рак яичника Наиболее информативным методом диагностики является гистологическое исследование биоптата яичника Биохимический маркер рака яичника –
- 67. Рак яичника Злокачественную природу солидных образований яичников можно заподозрить, если опухоль отвечает при УЗИ / КТ
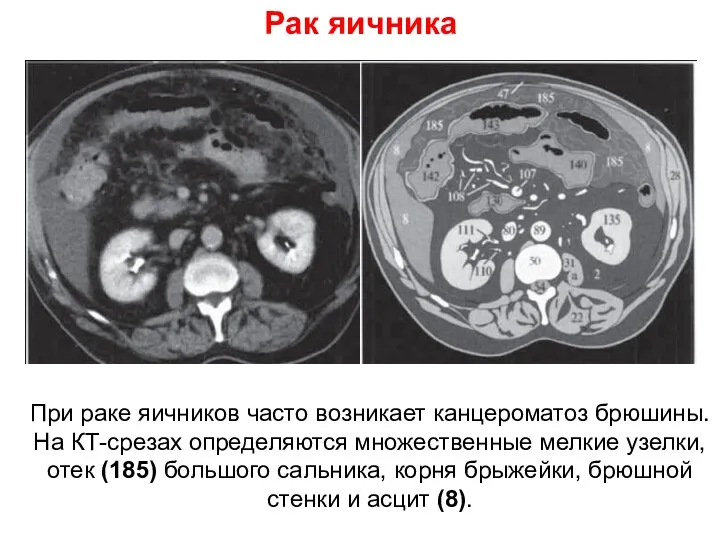
- 68. Рак яичника При раке яичников часто возникает канцероматоз брюшины. На КТ-срезах определяются множественные мелкие узелки, отек
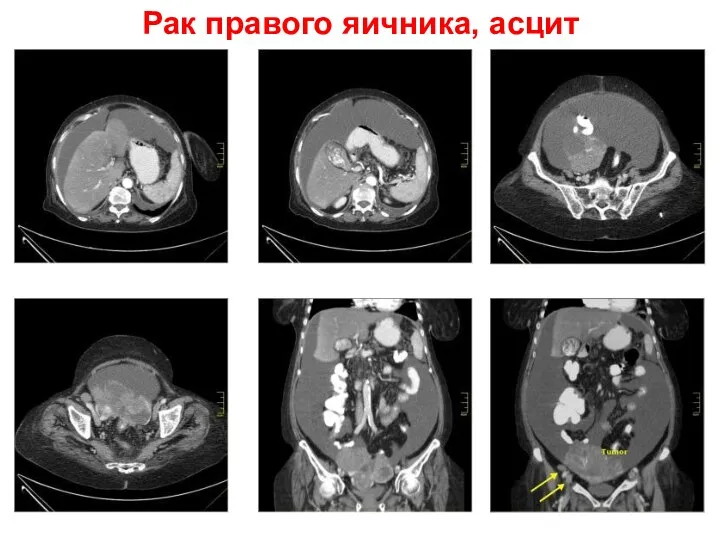
- 69. Рак правого яичника, асцит
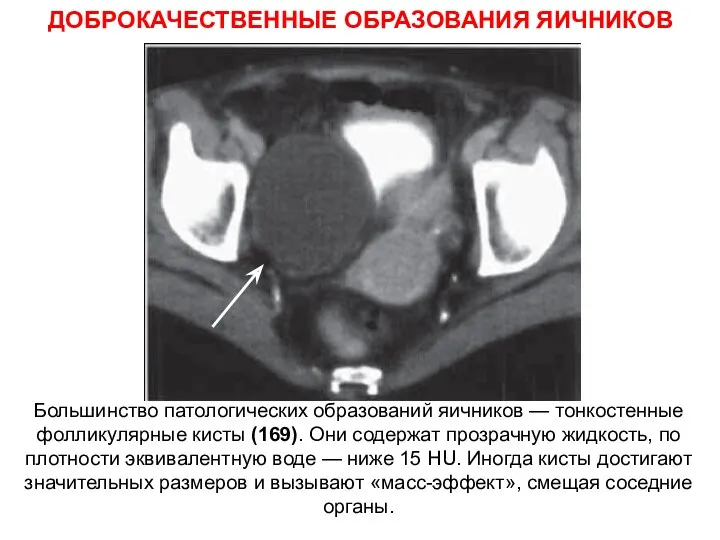
- 70. ДОБРОКАЧЕСТВЕННЫЕ ОБРАЗОВАНИЯ ЯИЧНИКОВ Большинство патологических образований яичников — тонкостенные фолликулярные кисты (169). Они содержат прозрачную жидкость,
- 71. Алгоритм диагностики заболеваний простаты Жалобы, анамнез Пальцевое ректальное исследование Для диф. диагностики с раком простаты –
- 72. УЗИ простаты длина (вертикальный размер) ширина (поперечный размер) толщина (переднезадний размер) КТ простаты передне-задний размер 2,5–3
- 73. Простатит Рентгенологические методы неэффективны. При уретероцистографии может быть выявлена только деформация предпузырной части мочеиспускательного канала и
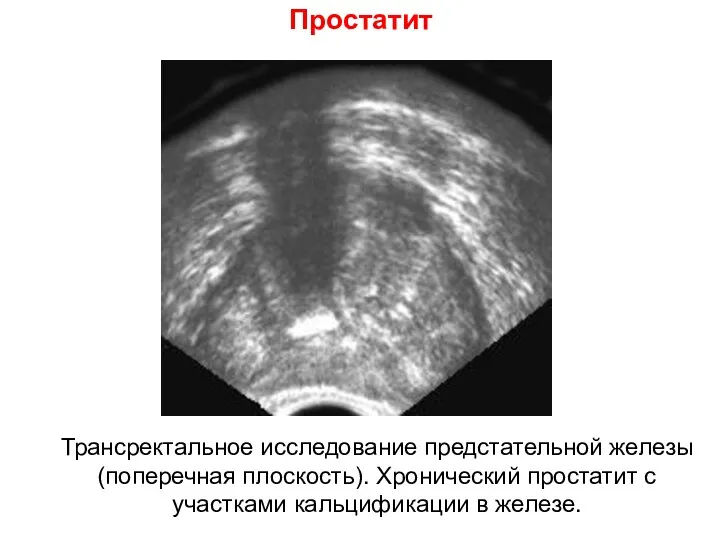
- 74. Простатит Трансректальное исследование предстательной железы (поперечная плоскость). Хронический простатит с участками кальцификации в железе.
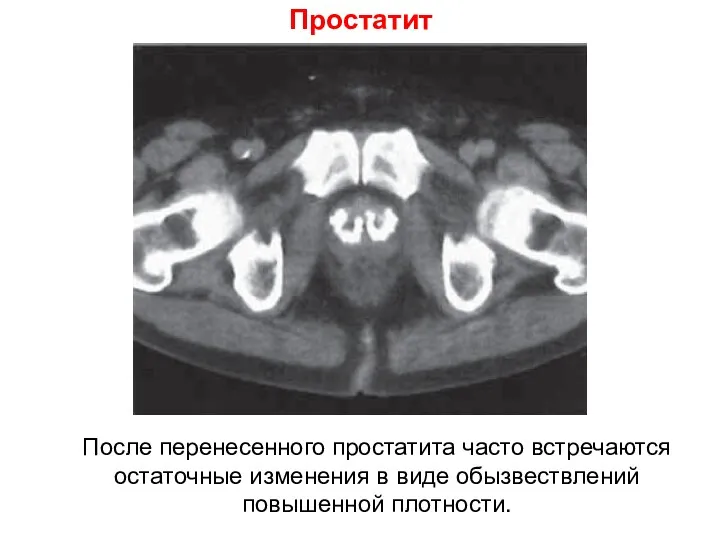
- 75. Простатит После перенесенного простатита часто встречаются остаточные изменения в виде обызвествлений повышенной плотности.
- 76. Аденома простаты Рентгенологические методы неэффективны. При уретероцистографии может быть выявлена деформация предпузырной части мочеиспускательного канала и
- 77. Аденома простаты Рентгенологические методы неэффективны. При уретероцистографии может быть выявлена деформация предпузырной части мочеиспускательного канала и
- 78. Рак простаты Датчик, используемый для трансректального ультразвука Датчик, используемый для трансректальной биопсии простаты
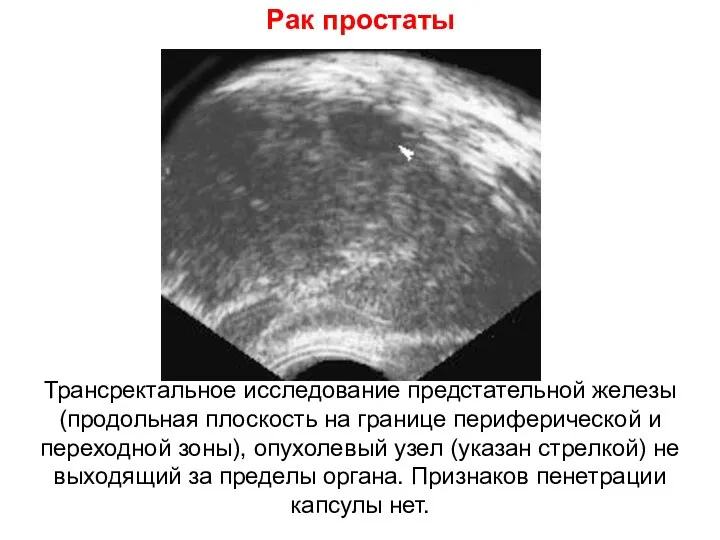
- 79. Рак простаты Трансректальное исследование предстательной железы (продольная плоскость на границе периферической и переходной зоны), опухолевый узел
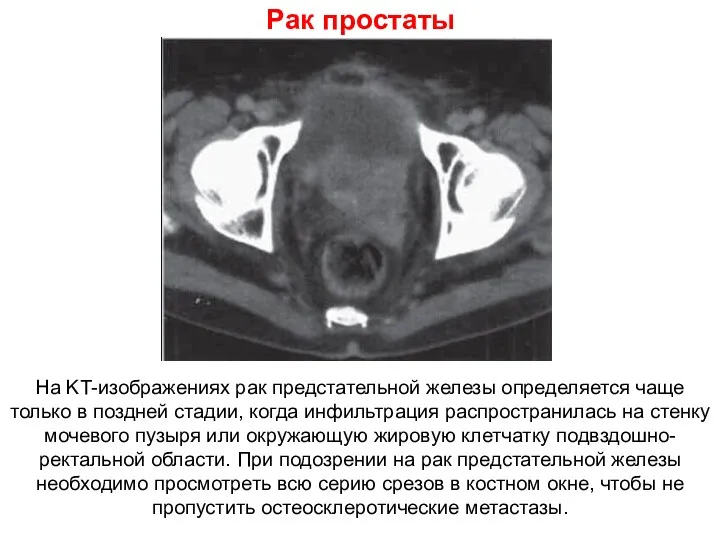
- 80. Рак простаты На KT-изображениях рак предстательной железы определяется чаще только в поздней стадии, когда инфильтрация распространилась
- 82. Скачать презентацию































 Нарушения темпа речи у детей
Нарушения темпа речи у детей Метаболический синдром
Метаболический синдром Дети-олигофрены
Дети-олигофрены Умственная отсталость: понятие и классификация
Умственная отсталость: понятие и классификация Основы питания при наборе мышечной массы
Основы питания при наборе мышечной массы Накрывание стерильного стола. Алгоритм действий медицинской сестры при накрывании стерильного стола
Накрывание стерильного стола. Алгоритм действий медицинской сестры при накрывании стерильного стола Антибиотиктермен емдеудің резистенттілігінің мәселелері және оның шешу жолдары
Антибиотиктермен емдеудің резистенттілігінің мәселелері және оның шешу жолдары Промышленное производство экстракционных препаратов. Экстракты
Промышленное производство экстракционных препаратов. Экстракты Медикаментозное лечение. Пути введения лекарственных средств. Способы применения лекарственных средств
Медикаментозное лечение. Пути введения лекарственных средств. Способы применения лекарственных средств Ортодонтиялық емдеу кезінде тістің қозғалыс түрлері
Ортодонтиялық емдеу кезінде тістің қозғалыс түрлері Жалпы тәжірбиелі дәрігер жұмысын ұйымдастыру. Дәрігердің амбулаториялық менежмент негіздері
Жалпы тәжірбиелі дәрігер жұмысын ұйымдастыру. Дәрігердің амбулаториялық менежмент негіздері Гостре порушення мозкового кровообігу
Гостре порушення мозкового кровообігу Умственная отсталость
Умственная отсталость Правила подготовки к УЗИ сердца
Правила подготовки к УЗИ сердца Лучшие диеты на 2019-й год
Лучшие диеты на 2019-й год Измерение температуры тела. Уход за лихорадящими больными. Типы температурных кривых
Измерение температуры тела. Уход за лихорадящими больными. Типы температурных кривых История болезни (уропатия, обусловленная пузырно-мочеточниковым рефлюксом)
История болезни (уропатия, обусловленная пузырно-мочеточниковым рефлюксом) Скрининг онкологических заболеваний
Скрининг онкологических заболеваний Алгоритм оказания первой помощи при ОНМК
Алгоритм оказания первой помощи при ОНМК Профилактические работы детских ЛПУ
Профилактические работы детских ЛПУ Нарушения опорно-двигательной системы и значение физических упражнений для её формирования
Нарушения опорно-двигательной системы и значение физических упражнений для её формирования Здоровая нация
Здоровая нация Качество пищевых продуктов. Стандартизация и сертификация
Качество пищевых продуктов. Стандартизация и сертификация Дозы ионизирующего излучения. Естественное и антропогенное облучение человека. Дозовые пределы облучения, дозиметрия
Дозы ионизирующего излучения. Естественное и антропогенное облучение человека. Дозовые пределы облучения, дозиметрия Патология эндометрия. Гиперпластические процессы, рак эндометрия
Патология эндометрия. Гиперпластические процессы, рак эндометрия Менструальный цикл. Нарушения менструального цикла
Менструальный цикл. Нарушения менструального цикла Хондропротекторы. Биофосфонаты. Препараты кальция
Хондропротекторы. Биофосфонаты. Препараты кальция Акушерские кровотечения
Акушерские кровотечения