Содержание
- 2. Актуальность проблемы невынашивания беременности Риск репродуктивных потерь возрастает с увеличением числа неудач и достигает 50% после
- 3. ОПРЕДЕЛЕНИЕ ПОНЯТИЯ Невынашивание беременности - это самопроизвольное прерывание беременности в сроке от зачатия до 37 недель.
- 4. Привычное невынашивание беременности Диагноз «привычное невынашивание беременности» устанавливают пациенткам с двумя самопроизвольными прерываниями гестации подряд и
- 5. КЛАССИФИКАЦИЯ САМОПРОИЗВОЛЬНЫХ ВЫКИДЫШЕЙ Проводится на основании различных критериев: 1. Срока беременности при самопроизвольном аборте: ранние (до
- 6. КЛАССИФИКАЦИЯ ПРЕЖДЕВРЕМЕННЫХ РОДОВ Проводится на основании срока гестации при ПР и перинатального прогноза для новорожденного. Выделяют:
- 7. приказ Минздравсоцразвития России №1687н от 27.12.2011г. Медицинскими критериями рождения являются: Срок беременности 22 недели и более
- 8. Основные причины невынашивания беременности
- 9. Основные медицинскиепричины невынашивания беременности (R.Bick et all.,2002, Долгушина Н.В., Макацария А.Д., 2004, Подзолкова Н.М. и соавт.,
- 11. Факторы, достоверно не влияющие на риск ранних потерь беременности (результаты исследования, проведенного в Великобритании) Социальный уровень
- 12. ПРИЧИНЫ НЕВЫНАШИВАНИЯ БЕРЕМЕННОСТИ А. Социально-демографические причины неустроенность семейной жизни экстремально высокий или низкий репродуктивный возраст матери
- 13. 4. Анатомические факторы: миома матки (наиболее неблагоприятно - наличие субмукозного узла миомы) аномалии строения матки (седловидная,
- 14. 6. Факторы воспалительного генеза: ВЗОТ , ИППП хронические инфекции (мочевыделительной, дыхательной системы) инфекции, перенесенные во время
- 15. 8. Иммунологические причины: Аутоиммунные (АФС, образование аутоантител к Е, Р, ХГЧ) Аллоиммунные (HLA совместимость пары, активность
- 16. Исследования последних лет показали Частота причинных факторов одинакова у женщин, как с двумя, так и с
- 17. ГЕНЕТИЧЕСКИЕ ПРИЧИНЫ НЕВЫНАШИВАНИЯ БЕРЕМЕННОСТИ При самопроизвольных абортах частота хромосомных нарушений у плода очень высокая: до 4-6
- 18. ГЕНЕТИЧЕСКИЕ ПРИЧИНЫ НЕВЫНАШИВАНИЯ БЕРЕМЕННОСТИ Среди хромосомных аномалий выделяют: Изменения количества хромосом (количественные аберрации) – анеуплоидия (трисомомия,
- 19. Хромосомные аномалии как причина невынашивания беременности Диагностические критерии: Факт привычного невынашивания (СВ в ранние сроки, прекращение
- 20. тактика Генетическое консультирование супругов: Перинатальный прогноз и риск Необходимость и этапность пренатальной диагностики (в том числе
- 21. ГЕНЕТИЧЕСКИЕ ПРИЧИНЫ НЕВЫНАШИВАНИЯ БЕРЕМЕННОСТИ Показания для цитогенетического обследования супружеской пары: Факт ПНБ (повторяющиеся СВ, прекращение развития
- 22. Эндокринные нарушения у женщин с ПНБ Частота от 8 до 20%, при привычном раннем выкидыше -
- 23. Эндокринные факторы Нарушения в фертильном цикле: Патология фолликулогенеза (низкий уровень Э/ФСГ, ряд эндокринных дисфункций – гиперандрогения,
- 24. Роль эндогенного прогестерона при беременности Синтезируется под влиянием ПЛ и ХГЧ, источник в 1 триместре –
- 25. 1 триместр беременности Лютео-плацентарный переход Presentation Title Date Company Confidential © 200X Abbott Критической точкой 1
- 26. Патогенез осложнений гестации при НЛФ у пациенток с ПНБ
- 27. Эндокринные факторы Наиболее частые причины: Гипофункция яичников Гиперандрогении Для невынашивания беременности характерны стертые формы гормональных нарушений.
- 28. ГИПОФУНКЦИЯ ЯИЧНИКОВ Характеризуется неполноценной лютеиновой фазой и чередованием овуляторных циклов с ановуляторными. Недостаточная секреторная трансформация эндометрия
- 29. Недостаточность лютеиновой фазы Методы диагностики: Тесты функциональной диагностики УЗИ на 20-22 день менструального цикла Определение прогестерона
- 30. ГИПЕРАНДРОГЕНИЯ КАК ПРИЧИНА НЕВЫНАШИВАНИЯ БЕРЕМЕННОСТИ Состояния, сопровождающиеся гиперандрогенией: Яичниковая (СПКЯ), Нейрообменноэндокринный синдром, ВГКН (чаще – неклассическая
- 31. ГИПЕРАНДРОГЕНИЯ Причины: врожденная гиперплазия коры надпочечников, синдром поликистозных яичников, гиперандрогения смешанного генеза. Гиперандрогения может быть надпочечникового
- 32. Ведение беременности при надпочечниковой гиперандрогении 2 проблемы: Наступление и вынашивание беременности у женщин с ПНБ и
- 33. ВЕДЕНИЕ БЕРЕМЕННОСТИ ПРИ НАДПОЧЕЧНИКОВОЙ ГИПЕРАНДРОГЕНИИ Наличие в семье случаев АГС Обследование родителей на мутантный аллель CYP21,
- 34. Дексаметазон для предотвращения вирилизации плода женского пола - препарат выбора, так как только он проникает через
- 35. ЗАБОЛЕВАНИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫ Тиреоидные гормоны (тироксин, трийодтиронин) стимулируют обменные процессы в яичниках, сенсибилизируют ткани полового аппарата
- 36. Гипотиреоз Противопоказаний для беременности при нормальном уровне ТТГ нет После наступления беременности необходимо сразу увеличить дозу
- 37. Гипотиреоз Необходимо исследование ТТГ и свободного Т4 каждые 2 месяца После родов необходимо вернуться к исходной
- 38. САХАРНЫЙ ДИАБЕТ Нарушение толерантности к глюкозе является наиболее распространенным заболеванием эндокринной системы. Беременность может закончиться самопроизвольным
- 39. ГИПЕРПРОЛАКТИНЕМИЯ Повышенный уровень пролактина диагностируется у 20-25% пациенток с бесплодием и различными нарушениями менструального цикла Гиперпролактинемия
- 40. Гиперпролактинемия Физиологическая – лактация, беременность Патологическая – заболевания гипоталамуса, заболевания гипофиза, гипотиреоз, применение лекарственных препаратов, перенесенные
- 41. Гиперпролактинемия Для лечения используют бромкриптин, парлодел ( 2,5-7,5 мг в сутки, достинекс (0,5-1,0 мг в неделю,
- 42. АНАТОМИЧЕСКИЕ ПРИЧИНЫ
- 43. ИСТМИКО-ЦЕРВИКАЛЬНАЯ НЕДОСТАТОЧНОСТЬ Различают анатомическую (син.: органическую, травматическую) и функциональную ИЦН. Наиболее частыми причинами анатомической ИЦН являются
- 44. Группы риска развития ИЦН (Кулаков В.И. 2005.) Травмы шейки матки в анамнезе Гиперандрогения Пороки развития матки
- 45. ПОРОКИ РАЗВИТИЯ МАТКИ Среди женщин, страдающих ПНБ, пороки развития матки встречаются в 10-15% случаев. Причины нарушения
- 46. АНОМАЛИИ РАЗВИТИЯ МАТКИ .
- 47. МИОМА МАТКИ Самопроизвольные выкидыши при миоме матки наблюдаются в 5-6% случаях. Основное значение имеет расположение и
- 48. ГЕНИТАЛЬНЫЙ ИНФАНТИЛИЗМ Характеризуется гипоплазией половых органов и различными нарушениями в системе гипоталамус-гипофиз-яичники-матка Механизм прерывания беременности: неполноценная
- 49. ОСОБЕННОСТИ СОМАТИЧЕСКОГО СТАТУСА ЖЕНЩИНЫ Группу риска по невынашиванию беременности составляют женщины с: 1. заболеваниями сердечно-сосудистой системы:
- 50. ОСЛОЖНЕНИЯ ДАННОЙ БЕРЕМЕННОСТИ Среди факторов, способствующих невынашиванию беременности, большое место занимают осложнения, связанные с беременностью: гестоз
- 51. Тромбофилия – повышенная склонность организма человека к развитию рецидивирующих тромбозов сосудов, ишемий и инфарктов органов вследствие
- 52. Тромбофилии 15 – 20% (2007 г) Генетическая Мутации F V Leiden G 1691A Протромбин G 220`1
- 53. проявлением тромбофилии является акушерская патология: Беременность является состоянием, которое можно назвать своеобразным экзаменом на наличие скрытого
- 54. Патогенгез Тромбофилия Тромбоз сосудов микроциркуляции и развитие ишемии Повреждение эндотелия и развитие эндотелиальной дисфункции (эндотелиоза) Генерализованное
- 55. Патогенгез при беременности Тромбофилия Повреждения эндотелиального покрова ворсин хориона Нарушение целостности щеточной каймы и повреждение синцитиотрофобласта,
- 56. Показания к исследованию гемостаза у женщин ПНБ 1.Наличие семейного анамнеза: инсульты\инфаркты миокарда в возрасте до 50
- 57. Объем исследования гемостаза у женщин ПНБ Протромбиновое время, индекс АЧТВ, фибриноген, РФМК (растворимых комплексов мономера фибрина
- 58. Тактика при тромбофилиях
- 59. Лабораторные критерии эффективности противотромботической терапии Нормализация маркеров тромбофилии: Комплекса тромбин-антитромбин (ТАТ) Д-димер Р1+2 фрагмента протромбина (Р1+2)
- 60. Аутоиммунные реакции матери во время беременности У больных с АФС частота самопроизвольных выкидышей достигает 80% Прерывание
- 61. АФС 1987 г. Антифосфолипидный синдром Г. Хьюс В основе лежит образование аутоантител к фосфолипидным детерминантам в
- 62. Антифосфолипидный синдром Наличие антифосфолипидных антител(АФА) в сочетании с артериальными и венозными тромбозами Синдром потери плода (СПП)
- 63. Классификация АФС (З.С.Алекберова, Е.Л. Насонов, Т.М. Решетняк,2000) Клинические варианты: Первичный АФС Вторичный АФС (при ревматических и
- 64. Диагностические критерии АФС (8-й международный съезд, Саппоро, Япония, 1999 г., Сидней, 2006 г.) I.КЛИНИЧЕСКИЕ II. ЛАБОРАТОРНЫЕ
- 65. АФС – синдром – «Хамелеон» . Другие клинические проявления : Сосудистые тромбозы: несколько клинических эпизодов венозных,
- 66. Катастрофическая форма АФС (полиорганная недостаточность) Критерии диагностики: Клинические проявления окклюзии сосудов 3 органов и систем или
- 67. Определение АФА показано: Наличие в анамнезе двух и более самопроизвольных выкидышей или неразвивающихся беременностей Повторяющиеся антенатальные
- 68. Маркеры тромбофилии и внутрисосудистого свертывания (А.Д. Макацария, В.О. Бицадзе, 2013)
- 69. Иммунологические причины невынашивания беременности АУТОИММУННЫЕ АЛЛОИММУННЫЕ Иммунный ответ женщины направлен против Собственных тканей матери Антигенов плода,
- 70. Механизм отторжения плода в результате нарушения иммунной толерантности (аллоиммунная реакция) Cnaouat G., Ledee-Bata lie N,. Zourbas
- 71. Объем иммунологического обследования: Уровень NK клеток Th1/Th2 соотношение Антифосфолипидные антитела Антинуклеарные антитела Тест на тромбофилию Определение
- 72. ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ МАТЕРИ При острых вирусных инфекциях у матери (краснуха, герпес, аденовирус, вирус паротита, цитомегаловирус и
- 73. УЗИ И УЗДГ Нет ни одного научного исследования, доказывающего повреждающее воздействие диагностического ультразвукового исследования на развивающийся
- 74. НЕОБЪЯСНИМЫЕ ПРИЧИНЫ НБ У значительной части женщин привычное невынашивание остается необъяснимо, несмотря на многочисленные исследования Благоприятный
- 75. Диагностика невынашивания беременности Определение базальной температуры в первые 12 недель беременности Цитологическое исследование влагалищного отделяемого Динамическое
- 76. Диагностика невынашивания беременности Гликоделин (a2-микроглобулин фертильности - АМГФ) – продуцируется железами секреторного эндометрия и в децидуальной
- 77. УЗИ Длина цервикального канала, диаметр внутреннего зева шейки матки Наличие напряжения стенок матки Наличие участка отслойки
- 78. Биомаркеры ПР Фетальный фибронектин – неинформативен до 22 и после 35 недель, при наличии кровянистых выделений,
- 79. Согласно международным рекомендациям, ПР наиболее вероятны при : Наличии ПР в анамнезе Длине шейки матки по
- 80. Диагностика ИЦН Бальные системы оценки состояния шейки матки (шкала E.H. Bishop, шкала Бернат В.Ф., Агаджанова А.А)
- 81. Наличие в анамнезе двух и более спонтанных выкидышей во втором триместре с бессимптомным расширением шейки (отсутствие
- 82. Шкала E.H. Bishop приказ МЗ РФ №50 от 10.02.2003 «О совершенствовании акушерско-гинекологической помощи в амбулаторно-поликлинических учреждениях»
- 83. Диагностика ИЦН во время беременности с определением показаний для коррекции шейки матки (Бернат В.Ф., Агаджанова А.А.)
- 84. Критерии постановки диагноза угрозы преждевременных родов Жалобы на схваткообразные боли внизу живота Наличие 4-х и более
- 85. Согласно международным рекомендациям, ПР наиболее вероятны при : Наличии ПР в анамнезе Длине шейки матки по
- 86. Тест для диагностики преждевременных родов Actim Partus Актим ПАРТУС тест представляет собой высокочувствительный тест на полосках
- 87. Тест для диагностики преждевременного разрыва плодных оболочек Actim Prom Actim Prom тест представляет собой высокочувствительный тест
- 88. Европейская Ассоциация Перинатальной Медицины 2011 рекомендует При диагностике преждевременного разрыва плодных оболочек использовать стрип-тест Амнишур (определение
- 89. 1 771.00 руб.
- 90. Лечение невынашивания беременности Физический и сексуальный покой Психотерапия и седативные средства Витамины Спазмолитическая терапия Гормональное лечение
- 91. Методы терапии пациенток с ПНБ в зависимости от этиологии. (ОНБ. Научный центр акушерства, гинекологии и перинатологии
- 92. Беременные с кровотечениями в сроках до 20 недель беременности при нормально расположенной плаценте В нашей стране
- 93. Немедикаментозное лечение: полноценная, сбалансированная, богатая витаминами диета постельный режим эмоциональный комфорт (создание уверенности в благоприятном исходе)
- 95. Седативные средства Отвар или таблетки пустырника Отвар или таблетки валерианы Магне-В-6 по 2 таблетки утром и
- 96. Магнелис В6 Магнелис В6 – российский аналог популярного препарата Магне В6 от фармкомпании №1 в России.
- 97. Женщины с экстрагенитальной патологией – гипертонической болезнью (ГБ), заболеваниями сердца. Когда рекомендовать Магнелис В6? Всем беременным
- 98. Эффективность комбинации Магния лактат/пиридоксин при привычном невынашивании беременности Быстрая нормализация тонуса матки Нормализация сна, снижение тревоги
- 99. Эффективность применения комбинации Магния лактат/пиридоксин в комплексной терапии угрозы прерывания беременности Московская медицинская академия имени И.М.Сеченова*
- 100. Магний Диаспорал 300 В акушерской практике Магний- Диаспорал 300 назначается в связи с его : -
- 101. Магний Диаспорал 300: пакетики № 50 в упаковке, содержащие гранулы Гранулы для приготовления раствора для приема
- 102. Спазмолитическая терапия Но-шпа по 0,04 г 3 раза в сутки, в случае выраженного болевого синдрома по
- 103. Гемостатическая терапия Дицинон (этамзилат) по 2,0 мл в/м 2-3 раза в день, затем в таблетках по
- 104. Гормональное лечение показания для назначения гестагенов: СВ и ПНБ (приказ МЗСР РФ № 256 от 07.04.2006)
- 105. УТРОЖЕСТАН® ПРИ ПРИВЫЧНОМ НЕВЫНАШИВАНИИ БЕРЕМЕННОСТИ Прегравидарная подготовка: с 16 дня цикла до положительного теста на беременность
- 106. Дюфастон – высокоселективный аналог натурального прогестерона* Высокая активность и селективность дидрогестерона к прогестероновым рецепторам Поддержка и
- 107. При угрожающем аборте назначают 40 мг однократно, затем - по 10 мг каждые 8 ч до
- 108. Гормональное лечение Эстрогены ( только в случаях подтвержденной гипоэстрогении) Эстрожель 0,75 – 1,5 мг трансдермально Эстрофем
- 109. Гормональное лечение Глюкокортикоиды – дексаметазон от ¼ до 1 таб. в сутки (0,125 – 0,5 мг)
- 110. Гормональное лечение Яичниковая гиперандрогения - лечение глюкокортикоидами редко! и прекращают после 16 недель, гестагены и ХГ
- 111. Принципы терапии АФС Коррекция состояния системы гемостаза Антикоагулянты (гепарин, фраксипарин, фрагмин, клексан) Антиагреганты Лечение угрозы прерывания
- 112. Лечение во время беременности АФС (ОНБ. Научный центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова,
- 113. Низкомолекулярные гепарины Введены в рекомендации по ведению беременности у больных с АФС в Канаде, США, Великобритании
- 114. Преимущества НМГ Низкий риск геморрагий В меньшей степени связываются с белками плазмы, что обеспечивает более предсказуемый
- 115. Применение НМГ при беременности
- 116. Терапия иммуноглобулинами при АФС Иммунноглобулинотерапия показана при антифосфолипидном синдроме, сопровождающимся аутоиммунной тромбоцитопенией, вторичном АФС на фоне
- 117. Механизм действия иммуноглобулинов Влияние на Т-клеточное звено иммунитета – снижение продукции цитокинов NK клетками и торможение
- 118. Терапия иммуноглобулинами при привычном выкидыше
- 119. Иммуноглобулинотерапия Один из дополнительных методов терапии, который используется вместе с основным вариантом лечения (антикоагулянты + аспирин)
- 120. Терапия кортикостероидами
- 121. Кортикостероиды Обязательны у больных с тромбоцитопенией, обусловленной АФС, дозы от 5 до 15 мг преднизолона У
- 122. Лечебный плазмаферез Метод выбора при следующих состояниях: Катастрофический АФС (удаление антител, цитокинов, компонентов комплемента, фактора некроза
- 123. Основные задачи токолитической терапии- отсрочить роды для: 1. возможности проведения терапии глюкокортикоидами с целью снижения частоты
- 124. Токолитическая терапия β-адреномиметики: Гинипрал 10 мкг (2,0мл) в/в, капельно, затем пероральный прием препарата в дозе 1-2
- 125. Токолитическая терапия Cульфат магния По схеме токолиза – 4 г (40 мл 10% р-ра) в/в медленно
- 126. Токолитики с преимушественным противовоспалительным действием Ингибиторы простагландинсинтетазы (индометацин) Индометацин (во 2 и в 3 триместре с
- 127. Препараты НПВС Представители: индометацин, (50-200 мг в сутки, ректально), диклофенак и др. Обладают антипростагландиновым эффектом. Противопоказанием
- 128. Atosiban (Атозибан): Tractocil Atosiban - синтетический пептид, является конкурирующим антагонистом окситоцина. Область приложения - маточные рецепторы
- 129. Показания к применению трактоцила (атозибана) – селективного антагониста окситоцина Атозибан показан для токолиза при угрожающих и
- 130. Противопоказания к применению трактоцила Беременность 33 полных недель Преждевременный разрыв плодных оболочек >30 недель беременности Дородовое
- 134. ФАКТОРЫ РИСКА Анализ 11-ти рандомизированных контролируемых исследований показал эффективность профилактического применения прогестерона у пациенток с (1):
- 135. Международные рекомендации Что демонстрирует эффективность в предотвращении ПР? У женщин с длиной шейки матки 10-20 мм
- 136. Профилактическое применение препаратов прогестерона у «симптомных» женщин У беременных, получавших в/м инъекции 17-ОПК более часто имеет
- 137. 20.04.2015 Решение МЗ РФ о внесении в инструкцию Утрожестана показания «предупреждение ПР в группах риска»
- 140. Рекомендуемые схемы профилактики РДС (необходимо 48 часов) Две дозы по 12 мг бетаметазона в/м через 24
- 141. Лечение ИЦН Хирургическое лечение (наложение шва на шейку матки Консервативная терапия (акушерский пессарий)
- 142. Хирургическая коррекция Lash 1950 Shirodcar 1955 Shirodkar VN. A new method of operative treatment for habitual
- 143. Хирургическое лечение ИЦН Показания: Наличие в анамнезе самопроизвольных выкидышей и преждевременных родов (во 2 и 3
- 144. Хирургическое лечение ИЦН Противопоказания: Заболевания, являющиеся противопоказанием к сохранению беременности Повышенная возбудимость матки, не исчезающая под
- 145. Осложнения хирургической коррекции Общехирургические (наркоз, кровотечение, инфицирование и т.п.) Активация латентной родовой деятельности Разрыв амниотических оболочек
- 146. Консервативное лечение ИЦН Показания к применению акушерского разгружающего пессария: Функциональная и органическая истмико-цервикальная недостаточность, для профилактики
- 147. Акушерский разгружающий пессарий Кольцо Гольджи Stutz pessary 1979-1995 Yuratco K., 1977 Forster F., During R., 1986
- 148. Тактика ведения пациентов с установленным АРП Контрольные осмотры через 2-4 недели. УЗИ по показаниям Мазки и
- 149. Методы обследования супружеских пар с привычным выкидышем по схеме ОНБ Научный центр акушерства, гинекологии и перинатологии
- 151. Скачать презентацию
 Аэробные и анаэробные возможности организма. Методики их определения
Аэробные и анаэробные возможности организма. Методики их определения Брюшная полость, ход брюшины, пространства верхнего этажа брюшной полости
Брюшная полость, ход брюшины, пространства верхнего этажа брюшной полости Накрывание стерильного стола. Алгоритм действий медицинской сестры при накрывании стерильного стола
Накрывание стерильного стола. Алгоритм действий медицинской сестры при накрывании стерильного стола Патология сердечно-сосудистой системы
Патология сердечно-сосудистой системы Порядок оказания медицинской помощи женщинам в период беременности
Порядок оказания медицинской помощи женщинам в период беременности Лечение Паркинсона
Лечение Паркинсона Средства, влияющие на нервную систему
Средства, влияющие на нервную систему Будова стовбура головного мозку
Будова стовбура головного мозку Нарушения осанки. Сколиозы
Нарушения осанки. Сколиозы Рак желудка
Рак желудка Острая сердечная недостаточность
Острая сердечная недостаточность Методы оценки врождённого иммунитета
Методы оценки врождённого иммунитета Saslimšanas, kuras medicīnas personāls var iegūt nepareizi pārvietojot pacientus
Saslimšanas, kuras medicīnas personāls var iegūt nepareizi pārvietojot pacientus Питание больного ребенка
Питание больного ребенка Рак яичника (клиника, диагностика, лечение)
Рак яичника (клиника, диагностика, лечение) Педагогический совет Роль здорового питания в формировании здорового образа жизни дошкольников
Педагогический совет Роль здорового питания в формировании здорового образа жизни дошкольников Основы пластической хирургии и трансплантологии
Основы пластической хирургии и трансплантологии Прививки: за и против
Прививки: за и против Патогенность и вирулентность. Факторы патогенности микроорганизмов
Патогенность и вирулентность. Факторы патогенности микроорганизмов Сестринское дело и сестринский процесс при заболеваниях опорно-двигательного аппарата
Сестринское дело и сестринский процесс при заболеваниях опорно-двигательного аппарата Первая помощь при ДТП
Первая помощь при ДТП Патология гемостаза (гемостазопатии ). Геморрагические диатезы
Патология гемостаза (гемостазопатии ). Геморрагические диатезы Пилатес. Описание системы
Пилатес. Описание системы Роль медицинской сестры в профилактике заболеваний щитовидной железы
Роль медицинской сестры в профилактике заболеваний щитовидной железы Заманауи технологияларды қолдану арқылы жүрек ырғағының бұзылысын қалпына келтіру
Заманауи технологияларды қолдану арқылы жүрек ырғағының бұзылысын қалпына келтіру Показания к оперативному лечению. Методы предоперационного обследования
Показания к оперативному лечению. Методы предоперационного обследования Аускультация сердца
Аускультация сердца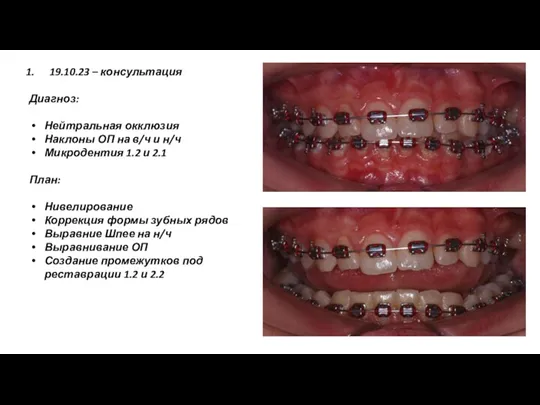 Нейтральная окклюзия
Нейтральная окклюзия