Содержание
- 3. ОРВИ встречаются повсеместно и являются самым распространённым инфекционным заболеванием. В среднем на протяжении года каждый взрослый
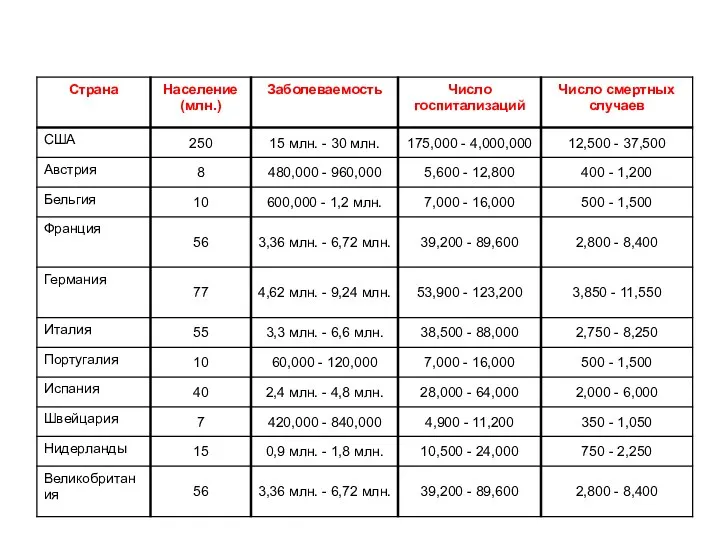
- 4. Экономические потери В России ежегодно регистрируется от 27,3 до 41,2 млн. заболевших гриппом и ОРВИ Затраты
- 5. Восприимчивость к заболеванию всеобщая и высокая. Относительно маловосприимчивы дети первых месяцев жизни, рождённые от матерей с
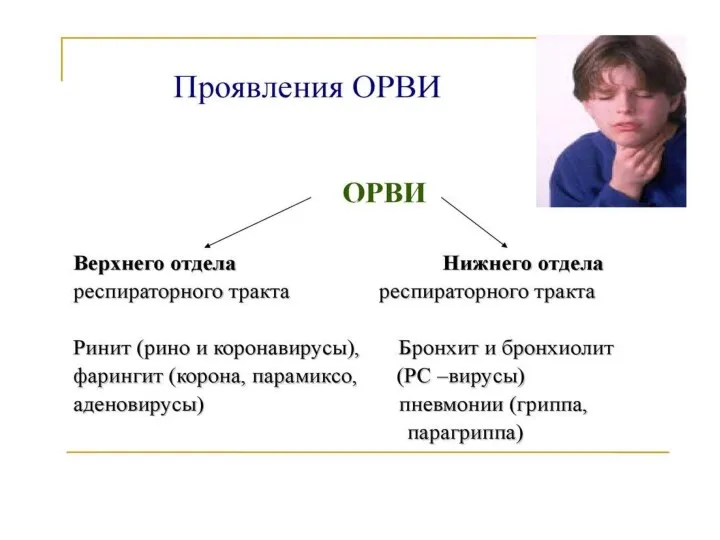
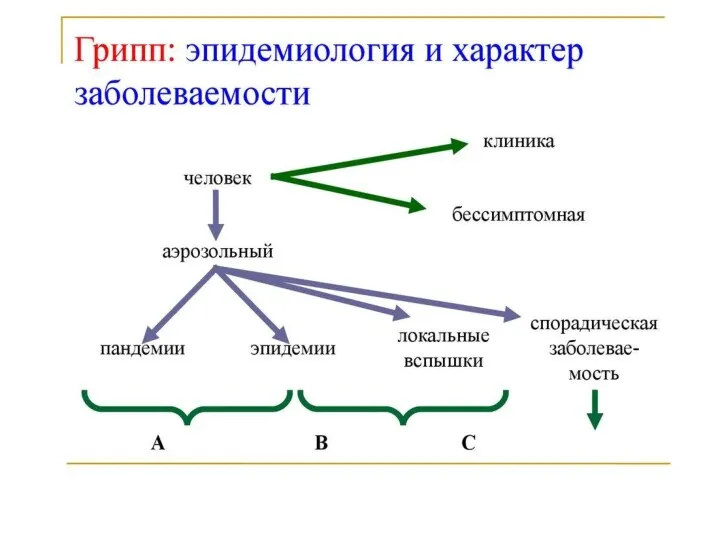
- 7. В период эпидемии большое значение имеют вирус гриппа, парагриппа, аденовирус, РС - вирус, риновирус, рота-рео-корона- вирусы
- 8. ОРВИ и грипп бывает круглый год:
- 9. Взрослые - 2 раза в год Школьники – 3 раза в год Дошкольники – до 6
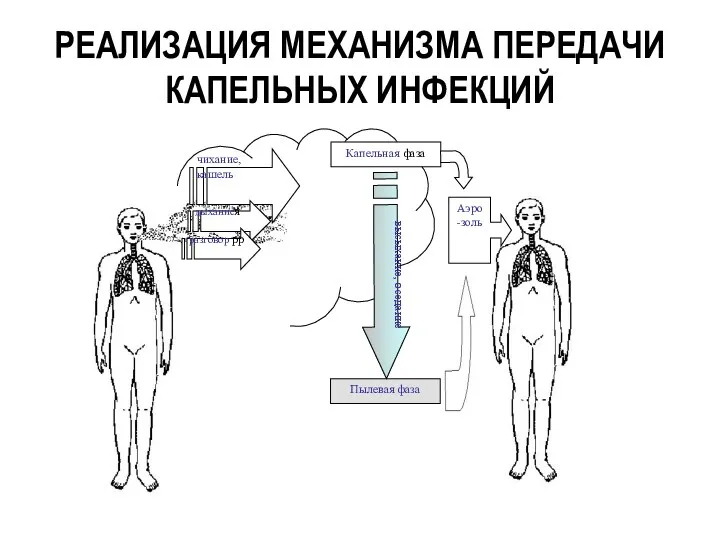
- 10. РЕАЛИЗАЦИЯ МЕХАНИЗМА ПЕРЕДАЧИ КАПЕЛЬНЫХ ИНФЕКЦИЙ
- 13. Самым распространённым из всех ОРВИ- является грипп, именно поэтому ОРВИ чаще всего ассоциируют с гриппом, но
- 15. Предположительно, название болезни происходит от немецкого слова "Grips", что означает глотка, горло или от английского слова
- 16. Во многих европейских языках грипп называют «инфлюэнцей» (итал. influenza — «воздействие»), названием, в своё время возникшим
- 17. ГРИПП Экономический ущерб В России средние затраты во время одной эпидемии гриппа оцениваются экспертами в сумму
- 18. Грипп – острое высококонтагиозное респираторное вирусное заболевание, характеризующееся интоксикацией, лихорадкой, поражением слизистой оболочки верхних дыхательных путей,
- 19. Вирусы гриппа относятся к семейству Ortomyxoviridae, которое включает роды Influenza A, B, С. Антигенные свойства внутренних
- 20. Вирус гриппа Три типа у человека A, B, C Субтипы H (гемагглютинин) 15 субтипов N (нейраминидаза)
- 21. Эпидемии гриппа, вызванные серотипом А, возникают примерно каждые 2—3 года, а вызванные серотипом В — каждые
- 22. Испа́нский грипп или «испанка» был, вероятней всего, самой массовой пандемией гриппа за всю историю человечества. В
- 23. На картине «Семья» умирающий художник Эгон Шиле изобразил трёх жертв испанки — себя, свою беременную жену
- 28. Устойчивость вируса гриппа Вирус гриппа наиболее устойчив при низких температурах - он может сохранятся при температуре
- 29. ЭПИДЕМИОЛОГИЯ ГРИППА Гриппом болеют люди любого возраста во всем мире, но наиболь-шее количество заболеваний наблюдается у
- 30. Причины высокой заразности вируса гриппа устойчивость к холоду (при -750 С вирус сохраняется годами) воздушно-капельный механизм
- 31. По данным ведущих специалистов, в 2016 году наибольшую опасность представляют следующие штаммы: - H1N1 – так
- 32. Вирус гриппа
- 35. ПАТОГЕНЕЗ ГРИППА
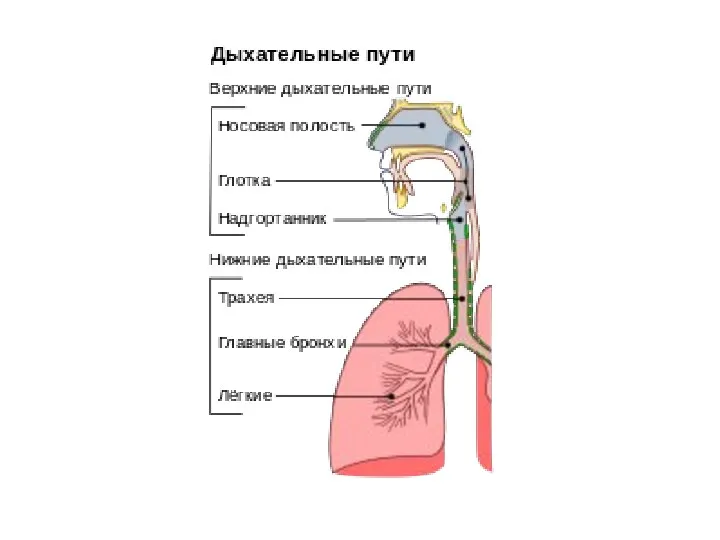
- 36. Патогенез. Входными воротами для вируса гриппа являются клетки мерцательного эпителия верхних дыхательных путей — носа, трахеи,
- 38. Клинические формы гриппа типичная атипичная акатаральная афебрильная стертая легкая Средней степени тяжести тяжелая
- 39. Инкубационный период от нескольких часов до 1-2 дней. Особенность начального периода гриппа - преобладание симптомов интоксикации
- 40. Катаральные явления в разгар болезни обычно выражены умеренно и ограничиваются сухим кашлем, чиханьем, скудным слизистым отделяемым
- 41. Интоксикационный синдром является ведущим и характеризуется острым началом заболевания, быстрым (в течение нескольких часов) повышением температуры
- 42. Состояние больных улучшается с 3-4-го дня болезни: температура тела становится ниже, интоксикация уменьшается, катаральные явления могут
- 45. КЛИНИКА ГРИППА В случае легкой (включая стертые и субклинические) формы гриппа, температура тела может оставаться нормальной
- 46. КЛИНИКА ГРИППА При гипертоксической форме гриппа возникает серьезная опасность летального исхода, особенно для больных из группы
- 47. КЛИНИКА ГРИППА Если грипп протекает без осложнений, лихорадочный период продолжается 2-4 дня и болезнь заканчивается в
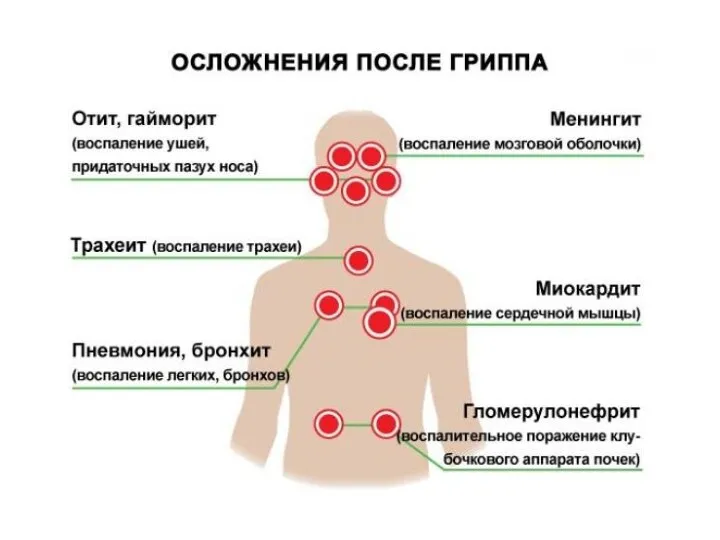
- 48. Осложнения Различают несколько основных видов осложнений при гриппе: Лёгочные: бактериальная пневмония, геморрагическая пневмония, формирование абсцесса лёгкого
- 49. Осложнения, возникающие в нервной системе (энцефалит, арахноидит, неврит), способствуют инвалидизации больных. Смерть при гриппе наступает от
- 52. Группы риска Лица с хроническими заболеваниями: хронические заболевания дыхательных путей; хронические заболевания сердечнососудистой системы (даже при
- 53. Дети младше 5 лет; Люди в возрасте от 65 лет или старше; Дети и подростки (до
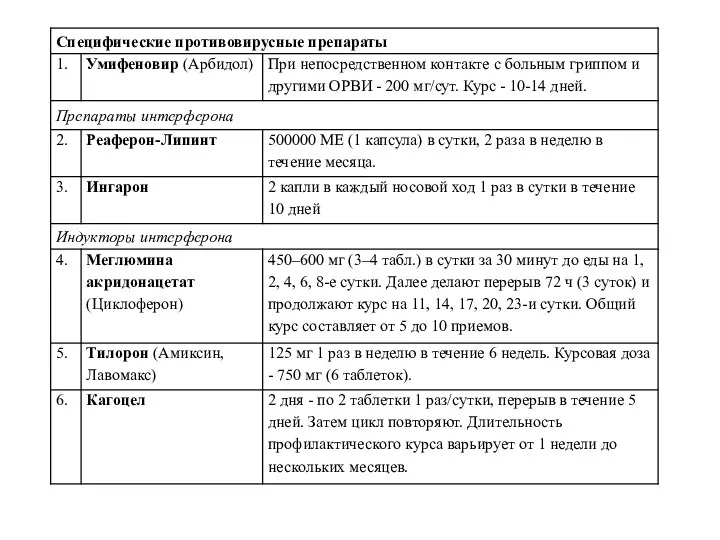
- 54. 1 Опорно-диагностические критерии гриппа: 1. Регистрация заболевания в эпидемический сезон; 2. Наличие в анамнезе контакта с
- 55. ДИАГНОСТИКА Клинико-эпидемиологические данные Экспресс-метод иммуцнофлюоресценции (3 часа) Серология: РСК и РТГА с парными сыворотками. В качестве
- 57. Выделение вируса. С целью выделения вирусов производят смывы и мазки из зева, носа, мазки с конъюнктивы
- 58. Заболевания, протекающие с катарально-респираторным синдромом (ОРВИ, корь, иерсиниоз, инфекционный мононуклеоз). Заболевания, характеризующиеся ранним развитием лихорадочно-интоксикационного синдрома
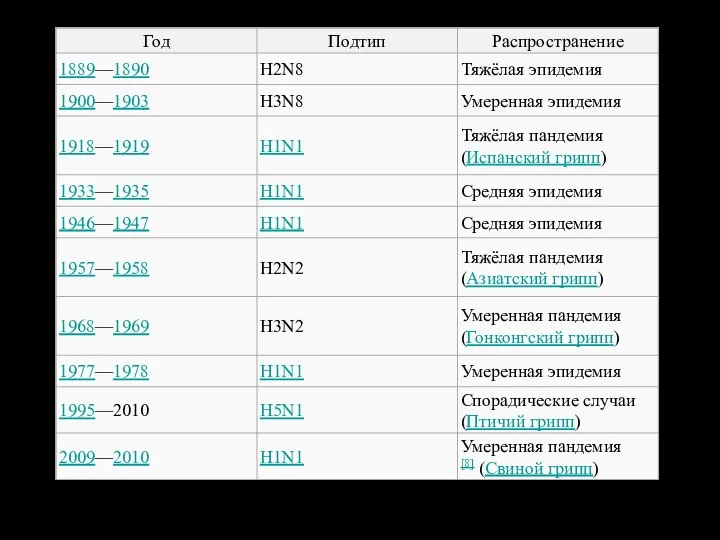
- 59. Схема циркуляции известных подтипов вирусов гриппа...
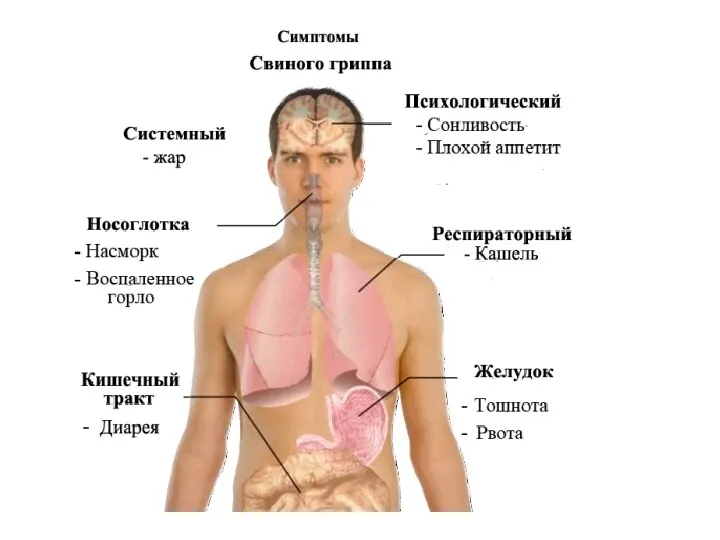
- 62. «Свиной грипп» - острое высококозаразное инфекционное заболевание, вызываемое пандемичным вирусом гриппа А(H1N1), передающееся от свиньи и
- 63. Источник инфекции - свиньи (больные или носители вируса) и больной человек. Больной человек становится заразным за
- 64. Механизмы заражения: - аэрогенный (воздушно-капельный путь) – опасны выделения пациента при чихании, кашле – в диаметре
- 66. Диагностика свиного гриппа Предварительная диагностика затруднительна по причине схожести симптомов болезни с обычным сезонным гриппом. В
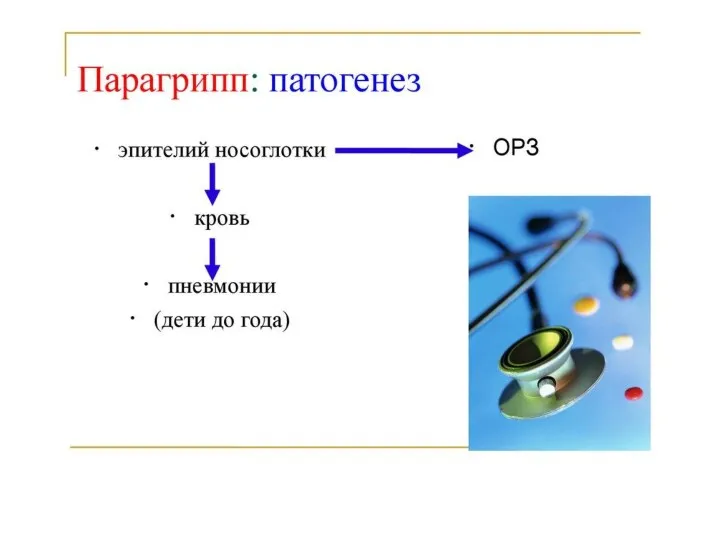
- 70. Парагрипп (англ. parainfluenza) — антропонозная острая респираторная вирусная инфекция. Характеризуется умеренно выраженной общей интоксикацией и поражением
- 74. Патогенез заболевания изучено недостаточно. Известно, что размножение вируса происходит преимущественно в клетках эпителия верхних дыхательных путей
- 76. - назофарингит ( преимущественно у взрослых) - ларинготрахеит - пневмония Инкубационный период – 2-7 дней Начало
- 77. Кроме того, для назофарингита характерны неприятные ощущения в носоглотке: жжение, покалывание, сухость, нередко скопление слизистого отделяемого,
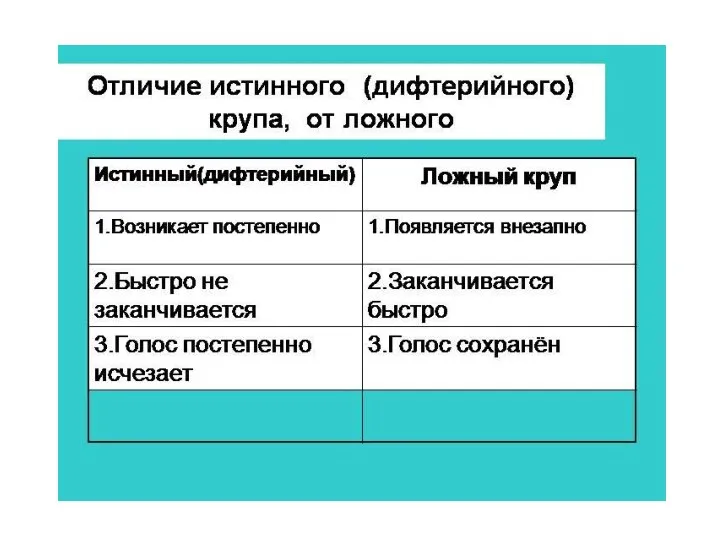
- 78. Ложный круп (стенозирующий ларинготрахеит) — это стеноз (сужение) гортани, которое возникает у детей на фоне респираторной
- 79. Чаще всего развитие ложного крупа отмечается на 2-3-й день от начала острого заболевания верхних дыхательных путей.
- 81. Клинические проявления при ложном крупе могут различаться в зависимости от степени поражения гортани. При этом можно
- 82. 3 степень. Одышка становится более выраженной, кашель более тяжелый и мучительный. Кислородное голодание нарастает и отмечается
- 86. Диагностика парагриппа: 1. Объективная характеристика – преимущественное поражение гортани с формированием «лающего» кашля. 2. Иммунофлюоресценция –
- 87. Диагностический алгоритм парагриппа зимний сезон, острое начало с подъема температуры и катаральных явлений, маловыраженная интоксикация, преобладание
- 89. Аденовирусная инфекция — группа инфекционных заболеваний человека, возбудителем которых являются аденовирусы. Они относятся к группе острых
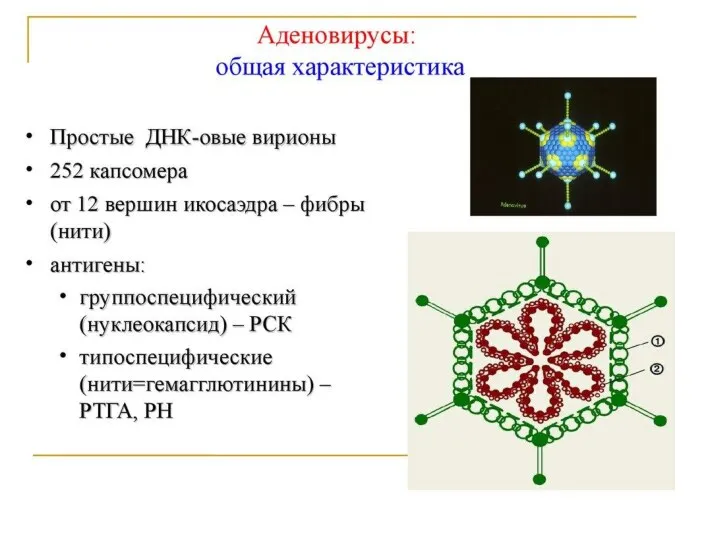
- 90. Аденовирус — ДНК-содержащий вирус. В настоящее время известно 50-80 их разновидностей. Вирус устойчив во внешней среде
- 91. Аденовирусы чрезвычайно устойчивы в окружающей среде. Сохраняются в замороженном состоянии, адаптируются к температуре от 4 до
- 93. Эпидемиология Источник – больной человек до 25-го дня болезни. Может быть вирусоносительство. Механизм передачи аэрогенный и
- 94. Первичная репликация аденовируса происходит в слизистых оболочках дыхательных путей, кишечнике или лимфоидных тканях. Входными воротами для
- 98. Длительность инкубационного периода варьирует от 1 дня до 2 нед, чаще составляя 5-8 сут. Заболевание начинается
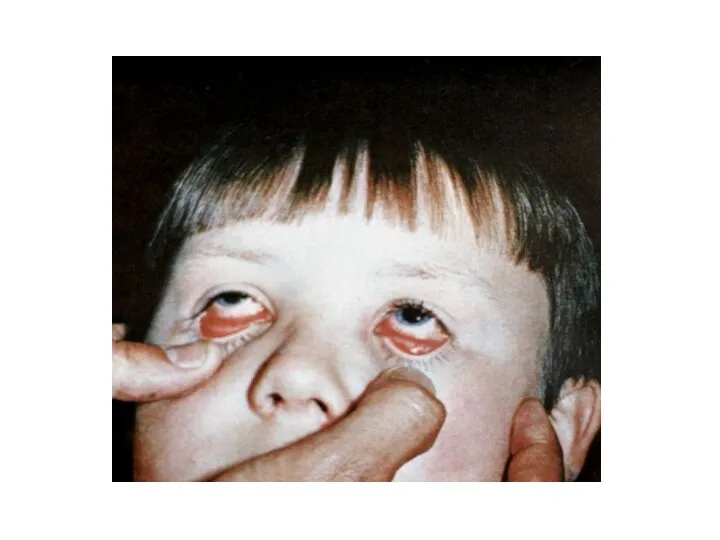
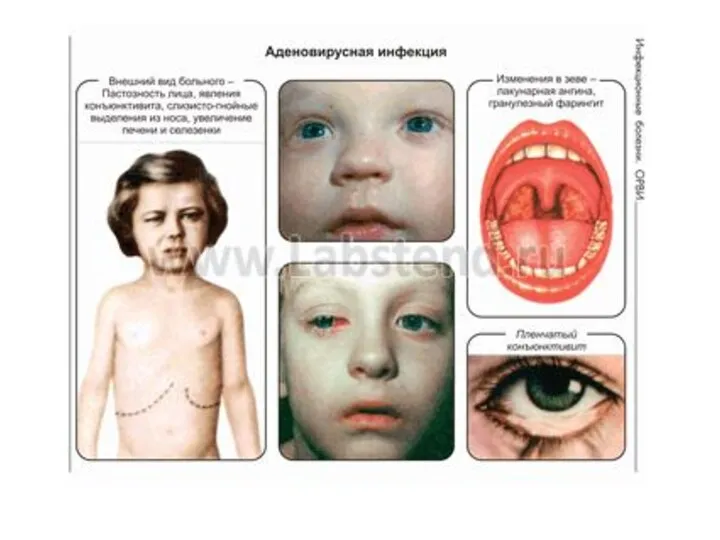
- 99. При осмотре больных можно отметить гиперемию лица, инъекцию склер, иногда папулёзную сыпь на коже. Часто развивается
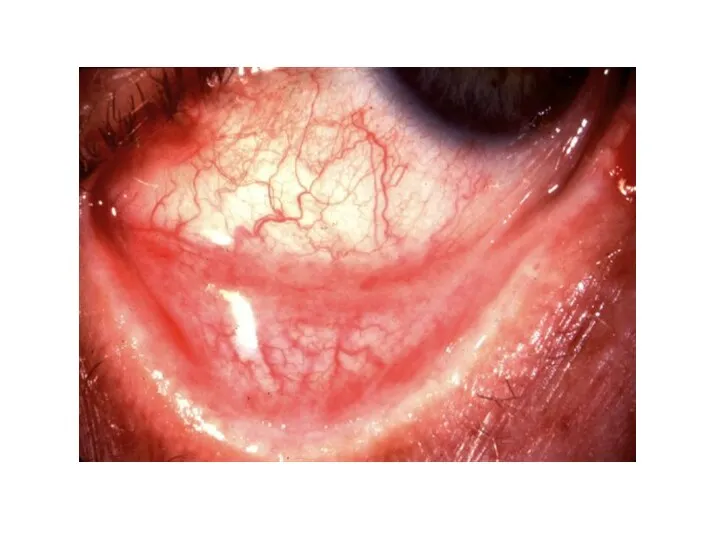
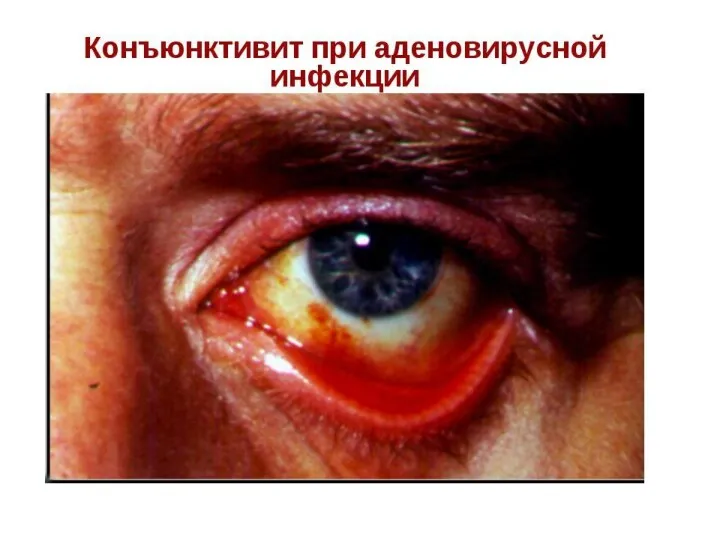
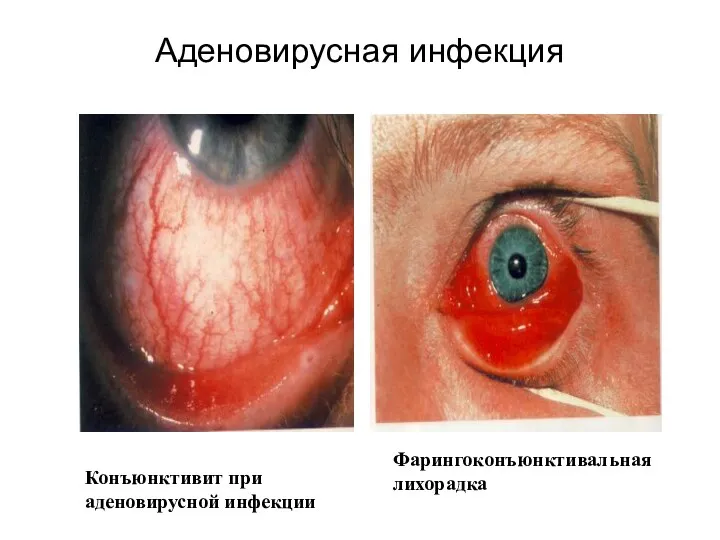
- 104. Аденовирусная инфекция Фарингоконъюнктивальная лихорадка Конъюнктивит при аденовирусной инфекции
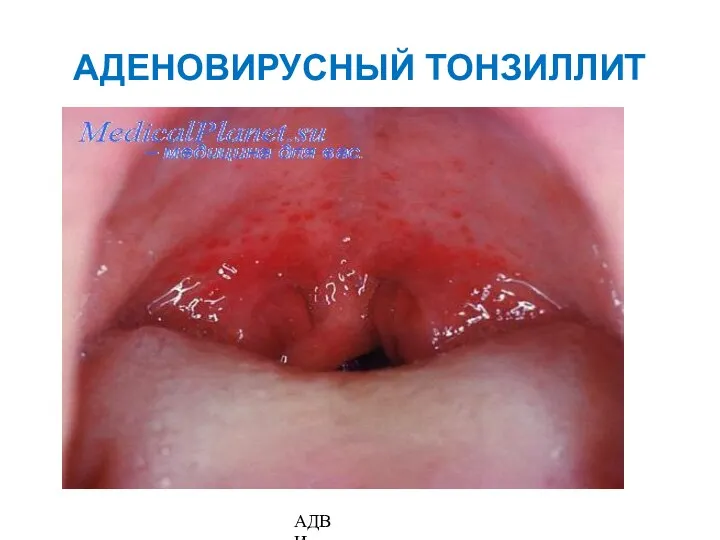
- 105. АДЕНОВИРУСНЫЙ ТОНЗИЛЛИТ АДВИ
- 107. Основные диагностические признаки аденовирусной инфекции 1. Эпиданамнез – наличие эпидемического очага, групповая или спорадическая заболеваемость, зимне-весенняя
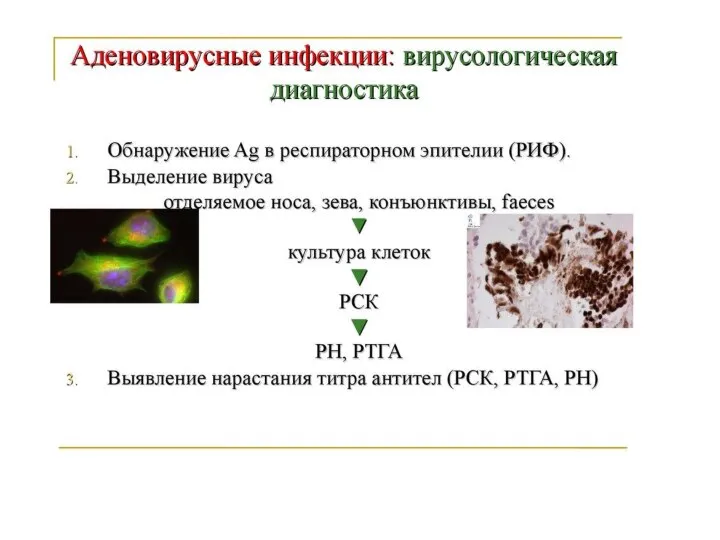
- 108. Лабораторная диагностика аденовирусной инфекции 1. Общий анализ крови. Характерен незначительный лейкоцитоз, который сменяется нормоцитозом или лейкопенией.
- 110. РИНОВИРУСНАЯ ИНФЕКЦИЯ Риновирусная инфекция - острое антропонозное вирусное заболевание с избирательным поражением слизистой оболочки носа.
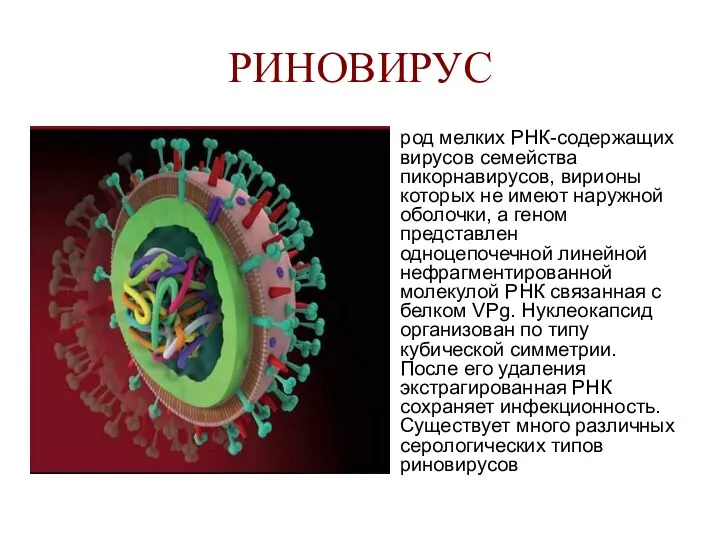
- 111. РИНОВИРУС род мелких РНК-содержащих вирусов семейства пикорнавирусов, вирионы которых не имеют наружной оболочки, а геном представлен
- 112. Риновирус РНК-содержащий вирус Известно 113 сероваров Распространен повсеместно Спорадическая заболеваемость - круглый год, эпидемические вспышки –
- 113. Резервуар и источник инфекции - человек (больной или носитель). Больной начинает выделять возбудитель за 1 сут
- 114. Патогенез Вирусы проникают в организм человека через нос. Их репродукция реализуется в эпителиоцитах слизистой оболочки носа,
- 115. Клиническая картина Инкубационный период не превышает 7 дней, в среднем продолжаясь 1-3 дня. Острое начало заболевания
- 116. Риновирусная инфекция Риновирусная инфекция протекает без выраженной интоксикации и повышения температуры тела, сопровождается обильным серозно-слизистым отделяемым
- 118. недомогание, субфебрильная температура, чихание, чувство «царапанья» в горле, заложенность носа, ринорея, пастозность лица, слезотечение, потеря обоняния,
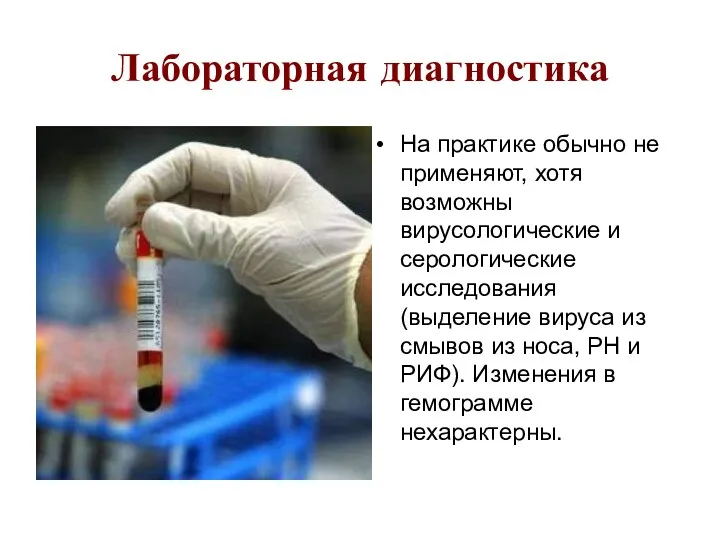
- 119. Лабораторная диагностика На практике обычно не применяют, хотя возможны вирусологические и серологические исследования (выделение вируса из
- 120. Диагностика риновирусной инфекции 1. Объективно и в результате опроса – выраженный ринит, с умеренной интоксикацией (т.е
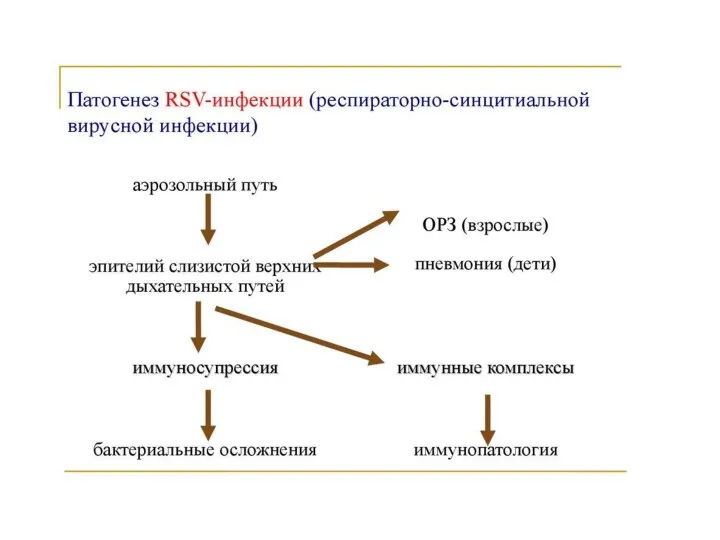
- 122. Респираторно-синцитиальная инфекция - острое вирусное заболевание, характеризующееся явлениями умеренной интоксикации и поражением преимущественно нижних отделов органов
- 126. Источником инфекции является больной человек и, возможно, вирусоноситель; путь передачи воздушно‑капельный. Болеют преимущественно дети младшего возраста
- 127. Патогенез и патологоанатомическая картина. РС‑вирус поражает преимущественно нижние отделы дыхательных путей, но нередко воспалительный процесс начинается
- 128. Продолжительность инкубационного периода 3–6 дней. Заболевание начинается постепенно. В первые дни больные отмечают познабливание, умеренную головную
- 129. Симптомы болезни объединены в 2 синдрома: Инфекционно-токсический синдром. Начало болезни может быть острым или подострым. У
- 132. Тяжесть проявлений имеет прямую зависимость от возраста пациента: чем моложе ребенок, тем тяжелее протекает заболевание. •
- 133. Опорно-диагностические признаки РС-инфекции: • характерный эпиданамнез; • заболевание часто встречается у детей первого года жизни; •
- 134. Лабораторная диагностика респираторно-синцитиальной инфекции Общий анализ крови. Количество лейкоцитов нормальное или слегка повышено, выявляется нейтрофильный сдвиг
- 135. • Экспресс-диагностика: определение Аг вируса в носовом отделяемом и клетках слизистой оболочки (специфичность и чувствительность метода
- 136. Осложнениями РС-инфекции могут быть заболевания ЛОР-органов, больше связанные с присоединением вторичной бактериальной флоры – отиты, синуситы,
- 140. Скачать презентацию


















































































































 Дизартрия. Определение дизартрии
Дизартрия. Определение дизартрии Первая помощь при синдроме длительного сдавления (СДС) или тяжелая компрессионная травма
Первая помощь при синдроме длительного сдавления (СДС) или тяжелая компрессионная травма Гастро-эзофагеальді рефлюкстік аурулардың патофизиологиясы
Гастро-эзофагеальді рефлюкстік аурулардың патофизиологиясы Наркотические анальгетики
Наркотические анальгетики Грыжи у детей
Грыжи у детей Зиянды факторлардың ұрыққа тигізетін әсері
Зиянды факторлардың ұрыққа тигізетін әсері Бас және мойынның хирургиялық аурулары және жарақаттары
Бас және мойынның хирургиялық аурулары және жарақаттары Спинной мозг. Кровоснабжение, ликвородинамика
Спинной мозг. Кровоснабжение, ликвородинамика Профилактика туберкулеза
Профилактика туберкулеза Определение тренирующего пульса. Тест 6-минутной ходьбы
Определение тренирующего пульса. Тест 6-минутной ходьбы Вещества вторичного биосинтеза
Вещества вторичного биосинтеза Тактика ведения больного ишемической болезнью сердца на фоне заболеваний органов пищеварения
Тактика ведения больного ишемической болезнью сердца на фоне заболеваний органов пищеварения Общая артрология
Общая артрология Группы крови. Методы определения групп крови и резус-фактора.Тема 4.1
Группы крови. Методы определения групп крови и резус-фактора.Тема 4.1 Профілактика захворювань незбалансованого харчування. Харчові добавки. Симптоми харчового отруєння
Профілактика захворювань незбалансованого харчування. Харчові добавки. Симптоми харчового отруєння Тромбоэмболия легочной артерии
Тромбоэмболия легочной артерии Трансплантология. Тері, бұлшық ет, сіңір, жүйке, сүйек тінді қуысты ағзалардың пластикасы
Трансплантология. Тері, бұлшық ет, сіңір, жүйке, сүйек тінді қуысты ағзалардың пластикасы Жалпы тәжірбиелі дәрігер жұмысын ұйымдастыру. Дәрігердің амбулаториялық менежмент негіздері
Жалпы тәжірбиелі дәрігер жұмысын ұйымдастыру. Дәрігердің амбулаториялық менежмент негіздері Клинико-электрографическая диагностика нарушений ритма
Клинико-электрографическая диагностика нарушений ритма Классификация противовирусных ЛС
Классификация противовирусных ЛС Негативний вплив комп’ютера на здоров’я людини. Захворювання опорно-рухового апарату
Негативний вплив комп’ютера на здоров’я людини. Захворювання опорно-рухового апарату Рекомендации ESC по диагностике и ведению пациентов с острой эмболией системы лёгочной артерии
Рекомендации ESC по диагностике и ведению пациентов с острой эмболией системы лёгочной артерии Рентгенологические проявления патологических процессов в легких
Рентгенологические проявления патологических процессов в легких Болезни желудочно-кишечного тракта
Болезни желудочно-кишечного тракта Диссеминированный туберкулез легких
Диссеминированный туберкулез легких Основные загрязнители пищи химической природы. Профилактика пищевых отравлений химической этиологии
Основные загрязнители пищи химической природы. Профилактика пищевых отравлений химической этиологии Особенности сестринского ухода за пациентами при лейкозах
Особенности сестринского ухода за пациентами при лейкозах Медицина в Западной Европе в период позднего средневековья
Медицина в Западной Европе в период позднего средневековья