Содержание
- 2. История: В 70-е годы было предложено создать новое направление в облает акушерства и педиатрии - ПЕРИНАТОЛОГИЮ.
- 3. Выделение перинатологии, как определенного раздела науки, было вызвано необходимостью обеспечения жизни и здоровья будущим поколениям людей,
- 4. Перинатальные потери определяются не только и, зачастую, не столько медицинскими проблемами, большую значимость имеют социально-биологические и
- 5. Основные причины нарушения жизнедеятельности плода: Врожденная и наследственная патология; Иммунологическая несовместимость матери и плода; Внутриутробное инфицирование;
- 6. Своевременное выявление врожденной и наследственной патологии в настоящее время определяется организационными мероприятиями, направленными на создание кабинетов
- 7. Иммунологическая несовместимость матери и плода чаще всего является причиной развития гемолитической болезни плода и новорожденного при
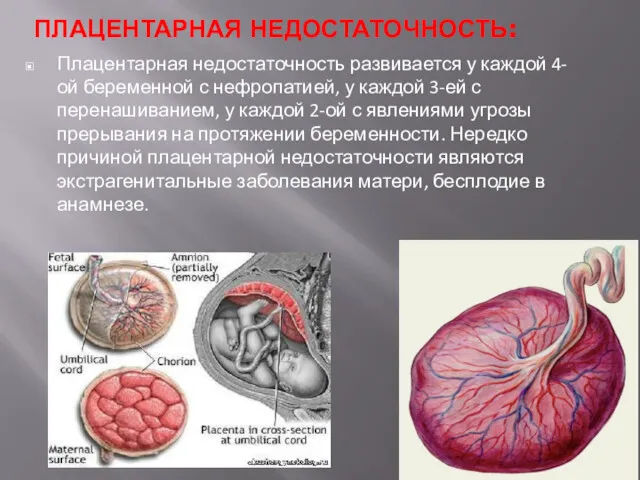
- 8. ПЛАЦЕНТАРНАЯ НЕДОСТАТОЧНОСТЬ: Плацентарная недостаточность развивается у каждой 4-ой беременной с нефропатией, у каждой 3-ей с перенашиванием,
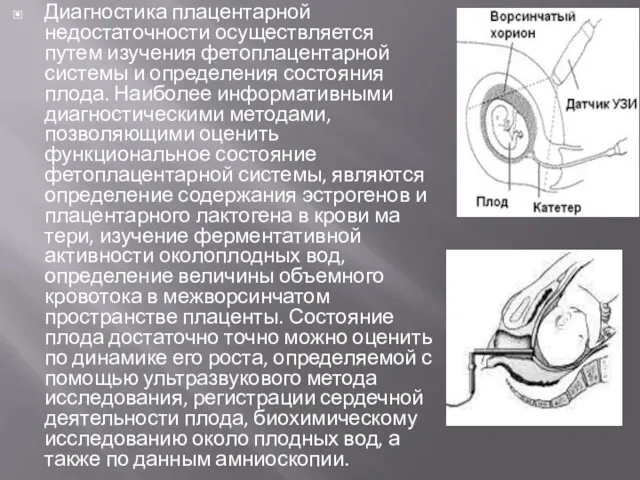
- 9. Диагностика плацентарной недостаточности осуществляется путем изучения фетоплацентарной системы и определения состояния плода. Наиболее информативными диагностическими методами,
- 10. Для диагностики плацентарной недостаточности можно определять также эстриоловый индекс, то есть соотношение количества гормона в плазме
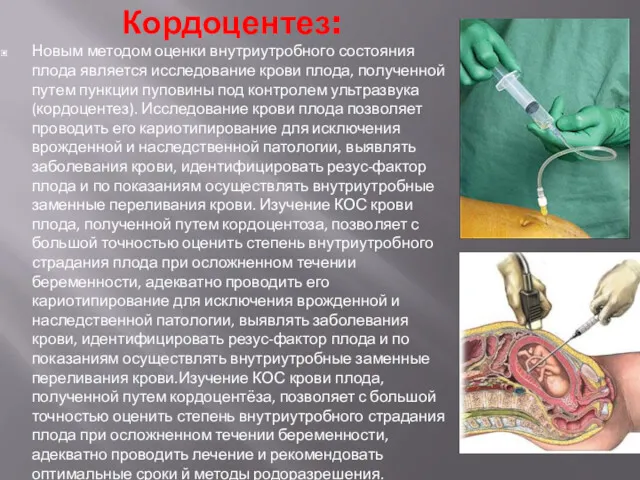
- 11. Кордоцентез: Новым методом оценки внутриутробного состояния плода является исследование крови плода, полученной путем пункции пуповины под
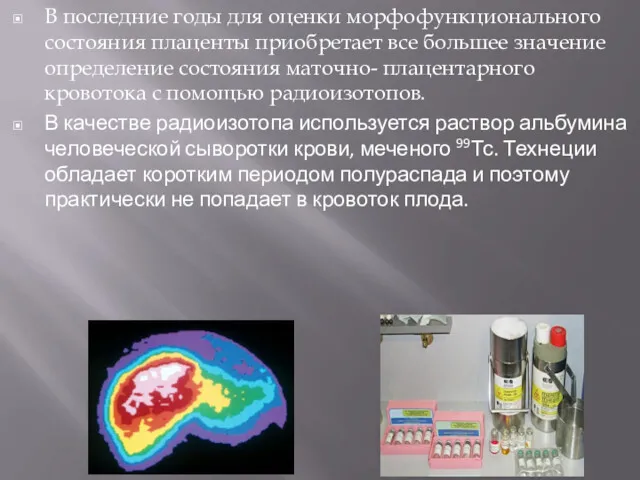
- 12. В последние годы для оценки морфофункционального состояния плаценты приобретает все большее значение определение состояния маточно- плацентарного
- 13. ЛЕЧЕНИЕ ПЛАЦЕНТАРНОЙ НЕДОСТАТОЧНОСТИ: Заключается в терапии основного заболевания матери и осложнений беременности, а также в проведении
- 14. Улучшения кровоснабжения в матке и плаценте достигают физическими и медикаментозными средствами. К первым относится не потерявшее
- 15. Улучшают кровоток в плаценте не только средства, уменьшающие спазм сосудов, но и препараты, ликвидирующие гемореологические и
- 16. ОКСИГЕНАЦИЯ В лечении недостаточности фетоплацентарной системы придают большое значение гипербарической оксигенации(ГБО) матери . В.К.Чайка разработал следующие
- 17. С целью улучшения обменных процессов у плода беременной целесообразно вводить глюкозу и вещества, способствующие стимуляции метаболиз-
- 18. Целесообразно также назначение витаминов, а еще лучше употребление пищи, богатой витаминами С, Е, группы В. И.П.Иванов
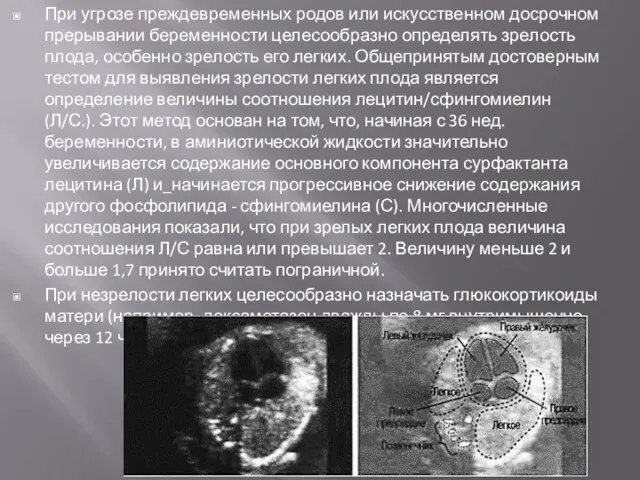
- 19. При угрозе преждевременных родов или искусственном досрочном прерывании беременности целесообразно определять зрелость плода, особенно зрелость его
- 20. Ни одно лечебное мероприятие во время родов не устраняет причины гипоксии, оно лишь временно улучшает условия
- 21. Представляет сложность оказание неотложной помощи новорожденным при синдроме дыхательных расстройств, который чаще всего наблюдается у недоношенных
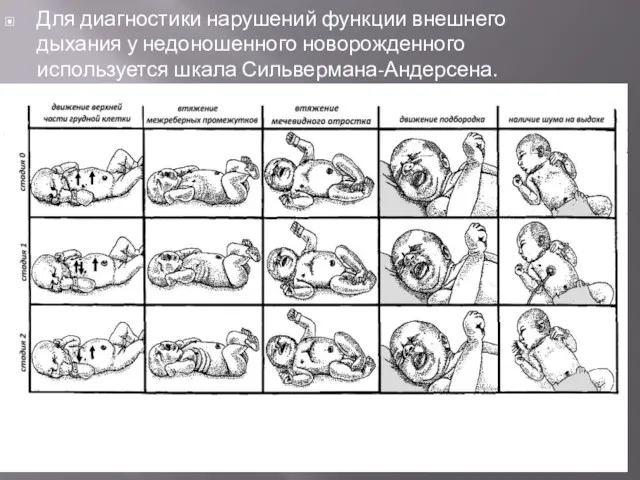
- 22. Для диагностики нарушений функции внешнего дыхания у недоношенного новорожденного используется шкала Сильвермана-Андерсена.
- 23. При выявлении первых признаков дыхательной недостаточности осуществляется вспомогательное дыхание через маску или искусственная вентиляция через эндотрахеальную
- 24. Общие усилия акушеров и неонатологов, направленные на предупреждение и лечение перинатальной патологии, являются определяющими в деле
- 26. Скачать презентацию










 Аллергический ринит и бронхиальная астма - актуальная проблема
Аллергический ринит и бронхиальная астма - актуальная проблема Патологоанатомическая диагностика болезней сердца у кошек в ветеринарной клинике
Патологоанатомическая диагностика болезней сердца у кошек в ветеринарной клинике Медицина және денсаулық сақтау теориялары
Медицина және денсаулық сақтау теориялары Интенсивная терапия при нарушениях ритма
Интенсивная терапия при нарушениях ритма Даму барысындағы ақаулар. Түсініктемесі. Бас, мойын, кеуде қуысының, іш, аяқ – қолдары даму барысындағы ақаулары
Даму барысындағы ақаулар. Түсініктемесі. Бас, мойын, кеуде қуысының, іш, аяқ – қолдары даму барысындағы ақаулары Лучевая терапия и радиохирургия
Лучевая терапия и радиохирургия Этика и трансплантология
Этика и трансплантология Особенности работы медицинской сестры в комнате здорового ребёнка
Особенности работы медицинской сестры в комнате здорового ребёнка Патогенные спирохеты, риккетсии, хламидии, микоплазмы
Патогенные спирохеты, риккетсии, хламидии, микоплазмы Методы исследования в акушерстве
Методы исследования в акушерстве Дезинфекция
Дезинфекция Гигиена и антисептика рук медицинского персонала
Гигиена и антисептика рук медицинского персонала Биохимия крови. Биохимия печени
Биохимия крови. Биохимия печени Понятие первая помощь. Общие правила оказания первой помощи
Понятие первая помощь. Общие правила оказания первой помощи Ринологиядағы синдромдар
Ринологиядағы синдромдар Сердечные шумы
Сердечные шумы Лихорадки Эбола, Ласса, Марбург
Лихорадки Эбола, Ласса, Марбург Sexually Transmitted Infections (STI)
Sexually Transmitted Infections (STI) Правила личной гигиены в детском возрасте
Правила личной гигиены в детском возрасте Электрокардиография (ЭКГ)
Электрокардиография (ЭКГ) Клинические руководства: определение,основные принципы разработки и внедрения в практику
Клинические руководства: определение,основные принципы разработки и внедрения в практику Основы патологии легких
Основы патологии легких Язвенная болезнь
Язвенная болезнь Физиология. Методы физиологических исследований
Физиология. Методы физиологических исследований Основы гематологии для инженеров. Приборы, реагенты, кровь
Основы гематологии для инженеров. Приборы, реагенты, кровь Нестероидные противовоспалительные препараты
Нестероидные противовоспалительные препараты Анаэробные инфекции животных
Анаэробные инфекции животных Регуляция системного кровообращения
Регуляция системного кровообращения