Содержание
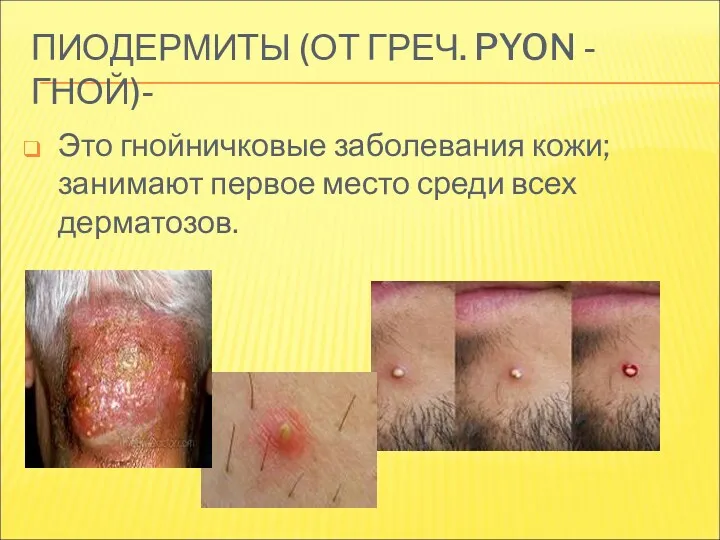
- 2. ПИОДЕРМИТЫ (ОТ ГРЕЧ. PYON - ГНОЙ)- Это гнойничковые заболевания кожи; занимают первое место среди всех дерматозов.
- 3. ЭТИОЛОГИЯ Возбудителями пиодермитов чаще всего являются раз- личные виды стафилококков и стрептококков. Гнойное воспаление кожи могут
- 4. ЭТИОЛОГИЯ Доказано, что стафилококки почти всегда находятся на коже здоро- вых лиц (чаще всего в устьях
- 5. ПАТОГЕНЕЗ Патогенность и вирулентность штамма возбудителя; Экзогенные факторы, способствующие развитию заболевания; Эндогенные факторы, способствующие развитию заболевания.
- 6. ПАТОГЕНЕЗ ЭКЗОГЕННЫЕ ФАКТОРЫ поверхностные травмы кожи(микротравматизм) — порезы, ссадины, расчесы, ожоги и т.п.; загрязнение кожи (следует
- 7. ПАТОГЕНЕЗ ЭНДОГЕННЫЕ ФАКТОРЫ нарушение углеводного обмена (гипергликемия), эндокринные расстройства (недостаточная активность гипофизарнонадпочечниковой системы, щитовидной железы, повышенная
- 8. КЛАССИФИКАЦИЯ ПИОДЕРМИТОВ В зависимости от этиологического фактора все гнойничковые заболевания подразделяют на стафилококковые, стрептококковые и смешанные.
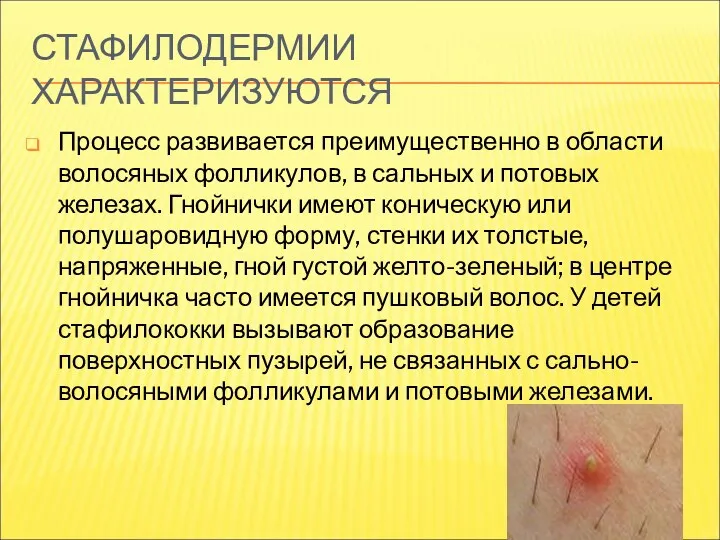
- 9. СТАФИЛОДЕРМИИ ХАРАКТЕРИЗУЮТСЯ Процесс развивается преимущественно в области волосяных фолликулов, в сальных и потовых железах. Гнойнички имеют
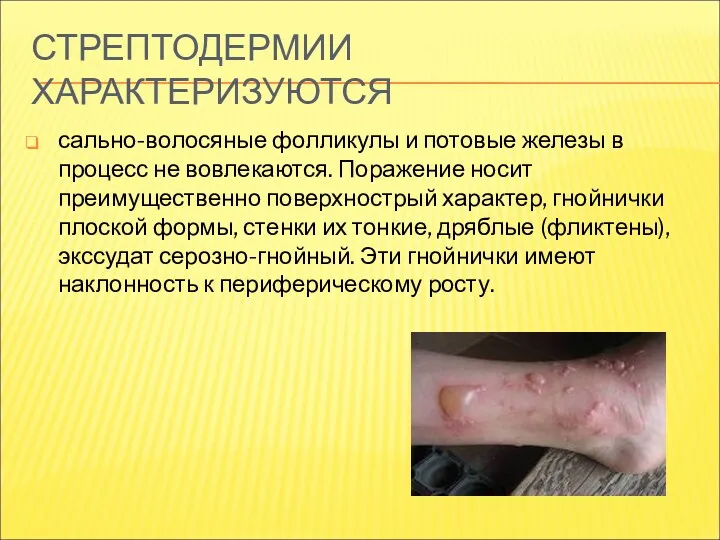
- 10. СТРЕПТОДЕРМИИ ХАРАКТЕРИЗУЮТСЯ сально-волосяные фолликулы и потовые железы в процесс не вовлекаются. Поражение носит преимущественно поверхнострый характер,
- 11. Поверхностные пиодермиты (фликтены) находятся в пределах эпидермиса и оставляют после себя временную пигментацию. Глубокие пиодермиты захватывают
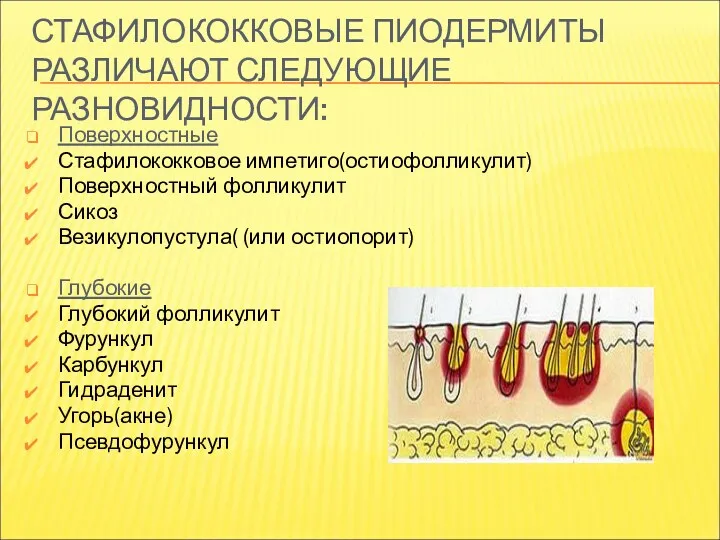
- 12. СТАФИЛОКОККОВЫЕ ПИОДЕРМИТЫ РАЗЛИЧАЮТ СЛЕДУЮЩИЕ РАЗНОВИДНОСТИ: Поверхностные Стафилококковое импетиго(остиофолликулит) Поверхностный фолликулит Сикоз Везикулопустула( (или остиопорит) Глубокие Глубокий
- 13. У НОВОРОЖДЕННЫХ ВЫДЕЛЯЮТ ГРУППУ СТАФИЛОКОККОВЫХ ПИОДЕРМИТОВ: везикулопустулез (остиопорит) множественные абсцессы кожи (ложный фурункулез) эпидемическая пузырчатка новорожденных
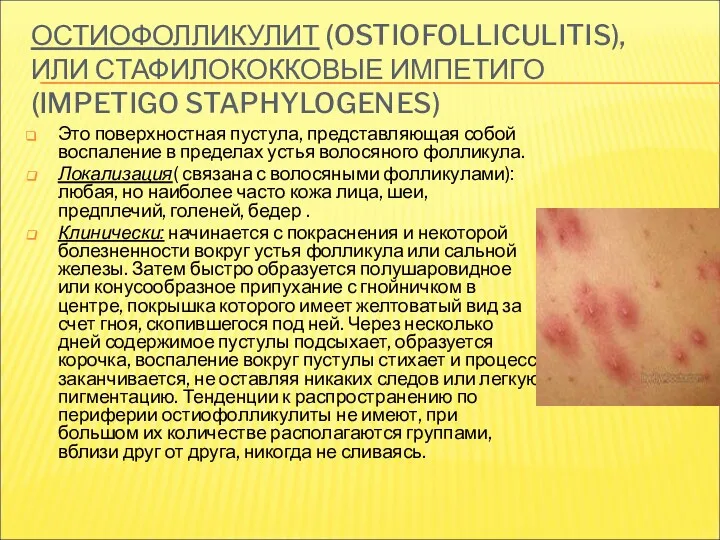
- 14. ОСТИОФОЛЛИКУЛИТ (OSTIOFOLLICULITIS), ИЛИ СТАФИЛОКОККОВЫЕ ИМПЕТИГО (IMPETIGO STAPHYLOGENES) Это поверхностная пустула, представляющая собой воспаление в пределах устья
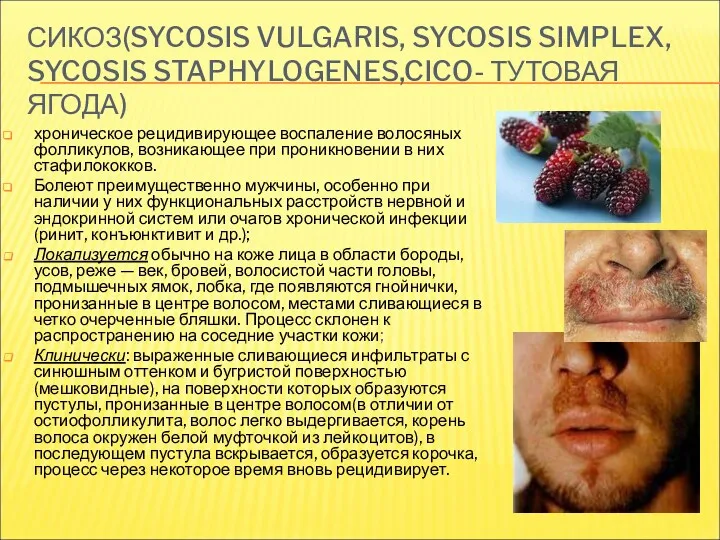
- 15. СИКОЗ(SYCOSIS VULGARIS, SYCOSIS SIMPLEX, SYCOSIS STAPHYLOGENES,CICO- ТУТОВАЯ ЯГОДА) хроническое рецидивирующее воспаление волосяных фолликулов, возникающее при проникновении
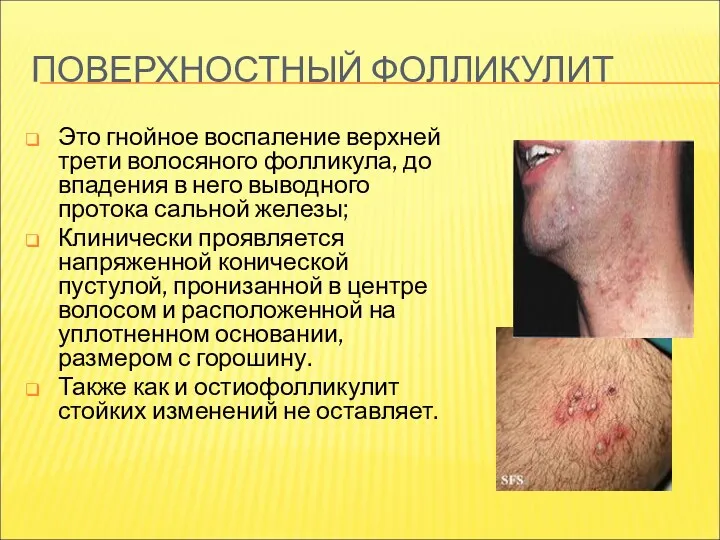
- 16. ПОВЕРХНОСТНЫЙ ФОЛЛИКУЛИТ Это гнойное воспаление верхней трети волосяного фолликула, до впадения в него выводного протока сальной
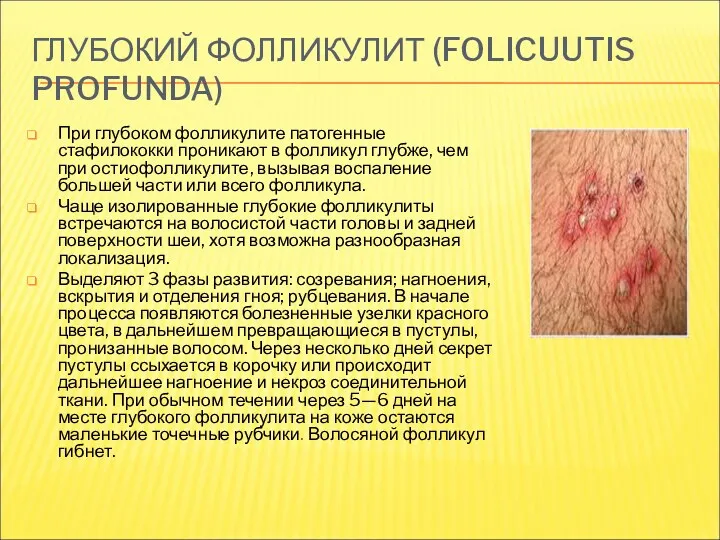
- 17. ГЛУБОКИЙ ФОЛЛИКУЛИТ (FOLICUUTIS PROFUNDA) При глубоком фолликулите патогенные стафилококки проникают в фолликул глубже, чем при остиофолликулите,
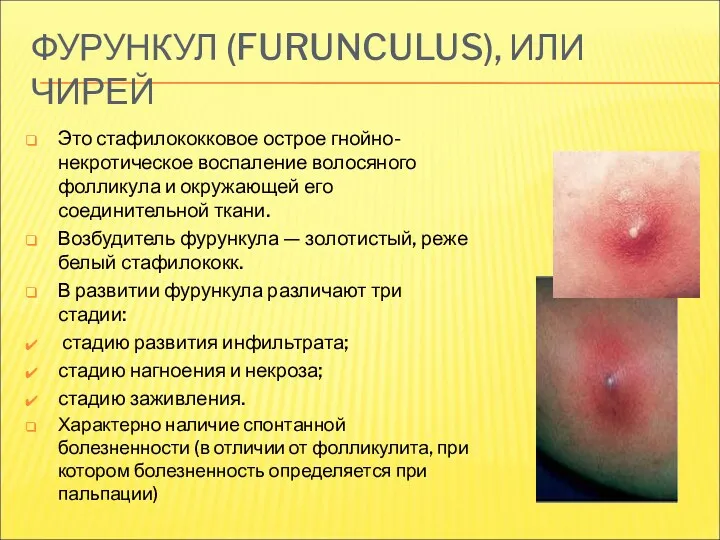
- 18. ФУРУНКУЛ (FURUNCULUS), ИЛИ ЧИРЕЙ Это стафилококковое острое гнойно-некротическое воспаление волосяного фолликула и окружающей его соединительной ткани.
- 19. ФУРУНКУЛ Вначале вокруг волосяного фолликула появляется возвышающийся, твердый инфильтрат ярко-красного цвета с нерезкими границами, сопровождающийся чувством
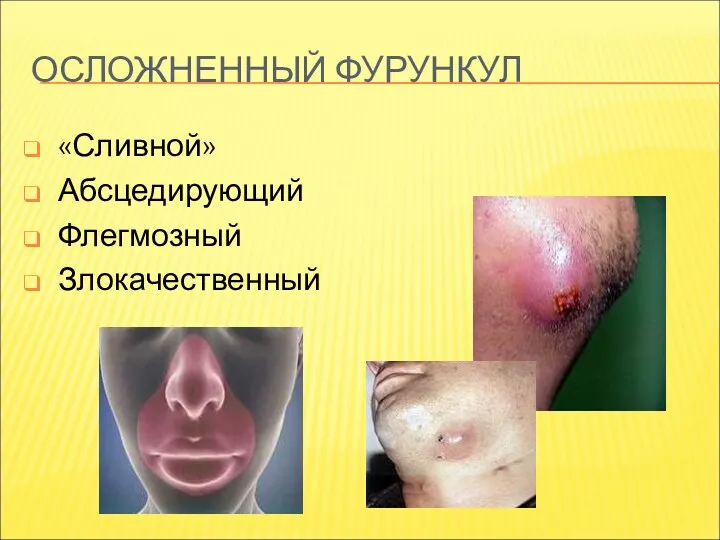
- 20. ОСЛОЖНЕННЫЙ ФУРУНКУЛ «Сливной» Абсцедирующий Флегмозный Злокачественный
- 21. ФУРУНКУЛЕЗ при множественном (хотя это бывает не всегда) и рецидивирующем высыпании фурункулов говорят о фурункулезе. По
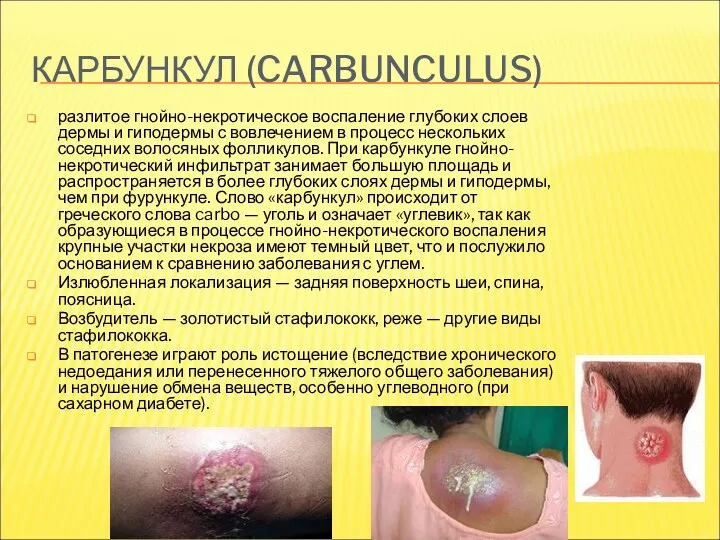
- 22. КАРБУНКУЛ (CARBUNCULUS) разлитое гнойно-некротическое воспаление глубоких слоев дермы и гиподермы с вовлечением в процесс нескольких соседних
- 23. КАРБУНКУЛ. КЛИНИКА И ТЕЧЕНИЕ В начале развития карбункула в коже обнаруживается несколько отдельных плотных узелков, которые
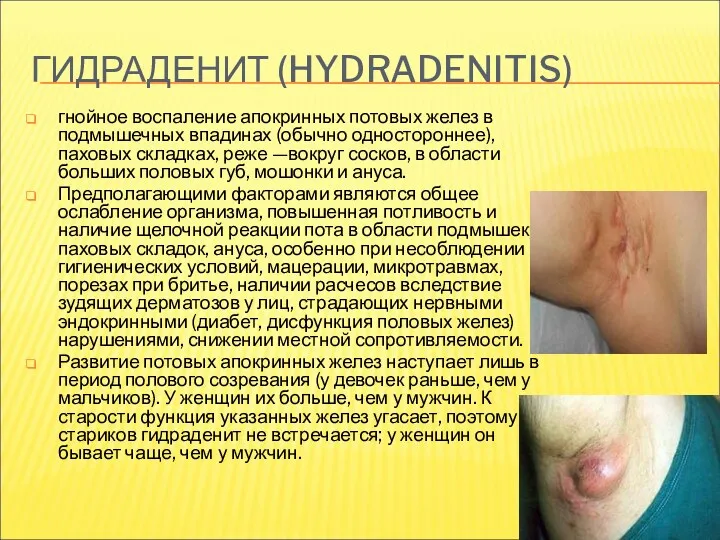
- 24. ГИДРАДЕНИТ (HYDRADENITIS) гнойное воспаление апокринных потовых желез в подмышечных впадинах (обычно одностороннее), паховых складках, реже —вокруг
- 25. ГИДРАДЕНИТ. КЛИНИКА И ТЕЧЕНИЕ В начале заболевания при пальпации определяют одиночные небольшие плотные холмообразные узлы, располагающиеся
- 26. СТАФИЛОДЕРМИИ НОВОРОЖДЕННЫХ ВЕЗИКУЛОПУСТУЛЕЗ (VESICULOPUSTULES) МНОЖЕСТВЕННЫЕ АБСЦЕССЫ У ДЕТЕЙ (ABSCESSUS MULTIPLEX INFANTUM), ИЛИ ПСЕВДОФУРУНКУЛЕЗ ФИНГЕРА (PSEUDOFURUNCULOSIS FINGER)
- 27. ВЕЗИКУЛОПУСТУЛЕЗ (VESICULOPUSTULES) Распространенное заболевание, представляющее собой воспаление устья выводного протока эккриновой потовой железы; характеризующееся появлением многочисленных
- 28. МНОЖЕСТВЕННЫЕ АБСЦЕССЫ У ДЕТЕЙ (ABSCESSUS MULTIPLEX INFANTUM), ИЛИ ПСЕВДОФУРУНКУЛЕЗ ФИНГЕРА (PSEUDOFURUNCULOSIS FINGER) Воспаление всей эккриновой потовой
- 29. ЭПИДЕРМИЧЕСКАЯ ПУЗЫРЧАТКА НОВОРОЖДЕННЫХ (PEMPHIGUS NEONATORUM EPIDEMICS) острое контагиозное заболевание, клинически характеризующееся очень быстрым образованием пустул и
- 30. ЭПИДЕРМИЧЕСКАЯ ПУЗЫРЧАТКА НОВОРОЖДЕННЫХ (PEMPHIGUS NEONATORUM EPIDEMICS) КЛИНИКА: Болезнь начинается в первые дни жизни новорожденного или спустя
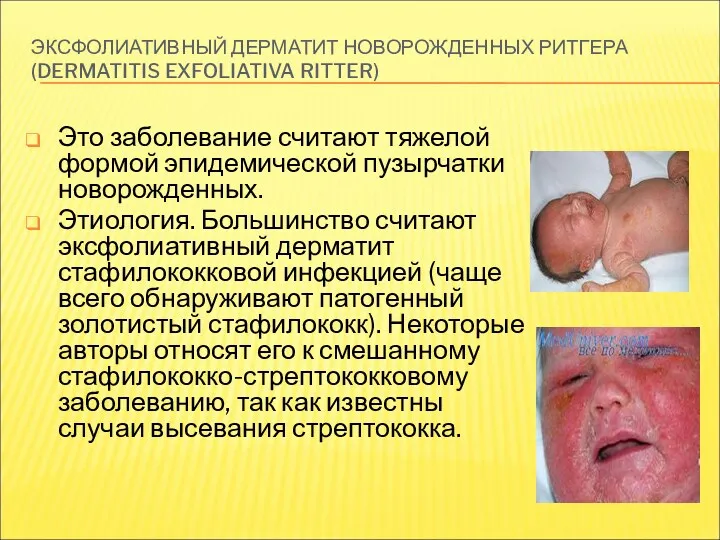
- 31. ЭКСФОЛИАТИВНЫЙ ДЕРМАТИТ НОВОРОЖДЕННЫХ РИТГЕРА (DERMATITIS EXFOLIATIVA RITTER) Это заболевание считают тяжелой формой эпидемической пузырчатки новорожденных. Этиология.
- 32. БУЛЛЕЗНОЕ ИМПЕТИГО НОВОРОЖДЕННЫХ (IMPETIGO BULLOSA NEONATORUM) Заболевание рассматривается как легко протекающая, абортивная форма эпидемической пузырчатки новорожденных.
- 33. ЛЕЧЕНИЕ ПИОДЕРМИТОВ Тщательное клиническое и лабораторное обследование больных и лечение сопутствующей патологии и интеркуррентных заболеваний; Общая
- 34. ЛЕЧЕНИЕ ПИОДЕРМИТОВ ОБЩЕЕ ЛЕЧЕНИЕ Этиотропная: антибиотики назначаются с условием антибиотиграммы с определением чувствительности микрофлоры к антибиотикам
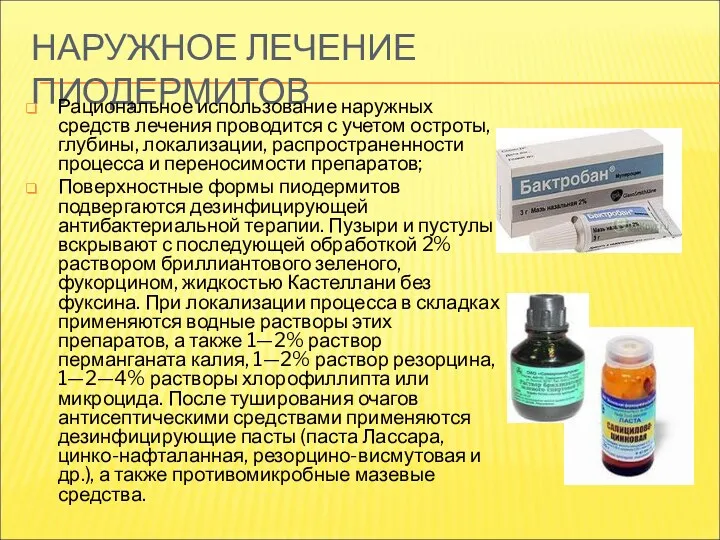
- 35. НАРУЖНОЕ ЛЕЧЕНИЕ ПИОДЕРМИТОВ Рациональное использование наружных средств лечения проводится с учетом остроты, глубины, локализации, распространенности процесса
- 37. Скачать презентацию




















 Анатомия локтевого сустава
Анатомия локтевого сустава Формалин және оның негізгі қасиеттері
Формалин және оның негізгі қасиеттері Коматозні стани. Коми при цд. Невідкладна допомога та інтенсивна терапія
Коматозні стани. Коми при цд. Невідкладна допомога та інтенсивна терапія Помощь больным с инсультом
Помощь больным с инсультом Медициналық сақтандырудың халықаралық тәжірибесі
Медициналық сақтандырудың халықаралық тәжірибесі Өкпе алаңының қараю синдромы
Өкпе алаңының қараю синдромы Ісік жасушаларын зерттеу
Ісік жасушаларын зерттеу Асептика и антисептика на клиническом приеме
Асептика и антисептика на клиническом приеме Хронические миелопролиферативные заболевания
Хронические миелопролиферативные заболевания Порядок действий на этапах оказания медицинской помощи пациентам с острым коронарным синдромом
Порядок действий на этапах оказания медицинской помощи пациентам с острым коронарным синдромом Язвенно-некротический энтероколит - профилактика, диагностика, лечение
Язвенно-некротический энтероколит - профилактика, диагностика, лечение Темір тапшылықты анемия
Темір тапшылықты анемия Гнойная хирургия конечностей
Гнойная хирургия конечностей Повреждения острыми предметами. Огнестрельная травма
Повреждения острыми предметами. Огнестрельная травма Биомедициналық этиканың мақсаты мен негізгі принциптері. Дәрігерлік қателіктер мен ятрогениялар
Биомедициналық этиканың мақсаты мен негізгі принциптері. Дәрігерлік қателіктер мен ятрогениялар Патология вагинального отростка брюшины
Патология вагинального отростка брюшины Лечение пародонта
Лечение пародонта Побочные эффекты классических нейролептиков и клозапина
Побочные эффекты классических нейролептиков и клозапина Нейросифилис. Пути передачи сифилиса
Нейросифилис. Пути передачи сифилиса Медицинская реабилитация в онкологиии
Медицинская реабилитация в онкологиии Интерннің өзіндік жұмысы
Интерннің өзіндік жұмысы Гигиенические основы физиологии и биохимии питания. Пищевая и биологическая ценность продуктов питания
Гигиенические основы физиологии и биохимии питания. Пищевая и биологическая ценность продуктов питания Методы и средства исследования координации движений человека
Методы и средства исследования координации движений человека Реабилитация при остром инфаркте миокарда
Реабилитация при остром инфаркте миокарда Травматические повреждения костносуставной системы
Травматические повреждения костносуставной системы Денсаулықпен байланысты өмір сүрудің сапасы
Денсаулықпен байланысты өмір сүрудің сапасы Дәрігердің басшылық қасиеттері және олардың кәсіптік қызметтегі алатын орны
Дәрігердің басшылық қасиеттері және олардың кәсіптік қызметтегі алатын орны Гинекологические аспекты заболеваний молочной железы
Гинекологические аспекты заболеваний молочной железы