Содержание
- 2. Туберкулез Возбудитель туберкулеза - микобактерии туберкулеза (mycobacterium tuberculosis). Микобактерии - это тонкие, прямые или слегка изогнутые
- 3. Первичное поражение не сопровождается легочным туберкулезом, возникая при попадании туберкулезной инфекции через миндалины лимфоидного кольца Пирогова-Вальдейера,
- 4. В месте внедрения микобактерии в ткани вначале развивается воспалительная реакция, в ней, в разной степени, выражены
- 5. Клиника Помимо первичного туберкулезного лимфаденита существует и вторичное поражение, которое возникает в результате эндогенного распространения инфекции
- 6. Туберкулезный лимфаденит чаще начинается постепенным увеличением лимфоузлов, которые мало беспокоят больного. Другие отмечают на фоне ранее
- 7. Лимфоузел первоначально бывает эластичной консистенции с ровной поверхностью, а затем наступает спаивание лимфоузлов в "пакеты" (за
- 8. Первичный туберкулез кожи (туберкулезный шанкр) - чаще встречается в детском возрасте. На коже появляются эрозии или
- 9. Туберкулезная волчанка - первичным элементом волчанки является бугорок (люпома). При надавливании на люпому предметным стеклом на
- 10. Скрофулодерма (колликвационный туберкулез, скрофулезные или туберкулезные гумы) - характеризуются появлением внутрикожных узлов размером 1-3 см. Узлы
- 11. Милиарно- язвенный туберкулез - характеризуется появлением мелких желтовато- красных узелков, которые быстро изъязвляются, сливаются между собой
- 12. Розацеоподобный туберкулид - на фоне розацеоподобной красноты и телеангиэктазий располагаются розовато- коричневые папулы, редко с пустулами
- 13. Туберкулез челюстей возникает вторично, т.е. при переходе процесса со слизистой оболочки полости рта или при гематогенном
- 14. Туберкулез слюнных желез встречается редко. Заболевание возникает при распространении инфекции контактным путем, гематогенно или лимфогенно. Процесс
- 15. Лечение челюстно-лицевым хирургом заключается во вскрытии гнойных очагов, проведении биопсии (инцизионной, эксцизионной и др.), секвестрэктомии и
- 16. Профилактика заключается в своевременном лечении кариеса и его осложнений, а также заболеваний пародонта, слизистой оболочки и
- 17. Актиномикоз - это хроническая инфекционная болезнь, вызываемая актиномицетами (лучистым грибком). Большинство видов актиномицетов являются сапрофитами и
- 18. Микроорганизмы внедряются в челюстно-лицевую область следующим путями: одонтогенным, стоматогенным, контактным, риногенным, тонзиллогенным, отогенным, гематогенным и лимфогенным.
- 19. Одним из характерных признаков актиномикозного процесса является наличие ксантомных клеток (в виде групп и полей), которые
- 20. Кожная форма актиномикоза, по классификации Т.Г. Робустовой (1982) делится на пустулезное, бугорковое смешанное поражения. Внедрение инфекции
- 21. Подкожная форма актиномикотического поражения, по классификации Т.Г. Робустовой (1982), делится на три группы: абсцедирующую, гуммозную и
- 22. Подкожно-мышечная форма характеризуется образованием специфических гранулем в подкожной, межмышечной и межфасциальной клетчатке. Актиномикотический процесс распространяется на
- 23. Актиномикоз лимфатических узлов встречается редко. Заболеванием чаще поражаются лимфатические узлы шеи, поднижнечелюстной, щечной и подподбородочной областей.
- 24. Актиномикоз слюнных желез наблюдается как первичный, так и вторичный.Инфекция может проникать в железу через ее проток
- 25. Лечение актиномикоза патогенетическое и заключается в применении хирургических методов, специфической иммунотерапии, антибиотикотерапии сопутствующей актиномикозу микрофлоры, повышение
- 26. Возбудитель сифилиса - бледная трепонема (спирохета). Название "бледная" трепонема получила из-за слабой способности воспринимать окраску. Это
- 27. Клиника В клинической картине сифилиса выделяют первичный, вторичный и третичный периоды. Инкубационный период составляет 3-4 недели.
- 28. Первичный сифилис характеризуется появлением пятна красного цвета или папулы. В течение нескольких дней этот элемент увеличивается
- 29. Через 5-7 дней после появления шанкра увеличиваются регионарные лимфатические узлы, т.е. возникает сифилитический склераденит. Лимфоузлы вначале
- 30. Вторичный сифилис характеризуется появлением на коже и слизистой оболочке розеол или папул, реже - пустул (розеолезный,
- 31. Папулезный сифилис чаще наблюдается при вторичном рецидивирующем сифилисе. Различают мелкопапулезный (милиарный), крупнопапулезный (лентикулярный) и монетовидный (нуммулярный)
- 32. Одновременно с кожными высыпаниями возникает поражение слизистых оболочек. Выделяют пятнистые, папулезные и пустулезные сифилиды. Пятнистый сифилид
- 33. Третичный сифилис характеризуется появлением бугорковых и гуммозных образований. При бугорковом сифилиде в толще дермы определяется округлое
- 34. Сифилитический склераденит следует отличать от лимфаденита.Он отличается болезненностью, установленной причиной заболевания (одонтогенный, тонзиллогенный, отогенный и др.),
- 36. Скачать презентацию

































 Биоэнергетика, основной и общий обмен
Биоэнергетика, основной и общий обмен Токсические поражения нервной системы. Неврологические проявления при алкоголизме
Токсические поражения нервной системы. Неврологические проявления при алкоголизме Общий анализ крови. Эритроциты
Общий анализ крови. Эритроциты Вопросы по медицине
Вопросы по медицине Организация диспансерного наблюдения и реабилитация часто болеющих детей
Организация диспансерного наблюдения и реабилитация часто болеющих детей Хирургическая анатомия желчевыводящих путей. Холецистэктомия
Хирургическая анатомия желчевыводящих путей. Холецистэктомия Мясоеды и вегетарианцы как две социальные группы
Мясоеды и вегетарианцы как две социальные группы Предсказание магнитных свойств наночастиц для биомедицинских применений. Обработка данных
Предсказание магнитных свойств наночастиц для биомедицинских применений. Обработка данных Системные васкулиты
Системные васкулиты Панкреатит
Панкреатит Структура детской поликлиники. Участковый принцип обслуживания детей
Структура детской поликлиники. Участковый принцип обслуживания детей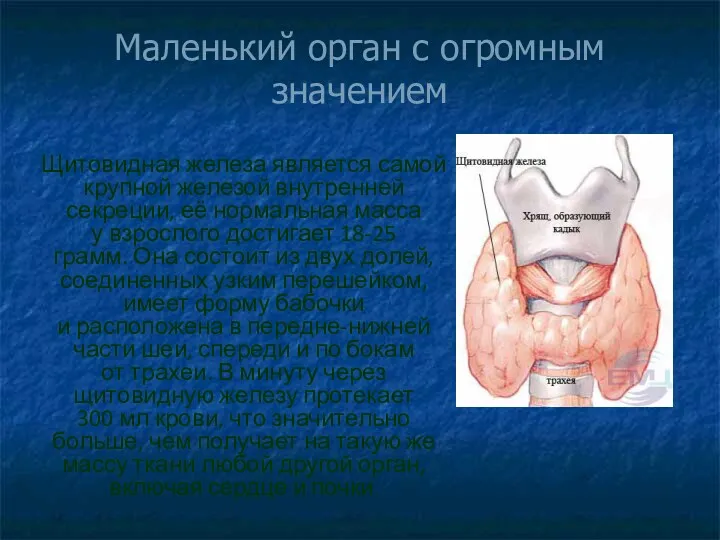 Маленький орган с огромным значением. Щитовидная железа
Маленький орган с огромным значением. Щитовидная железа Características de la psicopatología infantil
Características de la psicopatología infantil Острая почечная и острая печеночная недостаточность
Острая почечная и острая печеночная недостаточность Профилактика инфекционных зоонозных, инфекционных и инвазионных заболеваний животных
Профилактика инфекционных зоонозных, инфекционных и инвазионных заболеваний животных Гормональні зміни впродовж статевого циклу у коров
Гормональні зміни впродовж статевого циклу у коров Профилактика плоскостопия
Профилактика плоскостопия Будова та розвиток центральної нервової системи
Будова та розвиток центральної нервової системи Туберкулез костей и суставов
Туберкулез костей и суставов Дистальная окклюзия
Дистальная окклюзия Антиоксиданты – антоцианы плодов аронии черноплодной
Антиоксиданты – антоцианы плодов аронии черноплодной Противорвотные средства
Противорвотные средства ТОО Kaz-BioNano. Медицинская деятельность. Подвиды лицензируемого вида деятельности
ТОО Kaz-BioNano. Медицинская деятельность. Подвиды лицензируемого вида деятельности ДВС-синдром. ТЭЛА
ДВС-синдром. ТЭЛА Утопление
Утопление Острый аппендицит
Острый аппендицит Плоскостопие. Стопа, как часть осанки
Плоскостопие. Стопа, как часть осанки Неотложная урология
Неотложная урология