Содержание
- 2. Эпидемическая ситуация по ВИЧ-инфекции в Ульяновской области на 01.01.2019 года Всего выявлено – 18729 человек, распространённость
- 3. Нормативные документы 1.Федеральный Закон РФ № 38-ФЗ 24.02.1995г. «О предупреждении распространения в РФ заболевания, вызываемого вирусом
- 4. Нормативные документы (продолжение) 6.Приказ МЗ РФ от 30.10.1995г. №295 «О введении в действие правил проведения обязательного
- 5. Нормативные документы (продолжение) 10. Приказ МЗ Ульяновской области №1220 от 10.12.2010г. «Об организации раннего выявления и
- 6. ВИЧ – вирус иммунодефицита человека относится к семейству ретровирусов, подсемейству лентивирусов Геном представлен РНК Существует два
- 7. Высокий уровень мутаций приводит к возникновению миллионов вариантов. Вирус получает возможность выживать, избегая воздействия защитных механизмов
- 8. Устойчивость ВИЧ во внешней среде: инактивируется: - при t кипения за 1-3 мин., 0- при t
- 9. Патогенез: ядро вируса окружено оболочкой, в которой имеется белок gp 120, способствующий прикреплению вируса к клеткам
- 10. ТИПЫ КЛЕТОК, ПОРАЖАЕМЫХ ВИЧ -клетки иммунной системы (Т – лимфоциты (СД4), моноциты, макрофаги); -клетки ЦНС; -клетки
- 11. Факторы передачи инфекции: кровь, и её компоненты сперма вагинальные и цервикальные секреты грудное молоко
- 12. ВИЧ-инфекция антропоноз Источник инфекции ВИЧ-инфицированный человек на всех стадиях заболевания Наибольшая вероятность инфицирования: в конце инкубационного
- 13. ВИЧ-инфекция – болезнь, вызванная вирусом иммунодефицита человека (ВИЧ) – антропонозное инфекционное хроническое заболевание, характеризующееся специфическим поражением
- 14. Оппортунистические (вторичные) заболевания при ВИЧ-инфекции Инфекция вызванная вирусом простого герпеса Инфекция вызванная вирусом герпес зостер Цитомегаловирусная
- 15. Механизмы передачи инфекции: 1. Естественный: А.Контактный реализуется -при половых контактах (гомо- и гетеросексуальных); -контакт слизистой или
- 16. 2. Искусственный: А.Артифициальный - при немедицинских инвазивных процедурах: при в/в введении наркотиков нанесении татуировок проведение косметических,
- 17. Пути передачи: 1. Гемоконтактный (фактор риска – кровь): - переливание инфицированной крови и ее компонентов, -
- 18. Пути передачи: 3. Вертикальный – ВИЧ(+) женщина – ребенок. Риск инфицирования: - внутриутробно – до 20%,
- 19. Основные уязвимые группы для ВИЧ-инфекции Потребители инъекционных наркотиков (ПИН) Коммерческие секс работники (КСР) Мужчины, имеющие секс
- 20. Федеральный Закон Российской Федерации 38-ФЗ «О предупреждении распространения в РФ заболевания, вызываемого вирусом иммунодефицита человека» (ВИЧ
- 21. Добровольное медицинское освидетельствование Проводится добровольно с согласия или по просьбе освидетельствуемого лица или его представителя Может
- 22. Уязвимые группы населения Лица, употребляющие ПАВ – при обращении за медицинской помощью в наркоучреждения и далее
- 23. Лица, обследуемые по клиническим показаниям лихорадящие более 1 месяца имеющие увеличение лимфоузлов двух и более групп
- 24. Больные с подозрением или подтвержденным диагнозом Саркома Капоши Т-клеточный лейкоз Легочной и внелегочной туберкулез ЦМВ Генерализованный
- 25. Больные с подозрением или подтвержденным диагнозом (продолжение) Рак шейки матки Кокцидиомикоз (диссеминированный или внелегочной) Лимфомы (неходжскинские,
- 26. Беременные: - при взятии на учёт по беременности, в 30 недель, в родах - не обследованные
- 27. Обязательное медицинское освидетельствование (СП 3.1.5.2826-10 «Профилактика ВИЧ – инфекции», редакция от 21.07.2016) Доноры крови, биологических жидкостей,
- 28. Обязательное медицинское освидетельствование (продолжение) Медицинские работники хирургического профиля при поступлении на работу и далее 1 раз
- 29. Требования к доставке биоматериала Приказ Министерства здравоохранения СССР от 05.09.88 г. № 690 «О совершенствовании учета
- 30. Кодирование при обследовании на ВИЧ письмо ГУЗ Центр СПИД от 19.08.14 № 1608 102 – больные
- 31. Лабораторные критерии для постановки диагноза ВИЧ-инфекции Основным методом является обнаружение антител к вирусу с помощью: ИФА
- 32. Диагностический алгоритм тестирования на наличие антител к ВИЧ 1 этап – если получен положительный результат в
- 33. Иммуноблотинг - ИБ ИБ - выявляются антитела к отдельным вирусным белкам и гликопротеидам: структурным белкам оболочки
- 34. Экспресс - диагностика Экспресс-тест выполняется при необходимости получения быстрого результата в случаях: -вертикальная профилактика – тестирование
- 35. После - тестовое консультирование при отрицательном результате Пациент с низким риском относительно инфекции ВИЧ. Напомните основную
- 36. После - тестовое консультирование при отрицательном результате Пациент с высоким риском относительно ВИЧ-инфекции Обсудите значение полученного
- 37. Сомнительный (неопределённый) результат исследования на антитела к ВИЧ (СП 3.1.5.2826-10 «Профилактика ВИЧ – инфекции» редакция от
- 38. Послетестовое консультирование при положительном результате Статья 13. Право ВИЧ – инфицированного на получение информации о результатах
- 39. После - тестовое консультирование при положительном результате. Врач: Сообщает результат ясно и кратко Предоставляет время для
- 40. Последствия выявления ВИЧ положительного результата Донор – отстраняется от сдачи крови, органов, тканей пожизненно Иностранный гражданин
- 41. Российская клиническая классификация ВИЧ-инфекции Покровский В.В. 2001год Стадия инкубации от 2-3 недель до 1 года 2.
- 42. Клиника ВИЧ-инфекции Стадия 1. «Стадия инкубации» - период от момента заражения до появления реакции организма в
- 43. Клиника ВИЧ-инфекции 2А «Бессимптомная», когда какие-либо клинические проявления ВИЧ-инфекции или оппортунистических заболеваний, развивающихся на фоне иммунодефицита,
- 44. Клиника ВИЧ-инфекции 2В «Острая ВИЧ-инфекция с вторичными заболеваниями». В 10-15% случаев острой ВИЧ-инфекцией на фоне снижения
- 45. Клиника ВИЧ-инфекции Стадия 3. «Субклиническая». Характеризуется медленным прогрессированием иммунодефицита, компенсируемого за счет модификации иммунного ответа и
- 46. Клиника ВИЧ-инфекции Стадия 4. «Стадия вторичных заболеваний». Продолжающаяся репликация ВИЧ, приводящая к гибели CD4-клеток и истощению
- 47. Лечение Антиретровирусная (АРТ) или высокоактивная антиретровирусная (ВААРТ) терапия – останавливает размножение вируса, что приводит к восстановлению
- 48. Госпитализация Клинические - прогрессирование заболевания, появление вторичных или сопутствующих заболеваний, требующих стационарного лечения Эпидемиологические – кровотечение,
- 49. Профилактика артифициального механизма передачи ВИЧ в ЛПУ Профилактика гемотрансфузионного пути передачи: -Тщательный отбор доноров; - Тестирование
- 50. Профилактика перинатальной передачи ВИЧ/СПИД 1. Беременная женщина обследуется на ВИЧ: - при взятии на учет, -
- 51. Профилактика перинатальной передачи ВИЧ ребенку 1. Профилактическое лечение: после родов АРВТ ребенку с первых часов жизни
- 52. ВИЧ-инфекция и медики Продолжает выявляться заболеваемость ВИЧ-инфекцией среди медицинских работников. За весь период наблюдения выявлено 179
- 53. ВИЧ-инфекция в ЛПУ Увеличилось число госпитализаций по поводу ВИЧ-инфекции, а также по поводу соматических заболеваний у
- 54. Основные причины инфицирования ВИЧ в ЛПУ Невыполнение требований нормативных документов в плане дезинфекционно- стерилизационного режима Низкий
- 55. Заражение ВИЧ при исполнении профессиональных обязанностей 3 случая инфицирования мед. сестер (Красноярский край, Нижегородская. Самарская области)
- 56. Ошибки при оказании помощи при получении травм от ВИЧ-инфицированных 1. недооценка степени риска инфицирования (пациент с
- 57. Профилактика заражения ВИЧ-инфекцией при исполнении профессиональных обязанностей Передача ВИЧ в условиях ЛПУ возможна: - от пациента
- 58. Контагиозность инфицирующая доза: для ВИЧ - 0,1мл для ВГВ - 0,000 000 0001мл; Риск заражения: -
- 59. Рассчитанный риск заражения ВИЧ-инфекцией и вирусными гепатитами при однократном контакте * Для лиц, не вакцинированных против
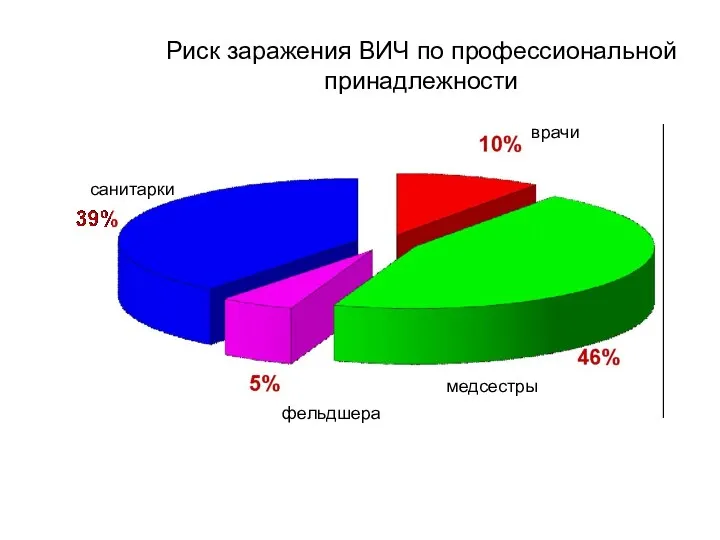
- 60. Риск заражения ВИЧ по профессиональной принадлежности медсестры санитарки врачи фельдшера
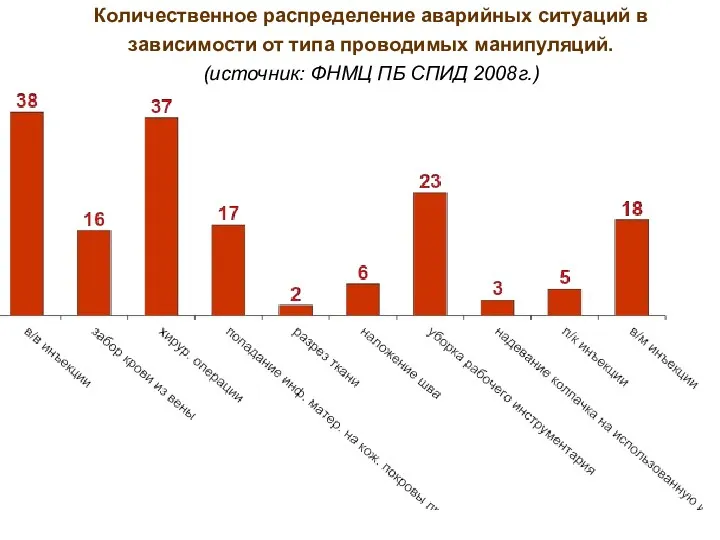
- 61. Количественное распределение аварийных ситуаций в зависимости от типа проводимых манипуляций. (источник: ФНМЦ ПБ СПИД 2008г.)
- 62. МИНИМАЛЬНАЯ СТЕПЕНЬ РИСКА ЗАРАЖЕНИЯ ВИЧ: - царапины - поверхностные уколы - попадание инфекта на не поврежденные
- 63. Аптечка экстренной помощи: – 70* этиловый спирт – 5% спиртовой раствор йода - 1% водный раствор
- 64. Аптечка экстренной помощи: приказ МЗ 1н – 70* этиловый спирт – 5% спиртовой раствор йода бинт
- 65. Требования к комплектации укладок (аптечек) экстренной профилактики при аварийных ситуациях на рабочем месте (при работе с
- 66. Действия медицинского работника при аварийной ситуации СП 3.1.5.2826-10 «Профилактика ВИЧ – инфекции» В случае порезов и
- 67. СанПиН 2.1.3.2630 – 10 «Санитарно – эпидемиологические требования к организациям, осуществляющим медицинскую деятельность» приложение 12»Экстренная профилактика
- 68. Уточнить ВИЧ – статус пациента у лица ответственного по работе с ВИЧ + в каждом ЛПУ
- 69. С целью экстренной профилактики ВИЧ-инфекции назначается химиопрофилактика в первые 2 часа после травмы, но не позднее
- 70. Обеспечение аварийной ситуации в ЛО В ЛО должны быть антиретровирусные препараты и экспресс тесты Запасы должны
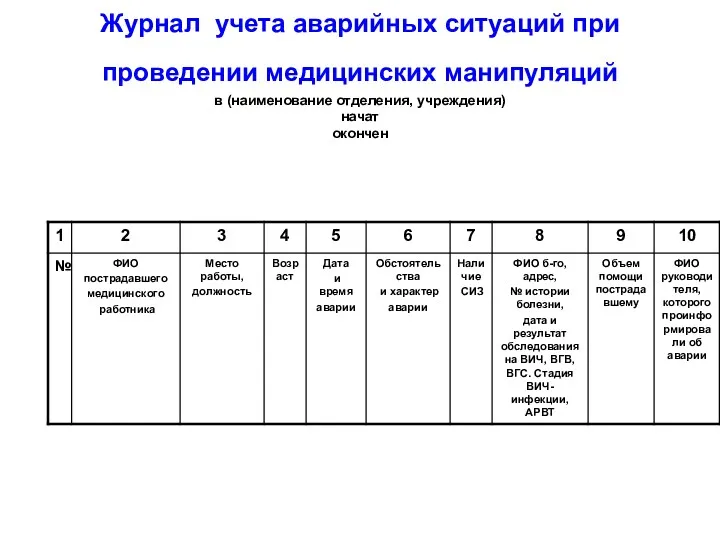
- 71. Журнал учета аварийных ситуаций при проведении медицинских манипуляций в (наименование отделения, учреждения) начат окончен
- 72. Персоналу, у которого произошел контакт с материалом, инфицированным вирусом гепатита В, вводится одновременно специфический иммуноглобулин (не
- 73. Экстренное извещение ФИО пострадавшего, возраст (число, месяц, год рождения) домашний адрес, телефон. место работы, должность. дата,
- 74. Профилактика полового пути инфицирования: Воздержание Целомудрие Защищенный секс Отказ от наркотиков Лечение ЗППП
- 75. ВИЧ и право. Законодательные основы РФ Права и обязанности 1.ВИЧ-инфицированные граждане РФ обладают на её территории
- 76. Врачебная тайна ФЗ 323 от 01.11.2011 года, статья 13 Сведения о факте обращения гражданина за оказанием
- 77. Административная и дисциплинарная ответственность за разглашение врачебной тайны Административная ответственность предусмотрена статьей 13.14. Кодекса РФ об
- 78. Уголовная ответственность за разглашение врачебной тайны Уголовная ответственность за разглашение врачебной тайны в статье 137, часть
- 79. Кодекс РФ об административных правонарушениях от 30.12.2001г. №195-ФЗ Статья 6.1 Сокрытие лицом, больным ВИЧ-инфекцией, венерическим заболеванием,
- 80. Уголовный кодекс РФ от 13.06.96г. Статья 122. Заведомое поставление другого лица в опасность заражения ВИЧ –
- 81. Семейный кодекс РФ от 29.12.95г. № 223 - ФЗ Статья 15. Если одно из лиц, вступающих
- 82. Оплата вредных условий Постановление Правительства Ульяновской области №230-П от 10 06. 2013года «Об утверждении положения об
- 84. Скачать презентацию














































































 Ауруханаішілік инфекциялардың қоздырғыштары
Ауруханаішілік инфекциялардың қоздырғыштары Клиническая анатомия носа. Септопластика. Ринопластика
Клиническая анатомия носа. Септопластика. Ринопластика Применение в стоматологии светолечения, вибротерапии, ультразвуковой терапии, ионотерапии, аэрозольтерапии
Применение в стоматологии светолечения, вибротерапии, ультразвуковой терапии, ионотерапии, аэрозольтерапии Госпитальные инфекции. Наиболее важные госпитальные инфекции (ESKAPE)
Госпитальные инфекции. Наиболее важные госпитальные инфекции (ESKAPE) Био-искусственная поджелудочная железа
Био-искусственная поджелудочная железа Влияние курения на организм женщины
Влияние курения на организм женщины Ана және нәрестенің іріңді-сепикалық асқынуларының алдын алу
Ана және нәрестенің іріңді-сепикалық асқынуларының алдын алу Методы исследования функционального состояния плаценты. Методы исследования околоплодных вод околоплодных вод
Методы исследования функционального состояния плаценты. Методы исследования околоплодных вод околоплодных вод Асқорыту жүйесінің аномалиясы
Асқорыту жүйесінің аномалиясы Печеночные синдромы. Желтухи, портальная гипертензия, печеночная недостаточность
Печеночные синдромы. Желтухи, портальная гипертензия, печеночная недостаточность Ревматоидты артрит
Ревматоидты артрит Лабораторная диагностика воздушно-капельных инфекций
Лабораторная диагностика воздушно-капельных инфекций Пухлини сечового міхура
Пухлини сечового міхура Онкологические маркеры основных заболеваний как инструмент ранней диагностики
Онкологические маркеры основных заболеваний как инструмент ранней диагностики Патология эмоциональной сферы. Расстройства влечений. Патология двигательной и волевой сферы
Патология эмоциональной сферы. Расстройства влечений. Патология двигательной и волевой сферы Практическое занятие № 17.Травмы зубов у детей.Группировка острой травмы.Клиника,диагностика,лечение
Практическое занятие № 17.Травмы зубов у детей.Группировка острой травмы.Клиника,диагностика,лечение Биполярное расстройство I типа
Биполярное расстройство I типа Современные методы диагностики заболеваний ВНЧС
Современные методы диагностики заболеваний ВНЧС Морфологические элементы
Морфологические элементы Лимфаайналының бұзылуы турлері. Лимфостаз. Лимфа тамырлардағы тробмоз және эмболия
Лимфаайналының бұзылуы турлері. Лимфостаз. Лимфа тамырлардағы тробмоз және эмболия Характеристика надгортанного воздуховода I-gel и манжетной эндотрахеальной трубки при обеспечении операции кесарево сечение
Характеристика надгортанного воздуховода I-gel и манжетной эндотрахеальной трубки при обеспечении операции кесарево сечение Депрессия
Депрессия Приемы оказания первой помощи при травмах, ожогах, обморожениях и их профилактика
Приемы оказания первой помощи при травмах, ожогах, обморожениях и их профилактика Показатели здоровья населения РФ, методы его изучения и факторы, влияющие на него
Показатели здоровья населения РФ, методы его изучения и факторы, влияющие на него Классификация дефектов зубных рядов. Показания к применению несъемных мостовидных протезов
Классификация дефектов зубных рядов. Показания к применению несъемных мостовидных протезов Хронические гепатиты и циррозы
Хронические гепатиты и циррозы Гипотиреоз. Анатомия щитовидной железы
Гипотиреоз. Анатомия щитовидной железы ЭКГ-признаки гипертрофии миокарда желудочков и предсердий. ЭКГ при ИБС и инфаркте миокарда
ЭКГ-признаки гипертрофии миокарда желудочков и предсердий. ЭКГ при ИБС и инфаркте миокарда