Содержание
- 2. Жоспары: I. Кіріспе II. Негізгі бөлім -Жүректің туа бітті ақауымен балаларды диспансерлік бақылау -Вегето-тамырлы дистониясы бар
- 3. Балалар арасында кардиоревматологиялық бейіндегі аурулардың таралуы өте жоғары болып қалуда. Осы топтағы балалардың мүгедек болу қаупін
- 4. . Диспансеризация бұл – дені сау және науқас балаларда ауруды ерте анықтау, асқынулардың және созылмалы түрге
- 5. Диспансерлік бақылауға мыналар жатады: 1) туа біткен жүрек және қан тамырлары кемістігі бар балалар; 2) жіті
- 6. зертханалық және инструменталдық тексерумен жүретін үздіксіз медициналық тексеру; балалардағы қауіп қатер факторларын анықтау мақсатында денсаулық жағдайын
- 7. Аймақтық дәрігер балаларды диспансерлік бақылаудың барлық сатысына тікелей жауапты болады. Диспансерлік есепке алынатын әрбір балаға "Диспансерлік
- 8. Туу үйінде, емхана жағдайында немесе бала бақшаларда тереңдетілген профилактикалық тексеру кезінде анықталған жүректің туа бітті ақаулары
- 9. Жүрек-қантамыр жүйесінің созылмалы аурулары Жіті ревматикалық қызба-бұл дәнекер тіннің жүрек-қан тамырлары жүйесінде зақымдануды(кардит, жүректің клапанды ақаулары),
- 10. Жіті ревматикалық қызбасы және жүректің созылмалы ревматикалық ауруы бар балаларды диспансерлік бақылау
- 11. Жүректің туа бітті ақауы бар, бірақ жүрек жетіспеушілік симптомдары айқын емес балалар емдік дене шынықтырумен немесе
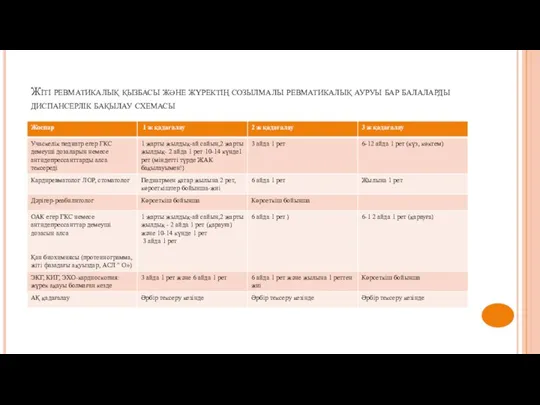
- 12. Жіті ревматикалық қызбасы және жүректің созылмалы ревматикалық ауруы бар балаларды диспансерлік бақылау схемасы
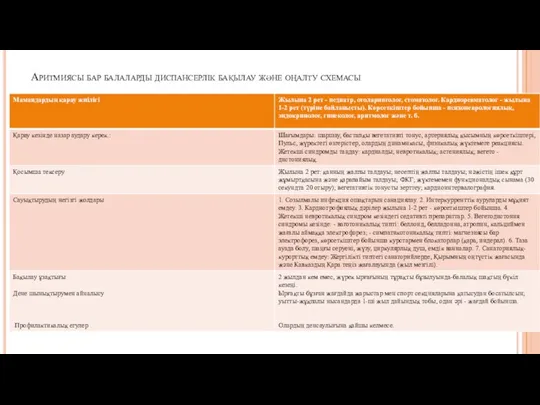
- 13. Аритмиясы бар балаларды диспансерлік бақылау және оңалту схемасы
- 14. Консервативті ем шаралары жүрек қан тамыр жетіспеушілігін, асқынуларын және әртүрлі шұғыл жағдайларды емдеуге бағытталған. Егер балада
- 15. Вегетотамырлы дистониясы бар балалар диспансеризациясы Вегето тамырлы дистония (ВТД) — балалардағы ең жиі патология. Бұл ауру
- 16. Рецидивке қарсы емдеу жылына 2 рет 1-1,5 ай ішінде. Емдеу дәрі-дәрмектік және дәрі-дәрмектік емес іс-шараларды қамтиды.
- 17. ВТД емдеуде фитотерапия кеңінен қолданылады. Седативті шөптер (валериана, пустырник, пион, хвощ, бүйрек шайы); кардиалды түрдегі дәрілік
- 18. Ваготониясы бар балаларға бенактизин, синдофен , кофетамин, кальций препараттары (глицерофосфат, глюконат), витаминдер (пиридок-син, пиридоксаль, аскорбин қышқылы)
- 19. Клиникалық белгілері жойылғаннан кейін 3 жыл диспансерлік бақылауда болады. Денсаулық тобы II.
- 20. Туа біткен жүрек ақауы бар балаларды диспансерлік бақылау Туа біткен жүрек ақаулары мен магистральді тамырлардың клиникалық
- 21. Қан айналымының жеткіліксіздігі Іа сатысы (жасырын) – ЖЖ белгілері физикалық жүктеме кезінде де тыныштықта да клиникалық
- 22. Туа біткен жүрек ақаулары мен магистральді тамырлардың клиникалық көрінісі әртүрлі. Белгілі бір фазалардың болуын маңызды сәт
- 23. Нью-Йорк жүрек ассоциациясының созылмалы жүрек жеткіліксіздігінің функционалдық жіктелуі. Жіктеме негізінде Науқастың жұмыс істеу қабілеттілігінің деңгейі, күнделікті
- 24. Ақаудың бірінші фазасында гемодинамиканың бұзылуынсыз ТБЖА бар балаларды педиатрдың тексеру жиілігі жылына 2 рет; стационарлық емдеуден
- 25. Профилактикалық егулер кешенді түрде қарсы болуы мүмкін : көк ақаулар немесе жүрек жеткіліксіздігі бар ақ типтегі
- 26. Барлық балаларда инфекциялық энцефалиттің алғашқы алдын алуы: жоспарлы тоқсан сайын кардиологта диспансерлік тексеру (қан мен зәрдің
- 27. Жүрекке ота жасағаннан кейін, әсіресе алғашқы 2-6 айда күн сайын термометрияны жүргізу керек. Жалпы қан мен
- 28. Зерттеу әдістері: жылына 2 рет қан, зәрді талдау, жылына 1 рет рентгенологиялық зерттеу, ЭхоКГ, ЭКГ 6
- 29. ТБЖА оңалтудың басты міндеттерінің бірі жүрек жеткіліксіздігінің орнын толтыру болып табылады. ТБЖА бар баланың тәртібі үйде
- 30. Жылына екі рет (көктемде және күзде) кардиотропты препараттармен емдеу курсын жүргізеді: рибоксин, кокарбоксилаза, АТФ, коргормон, орот
- 31. Артериялық гипертензиясы бар балалар диспансеризациясы Қан айналымы жүйесінің аурулары: артериялық гипертензиясы бар (АГ) балаларды диспансерлеу. Отбасылық
- 32. Отбасылық шежіресінде артериялық гипертониямен ауыратын ата-анасы бар және артериялық қысымы жоғары барлық балалар мен жасөспірімдерді дәрігер-педиатр
- 33. Педиатриялық учаскеде МҚП бар науқасты емдеу және жүргізу тактикасы жеке индувидуальды болып табылады. Бұл ретте жасы
- 34. ПМК II және III дәрежелі балалар диспансерлік бақылауда болады. ПМК ІІ дәрежелі балалар қалыпты өмір сүре
- 35. Жүрек өткізгіштігі бұзылысы бар балалар диспансеризациясы Жүрек ырғағы бұзылған балалардың диспансерлік бақылау тобы және өткізгіштігі, әдетте,
- 36. Жіті ревматикалық қызбамен ауырған балалар диспансеризациясы Ревматикалық ауруы бар балаларды диспансерлік бақылау .Балаларды бақылау шабуылдан кейін
- 37. Бициллинопрофилактика (ревматизмнің екінші алдын алу) - балалардың қайталануының алдын алу және аурудың өршуін болдырмау үшін. Ол
- 38. Алғашқы ревмокардитті бастан кешкен балаларға, яғни жіті ревматизмді қызбамен ауырған бірақ жүрек ақауы қалыптаспаған болса алғашқы
- 39. Қорытынды Жүрек-қантамыр жүйесінің аурулары (ССС) нозологиялық бірліктердің кең спектрімен ұсынылған, бұл жетекші синдромды диагностикалау мен емдеуде
- 41. Скачать презентацию



































 Синдром длительного сдавливания
Синдром длительного сдавливания Терінің вирусты аурулары
Терінің вирусты аурулары Распространенные хирургические проблемы. Ожоги
Распространенные хирургические проблемы. Ожоги Ожирение - заболевание или эстетическая проблема
Ожирение - заболевание или эстетическая проблема Первая помощь при утоплении
Первая помощь при утоплении Системные васкулиты у детей
Системные васкулиты у детей Повреждение черепа и головного мозга
Повреждение черепа и головного мозга Психологія, патопсихологія, психопатологія мислення
Психологія, патопсихологія, психопатологія мислення Методы функциональной диагностики стоматологических заболеваний у детей
Методы функциональной диагностики стоматологических заболеваний у детей Конго-крымская геморрагическая лихорадка
Конго-крымская геморрагическая лихорадка Лекарственная безопасность
Лекарственная безопасность Системы интраоперационного мониторинга
Системы интраоперационного мониторинга Пороки развития уздечек губ и языка, мелкое предверие полости рта
Пороки развития уздечек губ и языка, мелкое предверие полости рта Технология лекарств как наука. Задачи технологии лекарств. Основные термины, используемые в технологии лекарств. Лекция 1
Технология лекарств как наука. Задачи технологии лекарств. Основные термины, используемые в технологии лекарств. Лекция 1 Инфекциялық емес патологиядағы менингеальды синдром. Туберкулезді менингитпен екшеу диагностикасы
Инфекциялық емес патологиядағы менингеальды синдром. Туберкулезді менингитпен екшеу диагностикасы Патогенез мигрени
Патогенез мигрени Синдромная диагностика заболеваний костносуставного аппарата
Синдромная диагностика заболеваний костносуставного аппарата Топография головы и шеи
Топография головы и шеи Специфические пути обмена отдельных аминокислот
Специфические пути обмена отдельных аминокислот Внутренняя среда организма
Внутренняя среда организма Характеристика надгортанного воздуховода I-gel и манжетной эндотрахеальной трубки при обеспечении операции кесарево сечение
Характеристика надгортанного воздуховода I-gel и манжетной эндотрахеальной трубки при обеспечении операции кесарево сечение Адаптивная физическая культура
Адаптивная физическая культура Топографическая анатомия и оперативная хирургия печени, желчного пузыря
Топографическая анатомия и оперативная хирургия печени, желчного пузыря Семиотика заболеваний почек
Семиотика заболеваний почек Хирургическое лечение портальной гипертензии и её осложнений
Хирургическое лечение портальной гипертензии и её осложнений Сказ (rabies)
Сказ (rabies) Патологические синдромы при рентгенологическом исследовании органов грудной клетки
Патологические синдромы при рентгенологическом исследовании органов грудной клетки Эпидемиология, общие понятия, задачи, исследовательские методики
Эпидемиология, общие понятия, задачи, исследовательские методики