Содержание
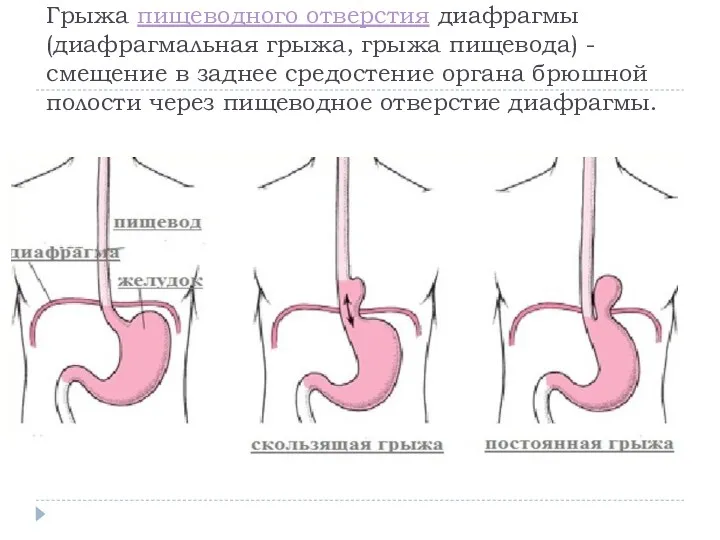
- 2. Грыжа пищеводного отверстия диафрагмы (диафрагмальная грыжа, грыжа пищевода) - смещение в заднее средостение органа брюшной полости
- 3. Симптомы Клинические симптомы диафрагмальных грыж обусловлены перемещением в грудную клетку органов брюшной полости, их перегибом в
- 4. Диагностика грыжи пищеводного отверстия диафрагмы В настоящее время обычно не возникает трудностей при постановке диагноза. В
- 5. Основными показаниями к проведению операции по удалению грыжи являются: неэффективность консервативной терапии; наличие грыжи больших размеров;
- 6. Противопоказания к лапароскопии при ГПОД Применение лапароскопической технологии при операции ГПОД имеет противопоказания в большом числе
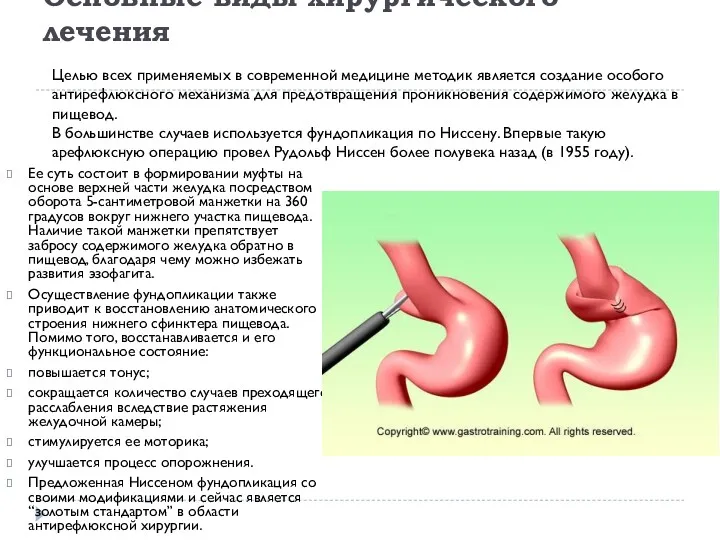
- 7. Основные виды хирургического лечения Ее суть состоит в формировании муфты на основе верхней части желудка посредством
- 8. Операция грыжи пищеводного отверстия по Ниссену выполняется двумя способами: открытым; лапароскопическим. Надо заметить что она имеет
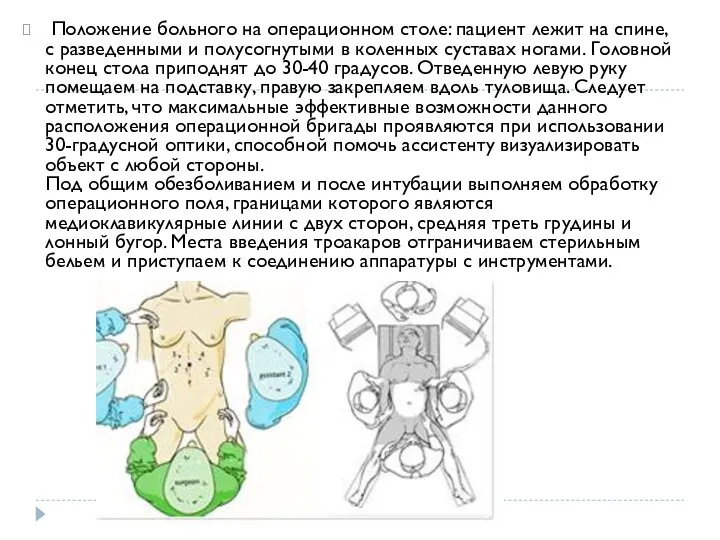
- 9. Положение больного на операционном столе, точки введения троакаров, расположение операционной бригады и монитора должны максимально обеспечивать
- 10. Положение больного на операционном столе: пациент лежит на спине, с разведенными и полусогнутыми в коленных суставах
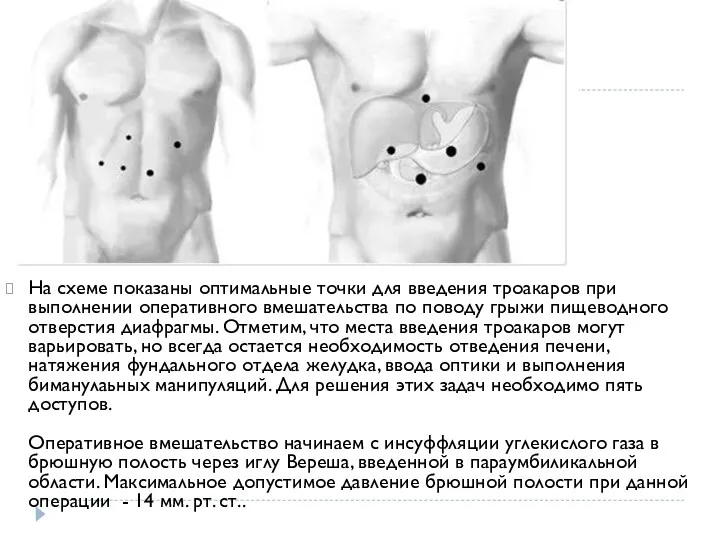
- 11. На схеме показаны оптимальные точки для введения троакаров при выполнении оперативного вмешательства по поводу грыжи пищеводного
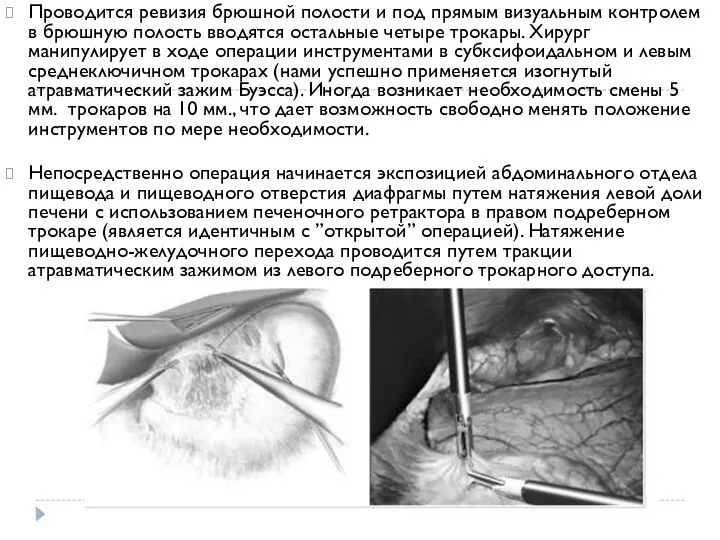
- 12. Проводится ревизия брюшной полости и под прямым визуальным контролем в брюшную полость вводятся остальные четыре трокары.
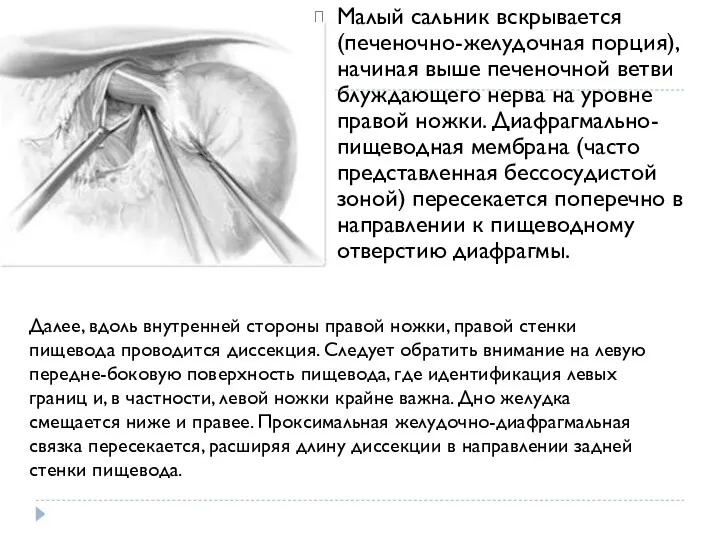
- 13. Малый сальник вскрывается (печеночно-желудочная порция), начиная выше печеночной ветви блуждающего нерва на уровне правой ножки. Диафрагмально-пищеводная
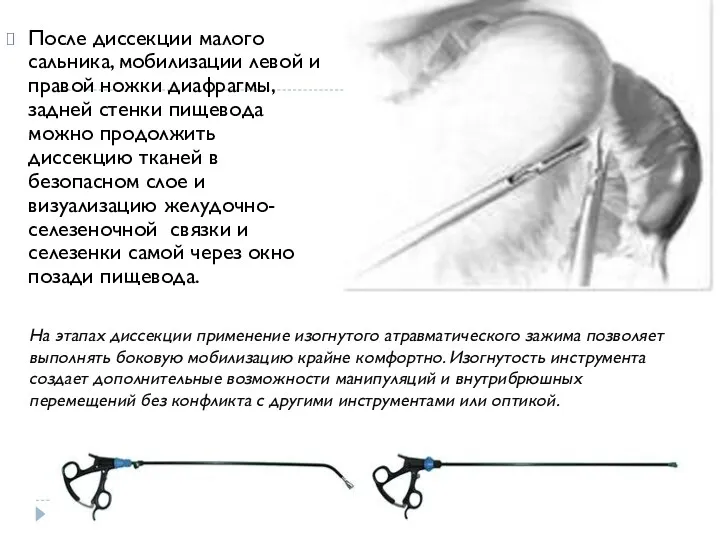
- 14. После диссекции малого сальника, мобилизации левой и правой ножки диафрагмы, задней стенки пищевода можно продолжить диссекцию
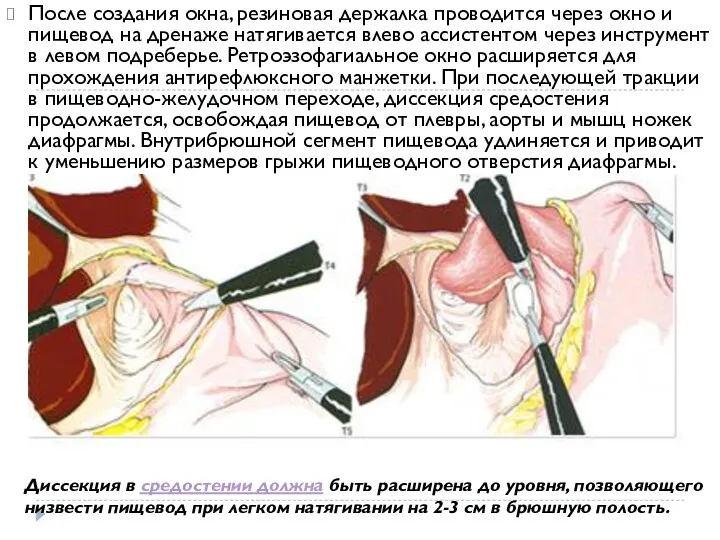
- 15. После создания окна, резиновая держалка проводится через окно и пищевод на дренаже натягивается влево ассистентом через
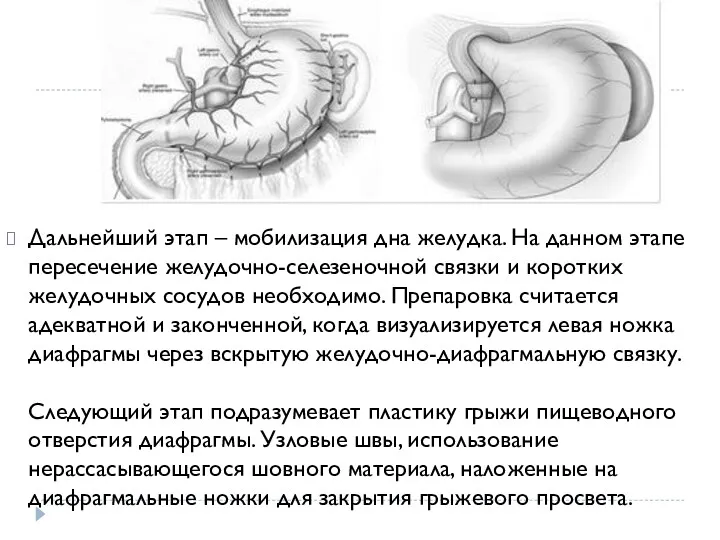
- 16. Дальнейший этап – мобилизация дна желудка. На данном этапе пересечение желудочно-селезеночной связки и коротких желудочных сосудов
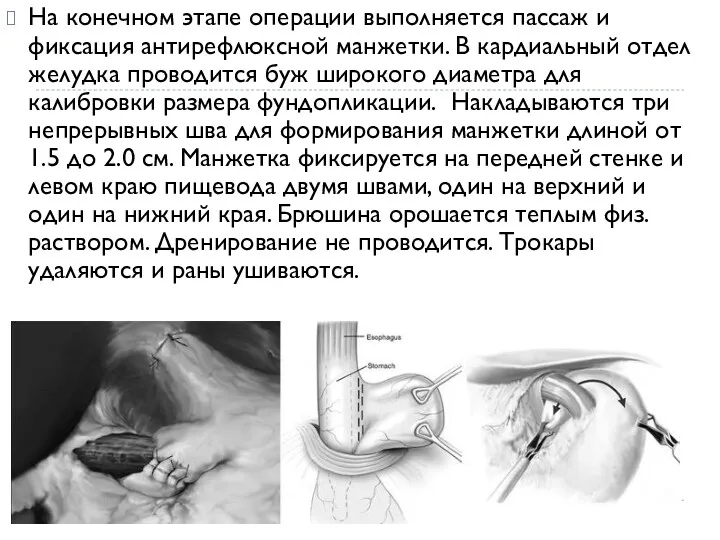
- 17. На конечном этапе операции выполняется пассаж и фиксация антирефлюксной манжетки. В кардиальный отдел желудка проводится буж
- 18. Фундопликация по Ниссен-Розетти Методика фундопликации по Nissen-Rosetti отличается от таковой при операции Nissen тем, что позади
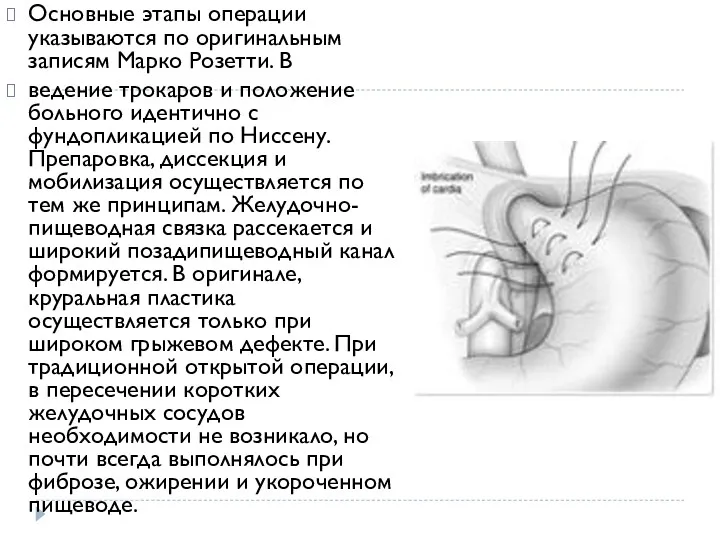
- 20. Основные этапы операции указываются по оригинальным записям Марко Розетти. В ведение трокаров и положение больного идентично
- 21. Манжетка отличается – формируется из передней стенки дна желудка. Широкая, безнатяжная лапка передней стенки дна желудка
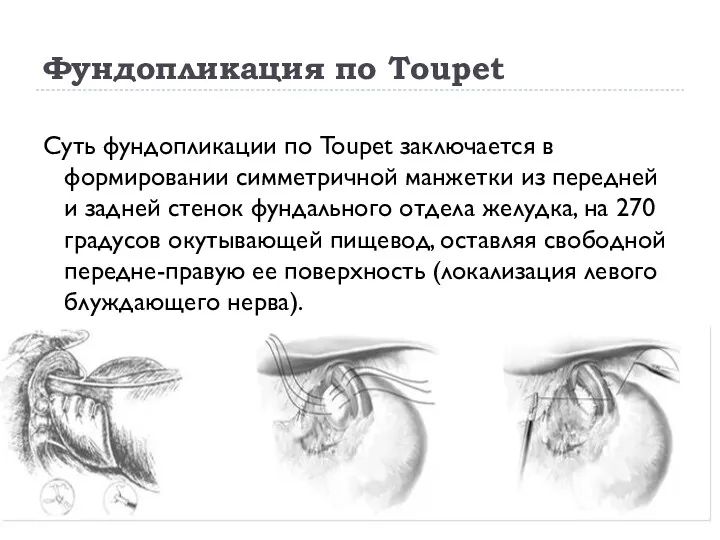
- 22. Фундопликация по Toupet Суть фундопликации по Toupet заключается в формировании симметричной манжетки из передней и задней
- 23. Фундопликация по Dor При фундопликации по Dor переднюю стенку фундального отдела желудка укладывают впереди абдоминального отдела
- 24. Послеоперационный уход Назогастральный зонд в п/о периоде не оставляется. Пациенту разрешено пить вечером после операции. Внутривенный
- 25. Литература «Грыжи пищеводного отверстия диафрагмы.» Пучков К.В., Филимонов В.Б. 172 стр. Москва- 2003г. http://www.laparoscopy.am/index.php?act=show&lang=hy&menu_id=230&mod=pages http://www.medchitalka.ru/surgery/poloct/pichevod/24178.html
- 27. Скачать презентацию












 Электродные процессы, их биологическая роль и применение в медицине
Электродные процессы, их биологическая роль и применение в медицине Воспалительные заболевания глаз и вспомогательного аппарата
Воспалительные заболевания глаз и вспомогательного аппарата Первичный туберкулез, переходные формы, влияющие на организацию лечебного процесса
Первичный туберкулез, переходные формы, влияющие на организацию лечебного процесса Диссеминированные процессы легких
Диссеминированные процессы легких Анатомия и физиология мужской половой системы
Анатомия и физиология мужской половой системы Виды повязок
Виды повязок Kurs. Trenera personalnego i dietetyki
Kurs. Trenera personalnego i dietetyki Гепатит С
Гепатит С Пигментная глаукома
Пигментная глаукома Осложнения и побочные эффекты гемотрансфузии
Осложнения и побочные эффекты гемотрансфузии История медицины как часть общей истории науки. Периодизация развития медицины как науки
История медицины как часть общей истории науки. Периодизация развития медицины как науки Стенозирующий ларинготрахеит
Стенозирующий ларинготрахеит Нарушения слуха
Нарушения слуха Роль химии в становление медицины
Роль химии в становление медицины Технология лекарств как наука. Задачи технологии лекарств. Основные термины, используемые в технологии лекарств. Лекция 1
Технология лекарств как наука. Задачи технологии лекарств. Основные термины, используемые в технологии лекарств. Лекция 1 Туберкулез и его профилактика
Туберкулез и его профилактика Коронавирус: Covid-19
Коронавирус: Covid-19 Зупинка кровообігу і дихання. Технологія надання екстреної медичної допомоги дорослим
Зупинка кровообігу і дихання. Технологія надання екстреної медичної допомоги дорослим Рекомбинантные белки как лекарственные средства
Рекомбинантные белки как лекарственные средства Беременность и ОХП. Острый панкреатит
Беременность и ОХП. Острый панкреатит Клинико-психологическая характеристика акалькулии и дискалькулии детского возраста
Клинико-психологическая характеристика акалькулии и дискалькулии детского возраста Первая помощь при чрезвычайных ситуациях
Первая помощь при чрезвычайных ситуациях Өкпе рагы
Өкпе рагы Разработка плана мероприятий по проведению первичной, вторичной, третичной профилактики заболеваний
Разработка плана мероприятий по проведению первичной, вторичной, третичной профилактики заболеваний Первичная хирургическая обработка ран конечностей.Оперативные вмешательства на периферических нервах и сухожилиях
Первичная хирургическая обработка ран конечностей.Оперативные вмешательства на периферических нервах и сухожилиях Сепсис
Сепсис Генные заболевания
Генные заболевания Основы нейрохирургии
Основы нейрохирургии