Содержание
- 2. План лекції 1. Захворювання стравоходу 2. Захворювання шлунка 3. Захворювання тонкої і товстої кишки Ішемічна хвороба
- 3. КЛАСИФІКАЦІЯ ЗАХВОРЮВАНЬ СТРАВОХОДУ Вади розвитку Пошкодження Пухлини стравоходу Порушення моторики Запальні захворювання 1. Доброякісні пухлини 2.
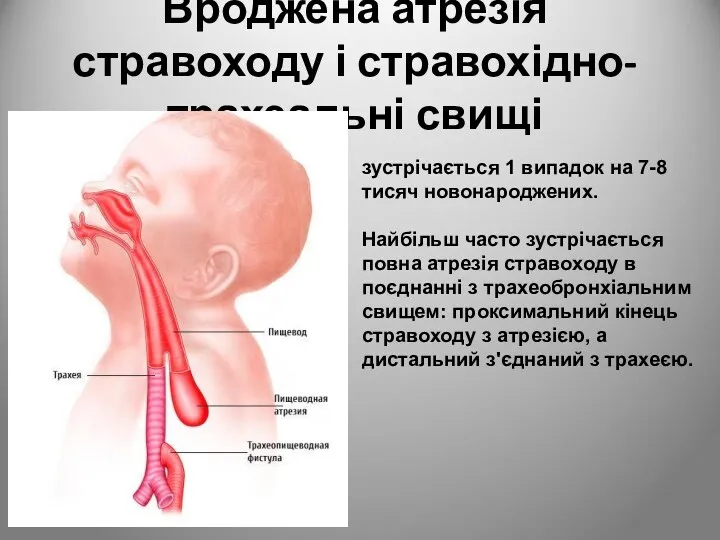
- 4. Вроджена атрезія стравоходу і стравохідно-трахеальні свищі зустрічається 1 випадок на 7-8 тисяч новонароджених. Найбільш часто зустрічається
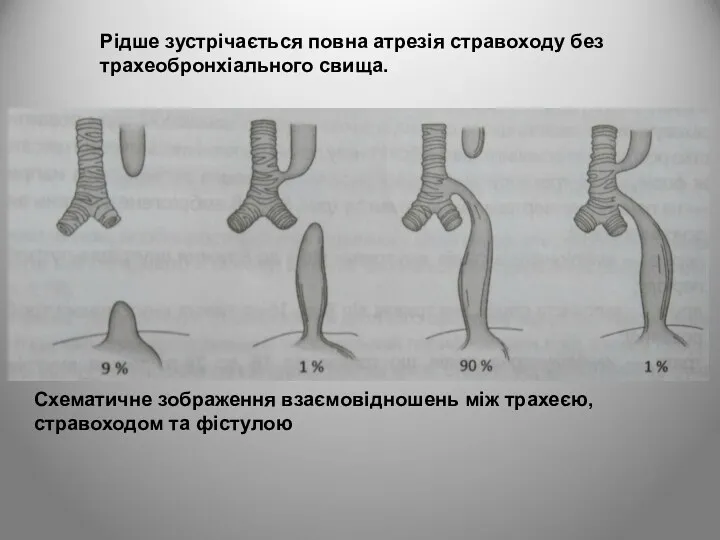
- 5. Схематичне зображення взаємовідношень між трахеєю, стравоходом та фістулою Рідше зустрічається повна атрезія стравоходу без трахеобронхіального свища.
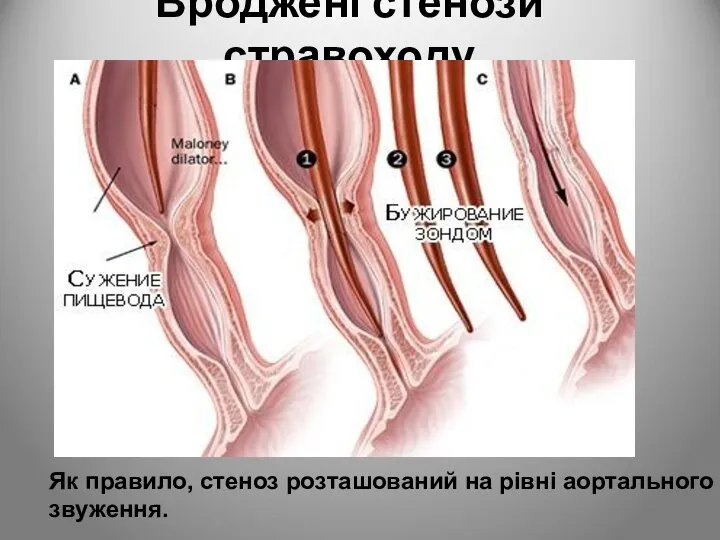
- 6. Вроджені стенози стравоходу Як правило, стеноз розташований на рівні аортального звуження.
- 7. Вроджена мембранна діафрагма стравоходу Зустрічається у 7% хворих,що страждають на дисфагію Стравохідна перетинка - стриктура слизової
- 8. Вроджені стравохідні кісти Вистелені бронхіальним, багатошаровим плоским епітелієм. У дітей кісти можуть викликати дисфагію, кашель, порушення
- 9. Травматичні пошкодження Зовнішні з боку сполучнотканинної оболонки або очеревини. Як правило, супроводжуються ушкодженням шкірних покривів тіла
- 10. Опіки стравоходу та їх наслідки Виділяють 4 стадії патолого-анатомічних змін: Виділяють 4 стадії патолого-анатомічних змін: Патогенез:
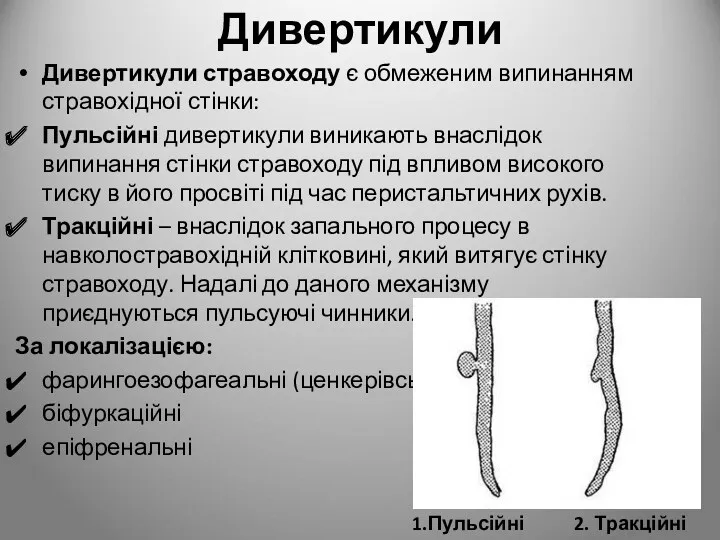
- 11. Дивертикули Дивертикули стравоходу є обмеженим випинанням стравохідної стінки: Пульсійні дивертикули виникають внаслідок випинання стінки стравоходу під
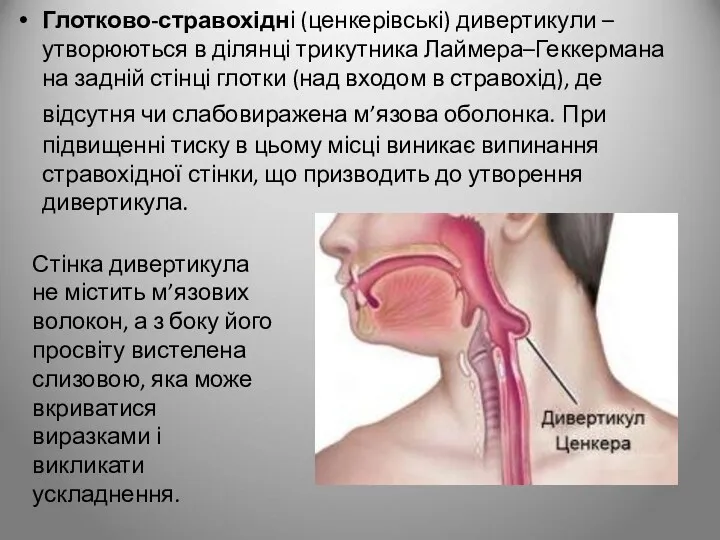
- 12. Глотково-стравохідні (ценкерівські) дивертикули – утворюються в ділянці трикутника Лаймера–Геккермана на задній стінці глотки (над входом в
- 13. Біфуркаційні дивертикули локалізуються на передній і бічних стінках стравоходу, розміри їх не перевищують 2-4 см, і
- 14. АХАЛАЗІЯ Ахалазія кардії (кардіоспазм)– відсутність розслаблення м’язового сфінктера стравоходу під час ковтання, що супроводжується порушенням тонусу
- 15. Езофагіт Езофагіт - запальне захворювання стінки стравоходу гострого або хронічного перебігу. При езофагіті запальний процес розвивається
- 16. Неерозивна форма ГЕРХ, до якої відносяться ГЕРХ без ознак езофагіту та катаральний рефлюкс-езофагіт (60%) Ерозивно-виразкова форма
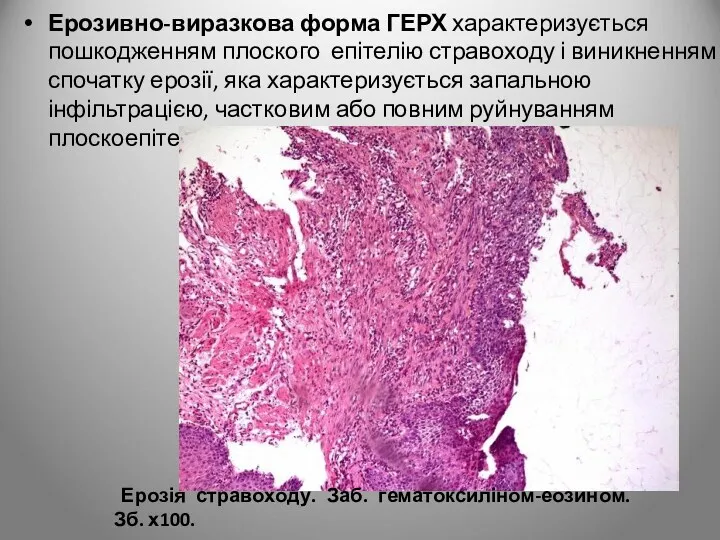
- 17. Ерозивно-виразкова форма ГЕРХ характеризується пошкодженням плоского епітелію стравоходу і виникненням спочатку ерозії, яка характеризується запальною інфільтрацією,
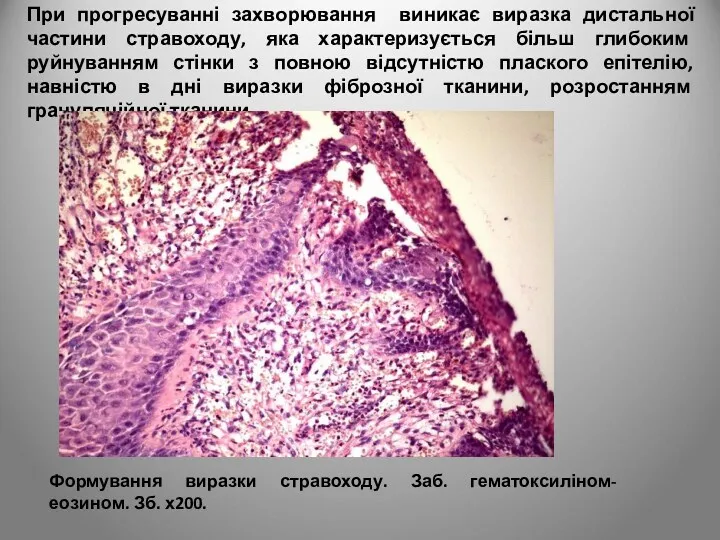
- 18. При прогресуванні захворювання виникає виразка дистальної частини стравоходу, яка характеризується більш глибоким руйнуванням стінки з повною
- 19. При реепітелізації ерозій і виразок стравоходу у багатошаровому плоскому епітелії може відбуватися підсилення проліферації і порушення
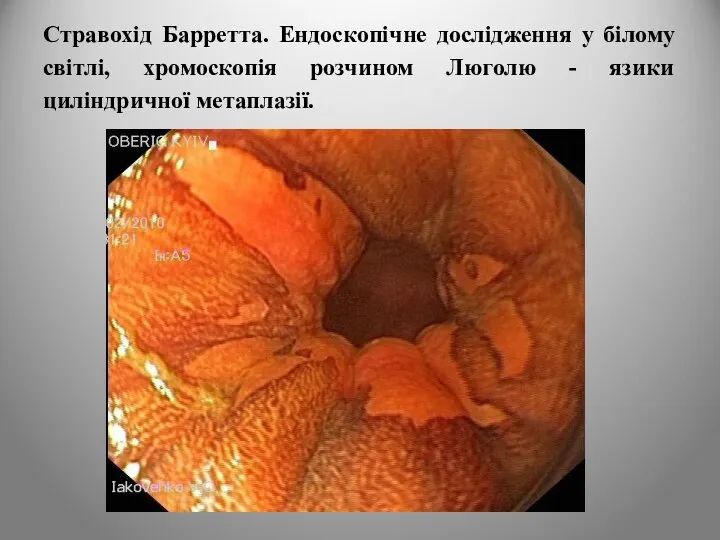
- 20. Стравохід Барретта. Ендоскопічне дослідження у білому світлі, хромоскопія розчином Люголю - язики циліндричної метаплазії.
- 21. Класифікація типу метаплазії при синдромі Барретта (А.Paul, 1976) I – кардіальний тип епітелію, який має фовеолярну
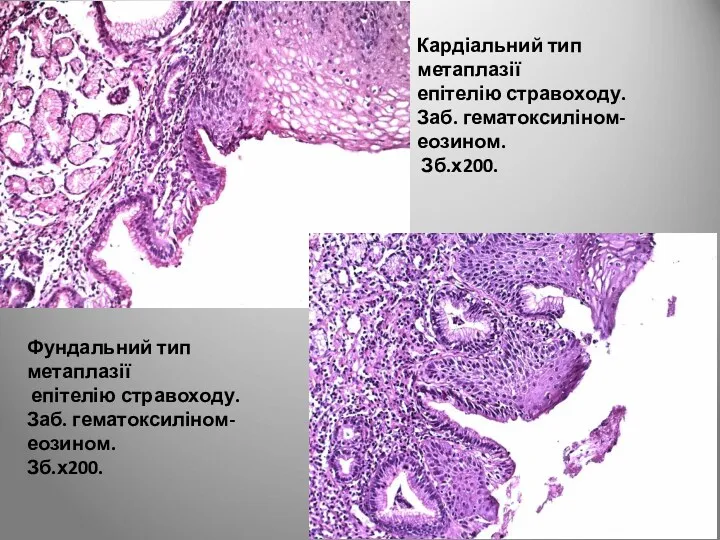
- 22. Кардіальний тип метаплазії епітелію стравоходу. Заб. гематоксиліном-еозином. Зб.х200. Фундальний тип метаплазії епітелію стравоходу. Заб. гематоксиліном-еозином. Зб.х200.
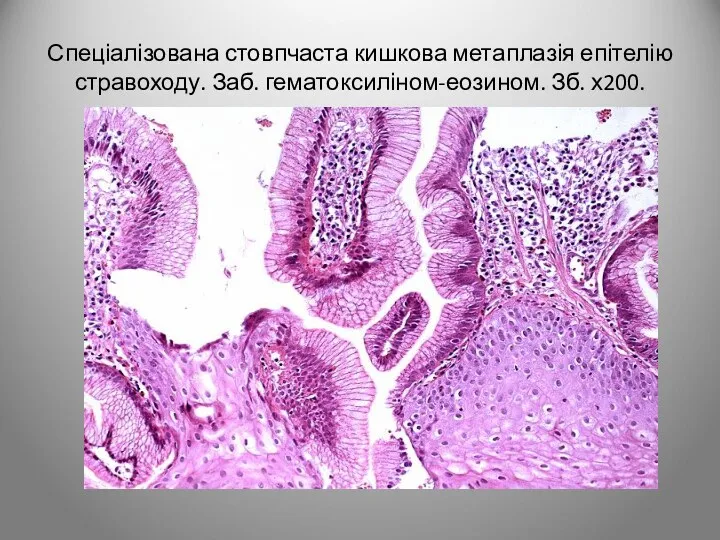
- 23. Спеціалізована стовпчаста кишкова метаплазія епітелію стравоходу. Заб. гематоксиліном-еозином. Зб. х200.
- 24. При переході шлункового епітелію в кишковий часто виникають порушення процесів диференціювання і детермінування тканин, що призводить
- 25. ДОБРОЯКІСНІ ПУХЛИНИ СТРАВОХОДУ лейоміома фіброма гемангіома невринома лімфангіома
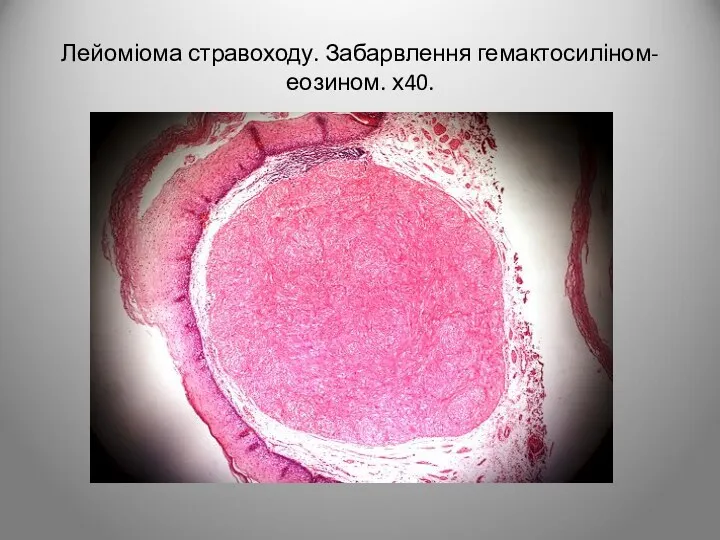
- 26. Лейоміома стравоходу. Забарвлення гемактосиліном-еозином. х40.
- 27. ГІСТОЛОГІЧНА КЛАСИФІКАЦІЯ ЗЛОЯКІСНИХ ПУХЛИН СТРАВОХОДУ Епітеліального походження -плоскоклітинний рак, аденокарцинома, залозисто-плоскоклітинний рак, мукоепідермоїдний рак, недиференційований рак
- 28. Якщо ще 10-15 років тому аденокарцинома складала 5-25 %, то зараз вона складає до половини випадків
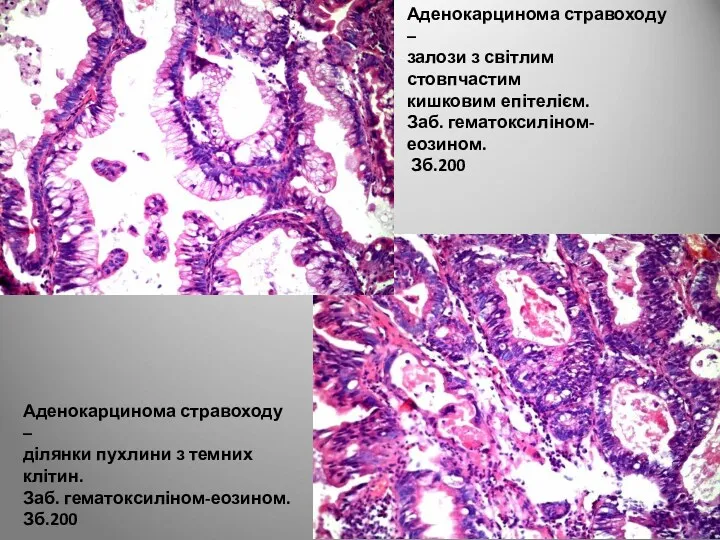
- 29. Аденокарцинома стравоходу – залози з світлим стовпчастим кишковим епітелієм. Заб. гематоксиліном-еозином. Зб.200 Аденокарцинома стравоходу – ділянки
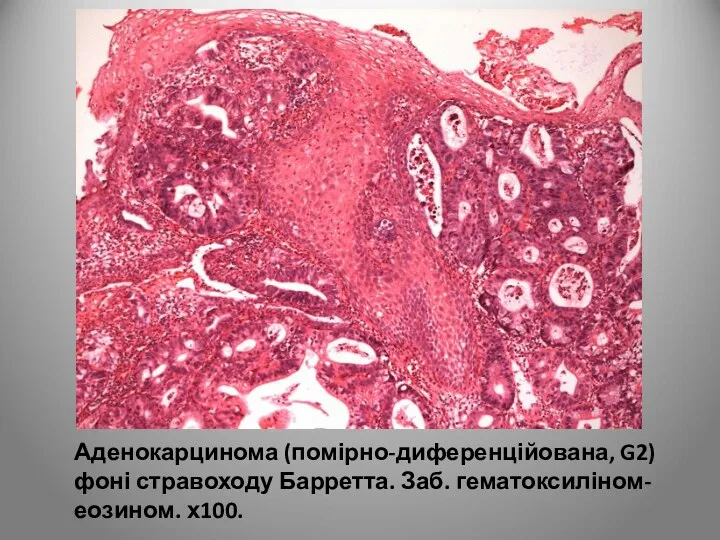
- 30. Аденокарцинома (помірно-диференційована, G2) фоні стравоходу Барретта. Заб. гематоксиліном-еозином. х100.
- 31. ЗАХВОРЮВАННЯ ШЛУНКУ
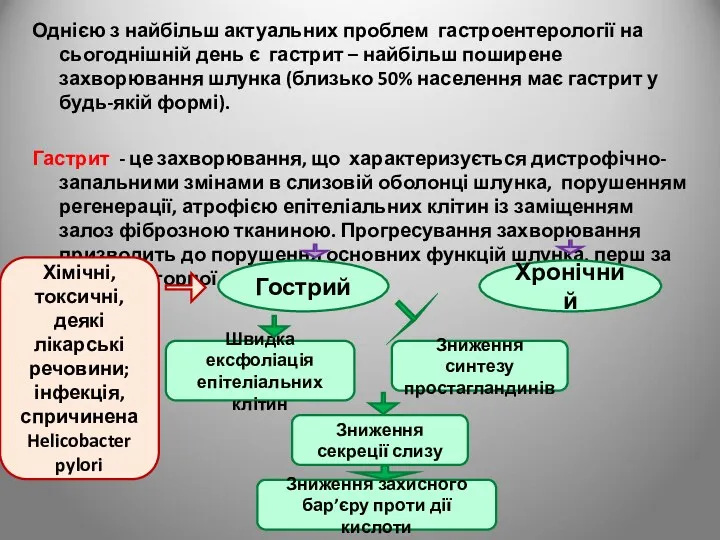
- 32. Однією з найбільш актуальних проблем гастроентерології на сьогоднішній день є гастрит – найбільш поширене захворювання шлунка
- 33. Діагноз “Хронічний гастрит” - це діагноз виключно морфологічний Клінічний діагноз – це “Функціональна диспепсія”. Він відображає
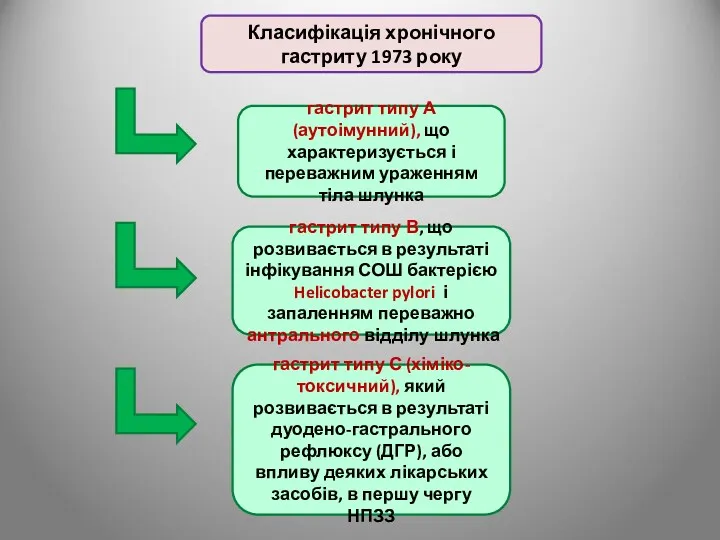
- 34. гастрит типу А (аутоімунний), що характеризується і переважним ураженням тіла шлунка гастрит типу В, що розвивається
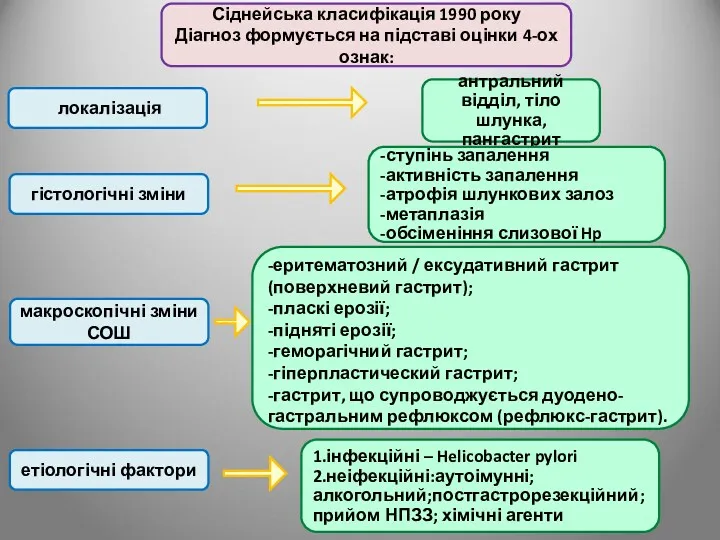
- 35. Сіднейська класифікація 1990 року Діагноз формується на підставі оцінки 4-ох ознак: локалізація гістологічні зміни макроскопічні зміни
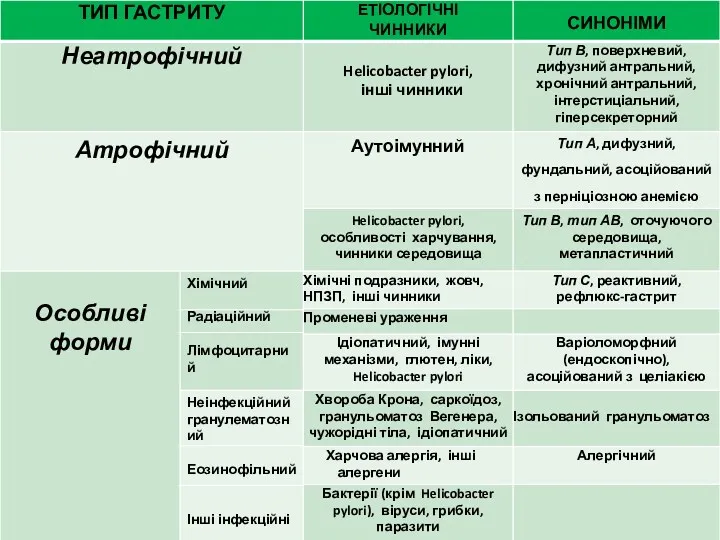
- 36. 1996 р була запропонована Х'юстонська класифікація ХГ, що є модифікацією Сіднейської системи На сьогоднішній день більшість
- 38. Головним етіологічним фактором хронічного гастриту є Helicobacter pylori Топографія хронічного гастриту визначає прогноз: антральний гастрит, що
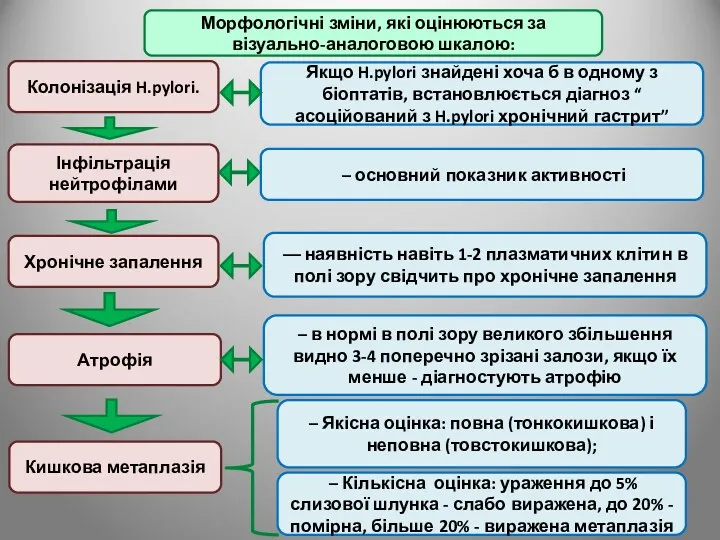
- 39. Морфологічні зміни, які оцінюються за візуально-аналоговою шкалою: Колонізація H.pylori. Інфільтрація нейтрофілами Якщо H.pylori знайдені хоча б
- 40. У 2002р. Міжнародною групою по вивченню атрофії (Новий Орлеан) запропонована нова морфологічна класифікація хронічного гастриту Атрофія
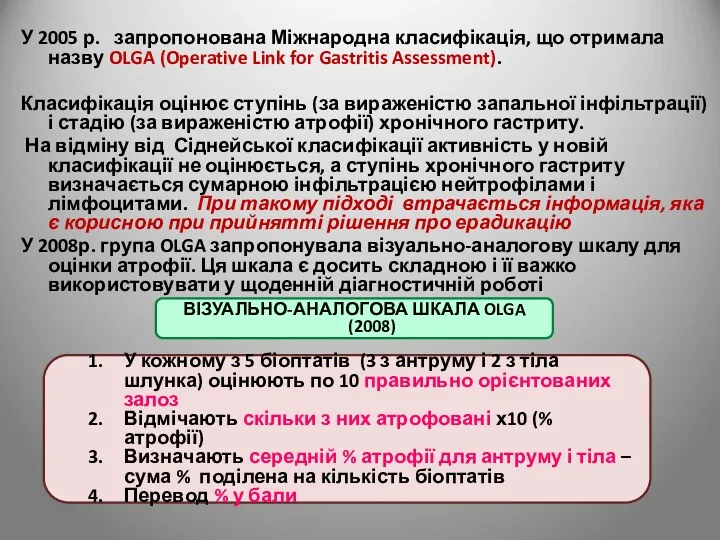
- 41. У 2005 р. запропонована Міжнародна класифікація, що отримала назву OLGA (Operative Link for Gastritis Assessment). Класифікація
- 43. У 2010р. Була запропонована система OLGIM для оцінки інтестінальної метаплазії, в якій метаплазія (власне метапластична атрофія)
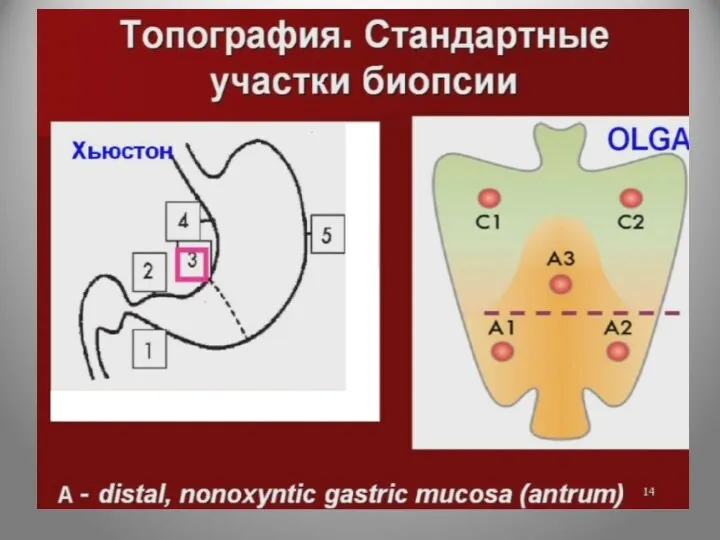
- 44. Біопсію необхідно брати не менш як з 5 зон: по 2 з антрального відділу, по 2
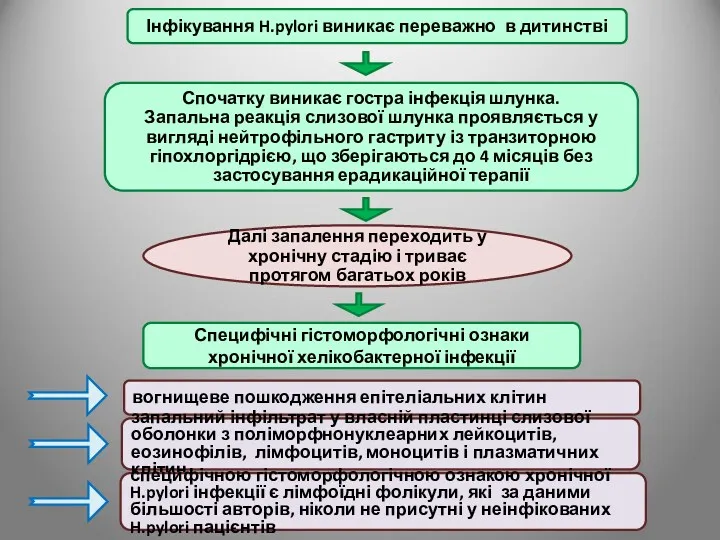
- 46. Інфікування H.pylori виникає переважно в дитинстві Спочатку виникає гостра інфекція шлунка. Запальна реакція слизової шлунка проявляється
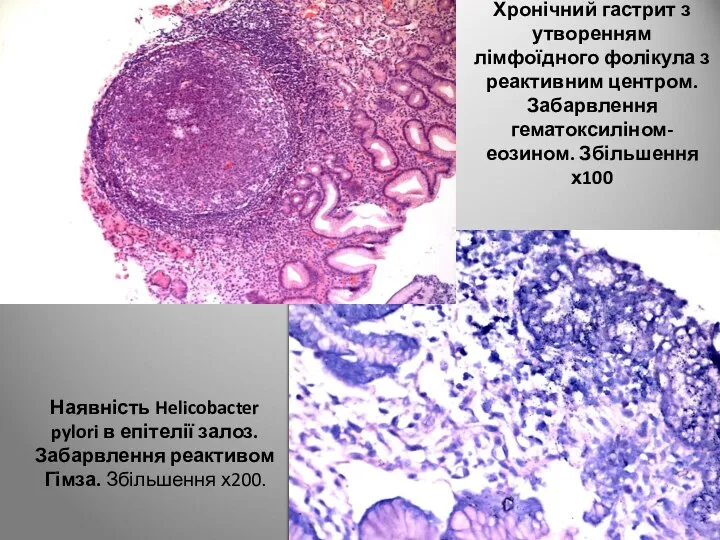
- 47. Хронічний гастрит з утворенням лімфоїдного фолікула з реактивним центром. Забарвлення гематоксиліном-еозином. Збільшення х100 Наявність Helicobacter pylori
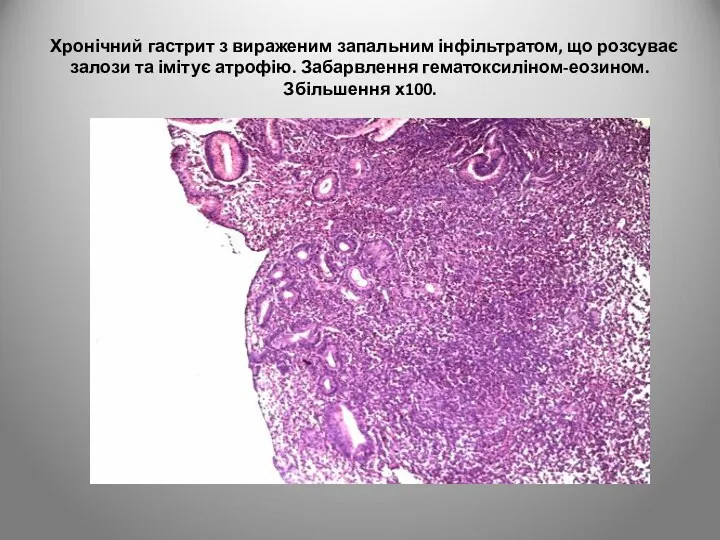
- 48. Атрофія слизової оболонки може бути імітована у випадках дифузної запальної інфільтрації, що розсуває залози, зменшує їхню
- 49. Хронічний гастрит з вираженим запальним інфільтратом, що розсуває залози та імітує атрофію. Забарвлення гематоксиліном-еозином. Збільшення х100.
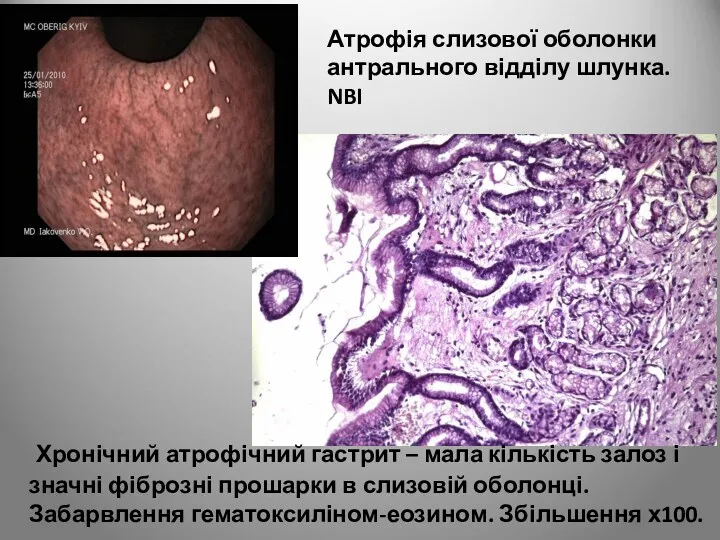
- 50. Атрофія слизової оболонки антрального відділу шлунка. NBI Хронічний атрофічний гастрит – мала кількість залоз і значні
- 51. До атрофії відносять також ситуацію, коли кількість залоз залишається нормальною, але клітини залоз втрачають спеціалізацію, підлягають
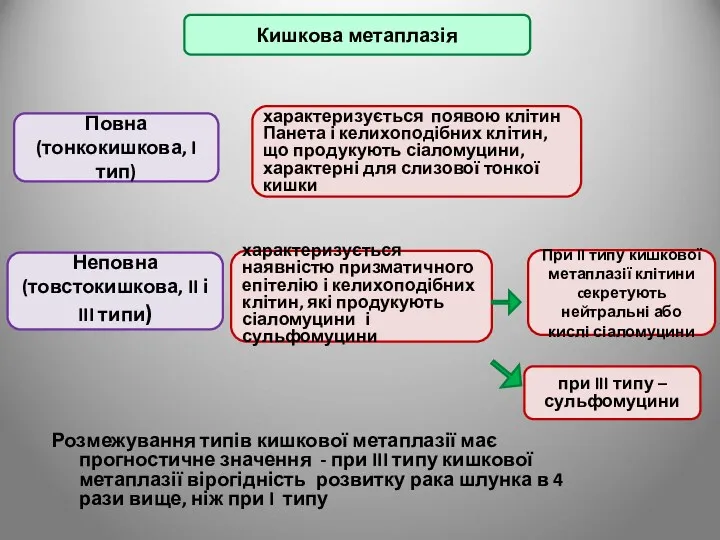
- 52. Розмежування типів кишкової метаплазії має прогностичне значення - при III типу кишкової метаплазії вірогідність розвитку рака
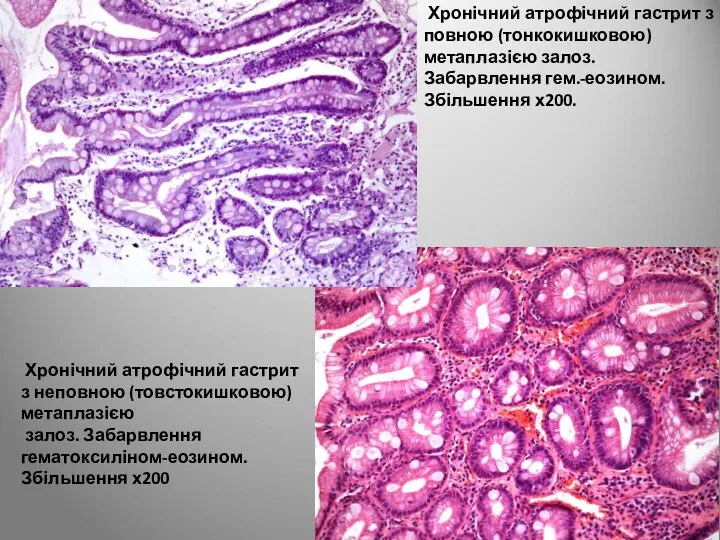
- 53. Хронічний атрофічний гастрит з повною (тонкокишковою) метаплазією залоз. Забарвлення гем.-еозином. Збільшення х200. Хронічний атрофічний гастрит з
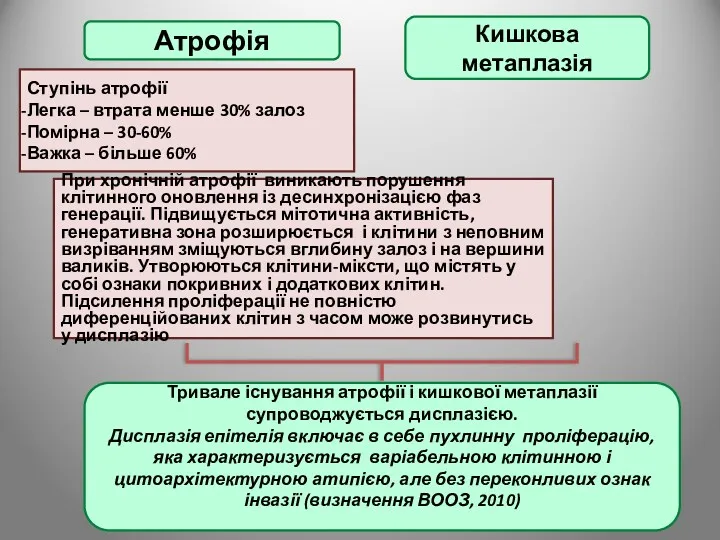
- 54. Атрофія Кишкова метаплазія Ступінь атрофії Легка – втрата менше 30% залоз Помірна – 30-60% Важка –
- 55. Згідно рекомендаціям ВООЗ найбільш характерними ознаками дисплазії є: 1) клітинна атипія (ядерний поліморфізм, гіперхромазія, стратифікація ядер,
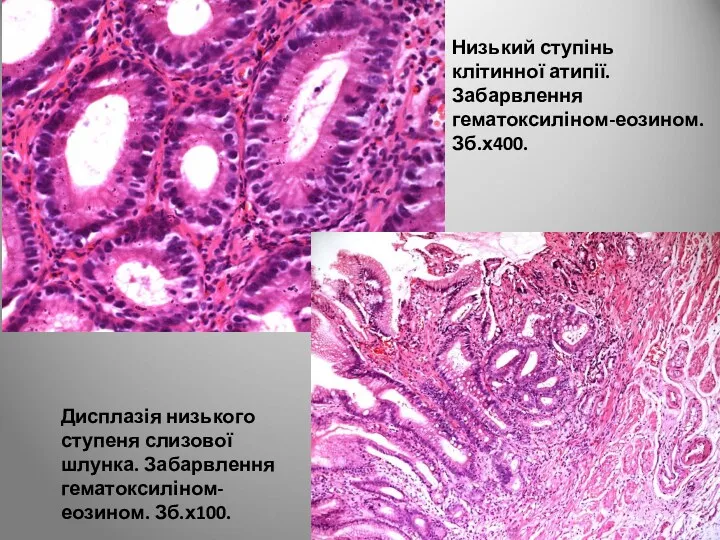
- 56. Низький ступінь клітинної атипії. Забарвлення гематоксиліном-еозином. Зб.х400. Дисплазія низького ступеня слизової шлунка. Забарвлення гематоксиліном-еозином. Зб.х100.
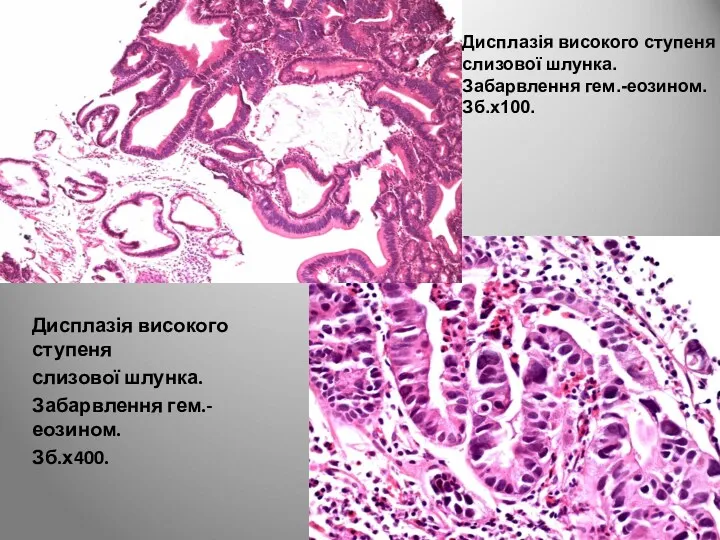
- 57. Дисплазія високого ступеня слизової шлунка. Забарвлення гем.-еозином. Зб.х400. Дисплазія високого ступеня слизової шлунка. Забарвлення гем.-еозином. Зб.х100.
- 58. Виділяють два шляхи канцерогенеза: Для першого характерно первинне пошкодження механізмів проліферації і диференціації. Процес тривалий, початок
- 59. Етіологічна роль H.pylori для хронічного гастриту доведена і загальновизнана Але, з відкриттям штаммів, що мають різну
- 60. Щодо інших форм гастрита, при лімфоцитарному гастриті основним гістологічним проявом є наявність численних зрілих лімфоцитів у
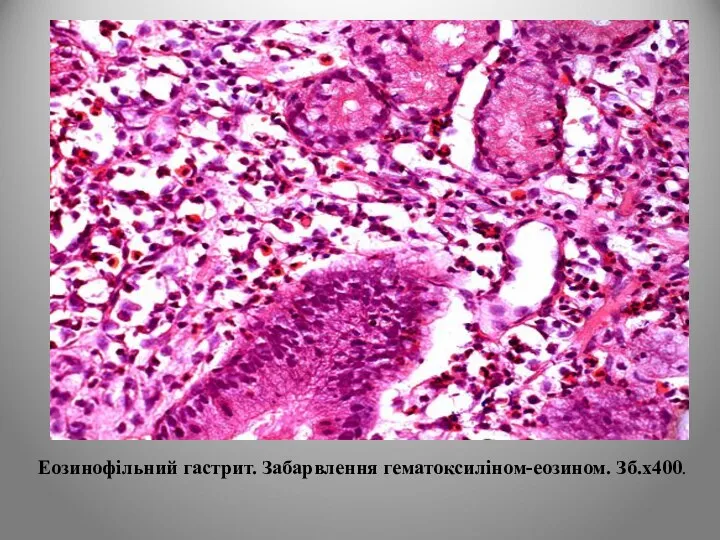
- 61. Еозинофільний гастрит. Забарвлення гематоксиліном-еозином. Зб.х400.
- 62. Аутоімунний хронічний гастрит У хворих з даним типом хронічного гастриту в крові виявляються антитіла проти парієтальних
- 63. Хімічний (рефлюкс) гастрит При регургітації жовчі і лужного дуоденального вмісту в шлунок відбувається посилена десквамація епітелію,
- 64. ВИРАЗКОВА ХВОРОБА Хронічне захворювання з періодами загострення, основними проявами якого є хронічна рецидивуюча виразка шлунка та
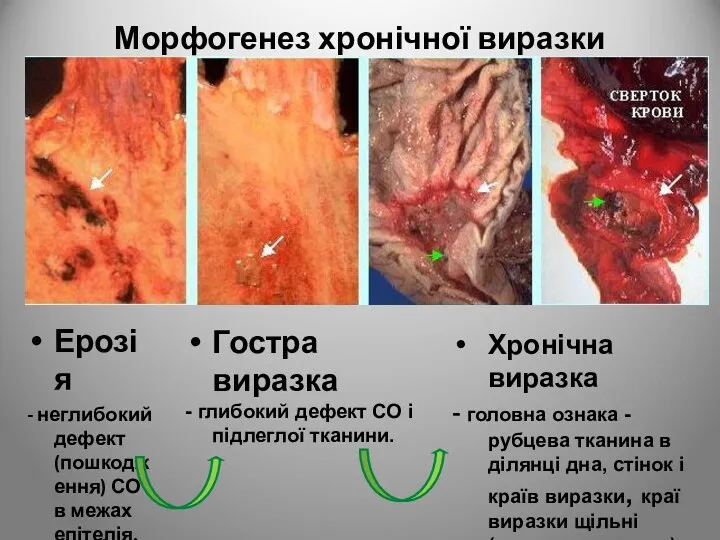
- 65. Ерозія - неглибокий дефект (пошкодження) СО в межах епітелія. Морфогенез хронічної виразки Гостра виразка - глибокий
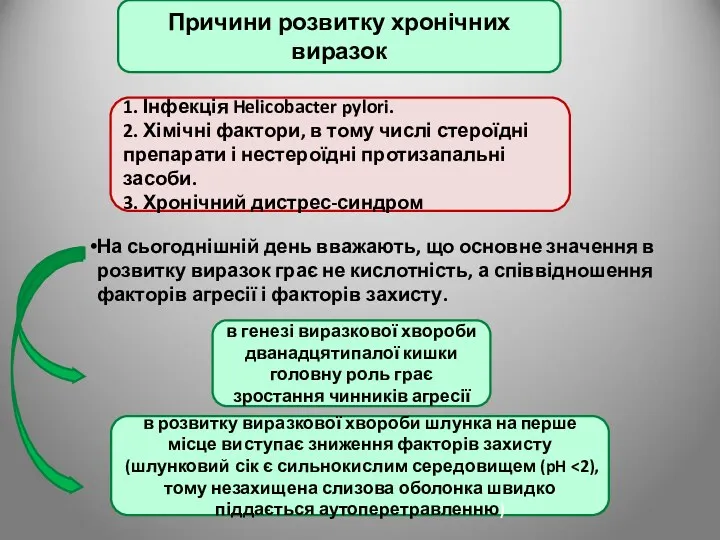
- 66. Причини розвитку хронічних виразок 1. Інфекція Helicobacter pylori. 2. Хімічні фактори, в тому числі стероїдні препарати
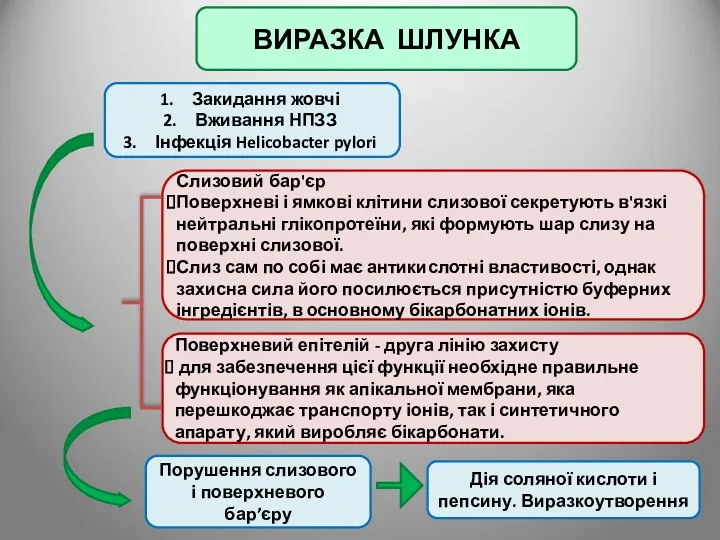
- 67. ВИРАЗКА ШЛУНКА Слизовий бар'єр Поверхневі і ямкові клітини слизової секретують в'язкі нейтральні глікопротеїни, які формують шар
- 68. ВИРАЗКА 12-ПАЛОЇ КИШКИ На виразкоутворення впливає Helicobacter pylori - інфекція сприяє шлунковій гіперсекреції, що обумовлює розвиток
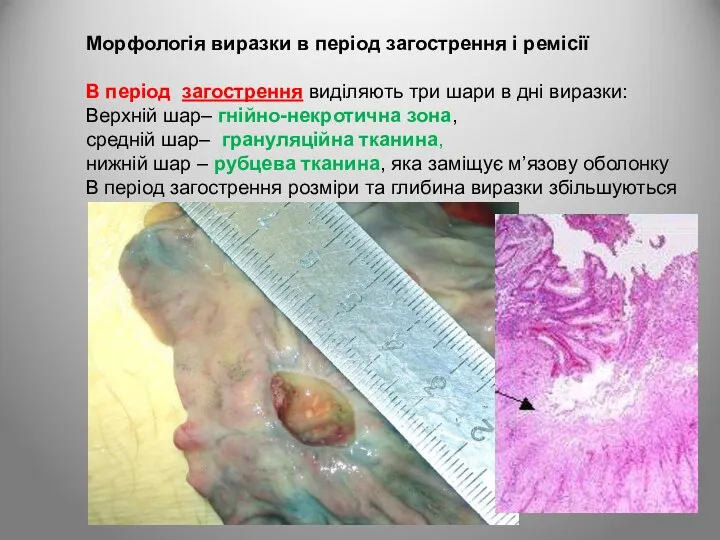
- 69. Морфологія виразки в період загострення і ремісії В період загострення виділяють три шари в дні виразки:
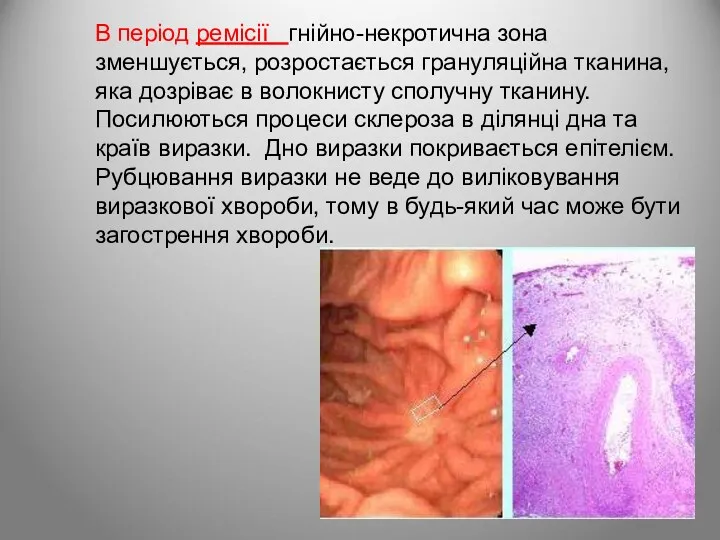
- 70. В період ремісії гнійно-некротична зона зменшується, розростається грануляційна тканина, яка дозріває в волокнисту сполучну тканину. Посилюються
- 71. УСКЛАДНЕННЯ ВИРАЗКОВОЇ ХВОРОБИ Кровотечі – найчастіше ускладнення. Арозивні кровотечі виникають в період загострення виразкової хвороби. Смерть
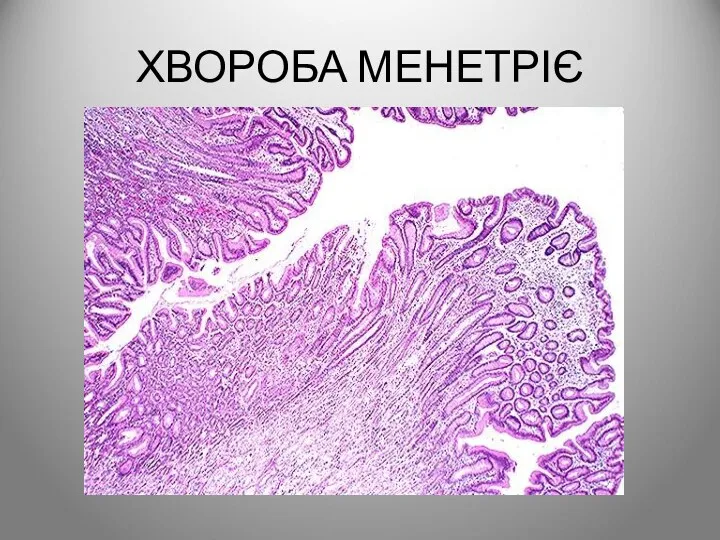
- 72. ХВОРОБА МЕНЕТРІЄ хвороба, що характеризується різкою гіпертрофією слизової оболонки шлунка з розвитком в ній множинних аденом
- 73. ХВОРОБА МЕНЕТРІЄ
- 74. СИНДРОМ ЗОЛІНГЕРА-ЕЛІСОНА Синдром Золінгера-Елісона характеризується гіпергастринемією, гіперсекрецією соляної кислоти, наявністю виразок дванадцятипалої або голодної кишки, що
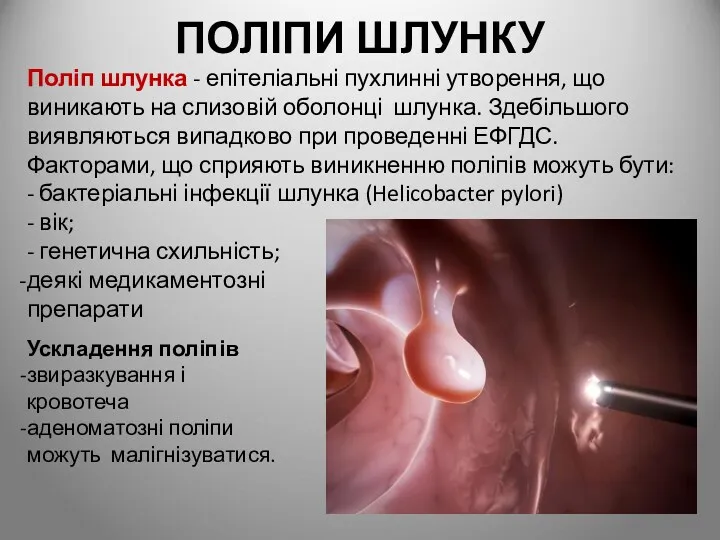
- 75. ПОЛІПИ ШЛУНКУ Поліп шлунка - епітеліальні пухлинні утворення, що виникають на слизовій оболонці шлунка. Здебільшого виявляються
- 76. За морфологічними ознаками ПОЛІПИ класифікуються гіперпластичні – не є істинною пухлиною, утворюються за рахунок гіперплазії залоз,
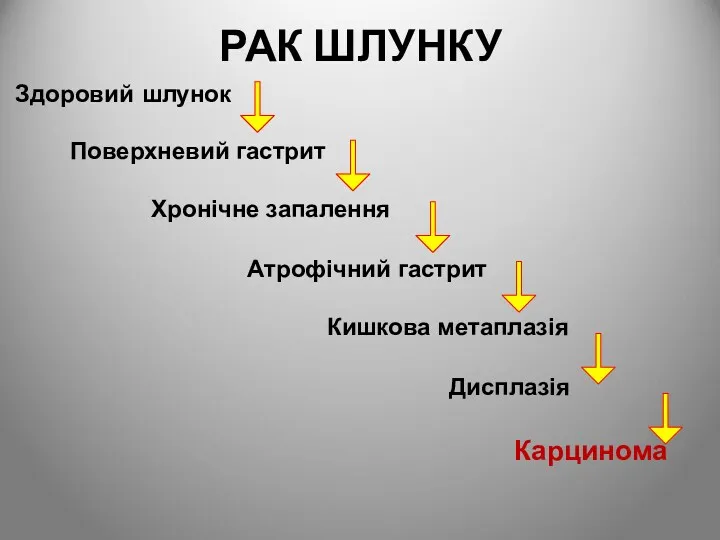
- 77. РАК ШЛУНКУ Здоровий шлунок Поверхневий гастрит Хронічне запалення Атрофічний гастрит Кишкова метаплазія Дисплазія Карцинома
- 78. Рак шлунка - злоякісна пухлина, яка походить з епітелію слизової оболонки шлунка. Є одним з найбільш
- 79. ЧИННИКИ РИЗИКУ ЩОДО РОЗВИТКУ РАКУ ШЛУНКА спадкова схильність (підвищує ймовірність виникнення раку шлунка у кровних родичів
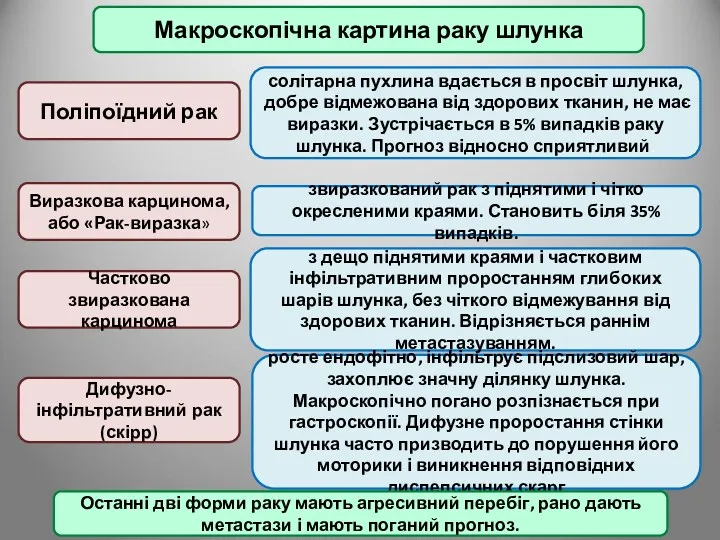
- 80. Макроскопічна картина раку шлунка Поліпоїдний рак Дифузно-інфільтративний рак (скірр) Частково звиразкована карцинома Виразкова карцинома, або «Рак-виразка»
- 81. Гістологічні типи раку шлунка Класифікація ВООЗ Аденокарцинома (залозистий рак): папілярна тубулярна муцинозна Кожен тип поділяється за
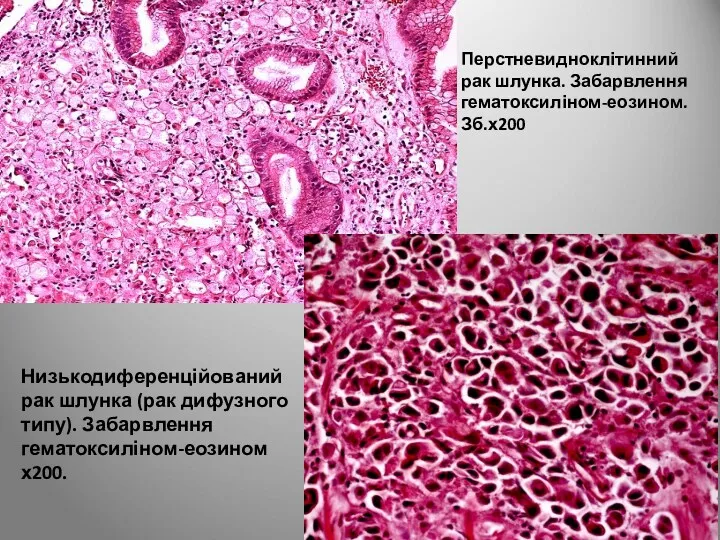
- 82. Перстневидноклітинний рак шлунка. Забарвлення гематоксиліном-еозином. Зб.х200 Низькодиференційований рак шлунка (рак дифузного типу). Забарвлення гематоксиліном-еозином х200.
- 83. Класифікація за системою TNM T - первинна пухлина Tx - первинна пухлина не може бути оцінена;
- 84. Лімфогенне метастазування раку шлунка Метастази раку шлунка виявляються в регіонарних лімфатичних вузлах: за ходом лівої та
- 85. Виділяють специфічні форми лімфогенного метастазування: Метастази Вірхова («Вірхівські вузли») — ураження лімфатичних вузлів лівої надключичної області,
- 86. ЛІМФОМИ Лімфома шлунка - злоякісне новоутворення, що походить з лімфоїдної тканини, розташованої в слизовій оболонці у
- 87. Класифікація лімфом шлунка MALT-лімфома (mucosa-associated lymphoid tissue) - неходжкінських лімфома, що розвивається з лімфоїдної тканини, асоційованої
- 88. ГАСТРОІНТЕСТІНАЛЬНІ СТРОМАЛЬНІ ПУХЛИНИ Гастроінтестинальні стромальні пухлини (ГІСП) – неепітеліальна потенційно злоякісна пухлина. Вважається, що ГІСП виникають
- 89. молекулярна основа ГІСП - мутація в гені KIT або PDGFRA. КIT - це ген, що кодує
- 90. ГІСП шлунка. Забарвлення гематоксилін-еозином. х100.
- 91. НЕЙРОЕНДОКРИННІ ПУХЛИНИ Нейроендокринні пухлини (НЕП) – це новоутворення з клітин дифузної нейроендокринної системи (APUD-системи) з переважним
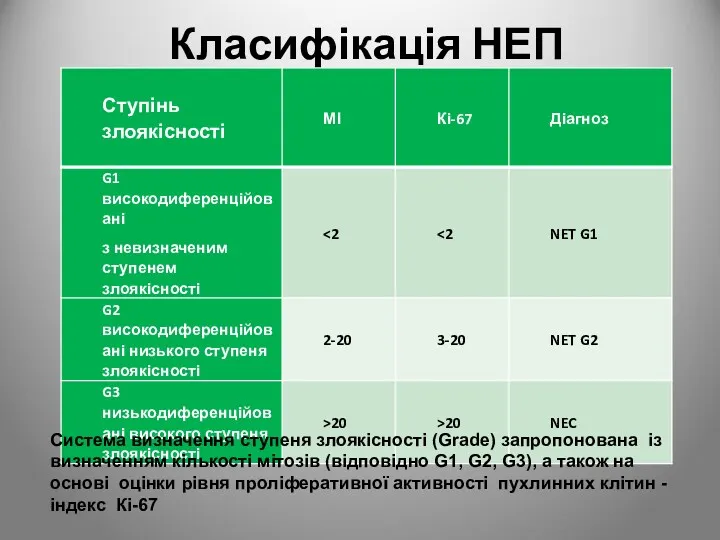
- 92. Класифікація НЕП Система визначення ступеня злоякісності (Grade) запропонована із визначенням кількості мітозів (відповідно G1, G2, G3),
- 93. Довгий час пухлина не дає жодних клінічних ознак прогресії, карциноїдні симптоми та подальший карциноїдний синдром проявляються
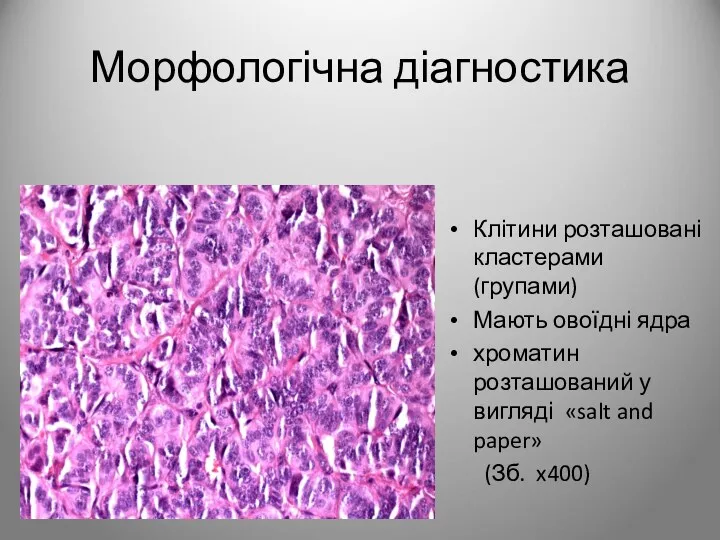
- 94. Клітини розташовані кластерами (групами) Мають овоїдні ядра хроматин розташований у вигляді «salt and paper» (Зб. x400)
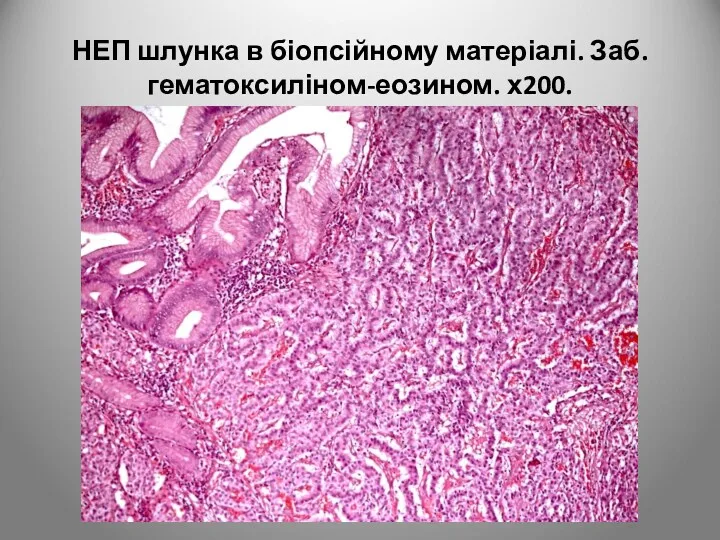
- 95. НЕП шлунка в біопсійному матеріалі. Заб. гематоксиліном-еозином. х200.
- 96. ЗАХВОРЮВАННЯ ТОНКОЇ І ТОВСТОЇ КИШКИ
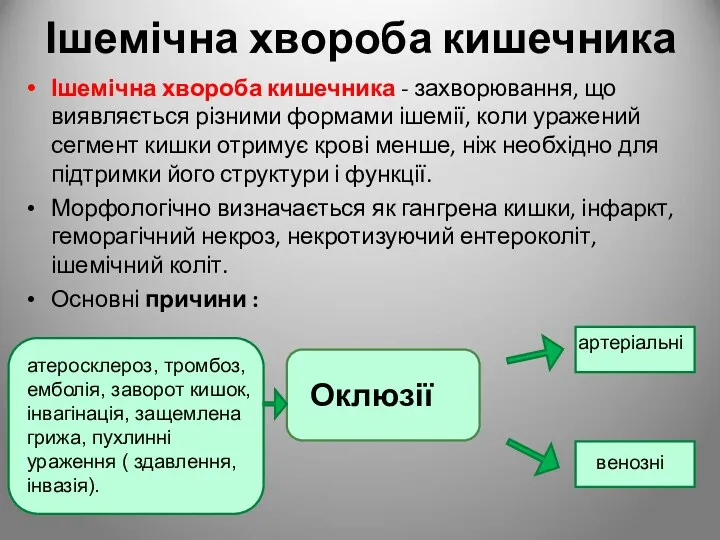
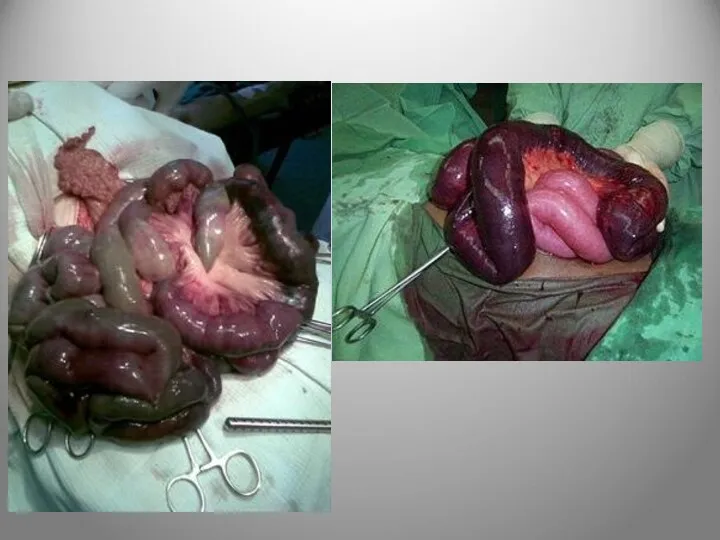
- 97. Ішемічна хвороба кишечника Ішемічна хвороба кишечника - захворювання, що виявляється різними формами ішемії, коли уражений сегмент
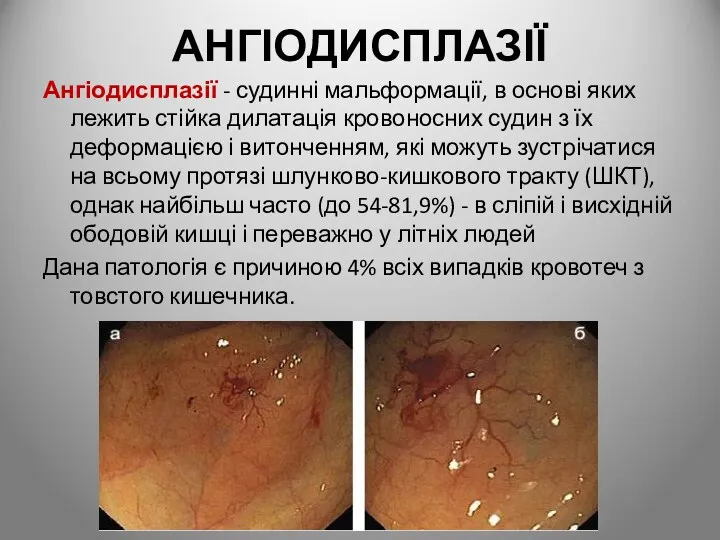
- 99. АНГІОДИСПЛАЗІЇ Ангіодисплазії - судинні мальформації, в основі яких лежить стійка дилатація кровоносних судин з їх деформацією
- 100. На сьогоднішній день точні причини ангіодисплазії кишечника до кінця не ясні. Ангіодисплазії можуть викликати: постійні спазми
- 101. CИНДРОМ МАЛЬАБСОРБЦІЇ Синдром мальабсорбції – симптомокомплекс, зумовлений порушенням перетравлення (мальдигестія) і власне всмоктування (мальабсорбція) в тонкій
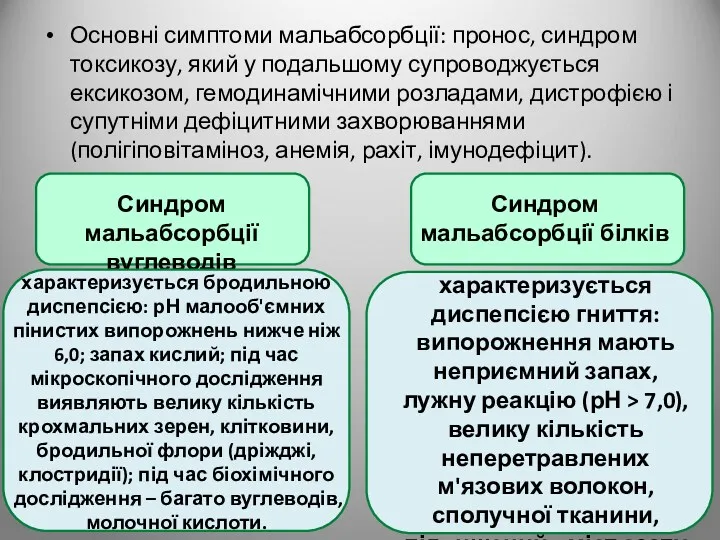
- 102. Основні симптоми мальабсорбції: пронос, синдром токсикозу, який у подальшому супроводжується ексикозом, гемодинамічними розладами, дистрофією і супутніми
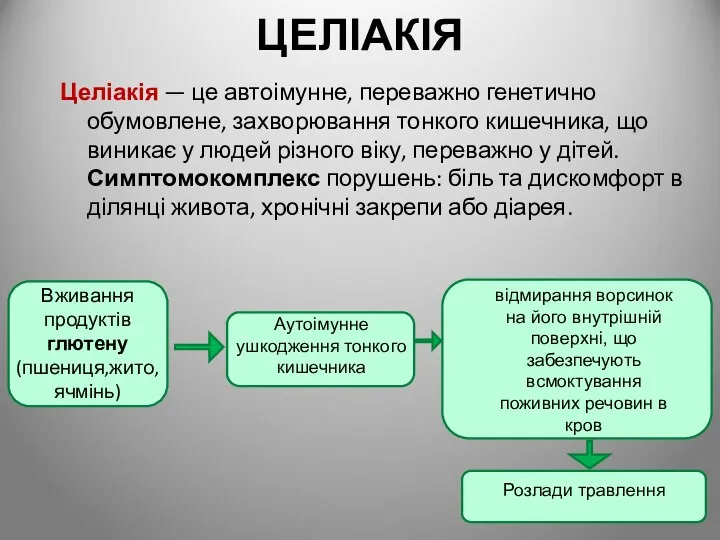
- 103. ЦЕЛІАКІЯ Целіакія — це автоімунне, переважно генетично обумовлене, захворювання тонкого кишечника, що виникає у людей різного
- 104. Одним із факторів, від яких залежить клінічна картина целіакії, є грудне вигодовування: чим довше мати годує
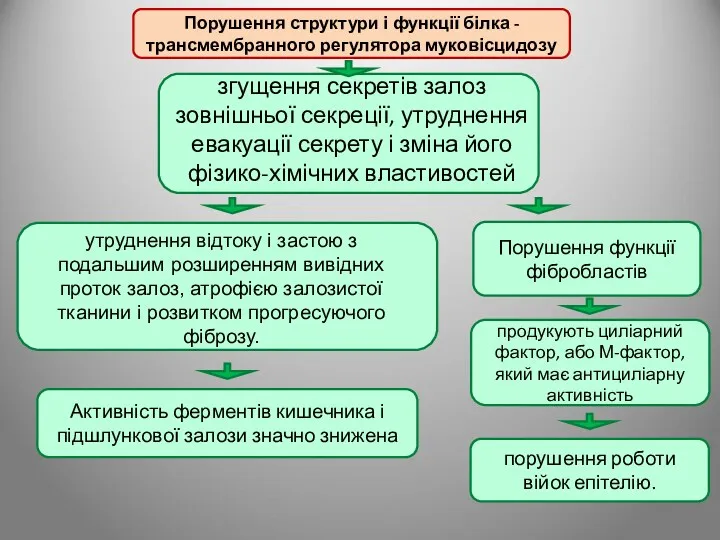
- 105. КІСТОЗНИЙ ФІБРОЗ ПІДШЛУНКОВОЇ ЗАЛОЗИ (МУКОВІСЦИДОЗ) Муковісцидоз (кістозний фіброз) - системне спадкове захворювання, обумовлене мутацією гена трансмембранного
- 106. згущення секретів залоз зовнішньої секреції, утруднення евакуації секрету і зміна його фізико-хімічних властивостей утруднення відтоку і
- 107. Виділяють наступні клінічні форми муковісцидозу: переважно легенева форма (респіраторна, бронхолегенева) переважно кишкова форма; змішана форма з
- 108. У підшлунковій залозі виявляється дифузний фіброз, потовщення міжчасточкових сполучнотканинних прошарків, кістозні зміни дрібних і середніх проток.
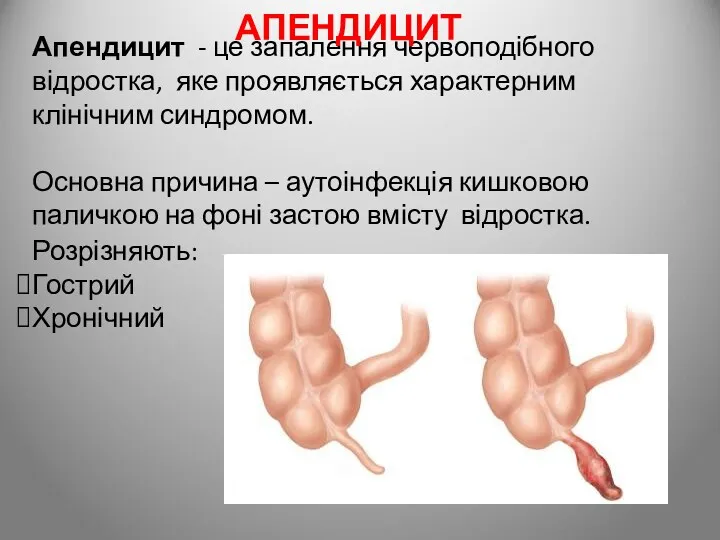
- 109. Апендицит - це запалення червоподібного відростка, яке проявляється характерним клінічним синдромом. Основна причина – аутоінфекція кишковою
- 110. Гострий простий апендицит Макроскопічно: апендикс незмінений Мікроскопічно: стаз в капілярах та венулах, набряк, крововиливи, крайове стояння
- 111. Хронічний апендицит характеризується наявністю склеротичних і атрофічних процесів, на тлі яких можуть бути виявлені ознаки запально-деструктивних
- 112. На сьогоднішній день значне місце у структурі захворювань шлунково-кишкового тракту займає колоректальна патологія, а вивчення її
- 113. Для кишечника актуальними є гіперпластичні процеси, морфологічною основою яких є розростання залозистого епітелію у вигляді численних
- 114. Загальної теорії етіології і патогенезу поліпів немає Існує запальна теорія, згідно з якою поліпи виникають внаслідок
- 115. Серед поліпів товстої кишки виділяють: ювенільні поліпи гіперпластичні поліпи аденоми – тубулярні, тубулярно-папілярні і папілярні, зубчасті
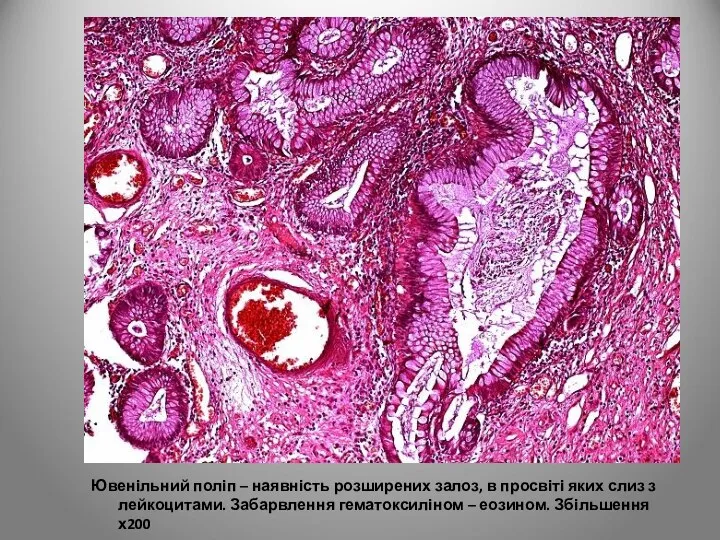
- 116. Ювенільний поліп – наявність розширених залоз, в просвіті яких слиз з лейкоцитами. Забарвлення гематоксиліном – еозином.
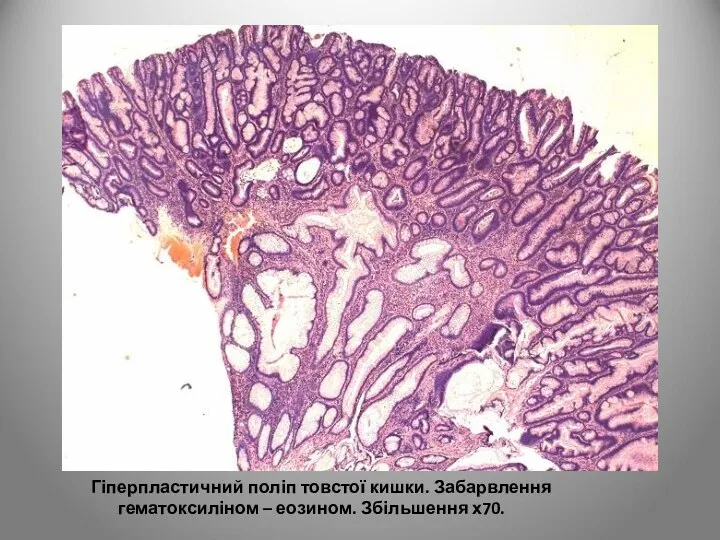
- 117. В гіперпластичних поліпах при мікроскопічному дослідженні відмічається подовження крипт з помірним розширенням їх просвіту; епітелій на
- 118. Гіперпластичний поліп товстої кишки. Забарвлення гематоксиліном – еозином. Збільшення х70.
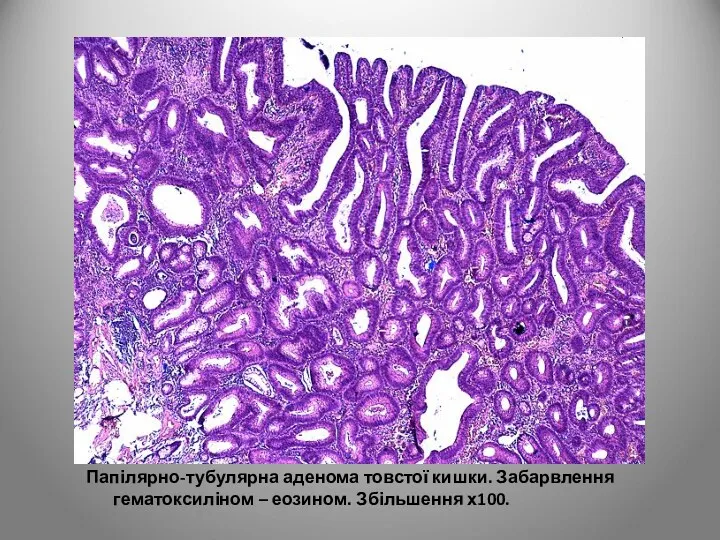
- 119. Папілярно-тубулярні аденоми складаються із залозистого і ворсинчастого компонентів. Якщо аденома містить 80% залозистої тканини, то вона
- 120. Папілярно-тубулярна аденома товстої кишки. Забарвлення гематоксиліном – еозином. Збільшення х100.
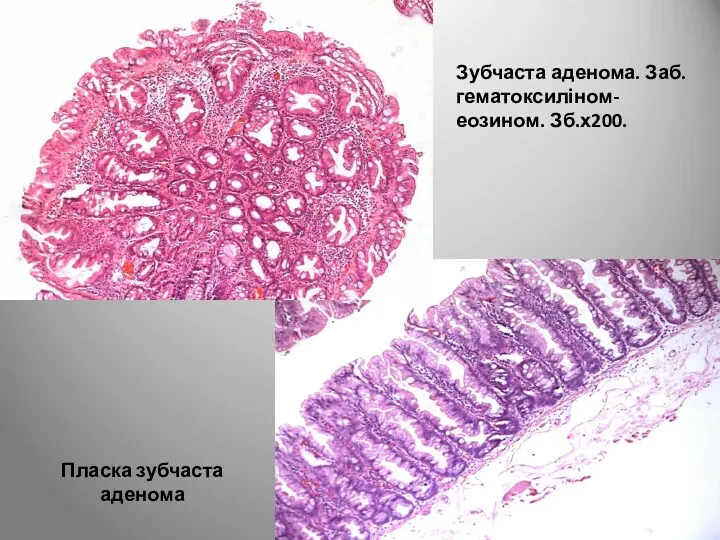
- 121. В останні роки велику увагу приділяють зубчастим аденомам в плані потенційного ризику їхньої малігнізації. Назва аденом
- 122. Зубчаста аденома. Заб. гематоксиліном-еозином. Зб.х200. Пласка зубчаста аденома
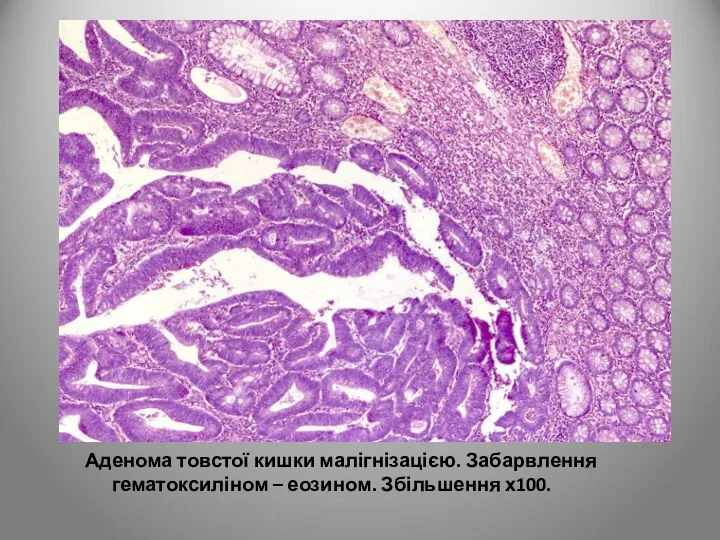
- 123. Більшість авторів вважають, що існує залежність між ступенем дисплазії аденом і частотою виникнення рака. Критерієм малігнізації
- 124. Аденома товстої кишки малігнізацією. Забарвлення гематоксиліном – еозином. Збільшення х100.
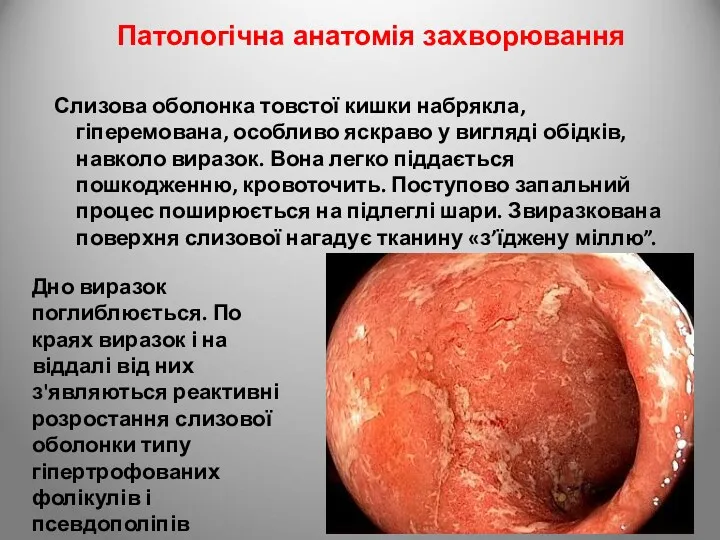
- 125. НЕСПЕЦИФІЧНИЙ ВИРАЗКОВИЙ КОЛІТ Захворювання невизначеної етіології, яке характеризується запаленням слизової товстої кишки з утворенням виразок і
- 126. Слизова оболонка товстої кишки набрякла, гіперемована, особливо яскраво у вигляді обідків, навколо виразок. Вона легко піддається
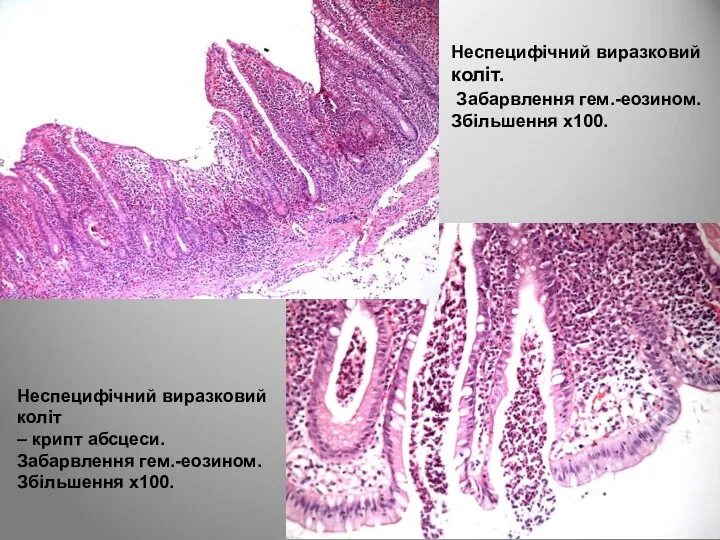
- 127. У просвіті крипт скупчуються сегментоядерні лейкоцити, формуються крипт-абсцеси, які є характерною ознакою неспецифічного виразкового коліту При
- 128. Неспецифічний виразковий коліт. Забарвлення гем.-еозином. Збільшення х100. Неспецифічний виразковий коліт – крипт абсцеси. Забарвлення гем.-еозином. Збільшення
- 129. ХВОРОБА КРОНА Хвороба Крона - хронічне неспецифічне гранулематозне запалення шлунково-кишкового тракту. При цьому можуть уражатися всі
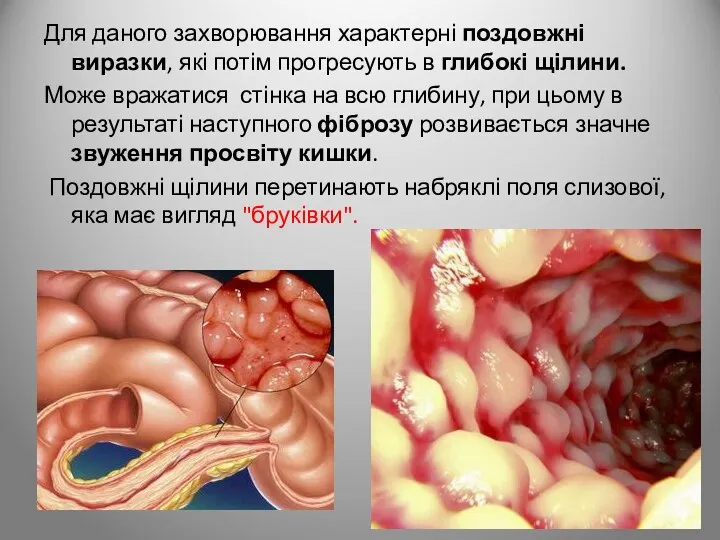
- 130. Для даного захворювання характерні поздовжні виразки, які потім прогресують в глибокі щілини. Може вражатися стінка на
- 131. Мікроскопічна картина: в ділянках запалення виявляються лімфоцити і плазматичні клітини, в основному в слизовій і підслизовій
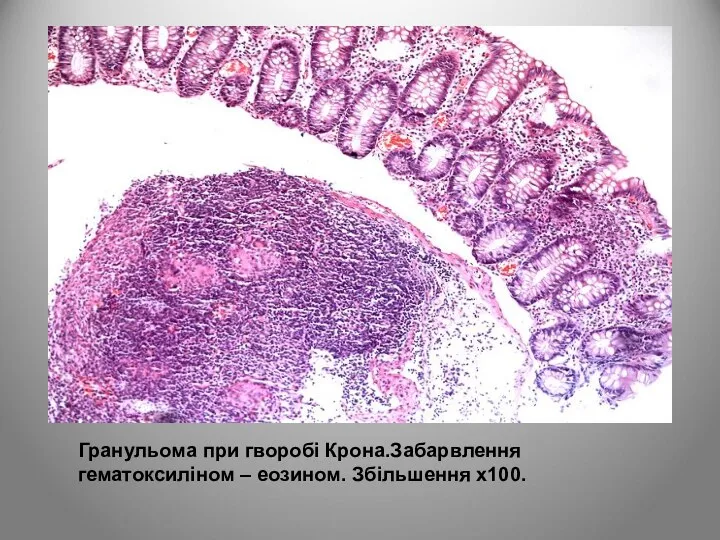
- 132. Гранульома при гворобі Крона.Забарвлення гематоксиліном – еозином. Збільшення х100.
- 135. Скачать презентацию




































































 Алгоритм диагностики головной боли
Алгоритм диагностики головной боли History of medicine as science and subject for study. Prehistoric medicine
History of medicine as science and subject for study. Prehistoric medicine Химия в медицине. Домашняя аптечка
Химия в медицине. Домашняя аптечка Дивертикулез и дивертикулит тонкого и толстого кишечника. Клинико-диагностические и дифференциально-диагностические критерии
Дивертикулез и дивертикулит тонкого и толстого кишечника. Клинико-диагностические и дифференциально-диагностические критерии Основы организации первой помощи пострадавшим в условиях ЧС
Основы организации первой помощи пострадавшим в условиях ЧС Нефротический синдром
Нефротический синдром Патофизиологический эксперимент
Патофизиологический эксперимент Терапевтическая стоматология. Ситуационные задачи
Терапевтическая стоматология. Ситуационные задачи Гломерулонефрит. Клиническая классификация. Диагностика. Принципы лечения
Гломерулонефрит. Клиническая классификация. Диагностика. Принципы лечения Энтеровирусная инфекция сегодня
Энтеровирусная инфекция сегодня Разработка программы тренировок и питания для мужчины 42 года с целью коррекции фигуры
Разработка программы тренировок и питания для мужчины 42 года с целью коррекции фигуры Гастроэзофагеальная рефлюксная болезнь
Гастроэзофагеальная рефлюксная болезнь Переломы плечевой кости
Переломы плечевой кости Первая помощь
Первая помощь Двенадцать морфофункциональных систем организма человека
Двенадцать морфофункциональных систем организма человека Утомление и меры его предупреждения
Утомление и меры его предупреждения Центральная нервная система. Кора головного мозга. Головной мозг. Функции долей мозга, признаки поражения, методы исследования
Центральная нервная система. Кора головного мозга. Головной мозг. Функции долей мозга, признаки поражения, методы исследования Гигиена полости рта. Предметы гигиены. Индивидуальный подбор предметов гигиены
Гигиена полости рта. Предметы гигиены. Индивидуальный подбор предметов гигиены Кесар тілігінен кейін әйелдерге косметикалық және Донати бойынша тігіс салу
Кесар тілігінен кейін әйелдерге косметикалық және Донати бойынша тігіс салу Патология пищеварение
Патология пищеварение Клинический случай (педиатрическое отделение)
Клинический случай (педиатрическое отделение) Сифилис. Первичный сифилис
Сифилис. Первичный сифилис Определение особенностей механизма действия лекарственных препаратов гастропротекторов
Определение особенностей механизма действия лекарственных препаратов гастропротекторов Основные психопатологические синдромы
Основные психопатологические синдромы Роль ультразвукового исследования в дифференциальной диагностики синдрома острой мошонки у детей
Роль ультразвукового исследования в дифференциальной диагностики синдрома острой мошонки у детей Эндометриоз. Определение и классификация
Эндометриоз. Определение и классификация Геномная медицина и стоматология
Геномная медицина и стоматология Синдромы при поражении суставов и позвоночника
Синдромы при поражении суставов и позвоночника