Содержание
- 2. Актуальность проблемы В мире около 9 млн чел. страдают цереброваскулярными болезнями Заболеваемость инсультами на 1000 населения
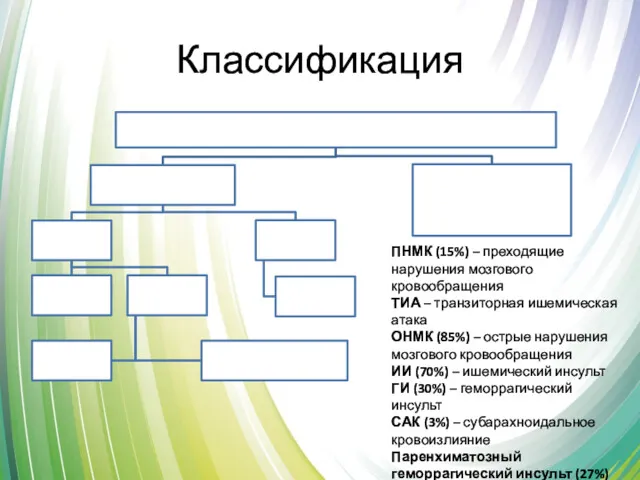
- 3. Классификация ПНМК (15%) – преходящие нарушения мозгового кровообращения ТИА – транзиторная ишемическая атака ОНМК (85%) –
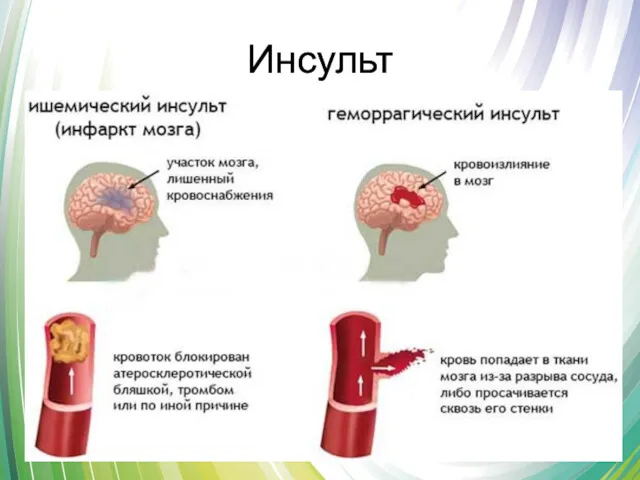
- 4. Инсульт Инсульт – острые нарушения мозгового кровообращения, характеризующиеся внезапным (в течение минут, реже – часов) появлением
- 5. Инсульт
- 6. Транзиторная ишемическая атака ТИА – преходящие эпизоды неврологической дифункции , обусловленные региональной ишемией ткани мозга или
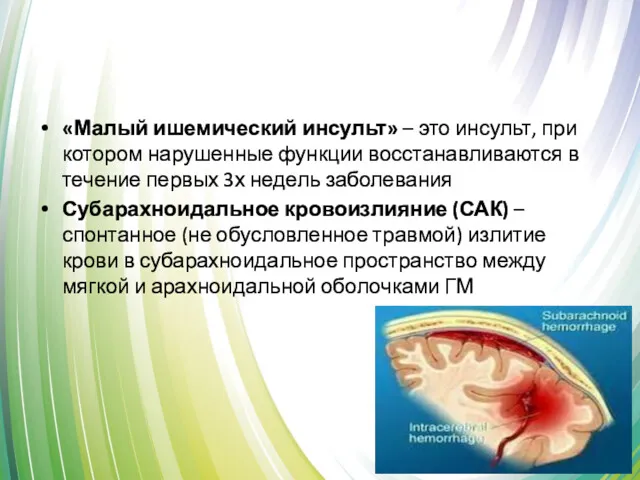
- 7. «Малый ишемический инсульт» – это инсульт, при котором нарушенные функции восстанавливаются в течение первых 3х недель
- 8. МКБ Х I60-I69 Цереброваскулярные болезни I60 Субарахноидальное кровоизлияние I61 Внутримозговое кровоизлияние I62 Другое нетравматическое внутричерепное кровоизлияние
- 9. Этиология ишемических инсультов Атеротромботический: первичная тромботическая окклюзия в суженной интра- или экстракраниальной артерии за счет атеросклероза,
- 10. Этиология ишемических инсультов Гемодинамический: стеноз/окклюзия магистральных артерий головы + нестабильность системной гемодинамики ? падение АД ниже
- 11. Этиология ишемических инсультов Гемореологический: ситуации, когда патологические процессы приводят к гиперкоагуляционому синдрому, тромбозам заболевания системы крови
- 12. Этиология ишемических инсультов Инсульт неуточнённой этиологии: когда присутствуют 2 и более этиологических фактора, или факторы не
- 13. Этиология геморрагических инсультов Первичные гипертензия церебральная амилоидная ангиопатия у пожилых нарушения свертываемости крови при болезнях крови
- 14. Факторы риска ишемических инсультов Корригируемые: АД, курение, алкоголизм, ожирение, гиподинамия, стресс Фибрилляция предсердий Инфекционный эндокардит Стеноз
- 15. Факторы риска геморрагических инсультов АГ Курение Возраст Аномалии сосудов (аневризмы) Употребление алкоголя, наркомания Лечение дезагрегантами, антикоагулянтами
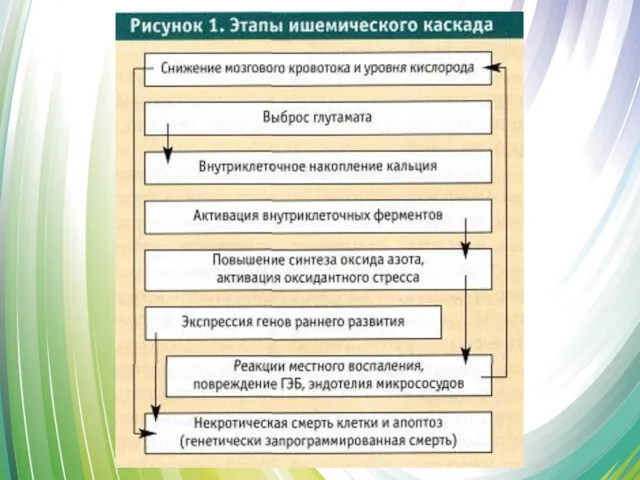
- 16. Патогенез ишемического инсульта Независимо от причины, вызвавшей локальную ишемию мозга, развивается каскад патобиохимических изменений, приводящих к
- 18. Патогенез Процесс ишемии мозга динамический, и, как правило, потенциально обратимый Степень ишемического повреждения находится в зависимости
- 19. Патогенез Оптимальный объём мозгового кровотока – 50-60 мл на 100 г/мин При уровне церебрального кровотока ниже
- 20. Патогенез «Ишемическая полутень» или «пенумбра» Окончательное формирование зоны инфаркта завершается через 48-56 часов Продолжительность «терапевтического окна»
- 21. Патогенез Ишемические процессы в ткани мозга сопровождаются отёком мозга Отёк головного мозга развивается через несколько минут
- 22. Патогенез геморрагического инсульта В результате повреждения целостности стенки сосуда, который снабжает мозг, кровь изливается в его
- 23. ЭТАПЫ ОКАЗАНИЯ ПОМОЩИ ПРИ ОНМК
- 24. Этапы оказания помощи при ОНМК Догоспитальный этап Госпитальный этап (ОРИТ\БИТ; отделение ранней реабилитации) Этап продолженной реабилитации
- 25. Догоспитальный этап Цель: быстрая диагностика и доставка пациента для адекватного патогенетического лечения (борьба за зону пенумбры,
- 27. Диагностика на догоспитальном этапе Сбор анамнеза (уточнение точного времени начала заболевания, последовательности появления симптомов,фоновой патологии, факторов
- 28. КЛИНИКА ОНМК
- 29. Общемозговые симптомы Нарушения и помрачение сознания Головная боль Тошнота или рвота Головокружение Боль в глазных яблоках,
- 30. Общемозговые симптомы Нарушение сознания Степени нарушения сознания: Ясное сознание – полная ориентировка в окружающем и себе
- 31. Общемозговые симптомы Помрачение сознания Делирий – возникают галлюцинации и иллюзии при осознании собственной личности и опасностей
- 32. Очаговые симптомы поражения головного мозга 1. Поражение черепно-мозговых нервов: Асимметрия лица (сглаженность носогубной складки) Тест: попросить
- 33. Очаговые симптомы поражения головного мозга 1. Поражение черепно-мозговых нервов: Глазодвигательные нарушения (парез взора в сторону, насильственное
- 34. Очаговые симптомы поражения головного мозга 1. Поражение черепно-мозговых нервов: Нарушение зрения (выпадения полей зрения: полное отсутствие
- 35. Очаговые симптомы поражения головного мозга 1. Поражение черепно-мозговых нервов: Бульбарный синдром – грозный признак поражения ствола
- 36. Очаговые симптомы поражения головного мозга 2. Нарушение двигательной активности: Односторонние в руке и/или ноге парезы (снижение
- 37. Очаговые симптомы поражения головного мозга 3. Нарушения чувствительности: Односторонние в руке и/или лице, ноге нарушения болевой
- 38. Очаговые симптомы поражения головного мозга 4. Мозжечковые расстройства: Нарушение координации, походки, атаксия конечности на поражённой стороне
- 39. Менингеальный синдром Синдром раздражения оболочек головного мозга Тесты: оценка ригидности затылочных мышц (пассивное сгибание головы затруднено
- 40. Нарушение высших психических функций Сенсорная афазия – нарушение понимания речи Моторная афазия – нарушение способности строить
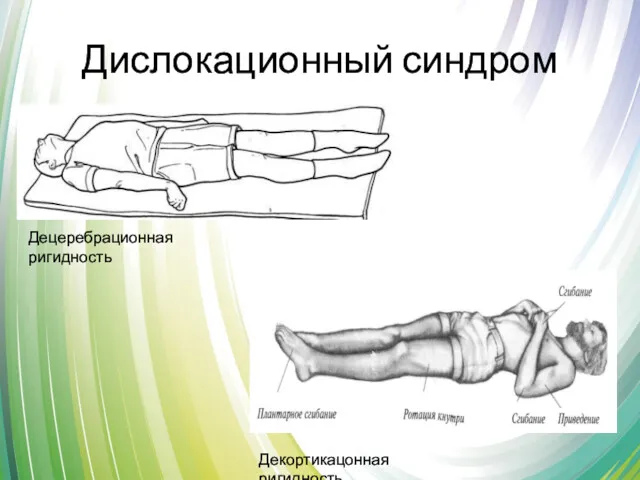
- 41. Дислокационный синдром Смещение структур мозга относительно структур костей черепа при повышении внутричерепного давления при отёке мозга
- 42. Дислокационный синдром Децеребрационная ригидность Декортикацонная ригидность
- 43. Основные очаговые симптомы при ОНМК Левое (доминантное) полушарие – правосторонний гемипарез или гемиплегия, гемигипестезия, правосторонняя гомонимная
- 44. Поражение ствола головного мозга Нарушение моторики или чувствительности во всех 4-х конечностях Альтернирующие синдромы (признаки поражения
- 45. При глубинных, некрупных, «лакунарных» очагах встречаются изолированные очаговые симптомы: только нарушение моторики или чувствительности с одной
- 46. ПОМОЩЬ ПРИ ОНМК НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
- 47. Обеспечить венозный доступ(катетеризация периферической вены) Мониторинг АД, ЧСС, ЭКГ, глюкозы крови, Sa О2, Т тела Начать
- 48. В первые сутки инфаркта мозга рекомендовано снижение АД при показателях выше 220/120 мм рт.ст. не более,
- 49. Препараты для купирования высокого АД (используются парентеральные формы): урапидил (эбрантил) – блокатор а-1-адренорецепторов 2,5-5 мл 0,5%
- 50. Мониторинг глюкозы крови – для головного мозга при ОНМК более фатальна гипогликемия, чем гипергликемия Гипогликемия констатируется
- 51. Мониторинг Т тела — гипертермия приводит к увеличению очага поражения, снижение Т требуется при показателях 37,5°С
- 52. На догоспитальном этапе необходимо избегать Использования дезагрегантов, антикоагулянтов (аспирин, клопидогрель,гепарин и др.), т.к. без нейровизуализации неизвестен
- 53. Ошибки на догоспитальном этапе Несвоевременная диагностика ОНМК Отказ от госпитализации пациентов с ТИА Отсутствие информирования стационара
- 54. ПОМОЩЬ ПРИ ОНМК НА ГОСПИТАЛЬНОМ ЭТАПЕ
- 55. Диагностика 1. Нейровизуализация (в течение 60 минут от момента поступления) КТ (компьютерная томография) Преимущество: непродолжительное время
- 56. Диагностика 2. Люмбальная пункция – если нет возможности провести нейровизуализацию (для выявления геморрагического ликворного синдрома и
- 57. Диагностика 5. Лабораторная диагностика (общий анализ крови, количество тромбоцитов, мочи, биохимический анализ крови (гематокрит, осмолярность плазмы,
- 58. Базисное лечение 1. Специальное лечение разных видов инсульта – системный в\в тромболизис,в\а тромболизис, тромбоэкстракция при ишемических
- 59. Базисное лечение 2. Коррекция системной гемодинамики. В первые сутки инфаркта мозга рекомендовано снижение АД при показателях
- 60. Базисное лечение 3. Поддержание водно-электролитного баланса. Физиологическая потребность в жидкости –30мл/кг/сут Необходимо поддерживать показатели: гематокрит на
- 61. Базисное лечение 5. Коррекция гликемии (целевой уровень 6-8 ммоль\л. Гипергликемию выше 11 ммоль\л корригируют инъекциями простого
- 62. Базисное лечение 8. Борьба с синдромом внутричерепной гипертензии (опасность дислокации головного мозга!!!) Клинические признаки: прогрессирующее снижение
- 63. Базисное лечение 9. Лечение сопутствующей соматической патологии (инфекции, хроническая сердечная недостаточность и др.) 10. Использование нейропротекторов
- 64. Базисное лечение 11. Нутритивная поддержка (в первые 24 часа проводят тест на дисфагию у пациентов в
- 65. Базисное лечение 12. Профилактика пролежней: Поворачивать пациента с тяжёлой двигательной дисфункцией каждые 15-30 минут Обрабатывать кожные
- 66. Базисное лечение 13. Контроль тазовых функций: Расчет суточного диуреза (контроль введенных жидкостей энтерально и парентерально и
- 67. ХРОНИЧЕСКАЯ ДИСЦИРКУЛЯТОРНАЯ ЭНЦЕФАЛОПАТИЯ
- 68. Хроническая дисциркуляторая энцефалопатия – состояние, проявляющееся прогрессирующим многоочаговым расстройством функций головного мозга, обусловленным недостаточностью церебрального кровообращения,
- 69. Классификация по этиологии Атеросклеротическая Гипертоническая Венозная Смешанная Вызванная другими причинами (заболевания крови, системные гемодинамические расстройства)
- 70. Основные механизмы Артерио-артериальные микроэмболии из атеросклеротических бляшек магистральных артерий головы Гиперкоагуляционный синдром (факторы, приводящие к сгущению
- 71. МКБ Х В МКБ Х диагноз ДЭ отсутствует, термин принят в РФ В МКБ Х используют:
- 72. Стадии ДЭ 1 стадия - без дефицитарных неврологических и психопатологических симптомов Жалобы носят субъективный характер (тяжесть
- 73. Стадии ДЭ 2 стадия — жалобы те же Выявляются 1-2 очерченных очаговых неврологических синдрома (пирамидный, вестибуло-атактический,
- 74. Стадии ДЭ 3 стадия — количество жалоб уменьшается Выявляется несколько выраженных неврологических синдромов (пирамидный, псевдобульбарный, паркинсонизм,
- 75. Диагностика КТ, МРТ головного мозга: 1 стадия – мелкоочаговые ишемические изменения 2 стадия – появляются признаки
- 76. Лечение Диета (ограничение избытка соли, животного жира) Режим труда и отдыха Отказ от курения, алкоголизации Коррекция
- 77. Лечение Нейропротекция – вазоактивные препараты (винпоцетин, пентоксифиллин, сермион (ницерголин), нимодипин, циннаризин, вазобрал, гингко-билоба) Ноотропы (со стимулирующим
- 78. Лечение Не следует использовать препараты у пожилых пациентов: циннаризин (истощает дофаминовую систему, вызывает паркинсонизм) ноотропы со
- 79. ПРОФИЛАКТИКА НАРУШЕНИЙ МОЗГОВОГО КРОВООБРАЩЕНИЯ
- 80. Первичная профилактика Инсульт легче предупредить, чем добиться полного восстановления утраченных функций ? первичная профилактика Только 20%
- 81. Вторичная профилактика Увеличивается риск развития повторного инсульта В 2–3 раза повышен риск инфаркта миокарда, нестабильной стенокардии
- 82. Диета Включить в питание: Достаточное количество свежих овощей и фруктов Постное мясо (куриная грудка, грудка индейки,
- 83. Контроль АД ≤ 140/90 мм рт.ст. Измерять АД дважды в день Вести дневник АД Ограничить избыток
- 84. Медикаментозная профилактика Особое внимание больным с нарушениями сердечного ритма — особенно с фибрилляцией предсердий Лечение аритмий
- 85. Медикаментозная профилактика Прием дезагрегантов при симптомных стенозах сосудов (аспирин, дипиридамол) Аспирин влияет на свёртывающую систему крови
- 86. Нормализация массы тела Нормализация массы тела (диета + физическая активность) снижает напрямую повышенное АД Достаточно снижать
- 87. Отказ от вредных привычек Отказ от употребления алкоголя (не совместим ни с какими медикаментами, вызывает риск
- 88. Физическая активность Показаны аэробные нагрузки — ходьба, лыжи, велосипед, ЛФК в зависимости от возможностей человека и
- 89. Основные этапы профилактики Достижение стрессоустойчивости – нормализация режима труда, сна, избегание стрессовых ситуаций, самоанализ, аутотренинг, помощь
- 91. Скачать презентацию


















































































 Санитарно-эпидемиологический режим в лечебном учреждении
Санитарно-эпидемиологический режим в лечебном учреждении Жыныстық жолмен берілетін инфекцияларға жалпы сипаттама. Этиологиясы және эпидемиялық процестің сипаттамасы
Жыныстық жолмен берілетін инфекцияларға жалпы сипаттама. Этиологиясы және эпидемиялық процестің сипаттамасы Инфекционный контроль и безопасность в лечебно-профилактических учреждениях
Инфекционный контроль и безопасность в лечебно-профилактических учреждениях Подготовка к родам
Подготовка к родам Биттену, қышымадан кейінгі төсек орынды залалсыздандыру
Биттену, қышымадан кейінгі төсек орынды залалсыздандыру Ожирение среди подростков. Ожирение - хроническое заболевание
Ожирение среди подростков. Ожирение - хроническое заболевание Рентгенологический метод исследования
Рентгенологический метод исследования Некардиогенный отек легких. Респираторный дистресс-синдром
Некардиогенный отек легких. Респираторный дистресс-синдром Гигиенические и экологические проблемы питания
Гигиенические и экологические проблемы питания Здоровым быть модно
Здоровым быть модно Растения, содержащие дубильные вещества, применяемые при желудочно-кишечных заболеваниях
Растения, содержащие дубильные вещества, применяемые при желудочно-кишечных заболеваниях Высшая нервная деятельность
Высшая нервная деятельность Организационно-правовые аспекты оказания первой помощи
Организационно-правовые аспекты оказания первой помощи Причины возникновения эректильной дисфункции
Причины возникновения эректильной дисфункции Возбудители микоплазмозов
Возбудители микоплазмозов Этиология нарушений речи
Этиология нарушений речи РМЖ. Скрининг. Диагностика. Дифференциальная диагностика
РМЖ. Скрининг. Диагностика. Дифференциальная диагностика Заболевания прямой кишки
Заболевания прямой кишки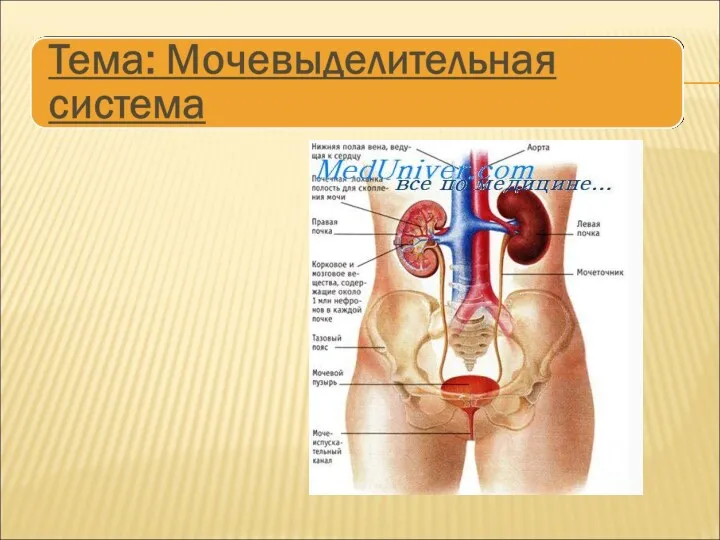 Мочевыделительная система
Мочевыделительная система Клеточный, гуморальный иммунитет и их роль в защите от инфекций
Клеточный, гуморальный иммунитет и их роль в защите от инфекций Захворювання щитоподібної залози
Захворювання щитоподібної залози Наркотическая, табачная, алкогольная, компьютерная зависимости
Наркотическая, табачная, алкогольная, компьютерная зависимости Патология уха. Острый средний отит
Патология уха. Острый средний отит Сестринский процесс при подготовке больных к операции
Сестринский процесс при подготовке больных к операции Болезни почек: Гломерулонефриты и гломерулопатии. Нефротический синдром. Амилоидоз почек
Болезни почек: Гломерулонефриты и гломерулопатии. Нефротический синдром. Амилоидоз почек Кариес зубов
Кариес зубов Променева діагностика захворювань опорно-рухового апарату
Променева діагностика захворювань опорно-рухового апарату СПИД и его профилактика
СПИД и его профилактика