Содержание
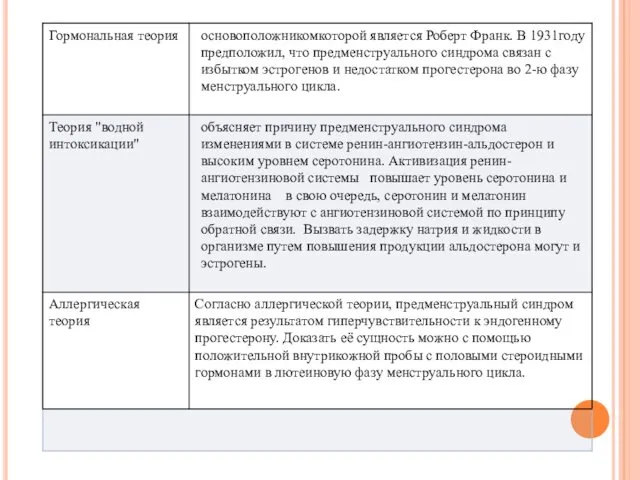
- 2. ПРЕДМЕНСТРУАЛЬНЫЙ СИНДРОМ Предменструальный синдром (ПМС)- патологический симптомокомплекс, проявляющийся нейропсихическими, вегетативнососудистыми и обменноэндокринными нарушениями во второй фазе
- 3. ЭПИДЕМИОЛОГИЯ Частота ПМС вариабельна и зависит от возраста женщины. В возрасте до 30 лет частота ПМС
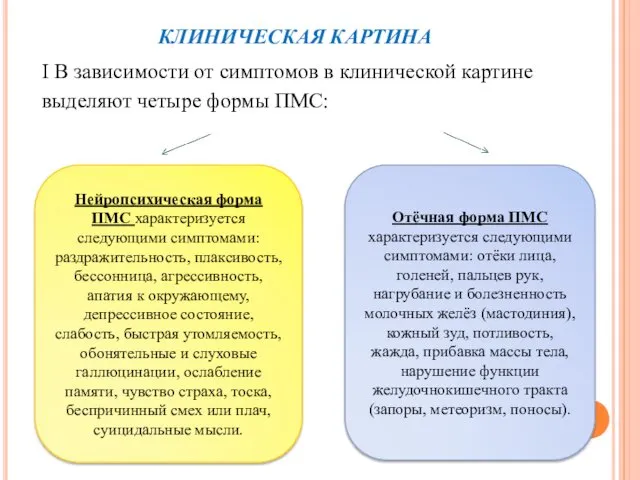
- 7. КЛИНИЧЕСКАЯ КАРТИНА I В зависимости от симптомов в клинической картине выделяют четыре формы ПМС: Нейропсихическая форма
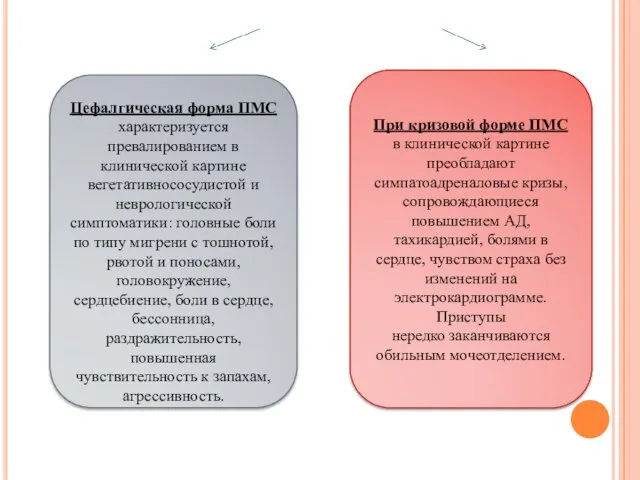
- 8. Цефалгическая форма ПМС характеризуется превалированием в клинической картине вегетативнососудистой и неврологической симптоматики: головные боли по типу
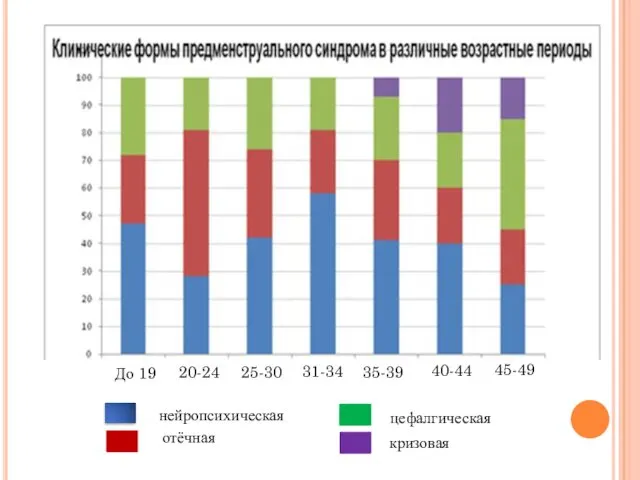
- 9. кризовая цефалгическая отёчная нейропсихическая До 19 20-24 25-30 31-34 35-39 40-44 45-49
- 10. II В зависимости от количества симптомов ПМС, их длительности и выраженности выделяют лёгкую и тяжёлую форму
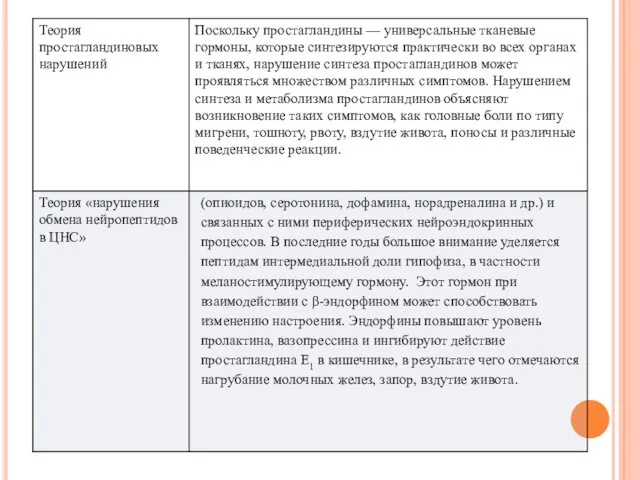
- 11. ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ Гормональные исследования включают определение уровня пролактина, прогестерона и эстрадиола во второй фазе цикла. При
- 12. ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ При проведении электроэнцефалографии С нейропсихической формой ПМС выявляют функциональные нарушения преимущественно в диэнцефальнолимбических структурах
- 13. ЛЕЧЕНИЕ Первый этап лечения — психотерапия с объяснением сущности заболевания. Обязательна нормализация режима труда и отдыха.
- 14. КЛИМАКТЕРИЧЕСКИЙ СИНДРОМ Климактерий (климакс, климактерический период) — физиологический период жизни женщины, в течение которого на фоне
- 15. КЛАССИФИКАЦИЯ В климактерии выделяют следующие фазы: пременопауза — период от появления первых климактерических симптомов до последней
- 16. ЭПИДЕМИОЛОГИЯ Менопауза наступает в среднем в возрасте 50 лет. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ Климактерический период характеризуется постепенным
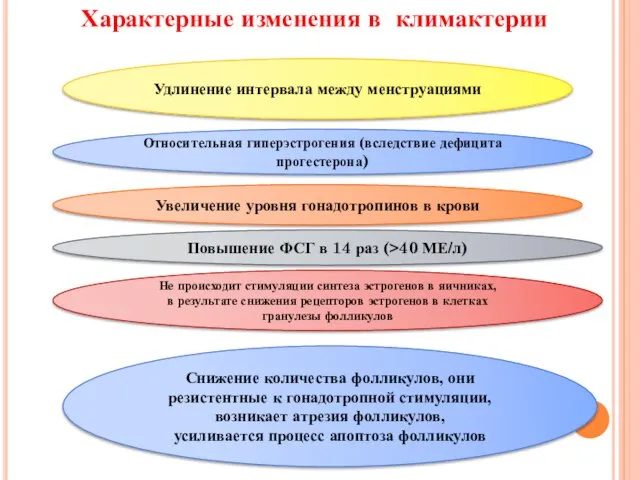
- 17. Характерные изменения в климактерии Удлинение интервала между менструациями Относительная гиперэстрогения (вследствие дефицита прогестерона) Увеличение уровня гонадотропинов
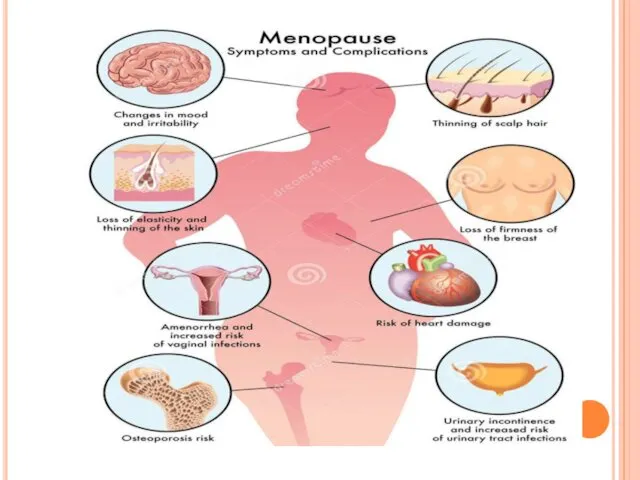
- 19. КЛИНИЧЕСКАЯ КАРТИНА Ранние симптомы климактерического синдрома: ●Вазомоторные — приливы жара, ознобы, повышенная потливость, головные боли, артериальная
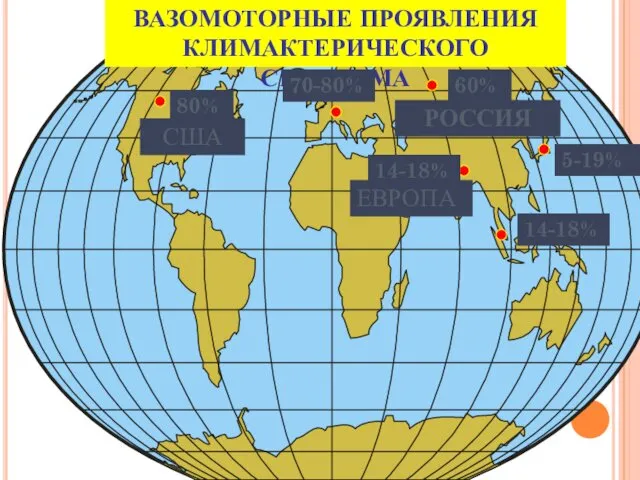
- 20. ЕВРОПА ВАЗОМОТОРНЫЕ ПРОЯВЛЕНИЯ КЛИМАКТЕРИЧЕСКОГО СИНДРОМА РОССИЯ 60% США 14-18% 14-18% 5-19% 80% 70-80%
- 23. ЛАБОРАТОРНЫЕ И ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
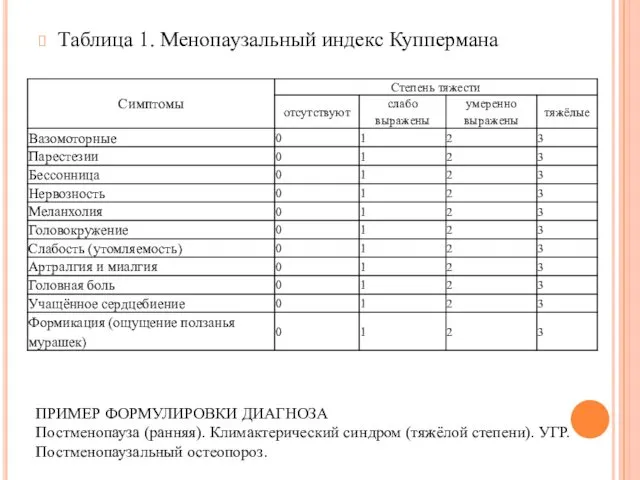
- 24. Таблица 1. Менопаузальный индекс Куппермана ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА Постменопауза (ранняя). Климактерический синдром (тяжёлой степени). УГР. Постменопаузальный
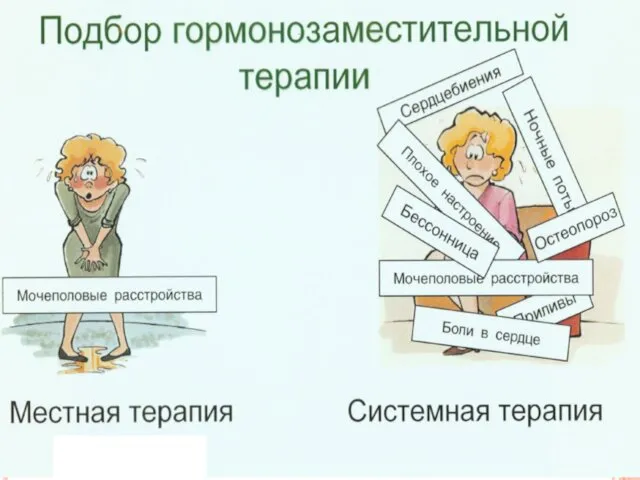
- 25. ЛЕЧЕНИЕ ЦЕЛИ ЛЕЧЕНИЯ Так как большинство заболеваний в климактерии возникает в результате дефицита половых гормонов, то
- 28. Посткастрационный синдром ПКС – комплекс вегетативно-сосудистых, нейро-эндокринных и нейропсихических симптомов, возникающий после тотальной или субтотальной овариоэктомии
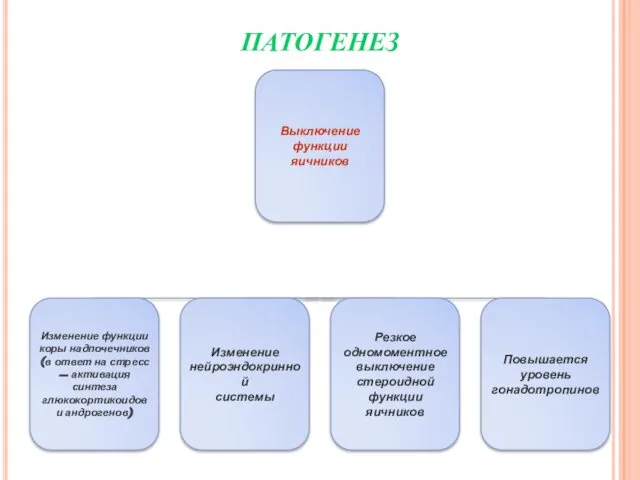
- 29. ПАТОГЕНЕЗ
- 30. Клиническая картина Симптомы ПКС возникают через 1-3 недели после операции и достигают полного развития через 2-3
- 31. Через 3-5 лет появляются симптомы дефицита эстрогенов в органах мочеполовой системы: атрофический кольпит, циститы, цисталгия, остеопороз.
- 32. ДИАГНОЗ Устанавливается на основании данных анамнеза и клинической картины: Осмотр P.V. – атрофические процессы вульвы и
- 33. ЛЕЧЕНИЕ Заместительная гормональная терапия: Препараты натуральных эстрогенов (эстрофем, прогинова); Дивигель; Эстрогены с прогестинами (фемостон, дивина, климен);
- 35. Скачать презентацию



















 Хирургические заболевания, травмы и беременность
Хирургические заболевания, травмы и беременность Хронические гепатиты и цирроз печени
Хронические гепатиты и цирроз печени Перинатальная охрана плода и новорожденного
Перинатальная охрана плода и новорожденного Профессия ветеринар
Профессия ветеринар Депрессия в пожилом возрасте
Депрессия в пожилом возрасте Суд над наркотиками
Суд над наркотиками Закрытая черепно-мозговая травма. Вопросы классификации. Клиника. Тактика ведения пострадавших
Закрытая черепно-мозговая травма. Вопросы классификации. Клиника. Тактика ведения пострадавших Патология пищеварительной системы
Патология пищеварительной системы Повреждения пищевода
Повреждения пищевода Паренхиматозные дистрофии
Паренхиматозные дистрофии Корь. Краснуха
Корь. Краснуха Атопический дерматит
Атопический дерматит Синдром Бругада
Синдром Бругада Оцінка стану адаптації дитини з малою і дуже малою масою тіла при народженні
Оцінка стану адаптації дитини з малою і дуже малою масою тіла при народженні Організація фармацевтичного забезпечення населення в умовах медичного страхування. Організація проведення аудиторської перевірки
Організація фармацевтичного забезпечення населення в умовах медичного страхування. Організація проведення аудиторської перевірки Пироплазмоз собак
Пироплазмоз собак Патология детей раннего возраста. Рахит
Патология детей раннего возраста. Рахит Стандартизация лекарственного растительного сырь
Стандартизация лекарственного растительного сырь Дәстүрлі тікелей ұқсас технологиялар рентгенография, рентгеноскопия, компьютерлік томография (КТ, МСКТ)
Дәстүрлі тікелей ұқсас технологиялар рентгенография, рентгеноскопия, компьютерлік томография (КТ, МСКТ) Эмбриональный период (эмбриогенез). (Лекция 8)
Эмбриональный период (эмбриогенез). (Лекция 8) Сальмонеллез, колибактериоз, диплококкоз сельскохозяйственных животных
Сальмонеллез, колибактериоз, диплококкоз сельскохозяйственных животных Опийная наркомания
Опийная наркомания Основы учения об инфекции (часть 1)
Основы учения об инфекции (часть 1) Первичная хирургическая обработка ран ЧЛО
Первичная хирургическая обработка ран ЧЛО Шала туылған балаларды тамақтандыру ерекшелері
Шала туылған балаларды тамақтандыру ерекшелері Невропатология. Общие данные о патологии нервной системы
Невропатология. Общие данные о патологии нервной системы Климактериялық синдром
Климактериялық синдром Рожа - инфекционная болезнь
Рожа - инфекционная болезнь