Сердечно-легочная и церебральная реанимация: новые рекомендации Европейского совета по реанимации 2015 года презентация
Содержание
- 2. Наша цель – возвращение пациента к жизни с восстановлением нормальных функций всех органов, в первую очередь
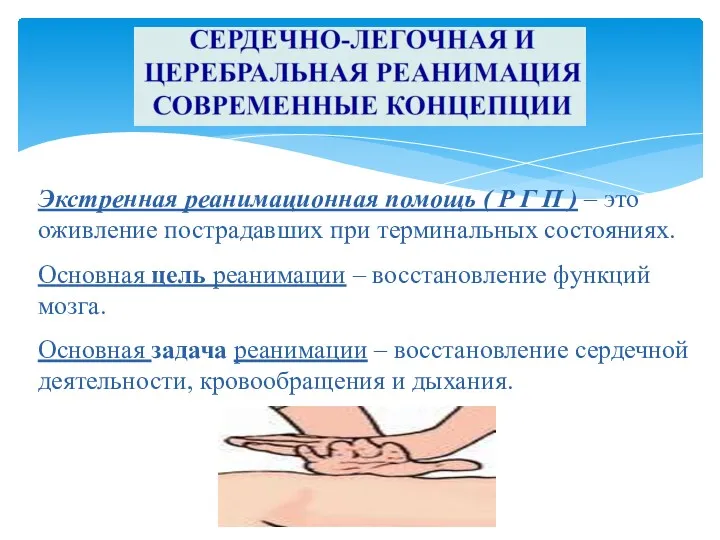
- 4. Экстренная реанимационная помощь ( Р Г П ) – это оживление пострадавших при терминальных состояниях. Основная
- 5. Применение экстракорпоральной СЛР (ЭСЛР) при остановке сердца Прогностические факторы во время остановки сердца Анализ данных о
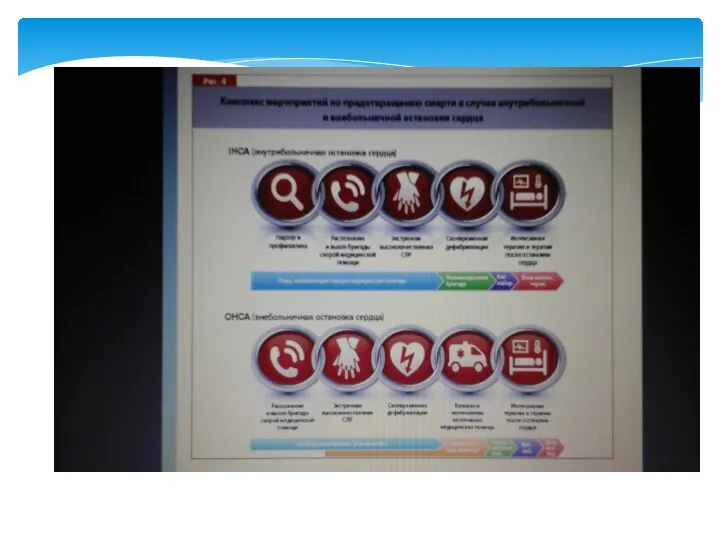
- 7. Первое звено - распознание и вызов бригады скорой медицинской помощи Второе - экстренная высококачественная СЛР Третье
- 8. Определение Внезапная сердечная смерть (ВСС) - остановка сердца, наиболее вероятно обусловленная фибрилляцией желудочков (ФЖ) и не
- 9. Внезапная остановка сердца занимает первое место с большим отрывом от других причин смерти Никто не знает:
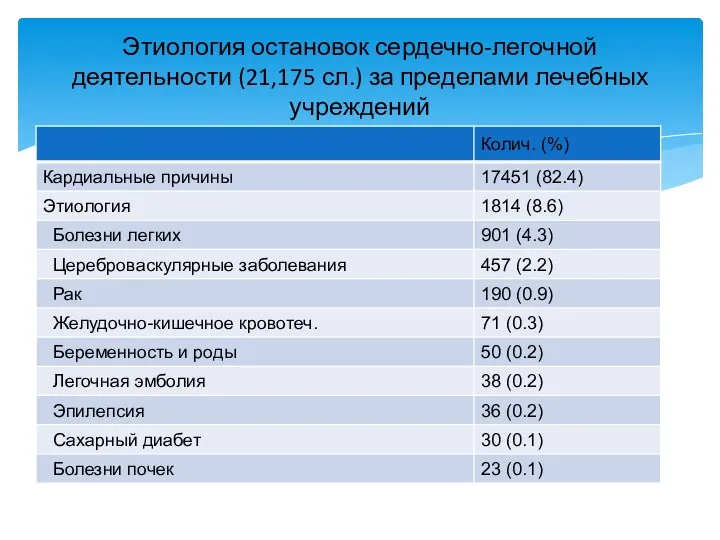
- 10. Этиология остановок сердечно-легочной деятельности (21,175 сл.) за пределами лечебных учреждений
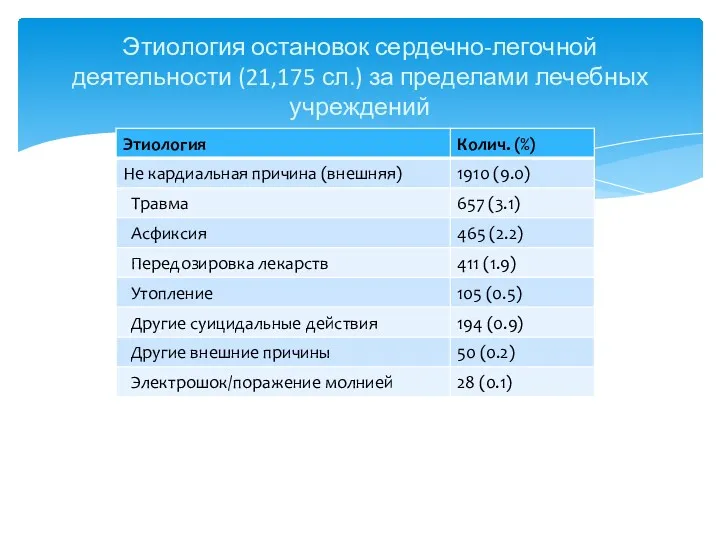
- 11. Этиология остановок сердечно-легочной деятельности (21,175 сл.) за пределами лечебных учреждений
- 12. 1.Дефибриллируемые (шоковые) -желудочковая фибрилляция 60-70% -желудочковая тахикардия без пульса 50% 2. Недефибриллируемые (не шоковые) -асистолия 20%
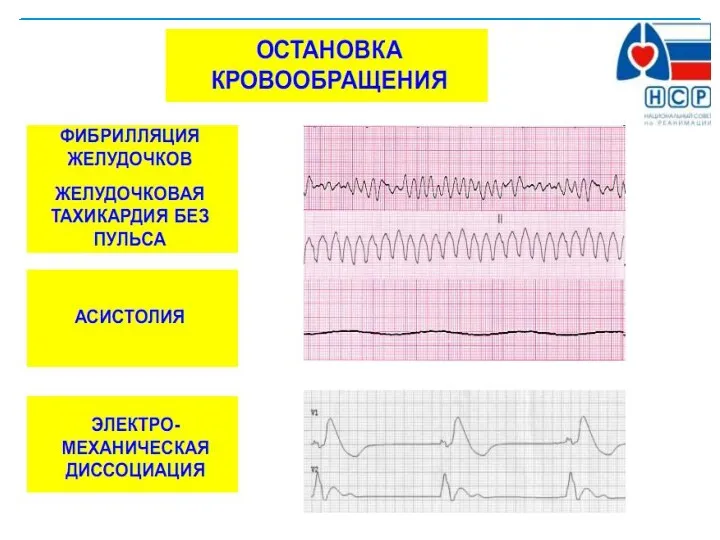
- 14. ОСТАНОВКА КРОВООБРАЩЕНИЯ ФИБРИЛЛЯЦИЯ ЖЕЛУДОЧКОВ ЖЕЛУДОЧКОВАЯ ТАХИКАРДИЯ БЕЗ ПУЛЬСА АСИСТОЛИЯ ЭЛЕКТРО- МЕХАНИЧЕСКАЯ ДИССОЦИАЦИЯ Кушаковский М.С., 2004; Сыркин
- 15. ОСТАНОВКА КРОВООБРАЩЕНИЯ ВНЕБОЛЬНИЧНАЯ 49-66/100 000/год 82,4% - инфаркт миокарда Попытки СЛР – 32%, ½ из которых
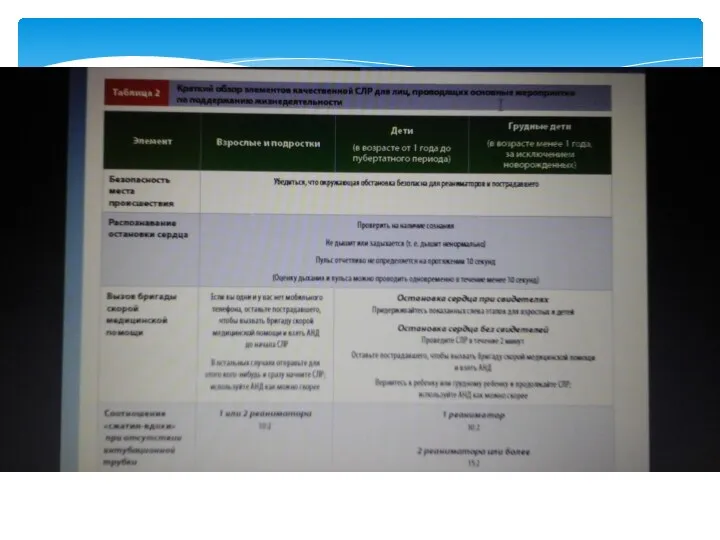
- 16. Качество сердечно-легочной реанимации Качество СЛР влияет на исход [Wik L., 1994] Даже специально обученный спасатель обеспечивает
- 17. Казино Лас-Вегаса – 50-74% выживаемость Сиэттл – 30% выживаемость Нью-Йорк – 1-2% [American Heart Association, 2008]
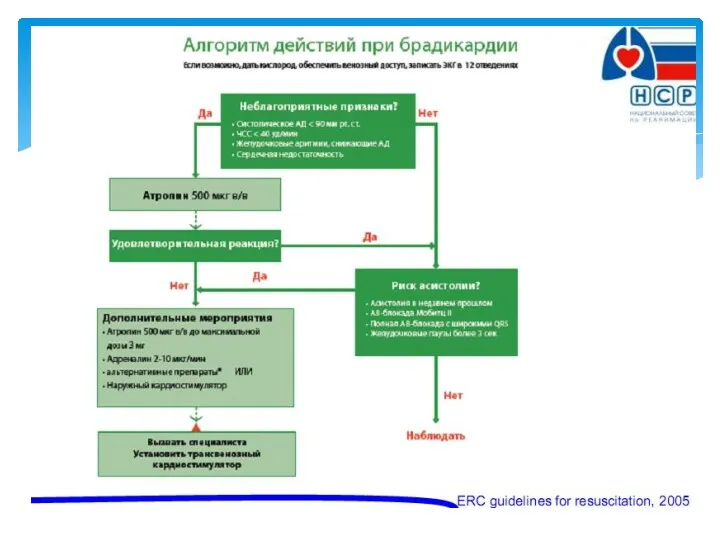
- 18. Угрожающие симптомы – предвестники: Внезапная бледность или цианоз кожных покровов, особенно лица. Остро возникшая артериальная гипотензия
- 19. Основные доказательства остановки сердца Отсутствие пульса на центральных артериях (1 секунды) Утрата сознания и судороги (10-20
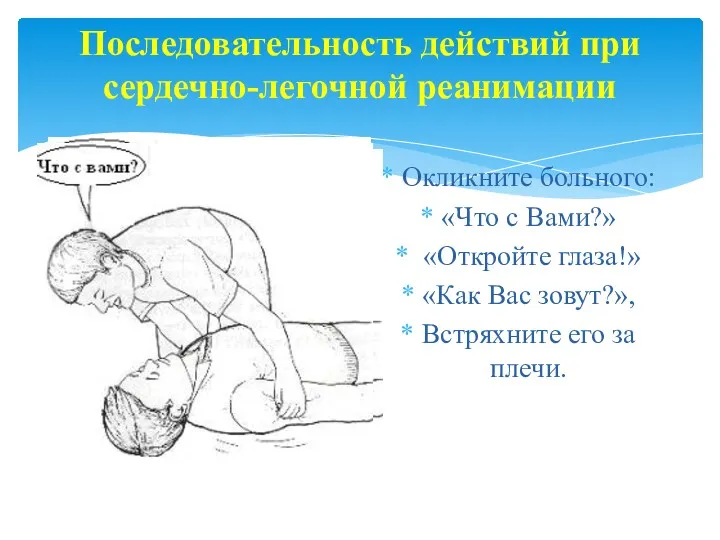
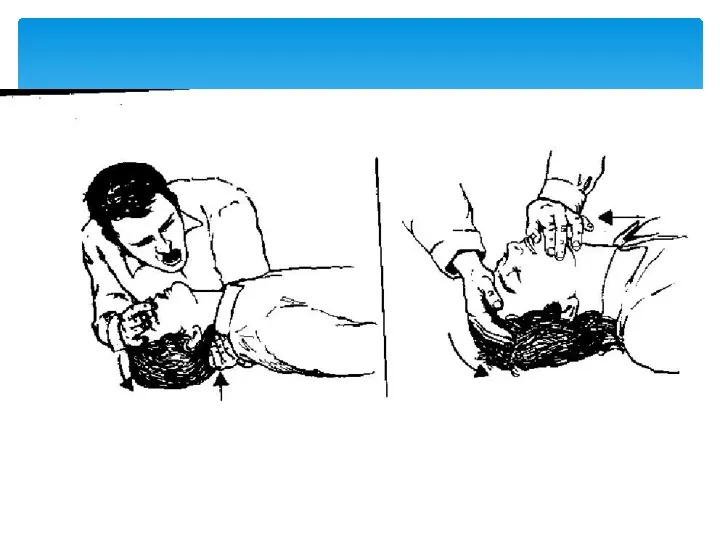
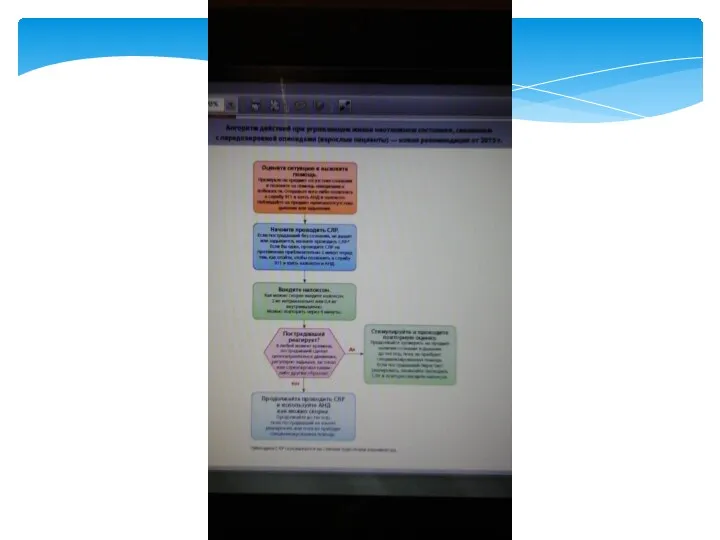
- 20. Окликните больного: «Что с Вами?» «Откройте глаза!» «Как Вас зовут?», Встряхните его за плечи. Последовательность действий
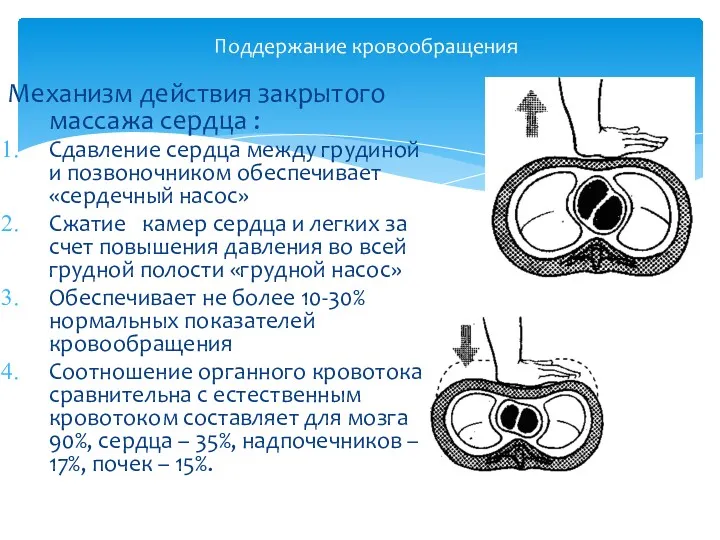
- 21. Поддержание кровообращения Механизм действия закрытого массажа сердца : Сдавление сердца между грудиной и позвоночником обеспечивает «сердечный
- 22. Основания. Компрессионные сжатия обеспечивают кровоток в первую очередь за счет увеличения внутригрудного давления и непосредственного компрессионного
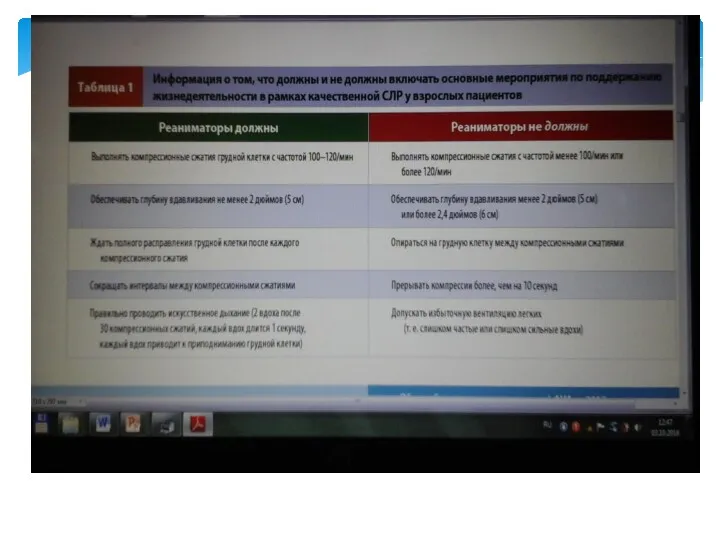
- 23. Обновлённая информация. Взрослым пострадавшим от остановки сердца необученные непрофессиональные реаниматоры должны проводить СЛР без вентиляции легких
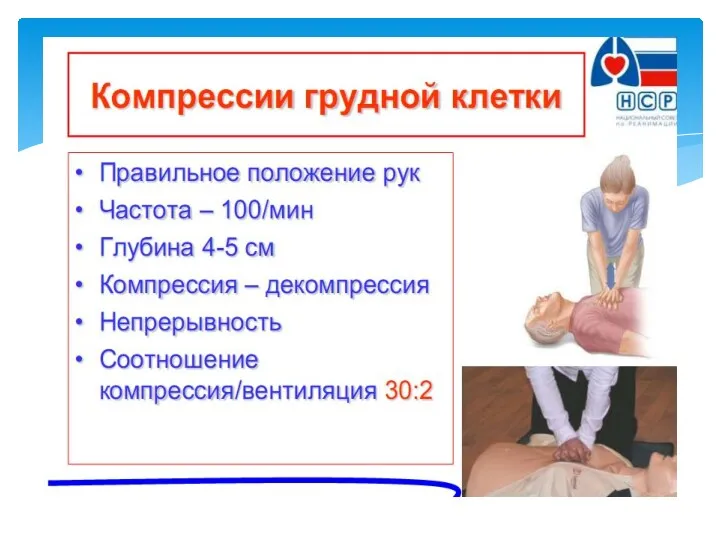
- 24. Обновлённая информация. Во время СЛР средне статического взрослого, выполняемой вручную, реаниматор должен выполнять компрессионных сжатий грудной
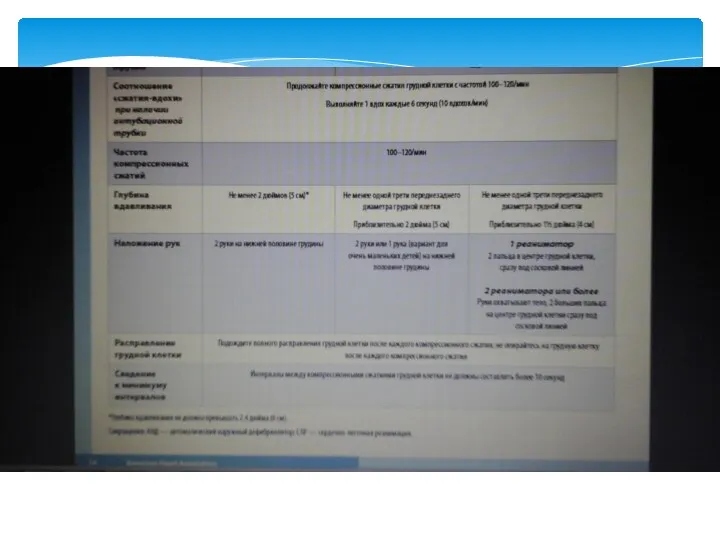
- 25. Компрессия грудной клетки. Фундаментальной проблемой является очень низкий уровень (менее 30 % от нормы) сердечного выброса
- 26. Продолжение а) соотношение числа компрессий к частоте дыхания без протекции дыхательных путей либо с протекцией ларингеальной
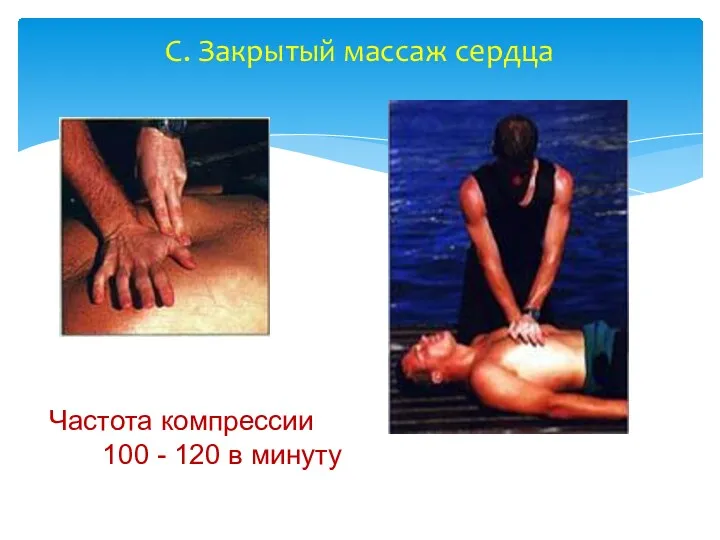
- 29. C. Закрытый массаж сердца Частота компрессии 100 - 120 в минуту
- 30. Обновлённая информация. Реаниматорам рекомендуется выполнять компрессионные сжатия грудной клетки взрослых пострадавших от остановки сердца с частотой
- 33. Золотым стандартом обеспечения проходимости дыхательных путей - тройной прием по P. Safar и интубация трахеи. Проведение
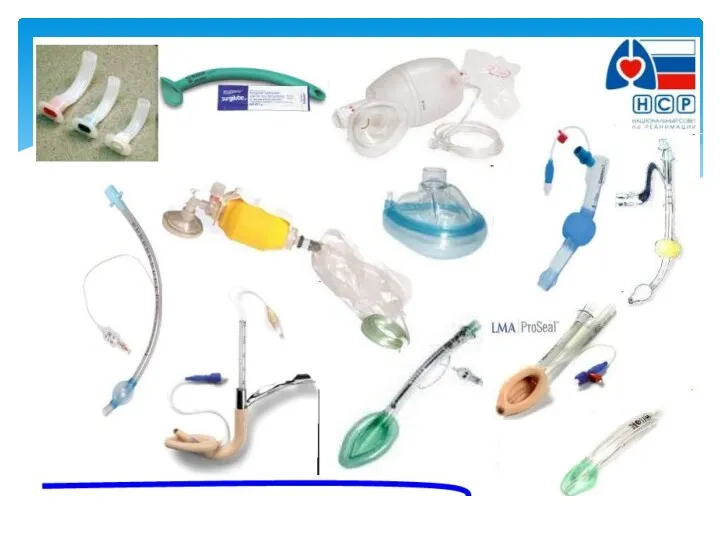
- 34. Обеспечение проходимости дыхательных путей и вентиляция Интубация трахеи? – неудачи – до 50% в неопытных руках
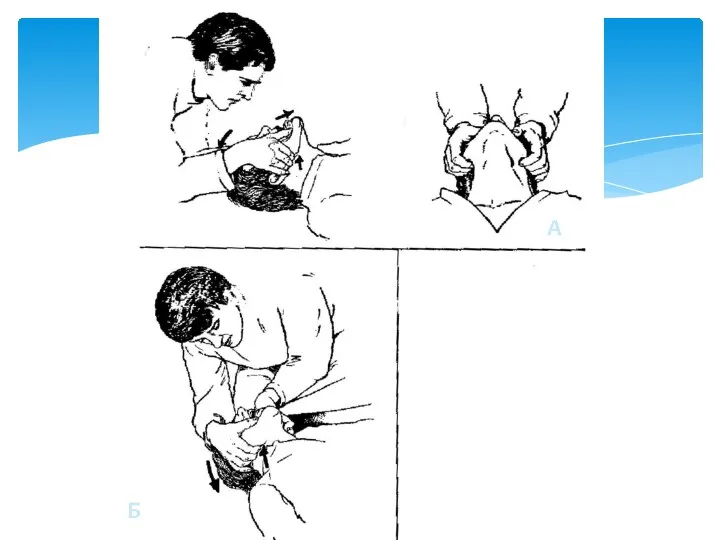
- 36. А Б
- 37. а)использование ларингеальной маски, однако необходимо помнить, о повышении риска развития аспирации. В связи с этим с
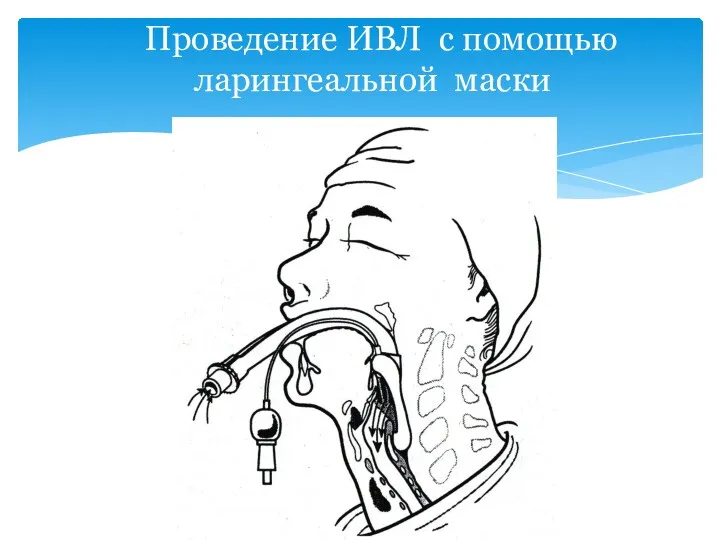
- 39. Обеспечение проходимости дыхательных путей Ларингеальные маски. Применяется с целью проведение ИВЛ.Маска не вводится в трахею
- 40. Проведение ИВЛ с помощью ларингеальной маски
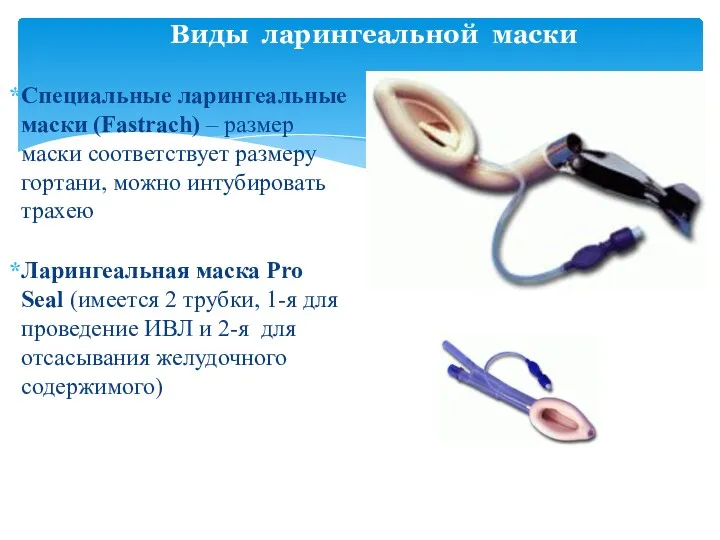
- 41. Виды ларингеальной маски Специальные ларингеальные маски (Fastrach) – размер маски соответствует размеру гортани, можно интубировать трахею
- 42. В. Искусственное поддержание дыхания При проведении ИВЛ методом «изо рта в рот» каждый искусственный вдох нужно
- 43. Компрессии без вентиляции?
- 44. B. Искусственная вентиляция легких и оксигенация
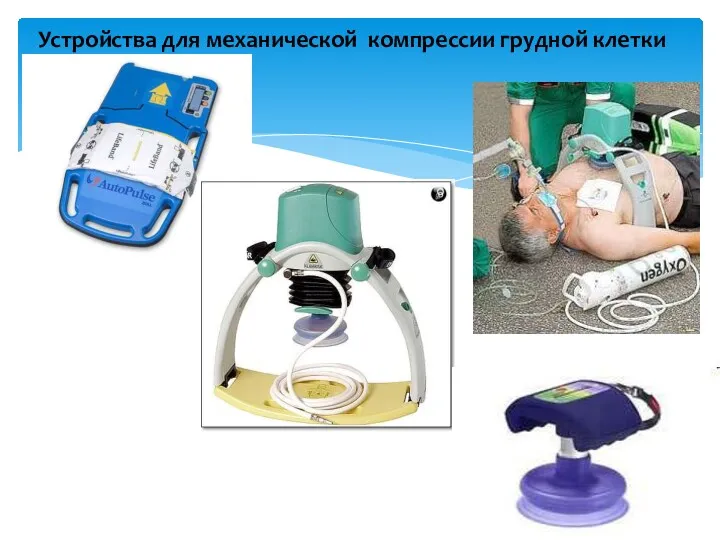
- 46. Устройства для механической компрессии грудной клетки Высокочастотная реанимация (>100/мин) – улучшает гемодинамику, но не влияет на
- 47. Устройства для механической компрессии грудной клетки
- 48. Приспособление для проведения закрытого массажа сердца
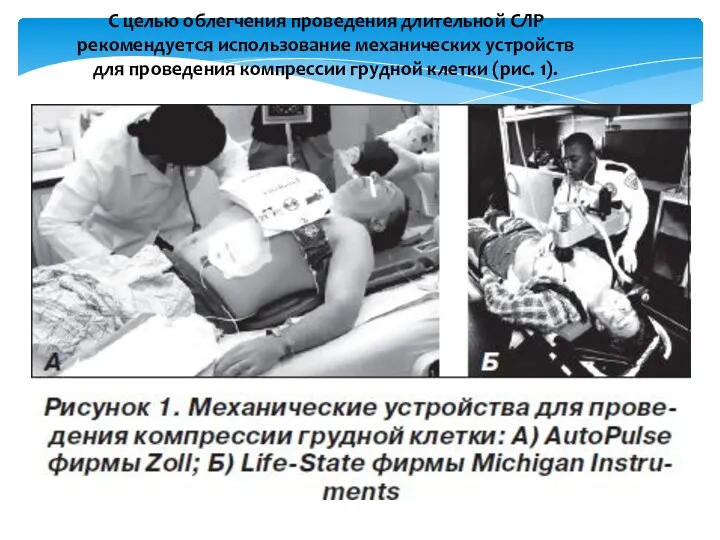
- 49. С целью облегчения проведения длительной СЛР рекомендуется использование механических устройств для проведения компрессии грудной клетки (рис.
- 50. Кардиопамп (CARDIO PUMP) Плотное прилегание рабочей поверхности Всасывающее действие с эффектом поднятия передней грудной стенки и
- 51. Обширные проникающие ранения грудной клетки; «Флотирующая» грудная клетка (множественные переломы ребер и/или грудины) Деформация грудной клетки
- 52. II. Стадия дальнейшего поддержания жизни (Advanced Life Support — ALS) Путь введения лекарственных препаратов. Согласно рекомендациям
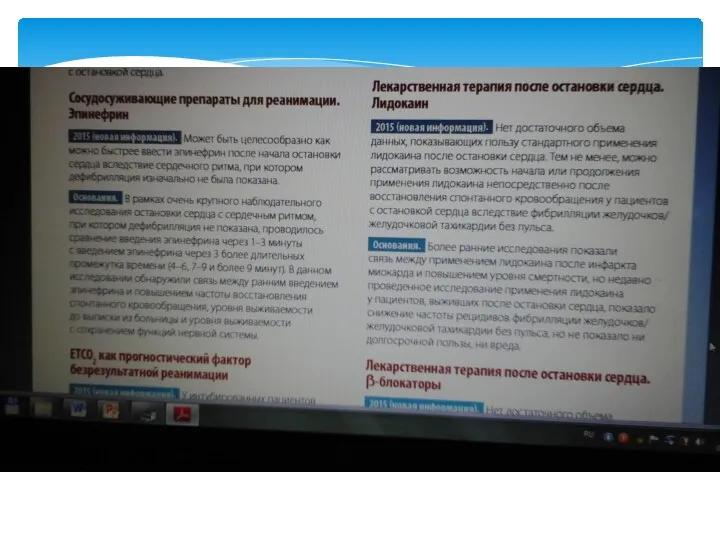
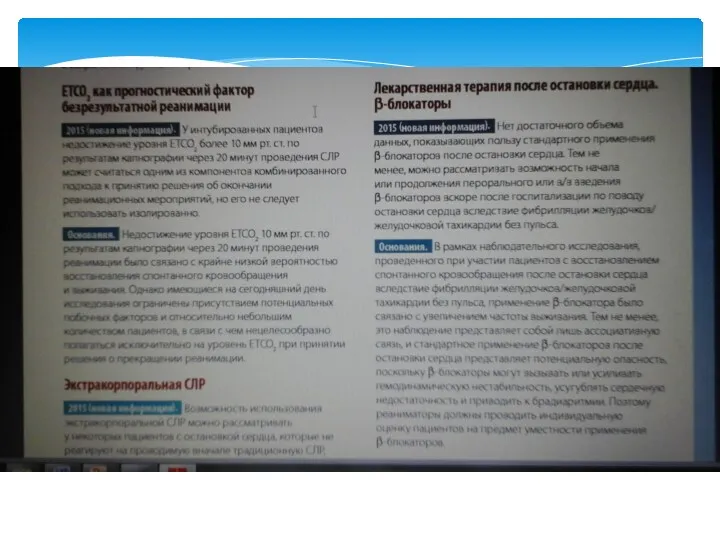
- 53. Фармакологическое обеспечение реанимации 1. Адреналин: а) при электрической активности без пульса/асистолии (ЭАБП/асистолия) — 1 мг каждые
- 54. Фармакологическое обеспечение реанимации 4. Бикарбонат натрия — рутинное применение в процессе СЛР или после восстановления самостоятельного
- 55. Больные, получавшие внутривенные лекарственные препараты в рамках СЛР – больше % оживлений на месте, но нет
- 56. НЕТ ни одного исследования, в котором была бы показана эффективность лекарственных препаратов при остановке кровообращения
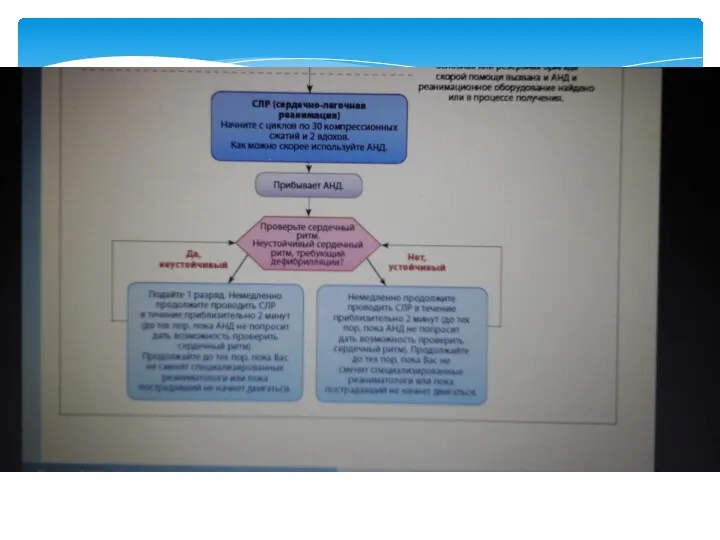
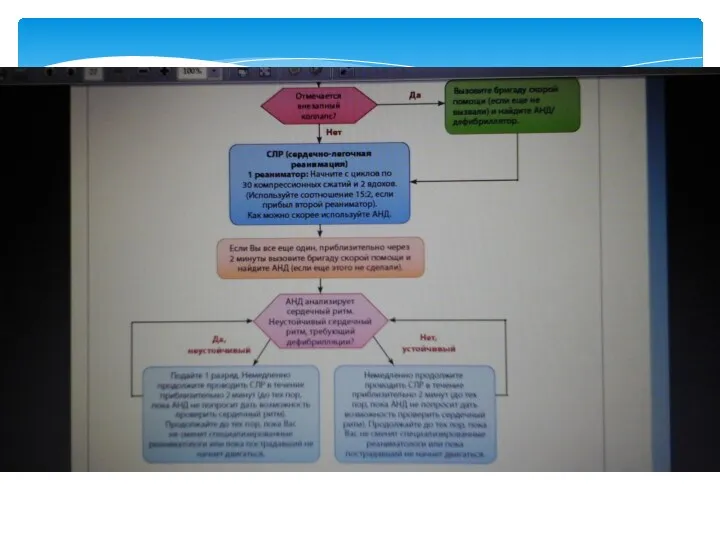
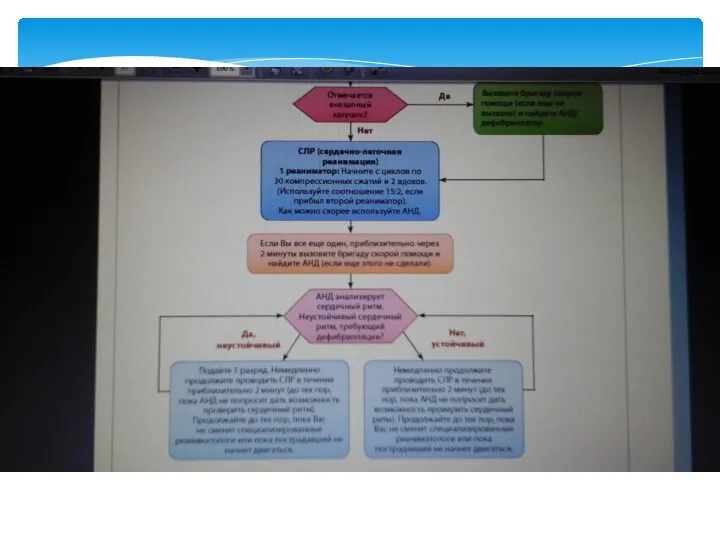
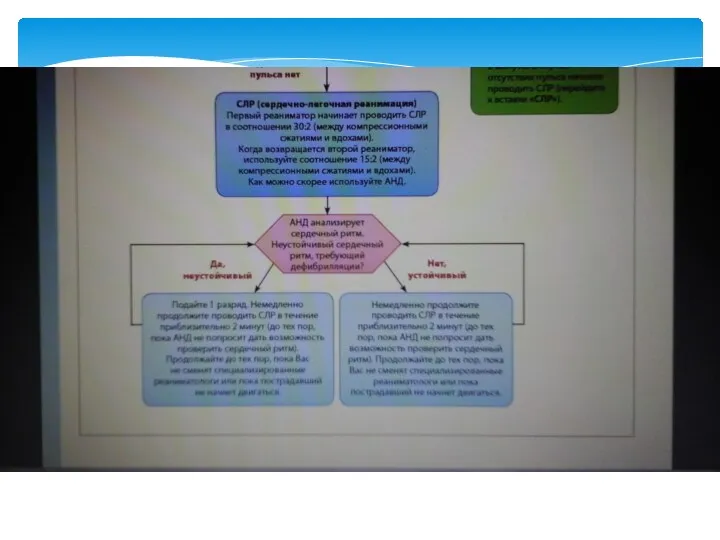
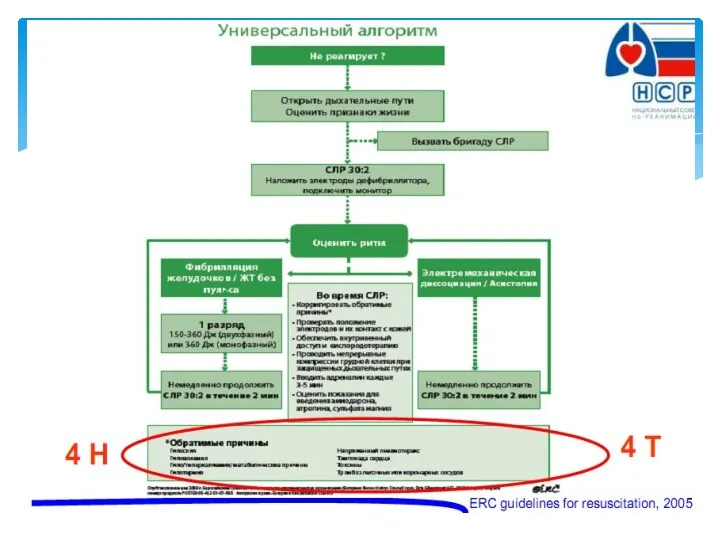
- 58. Дефибрилляция При выявлении на кардиомониторе/дефибрилляторе ФЖ/ЖТ без пульса необходимо немедленно нанести один разряд электрического дефибриллятора. Сразу
- 59. РАЗРЯД ® СЛР В ТЕЧЕНИЕ 2 МИН ® ОЦЕНКА РИТМА/ПУЛЬСА ® РАЗРЯД ® СЛР В ТЕЧЕНИЕ
- 60. При ФЖ/ЖТ без пульса — 1 мг адреналина и 300 мг амиодарона в/в необходимо ввести только
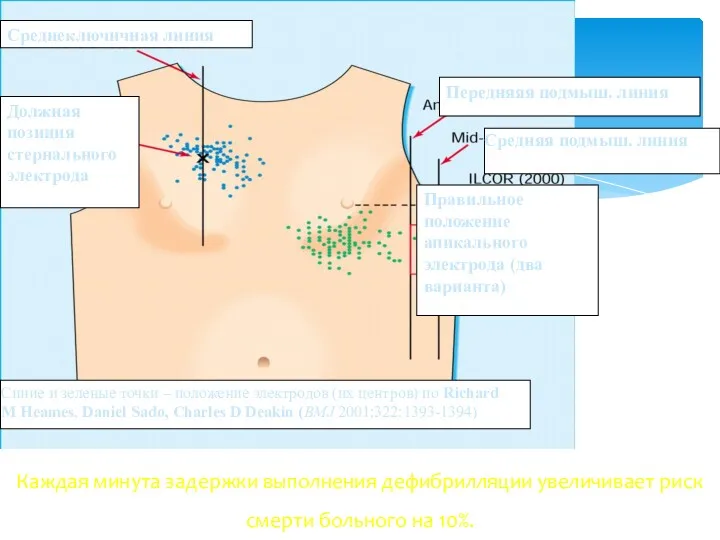
- 61. Каждая минута задержки выполнения дефибрилляции увеличивает риск смерти больного на 10%. Среднеключичная линия Должная позиция стернального
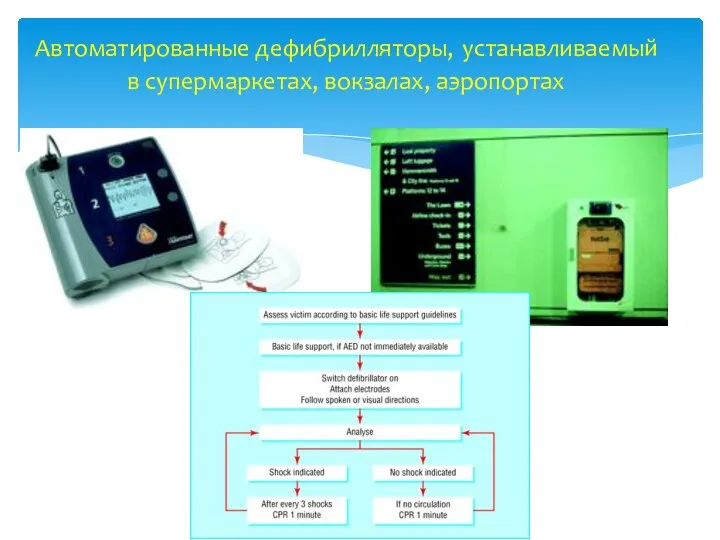
- 62. Автоматированные дефибрилляторы, устанавливаемый в супермаркетах, вокзалах, аэропортах
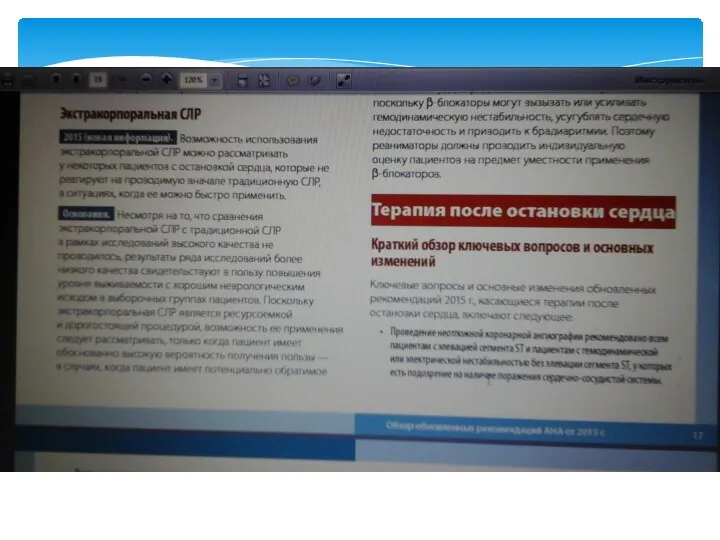
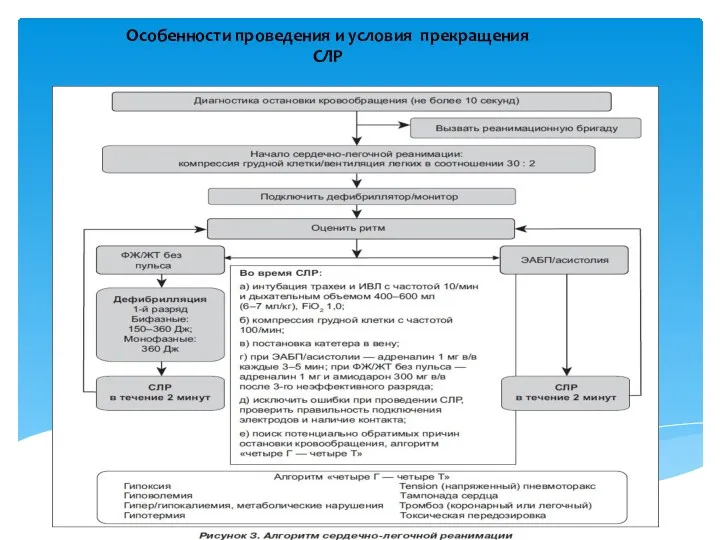
- 82. Особенности проведения и условия прекращения СЛР
- 83. Появление пульса на сонных артериях (без закрытого массажа сердца) Изменение окраски кожных покровов (порозовение) Сужение зрачка
- 86. Выживаемость к моменту выписки от 16% до 49%. Уровень выживаемости в после остановки сердца в условиях
- 87. Массовое обучение населения Раннее начало реанимационных мероприятий Раннее проведение дефибрилляции. На исходы остановок сердца наилучшим образом
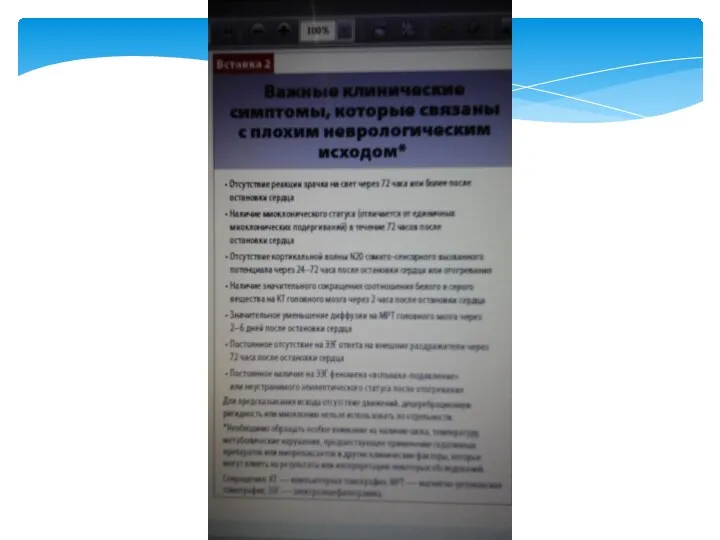
- 89. Постреанимационная болезнь Расширенный мониторинг • Оптимизация гемодинамики • Оксигенация и вентиляция • Лечение острого коронарного синдрома
- 91. Скачать презентацию








![Казино Лас-Вегаса – 50-74% выживаемость Сиэттл – 30% выживаемость Нью-Йорк – 1-2% [American Heart Association, 2008]](/_ipx/f_webp&q_80&fit_contain&s_1440x1080/imagesDir/jpg/171460/slide-16.jpg)










































 Противоопухолевые средства (противобластомные)
Противоопухолевые средства (противобластомные) Микроорганизмдер экологиясы. Адам денесінің қалыпты микрофлорасы. Дисбактериоз
Микроорганизмдер экологиясы. Адам денесінің қалыпты микрофлорасы. Дисбактериоз Патология сердечно-сосудистой системы
Патология сердечно-сосудистой системы Венерические заболевания
Венерические заболевания Лимфатическая система желудка. Лимфодиссекция при раке желудка
Лимфатическая система желудка. Лимфодиссекция при раке желудка Рак легкого
Рак легкого Шейный остеохондроз
Шейный остеохондроз Множественная эндокринная неоплазия 2 типа
Множественная эндокринная неоплазия 2 типа Государственная политика в области иммунопрофилактики инфекционных болезней
Государственная политика в области иммунопрофилактики инфекционных болезней Правовые основы и организация медико-социальной экспертизы
Правовые основы и организация медико-социальной экспертизы Нормативная документация, регламентирующая санитарно-эпидемический режим в ЛПУ. Инфекционный контроль и профилактика ВБИ
Нормативная документация, регламентирующая санитарно-эпидемический режим в ЛПУ. Инфекционный контроль и профилактика ВБИ Николай Васильевич Склифосовский
Николай Васильевич Склифосовский Зарядка для легких. Простые тренировки для профилактики ОРВИ
Зарядка для легких. Простые тренировки для профилактики ОРВИ Санитарные нормы и правила
Санитарные нормы и правила СПИД и его профилактика
СПИД и его профилактика Тағамдық токсикоинфекциялар (ТТИ)
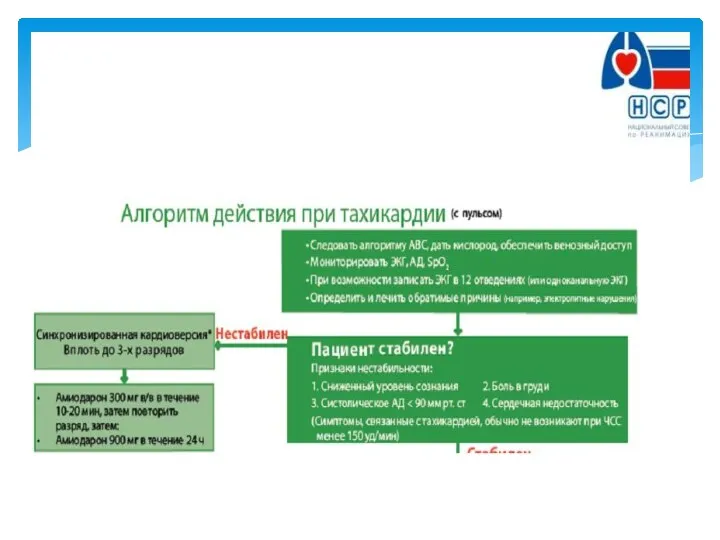
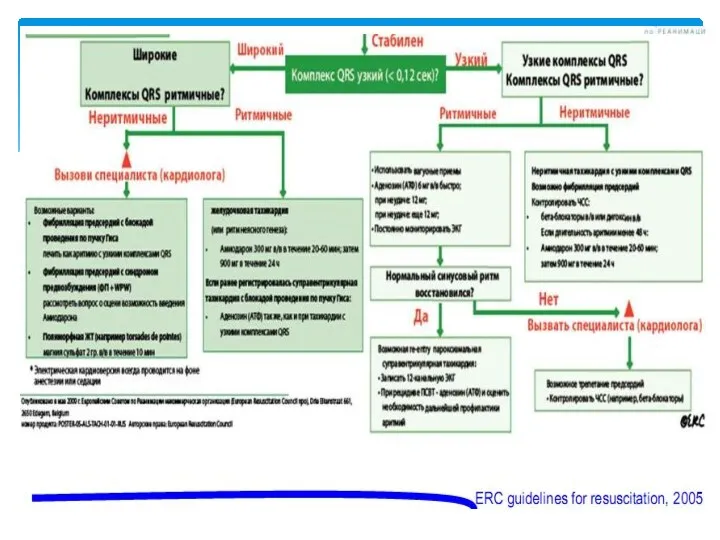
Тағамдық токсикоинфекциялар (ТТИ) Жизнеугрожающие нарушения ритма сердца
Жизнеугрожающие нарушения ритма сердца Диагностика системных заболеваний соединительной ткани
Диагностика системных заболеваний соединительной ткани Нестероидные противовоспалительные средства
Нестероидные противовоспалительные средства Эшерихиозы. Лечение
Эшерихиозы. Лечение Диета – здоровье или мода?
Диета – здоровье или мода? Патология почек
Патология почек Противопаразитарные средства
Противопаразитарные средства Дифференциальная диагностика речевых нарушений у детей дошкольного возраста
Дифференциальная диагностика речевых нарушений у детей дошкольного возраста Простатит. Факторы, способствующие развитию простатита
Простатит. Факторы, способствующие развитию простатита Виды колостом
Виды колостом Генная терапия ВИЧ
Генная терапия ВИЧ Клинический случай. Синдром Иценко-Кушинга
Клинический случай. Синдром Иценко-Кушинга