Содержание
- 2. СИНДРОМ ЛЕГОЧНОГО ИНФИЛЬТРАТА Легочной инфильтрат- клинико-рентгенологический признак воспалительного изменения легочной паренхимы за счет экссудативно-пролиферативных процессов, сопровождающихся
- 3. ПРИЧИНЫ ИНФИЛЬТРАТА И УПЛОТНЕНИЯ ЛЕГОЧНОЙ ПАРЕНХИМЫ Воспалительные процессы в легких: -пневмонии -первичное бронхоаэрогенное неспецифическое инфекционно-воспалительное поражение
- 4. ЛЕГОЧНОЙ ИНФИЛЬТРАТ В ВИДЕ ОДИНОЧНОЙ КРУГЛОЙ ТЕНИ И очагово-инфильтративном туберкулезе легких пневмонии (очаговой или шаровидной) туберкуломе
- 5. МНОЖЕСТВЕННЫЕ ОКРУГЛЫЕ ТЕНИ Множественных метастазах в легкие Множественных туберкуломах Поликистозных образованиях Множественных очаговых инфильтративных тенях при
- 6. ОГРАНИЧЕННОЕ (ОЧАГОВОЕ) И ДИФФУЗНОЕ УСИЛЕНИЕ ЛЕГОЧНОГО РИСУНКА НАБЛЮДАЕТСЯ ПРИ: Бронхоэктатической болезни I ст. (очаговая форма) Бронхоальвеолярном
- 7. КЛИНИКО-ФУНКЦИОНАЛЬНЫЕ ПРИЗНАКИ ЛЕГОЧНОГО ИНФИЛЬТРАТА острое или подострое появление респираторных симптомов поражения легочной паренхимы (кашель, боль в
- 8. Пневмонии – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым
- 9. КЛАССИФИКАЦИЯ ПНЕВМОНИЙ АМЕРИКАНСКОГО ТОРАКАЛЬНОГО ОБЩЕСТВА (1993 Г) Внебольничная пневмония (ВП) Нозокомиальная (внутригоспитальная) пневмония (НП) Аспирационная пневмония
- 10. ВТОРИЧНЫЕ ПНЕВМОНИИ Застойная (гипостатическая)пневмония (декомпенсация ХСН) Инфарктная пневмония (на 3-5 сутки состоявшейся тромбоэмболии ветвей легочной артерии)
- 11. КРИТЕРИИ ДИАГНОЗА ПНЕВМОНИЯ Рентгенологические признаки (очаговая инфильтрация легочной паренхимы, очаговое усиление бронхососудистого рисунка, парапневмоническая плевральная реакция,
- 12. ВНЕБОЛЬНИЧНАЯ (ДОМАШНЯЯ) ПНЕВМОНИЯ. ОПРЕДЕЛЕНИЕ. ВП – острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних
- 13. ЭТИОЛОГИЯ ВП Типичные возбудители: Streptococcus pneumoniae (30–50% случаев); Haemophilus influenzae (1–3%). Атипичные возбудители (8-25% случаев): Chlamydophila
- 14. ГРУППЫ ПАЦИЕНТОВ С ВП И ВЕРОЯТНЫЕ ЕЕ ВОЗБУДИТЕЛИ
- 15. ПАТОГЕНЕТИЧЕСКИЕ МЕХАНИЗМЫ ВП аспирация секрета ротоглотки; вдыхание аэрозоля, содержащего микроорганизмы; гематогенное распространение микроорганизмов из внелегочного очага
- 16. АСПИРАЦИЯ СОДЕРЖИМОГО РОТОГЛОТКИ – ОСНОВНОЙ ПУТЬ ИНФИЦИРОВАНИЯ РЕСПИРАТОРНЫХ ОТДЕЛОВ ЛЕГКИХ, А ЗНАЧИТ, И ОСНОВНОЙ ПАТОГЕНЕТИЧЕСКИЙ МЕХАНИЗМ
- 17. ДИАГНОЗ ВП: «ЗОЛОТОЙ СТАНДАРТ» Лихорадка Кашель с мокротой Боль в груди Лейкоцитоз Рентгенологически выявляемый инфильтрат
- 18. НАИБОЛЕЕ ВАЖНЫМ ДИАГНОСТИЧЕСКИМ ИССЛЕДОВАНИЕМ ЯВЛЯЕТСЯ РЕНТГЕНОГРАФИЯ ОРГАНОВ ГРУДНОЙ КЛЕТКИ. ДИАГНОСТИКА ВП ПРЕДПОЛАГАЕТ ОБНАРУЖЕНИЕ ОЧАГОВО-ИНФИЛЬТРАТИВНЫХ ИЗМЕНЕНИЙ В
- 19. ДИАГНОЗ ВП Если при обследовании больного с лихорадкой, жалобами на кашель, одышку, отделение мокроты и/или боли
- 20. ЭПИДЕМИОЛОГИЯ И ФАКТОРЫ РИСКА РАЗВИТИЯ ВП
- 21. СТРАТИФИКАЦИЯ ПАЦИЕНТОВ С ВП Легкое течение: лечение в амбулаторных условиях Среднетяжелое течение: лечение в терапевтическом отделении
- 22. ВП: АБСОЛЮТНЫЕ ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ Данные физикального обследования: ЧДД >30/мин; ДАД 125/мин; t 40,0°C; нарушения сознания.
- 23. ВП: ОТНОСИТЕЛЬНЫЕ ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ Возраст старше 60 лет. Наличие сопутствующих заболеваний (хронический бронхит/ХОБЛ, бронхоэктазия, злокачественные
- 24. ВП: ДИАГНОСТИЧЕСКИЙ МИНИМУМ ОБСЛЕДОВАНИЯ В СТАЦИОНАРНЫХ УСЛОВИЯХ Физикальное обследование и сбор анамнеза; Рентгенография органов грудной клетки
- 25. ВП: ПОВТОРЯЕМОСТЬ ТЕСТОВ В СТАЦИОНАРНЫХ УСЛОВИЯХ общий анализ крови – на 2–3-й день и после окончания
- 26. ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ ПАЦИЕНТА С ВП В ОИТ
- 27. ЛЕЧЕНИЕ ВП В АМБУЛАТОРНЫХ УСЛОВИЯХ: ВОЗБУДИТЕЛИ И ПРЕПАРАТЫ ВЫБОРА
- 28. NOTA BENE! Не получено клинических доказательств, демонстрирующих преимущества фторхинолонов и макролидов перед аминопенициллинами при нетяжелой ВП
- 29. МАКРОЛИДАМ СЛЕДУЕТ ОТДАВАТЬ ПРЕДПОЧТЕНИЕ В ПЕРВУЮ ОЧЕРЕДЬ ПРИ НЕПЕРЕНОСИМОСТИ SS-ЛАКТАМНЫХ АНТИБИОТИКОВ ИЛИ ПОДОЗРЕНИИ НА АТИПИЧНУЮ ЭТИОЛОГИЮ
- 30. ЛЕЧЕНИЕ ВП В СТАЦИОНАРНЫХ УСЛОВИЯХ: ВОЗБУДИТЕЛИ И ПРЕПАРАТЫ ВЫБОРА
- 31. ЛЕЧЕНИЕ ВП В СТАЦИОНАРНЫХ УСЛОВИЯХ. ДОКАЗАНО: Через 3–4 дня лечения при достижении клинического эффекта (нормализация температуры
- 32. ПРОДОЛЖИТЕЛЬНОСТЬ АНТИБАКТЕРИАЛЬНОЙ ТЕРАПИИ ВП При нетяжелой ВП антибактериальная терапия может быть завершена по достижении стойкой нормализации
- 33. КРИТЕРИИ ДОСТАТОЧНОСТИ АНТИБАКТЕРИАЛЬНОЙ ТЕРАПИИ ВП: Температура тела Отсутствие интоксикации Отсутствие дыхательной недостаточности (частота дыхания Отсутствие гнойной
- 34. NOTA BENE! Сохранение отдельных клинических, лабораторных или рентгенологических признаков ВП не является абсолютным показанием к продолжению
- 35. NOTA BENE! Рентгенологическая динамика медленнее, по сравнению с клинической, поэтому контрольная рентгенография грудной клетки не может
- 36. СТУПЕНЧАТАЯ АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ ВП Ступенчатая антибактериальная терапия предполагает двухэтапное применение антибактериальных препаратов: переход с парентерального на
- 37. СТУПЕНЧАТАЯ АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ ВП Оптимальным вариантом ступенчатой терапии является последовательное использование двух лекарственных форм (для парентерального
- 38. КРИТЕРИИ ПЕРЕХОДА С ПАРЕНТЕРАЛЬНЫХ НА ПЕРОРАЛЬНЫЕ АНТИБИОТИКИ ПРИ ВП нормальная температура тела ( уменьшение одышки; отсутствие
- 39. АНТИБИОТИКИ, ПРИМЕНЯЕМЫЕ ДЛЯ СТУПЕНЧАТОГО ЛЕЧЕНИЯ ВП: амоксициллин/клавуланат, кларитромицин, азитромицин, левофлоксацин, моксифлоксацин, офлоксацин, спирамицин, цефуроксим натрия –
- 40. ОСЛОЖНЕНИЯ ВП: а) плевральный выпот (неосложненный и осложненный); б) эмпиема плевры; в) деструкция/абсцедирование легочной ткани; г)
- 41. В ТЕХ ЖЕ СЛУЧАЯХ, КОГДА НА ФОНЕ УЛУЧШЕНИЯ КЛИНИЧЕСКОЙ КАРТИНЫ К ИСХОДУ 4-Й НЕДЕЛИ ОТ НАЧАЛА
- 42. ФАКТОРЫ РИСКА ЗАТЯНУВШЕГОСЯ ТЕЧЕНИЯ ВП: а) возраст старше 55 лет; б) хронический алкоголизм; в) наличие сопутствующих
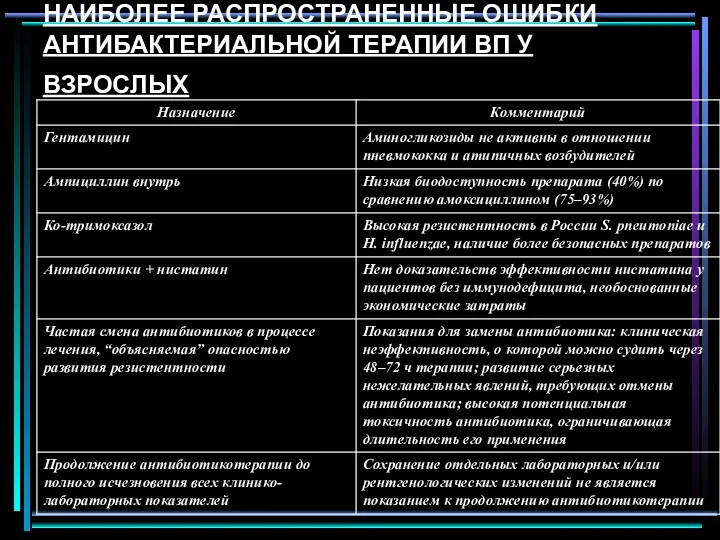
- 43. НАИБОЛЕЕ РАСПРОСТРАНЕННЫЕ ОШИБКИ АНТИБАКТЕРИАЛЬНОЙ ТЕРАПИИ ВП У ВЗРОСЛЫХ
- 44. НОЗОКОМИАЛЬНАЯ (ВНУТРИБОЛЬНИЧНАЯ) ПНЕВМОНИЯ. ОПРЕДЕЛЕНИЕ. НП – заболевание, характеризующееся появлением на рентгенограмме «свежих» очагово-инфильтративных изменений в лёгких
- 45. НП. ЭПИДЕМИОЛОГИЯ. НП занимает второе место среди всех нозокомиальных инфекций (13-18%) НП является самой частой инфекцией
- 46. НП. КЛАССИФИКАЦИЯ. ранняя НП, возникающую в течение первых 5 дней с момента госпитализации, для которой характерны
- 47. НП. ФАКТОРЫ РИСКА ПОЛИРЕЗИСТЕНТНЫХ ВОЗБУДИТЕЛЕЙ. антимикробная терапия в предшествующие 90 дней; высокая распространённость антимикробной резистентности у
- 48. ПУТИ ПОПАДАНИЯ ИНФЕКЦИИ В ЛЕГОЧНУЮ ТКАНЬ аспирация секрета ротоглотки, содержащего потенциальные возбудители НП; аспирация нестерильного содержимого
- 49. НП. ФАКТОРЫ РИСКА АСПИРАЦИИ ОРОФАРИНГЕАЛЬНОГО СЕКРЕТА нарушение сознания; расстройства глотания; снижение рвотного рефлекса; замедление опорожнения желудка;
- 50. ФАКТОРЫ РИСКА НП (СО СТОРОНЫ ПАЦИЕНТА) старческий возраст; курение; заболевания органов дыхания (ХОБЛ, дыхательная недостаточность, грипп);
- 51. ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ НП Появление на рентгенограмме «свежих» очагово-инфильтративных изменений в лёгких. Два из приведённых ниже признаков:
- 52. ШКАЛА КЛИНИЧЕСКОЙ ОЦЕНКИ ИНФЕКЦИИ ЛЁГКИХ (CPIS)
- 53. ШКАЛА КЛИНИЧЕСКОЙ ОЦЕНКИ ИНФЕКЦИИ ЛЁГКИХ (CPIS) ПРОДОЛЖЕНИЕ
- 54. ДИАГНОЗ НП. Всем пациентам должна быть выполнена рентгенография органов грудной клетки в передне-задней и боковой проекциях.
- 55. ДИАГНОЗ НП. Исследование гемокультуры является обязательным при обследовании пациента с подозрением на НП. По возможности до
- 56. ДИАГНОЗ НП. Диагностический торакоцентез безусловно показан при наличии плеврального выпота с толщиной слоя свободно смещаемой жидкости
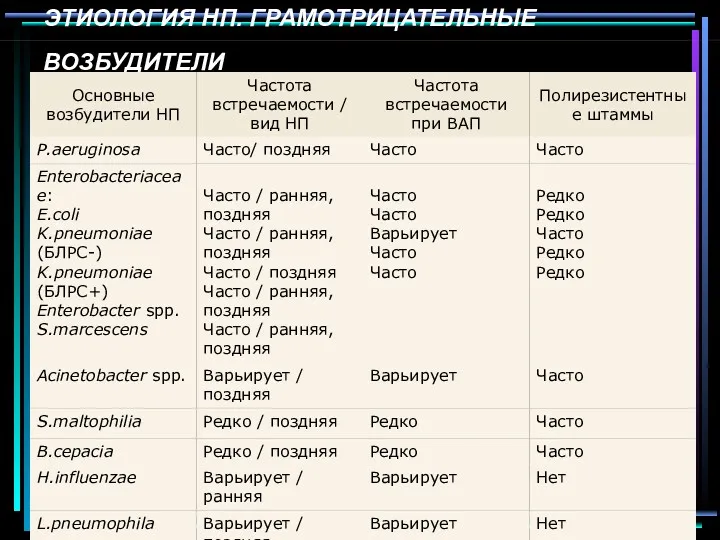
- 57. ЭТИОЛОГИЯ НП. ГРАМОТРИЦАТЕЛЬНЫЕ ВОЗБУДИТЕЛИ
- 58. ЭТИОЛОГИЯ НП. ГРАМПОЛОЖИТЕЛЬНЫЕ ВОЗБУДИТЕЛИ.
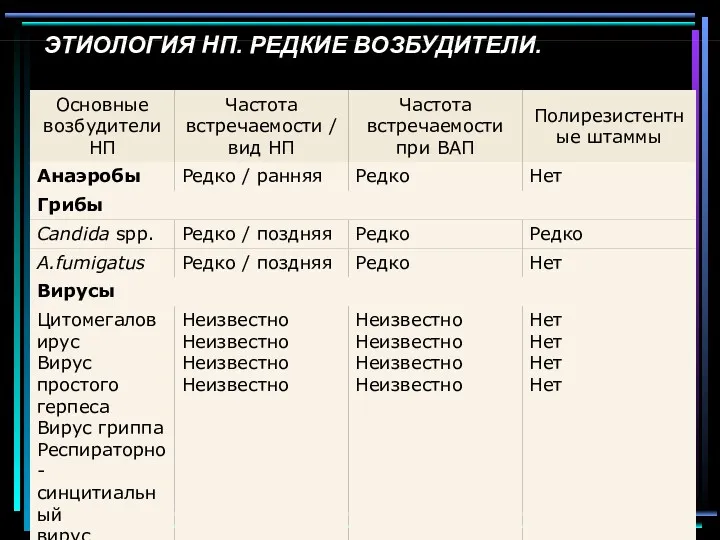
- 59. ЭТИОЛОГИЯ НП. РЕДКИЕ ВОЗБУДИТЕЛИ.
- 60. ЭТИОЛОГИЯ НП. ДОКАЗАНО: Большинство случаев НП имеет полимикробную этиологию и вызывается бактериями (А) Большинство случаев НП
- 61. ЭМПИРИЧЕСКАЯ ТЕРАПИЯ РАННЕЙ НП ЛЮБОЙ СТЕПЕНИ ТЯЖЕСТИ У ПАЦИЕНТОВ БЕЗ ФАКТОРОВ РИСКА НАЛИЧИЯ ПОЛИРЕЗИСТЕНТНЫХ ВОЗБУДИТЕЛЕЙ
- 62. ЭМПИРИЧЕСКАЯ ТЕРАПИЯ ПОЗДНЕЙ НП ЛЮБОЙ СТЕПЕНИ ТЯЖЕСТИ ИЛИ НП У ПАЦИЕНТОВ С ФАКТОРАМИ РИСКА НАЛИЧИЯ ПОЛИРЕЗИСТЕНТНЫХ
- 63. ПУТИ ВВЕДЕНИЯ АНТИБИОТИКОВ ПРИ НП В начале лечения большинство пациентов с НП должны получать антибиотики внутривенно.
- 64. ДЛИТЕЛЬНОСТЬ ТЕРАПИИ НП Традиционная длительность терапии НП составляет 14-21 день. При ВАП значительное клиническое улучшение наблюдается
- 65. ОЦЕНКА ЭФФЕКТИВНОСТИ ТЕРАПИИ НП По клиническим данным По лабораторным данным По рентгенологическим данным
- 66. КЛИНИЧЕСКИЕ ВАРИАНТЫ РАЗВИТИЯ НП Улучшение Разрешение Замедленное разрешение Рецидив Неэффективность Летальный исход
- 67. МИКРОБИОЛОГИЧЕСКИЕ ВАРИАНТЫ РАЗВИТИЯ НП Эрадикация Суперинфекция (появление нового возбудителя) Рецидив (элиминация с последующим появлением первоначального возбудителя)
- 68. ЦЕННОСТЬ РЕНТГЕНОГРАФИИ ДЛЯ ОЦЕНКИ РАЗВИТИЯ НП Рентгенография органов грудной клетки имеет ограниченную ценность при оценке динамики
- 69. ЛЕЧЕНИЕ НП. ДОКАЗАНО: Для обеспечения максимальной эффективности эмпирической терапии пациентов с тяжёлой НП критически важным является
- 70. ЛЕЧЕНИЕ НП. ДОКАЗАНО (ПРОДОЛЖЕНИЕ): В случае использования аминогликозидов для эмпирической терапии, их применение может быть прекращено
- 71. ПРОФИЛАКТИКА НП. ПРОФИЛАКТИЧЕСКОЕ НАЗНАЧЕНИЕ АНТИБАКТЕРИАЛЬНЫХ ПРЕПАРАТОВ Системное назначение антибактериальных препаратов (АБП) с целью профилактики НП у
- 72. НП: ДИАГНОСТИЧЕСКИЕ ОШИБКИ
- 73. НП: ОШИБКИ В ЛЕЧЕНИИ
- 74. НП: ОШИБКИ В ЛЕЧЕНИИ
- 75. НП: ОШИБКИ В ЛЕЧЕНИИ
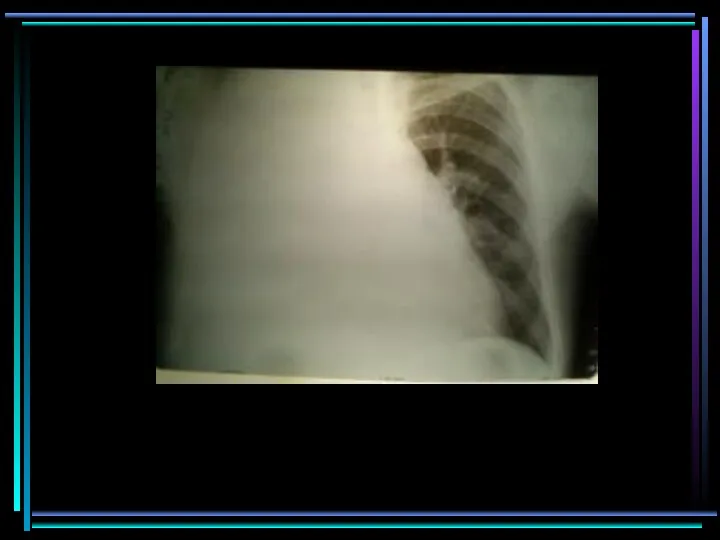
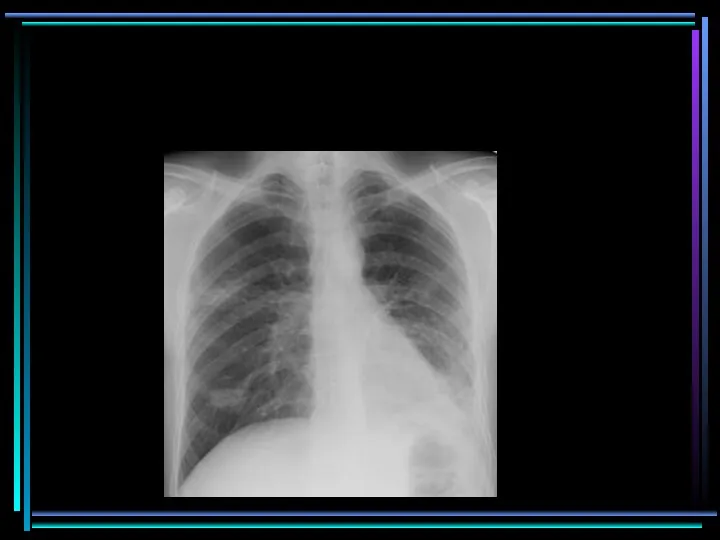
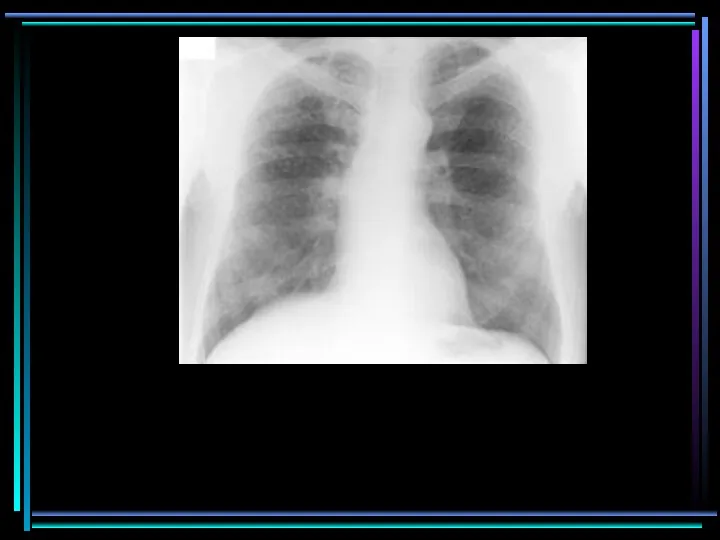
- 76. Streptococcus pneumoniae Streptococcus pneumoniae
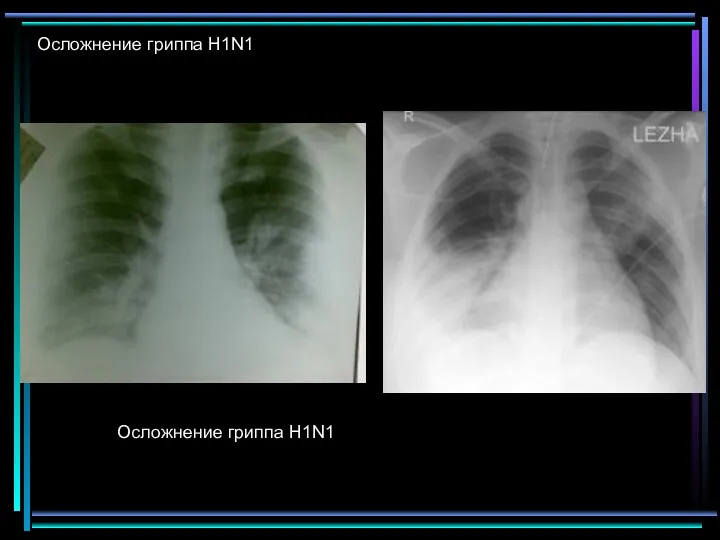
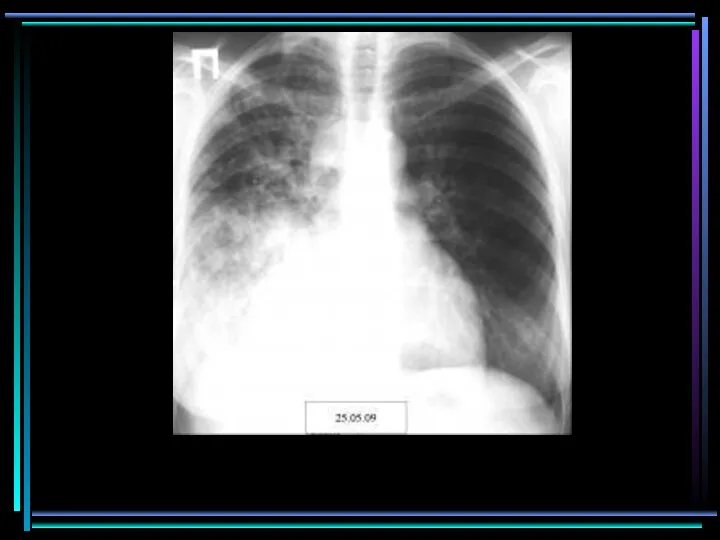
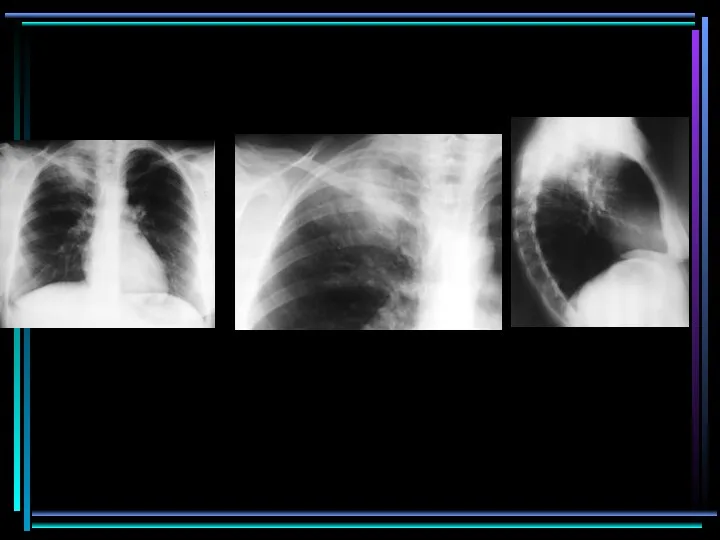
- 77. Осложнение гриппа H1N1 Осложнение гриппа H1N1
- 85. Скачать презентацию







































































 Поздние осложнения сахарного диабета
Поздние осложнения сахарного диабета Аритмии - нарушения ритма сердца. Лекция
Аритмии - нарушения ритма сердца. Лекция Дерматофитии: трихофития, микроспория, фавус. Микозы стоп. Кандидоз кожи и слизистых
Дерматофитии: трихофития, микроспория, фавус. Микозы стоп. Кандидоз кожи и слизистых Травмы глаза
Травмы глаза Общее переохлаждение. Приёмы и методы оказания первой медицинской помощи при гипотермических состояниях
Общее переохлаждение. Приёмы и методы оказания первой медицинской помощи при гипотермических состояниях Обучение пациента правилам диабетического режима. Определение гликемии и применение инсулина методов введения в школе диабета
Обучение пациента правилам диабетического режима. Определение гликемии и применение инсулина методов введения в школе диабета Туннельные невропатии нижних конечностей
Туннельные невропатии нижних конечностей Транспортировка пострадавших. Транспортные положения
Транспортировка пострадавших. Транспортные положения Сепсис. Практические классификации, используемые при диагностике и формулировке диагноза
Сепсис. Практические классификации, используемые при диагностике и формулировке диагноза История развития, основные достижения и проблемы медицинской генетики
История развития, основные достижения и проблемы медицинской генетики Ювенільний ревматоїдний артрит у дітей
Ювенільний ревматоїдний артрит у дітей Спирограмманы тіркеу және түсіндіру
Спирограмманы тіркеу және түсіндіру Классификации заболеваний пародонта
Классификации заболеваний пародонта Врожденная мышечная кривошея
Врожденная мышечная кривошея Жалпы психопатология
Жалпы психопатология Вещества, влияющие на сосудистый тонус
Вещества, влияющие на сосудистый тонус Основы китайской медицины
Основы китайской медицины Нарушение ритма сердечной деятельности
Нарушение ритма сердечной деятельности Правовые основы профессиональной деятельности медицинских работников
Правовые основы профессиональной деятельности медицинских работников Нарушение темпа речи
Нарушение темпа речи Фармацевтическая терминология. Основные понятия фармацевтической терминологии
Фармацевтическая терминология. Основные понятия фармацевтической терминологии Пироплазмоз собак
Пироплазмоз собак Инфаркт миокарда
Инфаркт миокарда Аминқышқылы метаболизміндегі тұқым қуалайтын аурулар. Триптофан алмасуындағы бұзылыстар. Хартрап ауруы
Аминқышқылы метаболизміндегі тұқым қуалайтын аурулар. Триптофан алмасуындағы бұзылыстар. Хартрап ауруы Иммунопрофилактика. Екпе түрлері. ҚР-ның алдын-алу екпесінің к
Иммунопрофилактика. Екпе түрлері. ҚР-ның алдын-алу екпесінің к Імунні розлади та їх корекція при гострому гнійному перитоніті
Імунні розлади та їх корекція при гострому гнійному перитоніті Календарь прививок
Календарь прививок Основы хирургии пороков развития
Основы хирургии пороков развития