Содержание
- 2. хроническое прогрессирующее заболевание суставов, характеризующееся первичной дегенерацией суставного хряща с последующим изменением субхондральной кости и развитием
- 3. Остеоартроз — самое частое заболевание суставов, которым страдают не менее 20% населения земного шара. Заболевание обычно
- 4. АРТРОЗЫ (M15-M19) M15 ПОЛИАРТРОЗ Включен: артроз более чем одного сустава Исключено: двустороннее поражение одних и тех
- 5. Классификация 1. Патогенетические варианты: 1.1. первичный (идиопатический) - развивается в здоровом до этого хряще под влиянием
- 6. Рентгенологические стадии (по Келлгрену):
- 9. Основные немодифицируемые факторы риска остеоартроза Возраст старше 45 лет Наследственность Врожденные особенности Женский пол Постменопауза Предшествовавшая
- 10. Основные модифицируемые факторы риска остеоартроза 1. Избыточная масса тела (индекс массы тела более 25 кг/м2) 2.
- 11. Факторы, способствующие развитию обострения или ухудшению самочувствия 1. Значительная физическая нагрузка (дома, на работе, на приусадебном
- 12. Клиническая картина
- 13. Основная жалоба при остеоартрозе — БОЛЬ. Поскольку хрящ не имеет своих сосудов и нервов и, следовательно
- 14. Крепитация (хруст, треск или скрип) в суставах при движении, ограничение подвижности в суставе или блокады «суставной
- 15. Наиболее клинически значимыми (точнее сказать, инвалидизирующими) формами деформирующего остеоартроза являются коксартроз и гонартроз. 1. КОКСАРТРОЗ На
- 16. Симптомы Боли механического характера в области сустава (возникают при ходьбе и стихают в покое). В начале
- 17. Рентгенологическое исследование Сужение суставной щели с медиальной стороны. Если нет этого сужения, а есть боль в
- 20. 2. ГОНАРТРОЗ Коленный сустав — это самый большой и сложный сустав в человеческом организме. На долю
- 21. Чтобы поставить диагноз «гонартроз» необходимо исключить ряд заболеваний (ишемический некроз кости, костная болезнь Педжета, хондрокальциноз (пирофосфатная
- 24. 3. Деформирующий остеоартроз межфаланговых суставов пальцев кистей Особенности течения: частые обострения; пузырьки, наполненные студенистой жидкостью; пульсирующие
- 27. 4. Деформирующий остеоартроз плюсно-фалангового сустава большого пальца стопы Обычно двусторонний процесс. Боль локализуется по внутреннему краю
- 29. ДИАГНОСТИКА ПЛАН ОБСЛЕДОВАНИЯ Диагноз ОА следует предполагать при наличии у больного в суставах болей, связанных с
- 30. Лабораторное обследование Патогномоничных для ОА лабораторных признаков не существует. Для дифференциальной диагностики ОА с другими заболеваниями
- 31. Лечение ЦЕЛИ ЛЕЧЕНИЯ: ■ Уменьшить боль. ■ Научить физическим упражнениям, поддерживающим функции суставов. ■ Улучшить функциональное
- 32. Немедикаментозное лечение РЕЖИМ И ФИЗИЧЕСКАЯ АКТИВНОСТЬ Физические упражнения при ОА способствуют снижению боли и сохранению функциональной
- 33. ПРИМЕНЕНИЕ СПЕЦИАЛЬНЫХ ПРИСПОСОБЛЕНИЙ ■ Применение повязок или надколенников, фиксирующих колено в вальгусном положении, использование ортопедических стелек
- 34. Лекарственная терапия СИМПТОМАТИЧЕСКИЕ ЛЕКАРСТВЕННЫЕ СРЕДСТВА БЫСТРОГО ДЕЙСТВИЯ ■ ПАРАЦЕТАМОЛ назначают при умеренных болях (при ОА без
- 35. СИМПТОМАТИЧЕСКИЕ ЛЕКАРСТВЕННЫЕ СРЕДСТВА МЕДЛЕННОГО ДЕЙСТВИЯ ■ Препараты, содержащие хондроитин сульфат и глюкозамин сульфат (ХОНДРОПРОТЕКТОРЫ), уменьшают боли
- 36. Комбинированные Артра Артра содержит в одной таблетке хондроитин сульфат 500 мг и глюкозамина гидрохлорид 500 мг.
- 38. Хирургическое лечение Эндопротезирование тазобедренных и/или коленных суставов показано больным ОА с выраженным болевым синдромом, не поддающимся
- 41. ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ Лечение больных с ОА следует проводить в амбулаторных условиях за исключением случаев, когда
- 42. ДАЛЬНЕЙШЕЕ ВЕДЕНИЕ БОЛЬНОГО В типичных случаях ОА лечит и наблюдает терапевт. Периодичность наблюдения — 1 раз
- 43. ОБУЧЕНИЕ БОЛЬНОГО Больных ОА следует обучить: ■ правильным стереотипам повседневных движений, снижающим нагрузку на суставы; ■
- 44. ПРОГНОЗ Прогноз в отношении жизни благоприятный. Тем не менее ОА во многих странах занимает одно из
- 46. Скачать презентацию
 Современные представления о гемокоагуляции
Современные представления о гемокоагуляции Basics of ECG
Basics of ECG Ортопедическое лечение вторичного травматического синдрома
Ортопедическое лечение вторичного травматического синдрома Кардиотонические препараты
Кардиотонические препараты Диагностика острого коронарного синдрома
Диагностика острого коронарного синдрома Орталық жүйке жүйесі зақымдалып өмірге қауіп төнген жағдайда жедел көмек көрсету және диагностика алгоритмі
Орталық жүйке жүйесі зақымдалып өмірге қауіп төнген жағдайда жедел көмек көрсету және диагностика алгоритмі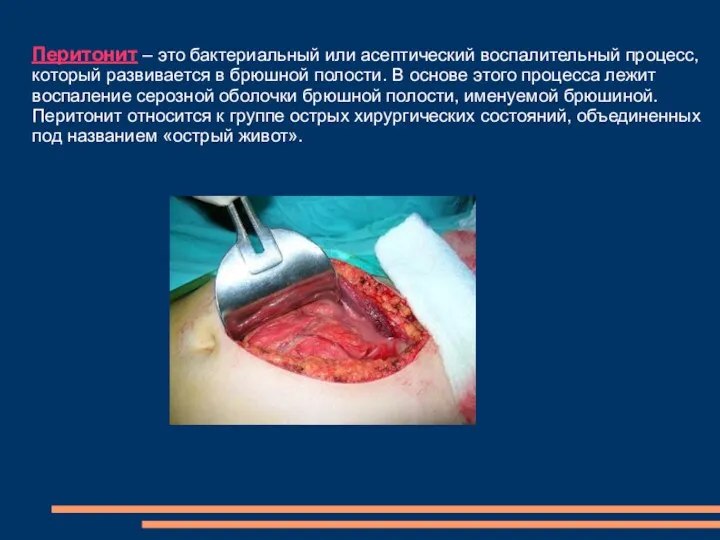 Перитонит. Причины бактериальных перитонитов
Перитонит. Причины бактериальных перитонитов Дезинфекция и стерилизация
Дезинфекция и стерилизация Сердечно-лёгочная реанимация
Сердечно-лёгочная реанимация Первая помощь при кровотечении и травматическом шоке
Первая помощь при кровотечении и травматическом шоке Возрастная анатомия, физиология и гигиенаПредмет и содержание курса возрастной анатомии, физиологии и гигиены
Возрастная анатомия, физиология и гигиенаПредмет и содержание курса возрастной анатомии, физиологии и гигиены Рекомендации ESC по артериальной гипертензии
Рекомендации ESC по артериальной гипертензии Медициналық қызметті тұтынушы-пациент пен дәрігер арасындағы құқық пен міндетін
Медициналық қызметті тұтынушы-пациент пен дәрігер арасындағы құқық пен міндетін Введение прикорма в рацион питания ребенка
Введение прикорма в рацион питания ребенка Адгезия. Адгезивы
Адгезия. Адгезивы Алгоритм рациональной дифференциальной диагностики при асцитах
Алгоритм рациональной дифференциальной диагностики при асцитах Эпидемиологическая ситуация по гриппу, ОРВИ и внебольничным пневмониям среди населения Новосибирской области
Эпидемиологическая ситуация по гриппу, ОРВИ и внебольничным пневмониям среди населения Новосибирской области Клинический случай. Сахарный диабет 1 типа среднетяжелое течение, фаза декомпенсации
Клинический случай. Сахарный диабет 1 типа среднетяжелое течение, фаза декомпенсации Климактериялық синдром. Диагностика. ЖТД амалы
Климактериялық синдром. Диагностика. ЖТД амалы Қыз балалар гинекологиясының негіздері
Қыз балалар гинекологиясының негіздері Особенности реабилитации женщин в постабортном и послеродовом периоде
Особенности реабилитации женщин в постабортном и послеродовом периоде Двойное отхождение магистральных сосудов от правого желудочка
Двойное отхождение магистральных сосудов от правого желудочка Денсаулық сақтау. Жүйесіндегі аккредитатция
Денсаулық сақтау. Жүйесіндегі аккредитатция Туберкулезный менингит
Туберкулезный менингит Клинический случай “Сложный пациент”
Клинический случай “Сложный пациент” Синдром Дауна
Синдром Дауна Инфекционный эндокардит
Инфекционный эндокардит Жүктілікті көтере алмаушылық
Жүктілікті көтере алмаушылық